Để sử dụng toàn bộ tiện ích nâng cao của Hệ Thống Pháp Luật vui lòng lựa chọn và đăng ký gói cước.
| BỘ Y TẾ | CỘNG HÒA XÃ HỘI CHỦ NGHĨA VIỆT NAM |
| Số: 3047/QĐ-BYT | Hà Nội, ngày 22 tháng 07 năm 2015 |
VỀ VIỆC BAN HÀNH “HƯỚNG DẪN QUẢN LÝ, ĐIỀU TRỊ VÀ CHĂM SÓC HIV/AIDS”
BỘ TRƯỞNG BỘ Y TẾ
Căn cứ Nghị định số 63/2012/NĐ-CP ngày 31/8/2012 của Chính phủ quy định chức năng, nhiệm vụ, quyền hạn và cơ cấu tổ chức Bộ Y tế;
Xét biên bản làm việc của Hội đồng chuyên môn thẩm định “Hướng dẫn quản lý, điều trị và chăm sóc HIV/AIDS” ngày 09 tháng 7 năm 2015;
Theo đề nghị của Cục trưởng Cục Phòng, chống HIV/AIDS,
QUYẾT ĐỊNH:
Điều 1. Ban hành kèm theo Quyết định này “Hướng dẫn quản lý, điều trị và chăm sóc HIV/AIDS”.
Điều 2. Quyết định này có hiệu lực kể từ ngày ký, ban hành và thay thế cho Quyết định số 3003/QĐ-BYT ngày 19/8/2009 của Bộ trưởng Bộ Y tế về việc ban hành “Hướng dẫn chẩn đoán và điều trị HIV/AIDS” và Quyết định số 4139/QĐ-BYT ngày 02/11/2011 của Bộ trưởng Bộ Y tế về việc sửa đổi, bổ sung một số nội dung trong “Hướng dẫn chẩn đoán và điều trị HIV/AIDS” ban hành kèm theo Quyết định số 3003/QĐ-BYT ngày 19/8/2009 của Bộ trưởng Bộ Y tế.
Điều 3. Các ông, bà: Chánh Văn phòng Bộ, Chánh Thanh tra Bộ, Tổng Cục trưởng, Vụ trưởng, Cục trưởng các Vụ, Cục thuộc Bộ Y tế, Thủ trưởng các đơn vị trực thuộc Bộ Y tế, Giám đốc Sở Y tế các tỉnh, thành phố trực thuộc Trung ương, Thủ trưởng các đơn vị liên quan chịu trách nhiệm thi hành Quyết định này./.
|
Nơi nhận: | KT. BỘ TRƯỞNG |
QUẢN LÝ, ĐIỀU TRỊ VÀ CHĂM SÓC HIV/AIDS
(Ban hành kèm theo Quyết định số 3047/QĐ-BYT ngày 22 tháng 7 năm 2015 của Bộ trưởng Bộ Y tế)
MỤC LỤC
PHẦN I
CHẨN ĐOÁN VÀ ĐIỀU TRỊ HIV/AIDS
CHƯƠNG I
DỊCH HIV/AIDS VÀ ĐÁP ỨNG CỦA NGÀNH Y TẾ
1. Tình hình dịch HIV/AIDS
2. Đáp ứng của ngành y tế
3. Hướng đến mục tiêu kết thúc AIDS vào năm 2030
CHƯƠNG II
TƯ VẤN VÀ XÉT NGHIỆM CHẨN ĐOÁN NHIỄM HIV
1. Nguyên tắc tư vấn và xét nghiệm HIV
2. Địa điểm tư vấn và xét nghiệm HIV
3. Chẩn đoán nhiễm HIV ở người lớn và trẻ em trên 18 tháng tuổi
4. Chẩn đoán sớm nhiễm HIV ở trẻ dưới 18 tháng tuổi
5. chẩn đoán giai đoạn lâm sàng bệnh HIV ở người lớn, vị thành niên và trẻ em
CHƯƠNG III
ĐIỀU TRỊ BẰNG THUỐC KHÁNG VI RÚT (ARV)
1. Mục đích
2. Lợi ích của điều trị ARV sớm
3. Nguyên tắc điều trị
4. Điều trị ARV
5. Theo dõi và hỗ trợ tuân thủ điều trị
6. Theo dõi đáp ứng điều trị ARV và chẩn đoán thất bại điều trị
7. Theo dõi độc tính của thuốc ARV
8. Hội chứng viêm phục hồi miễn dịch (PHMD)
CHƯƠNG IV
DỰ PHÒNG VÀ ĐIỀU TRỊ MỘT SỐ BỆNH PHỐI HỢP THƯỜNG GẶP
1. Điều trị dự phòng bằng co-trimoxazole (CTX)
2. Dự phòng lao
3. Viêm phổi do Pneumocystis Carinii (PCP)
4. Bệnh do nấm Cryptococcus
5. Bệnh do nấm Candida
6. Bệnh do nấm Penicillium marneffei
7. Viêm não do toxoplasma gondii
8. Bệnh do Mycobacterium Avium Complex (MAC)
9. Bệnh do Cytomegalovirus (CMV)
10. Viêm gan B và C
11. Sàng lọc và chăm sóc các bệnh không lây
CHƯƠNG V
CÁC BIỆN PHÁP CAN THIỆP DỰ PHÒNG CHO NGƯỜI NHIỄM HIV
1. Truyền thông thay đổi hành vi
2. Bao cao su
3. Bơm kim tiêm sạch
4. Điều trị nghiện các chất dạng thuốc phiện
5. Dự phòng lây nhiễm HIV trong các cơ sở y tế
6. Tiêm chủng cho trẻ phơi nhiễm và nhiễm HIV
CHƯƠNG VI
CHĂM SÓC TẠI NHÀ VÀ TẠI CỘNG ĐỒNG
1. Mục tiêu
2. Nội dung chăm sóc hỗ trợ
PHẦN II
QUẢN LÝ CHƯƠNG TRÌNH VÀ TỔ CHỨC THỰC HIỆN CHĂM SÓC, ĐIỀU TRỊ HIV/AIDS
CHƯƠNG I
GIÁM SÁT HỖ TRỢ VÀ CẢI THIỆN CHẤT LƯỢNG
1. Giám sát hỗ trợ
2. Cải thiện chất lượng chăm sóc và điều trị
CHƯƠNG II
CUNG ỨNG THUỐC ARV
1. Quản lý cung ứng thuốc ARV
2. Ghi chép, báo cáo và theo dõi chất lượng thuốc
CHƯƠNG III
BIỂU MẪU VÀ SỔ SÁCH BÁO CÁO
1. Các công cụ ghi chép và báo cáo tại cơ sở
2. Mối liên hệ của các công cụ ghi chép và báo cáo
3. Sử dụng và phân tích số liệu báo cáo trong chăm sóc điều trị HIV/AIDS
CHƯƠNG IV
TỔ CHỨC THỰC HIỆN CHĂM SÓC VÀ ĐIỀU TRỊ HIV/AIDS
1. Quản lý chương trình chăm sóc và Điều trị HIV/AIDS
2. Cung cấp dịch vụ chăm sóc và điều trị HIV/AIDS
PHỤ LỤC
Phụ lục 1: Phân loại giai đoạn lâm sàng bệnh HIV ở người lớn, vị thành niên và trẻ em
Phụ lục 2: Các phương cách xét nghiệm chẩn đoán HIV theo chiến lược III
Phụ lục 3: Sơ đồ quy trình xét nghiệm chẩn đoán sớm nhiễm HIV cho trẻ em dưới 18 tháng tuổi
Phụ lục 4: Liều lượng của các thuốc arvcho người lớn và trẻ > 35 kg
Phụ lục 5: Liều thuốc viên cố định dùng 2 lần mỗi ngày cho trẻ em
Phụ lục 6: Liều đơn giản hóa của thuốc viên uống một lần mỗi ngày cho trẻ em
Phụ lục 7: Liều đơn giản hóa của thuốc viên, thuốc dung dịch uống dùng 2 lần mỗi ngày cho trẻ
Phụ lục 8: Liều đơn giản hóa của các chế phẩm TDF hiện có cho trẻ em
Phụ lục 9: Liều INH và CTX để dự phòng đã được đơn giản hóa
Phụ lục 10: Liều CTX dự phòng cho trẻ phơi nhiễm/trẻ nhiễm HIV
Phụ lục 11. Độc tính và xử trí độc tính của các thuốc ARV
Phụ lục 12. Điều chỉnh liều TDF cho bệnh nhân suy thận
TÀI LIỆU THAM KHẢO
BẢNG CÁC CHỮ VIẾT TẮT
Tiếng Việt
| PLTMC | Phòng lây truyền HIV từ mẹ sang con |
| NTCH | Nhiễm trùng cơ hội |
| PHMD | Phục hồi miễn dịch |
| VGB | Viêm gan vi rút B |
Tiếng Anh
| 3TC | Lamivudine |
| ABC | Abacavir |
| ADN | Acid desoxyribonucleic |
| AFB | Acid Fast Bacilli - Trực khuẩn kháng cồn kháng toan |
| AIDS | Acquired immunodeficiency syndrome - Hội chứng suy giảm miễn dịch mắc phải |
| ALT | Alanin aminotransferase |
| Anti - HBc | Antibody to Hepatitis B core antigen - Kháng thể kháng kháng nguyên nhân của vi rút viêm gan B |
| Anti - HCV | Antibodies against hepatitis C virus - Kháng thể kháng vi rút viêm gan C |
| APRI | AST to Platelet Ratio Index - Chỉ số tỷ lệ AST - Tiểu cầu |
| ARN | Acid Ribonucleic |
| ARV | Antiretroviral - Thuốc kháng retrovi rút |
| AST | Aspartate aminotransferase |
| ATV | Atazanavir |
| BCG | Bacillus Calmette-Guérin |
| CMV | Cytomegalovirus |
| CTX | Co-trimoxazole |
| DPT | Diphtheria and Tetanus Toxoids and Pertussis - Bạch hầu, dạng độc tố uốn ván và ho gà |
| DRV | Darunavir |
| DTG | Dolutegravir |
| EFV | Efavirenz |
| ELISA | Enzyme - linked immunosorbent assay - Xét nghiệm hấp phụ miễn dịch gắn men |
| FTC | Emtricitabine |
| HBeAg | Hepatitis B envelopeAntigen - Kháng nguyên vỏ của vi rút viêm gan B |
| HBsAg | Hepatitis B surface antigen - Kháng nguyên bề mặt của vi rút viêm gan B |
| HIV | Human immunodeficiency virus - Vi rút gây suy giảm miễn dịch ở người |
| INH | Isoniazid |
| LPV | Lopinavir |
| LPV/r | Lopinavir/ritonavir |
| MAC | Mycobacterium avium complex -Phức hợp Mycobacterium avium |
| NNRTI | Non - nucleoside reverse transcriptase inhibitor - Thuốc ức chế men sao chép ngược non - nucleoside |
| NRTI | Nucleoside reverse transcriptase inhibitor - Thuốc ức chế men sao chép ngược nucleoside |
| NtRTI | Nucleotide reverse transcriptase inhibitor - Thuốc ức chế men sao chép ngược nucleotide |
| NVP | Nevirapine |
| OPV | Oral polio vaccine - Vắc xin bại liệt đường uống |
| PCP | Pneumocystis carnii pneumonia - Viêm phổi do Pneumocystis carinii |
| PCR | Polymerase chain reaction - Phản ứng chuỗi men polymerase |
| RAL | Raltegravir |
| RPV | Rilpivirine |
| PI | Protease inhibitor - Thuốc ức chế men protease |
| TCD4 | Tế bào lympho TCD4 |
| TDF | Tenofovir Disoproxil Fumarate |
| TMP - SMX | Trimethoprim - sulfamethoxazol |
| ZDV | Zidovudine |
CHẨN ĐOÁN VÀ ĐIỀU TRỊ HIV/AIDS
DỊCH HIV/AIDS VÀ ĐÁP ỨNG CỦA NGÀNH Y TẾ
1. Tình hình dịch HIV/AIDS
Kể từ ca nhiễm HIV đầu tiên được phát hiện năm 1990 tính đến ngày 31/12/2014, toàn quốc có 226.964 trường hợp nhiễm HIV (trong đó 71.433 người bệnh chuyển sang giai đoạn AIDS) và 71.368 trường hợp người nhiễm HIV/AIDS đã tử vong. Số người nhiễm HIV được phát hiện hằng năm có xu hướng giảm trong 7 năm gần đây nhưng vẫn ở mức cao, với khoảng 12.000 - 14.000 trường hợp nhiễm mới mỗi năm.
Tính đến cuối năm 2014, 100% số tỉnh thành phố, 98,9% số quận huyện và 80,3% số xã, phường đã có người nhiễm HIV. Một số xã, phường có số người nhiễm HIV cao gấp 10 lần số ca nhiễm trung bình của toàn quốc và tập trung chủ yếu ở các vùng xa và dân tộc thiểu số. Dịch HIV ở Việt Nam tập trung chủ yếu ở ba nhóm quần thể có hành vi nguy cơ lây nhiễm HIV cao là người tiêm chích ma túy, nam quan hệ tình dục đồng giới và phụ nữ bán dâm.
2. Đáp ứng của ngành y tế
Trải qua 25 năm phòng, chống HIV/AIDS, nước ta đã đạt được nhiều thành tựu quan trọng trong việc đẩy lùi dịch HIV. Tính đến tháng 12/2014 đã có 92.843 người nhiễm HIV được điều trị ARV miễn phí, trong đó 88.321 người lớn và 4.522 trẻ em. Tỷ lệ nhiễm HIV trong nhóm người tiêm chích ma túy và phụ nữ bán dâm đã giảm đáng kể nhờ những hoạt động can thiêp dự phòng. Chương trình điều trị nghiện các chất dạng thuốc phiện bằng thuốc Methadone đã điều trị trên 25.000 người tiêm chích ma túy.
Chương trình Dự phòng lây truyền HIV từ mẹ sang con được cải thiện rõ rệt. Độ bao phủ xét nghiệm HIV trong phụ nữ mang thai tăng từ 11% năm 2005 lên 71% vào năm 2014. Tỷ lệ nhiễm HIV trong nhóm trẻ sinh ra từ mẹ nhiễm HIV được điều trị dự phòng lây truyền HIV từ mẹ sang con giảm từ 10,8% năm 2010 xuống còn 3,2% trong năm 2014.
3. Hướng đến mục tiêu kết thúc AIDS vào năm 2030
Nhằm hướng đến mục tiêu kết thúc AIDS vào năm 2030, Việt Nam đang thực hiện mạnh mẽ các biện pháp can thiệp theo chiến lược 90 - 90 - 90. Theo đó vào năm 2020, 90% người nhiễm HIV được biết tình trạng HIV của họ, 90% người nhiễm HIV đã biết tình trạng nhiễm HIV được điều trị bằng thuốc ARV và 90% người nhiễm HIV điều trị ARV đạt được tải lượng HIV dưới ngưỡng ức chế. Việt Nam đang tập trung can thiệp vào quần thể có hành vi nguy cơ cao theo hướng chăm sóc liên tục từ tiếp cận - xét nghiệm - điều trị - duy trì điều trị với mục tiêu chẩn đoán sớm để điều trị sớm thông qua phương pháp tiếp cận cộng đồng.
Sơ đồ 1: Tiếp cận - xét nghiệm - điều trị - duy trì điều trị
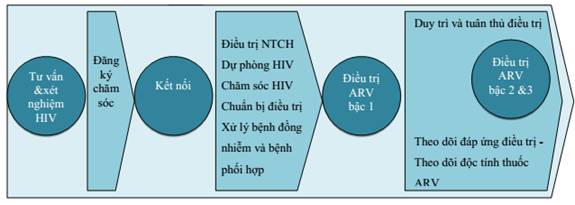
Tiếp cận mới trong chăm sóc và điều trị HIV/AIDS trong giai đoạn tới sẽ tập trung vào việc mở rộng điều trị ARV, lồng ghép điều trị HIV/AIDS vào hệ thống y tế chung, ưu tiên hệ thống chăm sóc sức khỏe ban đầu, chuyển các dịch vụ chẩn đoán, chăm sóc, điều trị, dự phòng và hỗ trợ HIV/AIDS vào hệ thống y tế cơ sở. Một số điểm sẽ được ưu tiên trong chăm sóc và điều trị trong giai đoạn tới:
- Chẩn đoán sớm và điều trị sớm: Đa dạng hóa mô hình tư vấn và xét nghiệm HIV để phát hiện sớm nhiễm HIV. Điều trị sớm ARV cho một số nhóm ưu tiên không phụ thuộc vào xét nghiệm tế bào CD4;
- Hình thành chuỗi cung cấp dịch vụ chăm sóc và điều trị HIV liên tục từ tiếp cận đối tượng nguy cơ cao tới chẩn đoán nhiễm HIV, điều trị ARV và duy trì điều trị lâu dài;
- Tập trung cung cấp dịch vụ vào khu vực địa lý có nhiều người nhiễm và nhiều đối tượng nguy cơ cao;
- Lồng ghép các dịch vụ dự phòng, chăm sóc, điều trị và hỗ trợ người nhiễm HIV/AIDS vào hệ thống y tế sẵn có;
- Phân cấp các dịch vụ chăm sóc và điều trị tại tuyến y tế cơ sở; kết nối với các tổ chức dân sự xã hội và các tổ chức hỗ trợ dựa vào cộng đồng, câu lạc bộ đồng đẳng và các tổ chức xã hội khác;
- Tăng cường nâng cao chất lượng dịch vụ.
TƯ VẤN VÀ XÉT NGHIỆM CHẨN ĐOÁN NHIỄM HIV
Tư vấn và xét nghiệm HIV là một thành tố quan trọng của chương trình phòng, chống HIV/AIDS. Mở rộng tư vấn và xét nghiệm HIV sẽ mang tới cơ hội chẩn đoán và điều trị sớm hơn cho người nhiễm HIV đồng thời tối ưu hóa hiệu quả điều trị và dự phòng của chương trình điều trị. Các hướng dẫn dưới đây được đề cập trên cơ sở các văn bản hướng dẫn hiện hành về tư vấn xét nghiệm HIV.
1. Nguyên tắc tư vấn và xét nghiệm HIV
Mọi hình thức tư vấn và xét nghiệm HIV đều phải tuân thủ nghiêm ngặt đồng bộ 5 nguyên tắc sau: Đồng thuận, Bảo mật, Tư vấn, Chính xác, Kết nối với chăm sóc, điều trị.
Đồng thuận: Phải có sự đồng ý của khách hàng sau khi đã được cung cấp đầy đủ thông tin về xét nghiệm HIV. Khách hàng có quyền từ chối xét nghiệm.
Bảo mật: Đảm bảo tính bí mật thông tin của người được tư vấn và xét nghiệm HIV. Nội dung thảo luận giữa người tư vấn và khách hàng không được tiết lộ cho bất kỳ ai nếu không có sự đồng ý của họ.
Tư vấn: Tất cả các trường hợp làm xét nghiệm HIV đều phải được cung cấp thông tin trước xét nghiệm và tư vấn sau xét nghiệm.
Chính xác: Các cơ sở xét nghiệm cần thực hiện nghiêm ngặt quy trình thực hành chuẩn về xét nghiệm HIV và áp dụng phương cách xét nghiệm quốc gia. Các cơ sở xét nghiệm HIV cần tham gia hệ thống đảm bảo chất lượng xét nghiệm để đảm bảo tính chính xác của kết quả xét nghiệm.
Kết nối với chăm sóc và điều trị: Người nhiễm HIV cần được kết nối ngay với chăm sóc và điều trị. Có cơ chế phản hồi để đảm bảo chuyển gửi thành công và được ghi nhận trong hồ sơ bệnh án.
Nội dung tư vấn thực hiện theo quy định của Thông tư 01/2015/TT-BYT ngày 27 tháng 02 năm 2015 của Bộ Y tế về Hướng dẫn tư vấn phòng, chống HIV/AIDS tại cơ sở y tế (sau đây gọi tắt là Thông tư 01/2015/TT-BYT).
2. Địa điểm tư vấn và xét nghiệm HIV
2.1. Tại cơ sở y tế
2.1.1. Tư vấn và xét nghiệm HIV do nhân viên y tế đề xuất
Nhân viên y tế chủ động đề xuất làm xét nghiệm HIV tại các cơ sở khám, chữa bệnh ban đầu; trạm y tế xã, phường; khoa khám bệnh và bệnh viện. Đối tượng tư vấn xét nghiệm HIV và các nội dung thực hiện theo Thông tư 01/2015/TT-BYT.
2.1.2.Tư vấn và xét nghiệm HIV do đối tượng chủ động đề xuất
Được thực hiện tại các điểm tư vấn và xét nghiệm HIV tự nguyện, hoặc lồng ghép tư vấn và xét nghiệm HIV tại các cơ sở chăm sóc và điều trị HIV do khách hàng chủ động tiếp cận. Các nội dung thực hiện theo Thông tư 01/2015/TT-BYT.
2.2. Tư vấn và xét nghiệm tại cộng đồng
Bên cạnh hình thức tư vấn và xét nghiệm HIV tại các cơ sở y tế, tư vấn và xét nghiệm HIV tại cộng đồng sẽ tăng cường việc tiếp cận với các quần thể quần thể có hành vi nguy cơ cao ở khu vực khó tiếp cận như miền núi, vùng sâu, vùng xa hoặc khi quần thể này không đến cơ sở tư vấn và xét nghiệm cố định do kỳ thị và phân biệt đối xử. Tư vấn và xét nghiệm HIV tại cộng đồng có thể dựa vào hệ thống y tế thôn bản hoặc các nhóm tự lực, các tổ chức tại cộng đồng.
Tư vấn và xét nghiệm HIV lưu động có thể triển khai tại các thôn bản nơi có dịch HIV cao và các địa bàn nơi tập trung nhiều đối tượng nguy cơ cao như người tiêm chích ma túy, nam quan hệ tình dục đồng giới, phụ nữ bán dâm.
Tư vấn và xét nghiệm HIV tại nhà: Đối với những địa bàn khó khăn trong tiếp cận với dịch vụ, nhân viên y tế có thể đến tận nhà để tư vấn và xét nghiệm HIV cho nhóm nguy cơ cao hoặc thành viên trong gia đình của người nhiễm HIV. Cần thực hiện nghiêm ngặt việc bảo mật thông tin, dự phòng phổ cập và có sự đồng ý của khách hàng trước khi thực hiện xét nghiệm.
3. Chẩn đoán nhiễm HIV ở người lớn và trẻ em trên 18 tháng tuổi
3.1. Xét nghiệm sàng lọc HIV
- Nếu kết quả xét nghiệm sàng lọc âm tính: tư vấn và trả lời kết quả âm tính ngay cho khách hàng, lưu ý tư vấn về thời kỳ cửa sổ. Các đối tượng thuộc nhóm nguy cơ cao cần được tư vấn về các biện pháp dự phòng nhiễm HIV và hẹn xét nghiệm lại sau 6 tháng.
- Nếu kết quả xét nghiệm sàng lọc dương tính, cần làm xét nghiệm khẳng định để chẩn đoán nhiễm HIV.
3.2. Xét nghiệm chẩn đoán nhiễm HIV
Người có xét nghiệm sàng lọc HIV dương tính sẽ được làm xét nghiệm khẳng định tình trạng nhiễm HIV. Chỉ phòng xét nghiệm khẳng định được Bộ Y tế cấp phép mới được thực hiện xét nghiệm khẳng định nhiễm HIV.
3.3. Phương cách xét nghiệm
Các phòng xét nghiệm khẳng định thực hiện xét nghiệm theo phương cách xét nghiệm quốc gia (xem Error! Reference source not found.).
4. Chẩn đoán sớm nhiễm HIV ở trẻ dưới 18 tháng tuổi
4.1. Đối tượng xét nghiệm
- Trẻ phơi nhiễm HIV < 18 tháng tuổi (trẻ sinh ra từ người mẹ nhiễm HIV);
- Trẻ < 18 tháng tuổi nghi ngờ nhiễm HIV hoặc có triệu chứng lâm sàng nghi nhiễm HIV và xét nghiệm kháng thể kháng HIV dương tính.
4.2. Xét nghiệm
- Thực hiện xét nghiệm PCR để phát hiện acid nucleic của HIV (ARN/ADN) để khẳng định nhiễm HIV cho trẻ dưới 18 tháng tuổi.
- Thời điểm xét nghiệm PCR cho trẻ sinh ra từ mẹ nhiễm HIV: Ngay khi trẻ được 4 - 6 tuần tuổi hoặc sau đó trong lần thăm khám đầu tiên tại cơ sở chăm sóc và điều trị HIV.
4.3. Quy trình thực hiện
- Trẻ phơi nhiễm HIV < 9 tháng tuổi: chỉ định xét nghiệm PCR
- Trẻ từ 9 đến dưới 18 tháng tuổi: chỉ định xét nghiệm kháng thể kháng HIV trước, nếu kết quả dương tính, chỉ định xét nghiệm PCR.
- Trẻ nghi ngờ nhiễm HIV: chỉ định xét nghiệm kháng thể kháng HIV cho mẹ; nếu có kết quả dương tính thì xử trí như trẻ phơi nhiễm.
- Trẻ có xét nghiệm kháng thể kháng HIV âm tính (bao gồm cả trẻ đang bú mẹ) và đồng thời mẹ có xét nghiệm HIV âm tính thì kết luận trẻ không nhiễm HIV (Phụ lục 3: Sơ đồ chẩn đoán sớm nhiễm HIV ở trẻ < 18 tháng).
4.4. Giải thích và tư vấn về kết quả xét nghiệm PCR
- Kết quả xét nghiệm PCR lần 1 âm tính:
+ Trẻ không bú mẹ hoặc đã ngừng bú mẹ hoàn toàn 6 tuần trước khi làm xét nghiệm PCR: Trẻ có nhiều khả năng không nhiễm HIV, tiếp tục theo dõi và xét nghiệm kháng thể kháng HIV cho trẻ lúc trẻ được 12 - 18 tháng tuổi. Nếu trẻ < 18 tháng tuổi và có kết quả xét nghiệm kháng thể dương tính, cần xét nghiệm lại khi trẻ đủ 18 tháng tuổi.
+ Trẻ đang bú mẹ hoặc ngừng bú mẹ chưa đủ 6 tuần: Trẻ có nhiều khả năng không nhiễm HIV nhưng vẫn có nguy cơ nhiễm HIV qua sữa mẹ, cần tiếp tục theo dõi và thực hiện lại xét nghiệm sau khi trẻ cai sữa mẹ hoàn toàn 6 tuần trước khi làm xét nghiệm PCR.
Lưu ý: Tư vấn về nuôi dưỡng trẻ, nguy cơ lây truyền HIV qua sữa mẹ và lợi ích của việc điều trị ARV cho mẹ trong trường hợp mẹ cho con bú.
- Kết quả xét nghiệm PCR lần 1 dương tính
+ Thông báo cho bố mẹ, người chăm sóc trẻ về kết quả xét nghiệm PCR dương tính. Tư vấn về sự cần thiết của việc lấy mẫu máu lần hai để xét nghiệm khẳng định tình trạng nhiễm HIV của trẻ và sự cần thiết của việc điều trị ngay ARV cho trẻ.
+ Tư vấn xét nghiệm HIV cho bố, mẹ của trẻ nếu họ chưa biết tình trạng HIV.
- Kết quả xét nghiệm PCR lần 2 dương tính
+ Khẳng định tình trạng nhiễm HIV của trẻ và tư vấn cho bố mẹ, người chăm sóc trẻ về tầm quan trọng của việc tiếp tục điều trị bằng ARV.
- Kết quả xét nghiệm PCR lần 1 dương tính và lần 2 âm tính
+ Giải thích việc chưa khẳng định được tình trạng nhiễm HIV cho trẻ. Tư vấn về sự cần thiết của việc tiếp tục theo dõi trẻ và có thể cần làm xét nghiệm PCR lần 3 để xác định tình trạng nhiễm HIV.
Lưu ý: Khi trẻ có kết quả PCR lần 1 và lần 2 dương tính trẻ được chẩn đoán khẳng định nhiễm HIV. Không cần xét nghiệm kháng thể kháng HIV khi trẻ đủ 18 tháng tuổi. Thực hiện điều trị ARV liên tục lâu dài.
5. Chẩn đoán giai đoạn lâm sàng bệnh HIV ở người lớn, vị thành niên và trẻ em (xem phụ lục 1).
ĐIỀU TRỊ BẰNG THUỐC KHÁNG VI RÚT (ARV)
1. Mục đích
- Ngăn chặn tối đa và lâu dài quá trình nhân lên của HIV trong cơ thể;
- Phục hồi chức năng miễn dịch.
2. Lợi ích của Điều trị ARV sớm
- Giảm tỷ lệ mắc bệnh và tử vong liên quan tới HIV;
- Giảm mắc các bệnh NTCH;
- Dự phòng lây truyền HIV từ người nhiễm sang người khác (bạn tình/bạn chích);
- Dự phòng lây truyền HIV từ mẹ sang con;
- Là biện pháp chi phí hiệu quả.
3. Nguyên tắc điều trị
- Phối hợp thuốc: Dùng phối hợp ít nhất 3 loại thuốc ARV;
- Điều trị sớm: Điều trị ngay khi người bệnh đủ tiêu chuẩn nhằm ngăn chặn khả năng nhân lên của HIV, giảm số lượng HIV trong máu và giảm phá hủy tế bào miễn dịch;
- Điều trị liên tục, suốt đời: người bệnh cần được điều trị ARV suốt đời và theo dõi trong suốt quá trình điều trị;
- Đảm bảo tuân thủ điều trị ARV: người bệnh cần thực hiện uống thuốc đúng liều, đúng giờ, đúng cách theo chỉ định.
4. Điều trị ARV
4.1. Chuẩn bị điều trị ARV
Những nội dung cần thực hiện trước khi người bệnh bắt đầu điều trị ARV:
- Thảo luận với người bệnh về nguyện vọng và sự chấp nhận và sẵn sàng để bắt đầu điều trị ARV, phác đồ điều trị ARV, liều lượng và thời gian dùng thuốc, các lợi ích và những tác dụng bất lợi có thể gặp cũng như những yêu cầu về theo dõi và tái khám. Đối với trẻ em nhiễm HIV, nên thảo luận trực tiếp với người chăm sóc trẻ, bao gồm cả vấn đề tiết lộ tình trạng nhiễm HIV của trẻ vào thời điểm thích hợp.
- Rà soát và bổ sung các xét nghiệm cần thiết bao gồm xét nghiệm khẳng định tình trạng nhiễm HIV, xét nghiệm CD4, viêm gan B, viêm gan C, các xét nghiệm cơ bản.
- Đánh giá tình trạng dinh dưỡng, các bệnh khác nếu có và vấn đề tương tác thuốc để cân nhắc chỉ định thuốc hoặc điều chỉnh liều.
- Nhấn mạnh việc tuân thủ tuyệt đối việc uống thuốc ARV.
- Tư vấn về các biện pháp dự phòng lây nhiễm HIV khác như quan hệ tình dục an toàn, điều trị Methadone, sử dụng bơm kim tiêm sạch.
- Tư vấn về lợi ích của các can thiệp phòng lây truyền HIV từ mẹ sang con nếu người nhiễm HIV mang thai.
4.2. Tiêu chuẩn bắt đầu điều trị ARV
Bảng 1. Tiêu chuẩn điều trị ARV
| Đối tượng | Chỉ định điều trị ARV |
| Người lớn và trẻ ≥ 5 tuổi | CD4 ≤ 500 tế bào/mm3 |
| Điều trị không phụ thuộc số lượng tế bào CD4 trong trường hợp: - Giai đoạn lâm sàng 3 hoặc 4 bao gồm cả mắc lao. - Có biểu hiện của viêm gan B (VGB) mạn tính nặng a. - Phụ nữ mang thai và phụ nữ đang cho con bú nhiễm HIV. - Người nhiễm HIV có vợ/chồng không bị nhiễm HIV. - Người nhiễm HIV thuộc các quần thể nguy cơ bao gồm: người tiêm chích ma túy, phụ nữ bán dâm, nam quan hệ tình dục đồng giới. - Người nhiễm HIV ≥ 50 tuổi. - Người nhiễm HIV sinh sống, làm việc tại khu vực miền núi, hải đảo, vùng sâu, vùng xa. | |
| Trẻ dưới 5 tuổi | Điều trị ARV cho tất cả trẻ nhiễm HIV không phụ thuộc giai đoạn lâm sàng và số lượng tế bào CD4. Điều trị ARV đối với trẻ < 18 tháng tuổi có xét nghiệm PCR dương tính, hoặc kháng thể kháng HIV dương tính và có các biểu hiện sau: nấm miệng, viêm phổi nặng, nhiễm trùng nặng hoặc bất kỳ giai đoạn bệnh lý nào của giai đoạn AIDS. |
a Chỉ định điều trị ARV cho người nhiễm HIV có viêm gan B mạn tính nặng và CD4 > 500 khi:
- Người lớn và trẻ em có viêm gan B mạn tính và có bằng chứng của xơ gan còn bù hoặc mất bù (dựa vào lâm sàng hoặc chỉ số APRI > 2) không phụ thuộc vào xét nghiệm ALT, tình trạng HBeAg và tải lượng vi rút VGB.
- Người lớn có viêm gan B mạn tính, không có biểu hiện lâm sàng của xơ gan hoặc chỉ số APRI ≤ 2 nhưng có tuổi trên 30, có men gan tăng liên tục và tải lượng vi rút viêm gan B > 20.000 UI/ml mà không phụ thuộc vào tình trạng HBeAg. Trong trường hợp không có xét nghiệm tải lượng vi rút viên gan B có thể chỉ định điều trị nếu men gan tăng liên tục kéo dài không phụ thuộc tình trạng HBeAg.
Chỉ số APRI được tính như sau: APRI = (AST/GHT*) x 100/số tiểu cầu (109/l)
*GHT: giới hạn trên của giới hạn bình thường của xét nghiệm AST; giới hạn này ở người Việt Nam thường là 40 U/L trừ khi có sự thay đổi do phòng xét nghiệm thông báo.
Lưu ý: chỉ định điều trị ARV cho người nhiễm HIV có viêm gan C giống như chỉ định điều trị cho người nhiễm HIV đơn thuần.
4.3. Các phác đồ điều trị ARV bậc 1
4.3.1. Người lớn và trẻ ≥ 10 tuổi
4.3.1.1. Phác đồ điều trị
TDF + 3TC + EFV
Sử dụng phác đồ này cho bệnh nhân bắt đầu điều trị ARV.
Ưu tiên dùng viên phối hợp liều cố định.
4.3.1.2. Các thuốc thay thế khi có chống chỉ định
- Sử dụng AZT nếu có chống chỉ định với TDF.
- Sử dụng NVP nếu có chống chỉ định với EFV (do độc tính với thần kinh trung ương).
- Có thể sử dụng Emtricitabine (FTC) thay thế cho 3TC.
Lưu ý:
- Nếu dị ứng với EFV không nên thay bằng NVP (xem thêm phụ lục 11).
- Trẻ ≥ 10 tuổi nhưng cân nặng < 35 kg sử dụng phác đồ theo mục 4.3.2.
4.3.2. Trẻ từ 3 đến 10 tuổi
4.3.2.1. Phác đồ điều trị
ABC+ 3TC + EFV
Sử dụng phác đồ này cho bệnh nhân bắt đầu điều trị ARV
4.3.2.2. Các thuốc thay thế khi có chống chỉ định
- Sử dụng AZT nếu có chống chỉ định với ABC.
- Sử dụng NVP nếu có chống chỉ định với EFV (do độc tính với thần kinh trung ương).
- Emtricitabine (FTC) có thể dùng để thay thế cho 3TC.
Lưu ý:
- Nếu dị ứng với EFV không nên thay bằng NVP (xem thêm phụ lục 11).
- Xem liều lượng thuốc tại các phụ lục 5, 6, 7, 8.
4.3.3. Trẻ dưới 3 tuổi
4.3.3.1. Phác đồ điều trị
ABC + 3TC + LPV/r
Sử dụng phác đồ này cho bệnh nhân bắt đầu điều trị ARV.
4.3.3.2. Các thuốc thay thế khi có chống chỉ định
- Sử dụng AZT nếu có chống chỉ định với ABC.
- Sử dụng NVP nếu có chống chỉ định với LPV/r.
Lưu ý: Xem liều lượng thuốc tại phụ lục 7
4.3.4. Điều trị ARV bậc 1 ở trẻ có đồng nhiễm lao
4.3.4.1. Điều trị ARV ở trẻ đang điều trị lao
Bảng 2. Điều trị ARV ở trẻ em đang điều trị Lao
| Trẻ dưới 3 tuổi | ABC + 3TC + NVP (200 mg/m2da) hoặc AZT + 3TC + NVP (200 mg/m2 da) hoặc AZT + 3TC + ABC* |
| Từ 3 tuổi trở lên | ABC + 3TC + EFV hoặc AZT + 3TC + EFV hoặc AZT + 3TC + ABC* |
* Phác đồ AZT + 3TC + ABC chỉ sử dụng trong thời gian điều trị lao. Khi kết thúc điều trị lao bằng rifampicin cần bắt đầu lại phác đồ có PI (Lopinavir) hoặc NNRTI (EFV, NVP).
- Cách tính diện tích da như sau:
Diện tích da (m2) = 
4.3.4.2. Điều trị lao cho trẻ đang điều trị ARV
Bảng 3. Điều trị ARV ở trẻ đang điều trị ARV mắc lao
| Trẻ đang điều trị có thuốc NRTI + EFV hoặc NVP | Trẻ dưới 3 tuổi | - Phối hợp 2 thuốc NRTI + NVP, đảm bảo liều 200 mg/m2 da Hoặc - Ba thuốc NRTI (AZT + 3TC + ABC) |
| Từ 3 tuổi trở lên | - Nếu trẻ đang điều trị EFV, tiếp tục phác đồ đó - Nếu trẻ đang điều trị NVP, thay thế NVP bằng EFV Hoặc - Ba thuốc NRTI (AZT + 3TC + ABC) | |
| Trẻ đang điều trị phác đồ có PI (2 thuốc NRTI + LPV/r) | Trẻ dưới 3 tuổi | - Ba thuốc NRTI (AZT + 3TC + ABC) Hoặc - Thay LPV/r bằng NVP, liều 200 mg/m2 da Hoặc - Tiếp tục LPV/r, cân nhắc thêm RTV tới khi bằng liều LVP (liều LPV/RTV = 1/1) |
| Từ 3 tuổi trở lên | Nếu trẻ không có tiền sử thất bại phác đồ có NNRTI: - Thay LPV/r bằng EFV Hoặc - Ba thuốc NRTI (AZT + 3TC + ABC)* Hoặc - Tiếp tục LPV/r, tăng liều RTV bằng liều LVP (LPV/RTV = 1/1). Nếu trẻ có tiền sử thất bại phác đồ có NNRTI: - Ba thuốc NRTI (AZT + 3TC + ABC)* Hoặc - Tiếp tục LPV/r, tăng liều RTV bằng liều LVP (liều LPV/RTV = 1/1). |
* Phác đồ ba thuốc NRTI chỉ sử dụng trong thời gian điều trị rifampicin. Khi kết thúc điều trị lao bằng rifampicin cần bắt đầu lại phác đồ có PI hoặc NNRTI.
4.4. Xét nghiệm theo dõi trước và sau khi bắt đầu điều trị ARV
Bảng 4: Xét nghiệm theo dõi trước và trong khi điều trị ARV
| Thời điểm điều trị HIV | Các xét nghiệm |
| Thời điểm đăng ký điều trị | Người lớn: -Xét nghiệm CD4 -Công thức máu và hemoglobin -Creatinin - AST/ALT - HBsAg - Anti- HCV Trẻ em: -PCR chẩn đoán nhiễm HIV cho trẻ < 18 tháng tuổi -Huyết thanh chẩn đoán HIV -Xét nghiệm CD4% và số lượng tuyệt đối |
| Theo dõi trước khi điều trị ARV | Số lượng tế bào CD4 (6 tháng 1 lần) |
| Bắt đầu điều trị ARV | Thực hiện các xét nghiệm như khi đăng ký điều trị, nếu thời gian từ khi đăng ký điều trị đến khi bắt đầu điều trị ≤ 6 tháng thì không cần phải làm xét nghiệm mới |
| Trong quá trình điều trị ARV | - Số lượng tế bào CD4 (6 tháng một lần; có thể giảm tần suất xét nghiệm CD4 xuống 12 tháng 1 lần khi bệnh nhân điều trị trên 1 năm và có CD4 > 500 ít nhất trong 2 lần liên tiếp hoặc có xét nghiệm tải lượng vi rút thường quy); - Tải lượng HIV (tại thời điểm 6 tháng, 12 tháng sau khi bắt đầu điều trị ARV và sau đó 12 tháng một lần) nếu có điều kiện. - Xét nghiệm creatinin khi dùng TDF (6 - 12 tháng 1 lần) hoặc khi nghi ngờ có tổn thương thận. - Công thức máu/hemoglobin khi điều trị AZT (6 -12 tháng 1 lần) hoặc khi có nghi ngờ thiếu máu. - Các xét nghiệm khác theo chỉ định lâm sàng |
| Thất bại điều trị | Số lượng tế bào CD4 Tải lượng HIV |
Lưu ý:
* Trong điều kiện không làm được các xét nghiệm trên thì vẫn phải chỉ định điều trị ARV cho bệnh nhân nếu đủ tiêu chuẩn điều trị ARV.
* Đối với trẻ sử dụng TDF có thể làm thêm các xét nghiệm sau nếu có điều kiện:
- Điện giải đồ niệu khi có bất thường điện giải đồ máu.
- Protein niệu 24 giờ khi có bất thường tổng phân tích nước tiểu.
- 25-OH vitamin D khi có bất thường phospho máu.
4.5. Điều trị ARV cho phụ nữ mang thai, phụ nữ đang cho con bú
Chỉ định điều trị ARV cho tất cả phụ nữ mang thai nhiễm HIV và mẹ nhiễm HIV cho con bú không phụ thuộc giai đoạn lâm sàng và số lượng tế bào CD4, không phụ thuộc các giai đoạn của thai kỳ. Điều trị ARV trong suốt thời kỳ mang thai, trong khi chuyển dạ/sinh, sau khi sinh con và tiếp tục điều trị suốt đời.
Phác đồ điều trị: TDF + 3TC (hoặc FTC) + EFV
Một số trường hợp đặc biệt:
- Phụ nữ đang điều trị ARV thì mang thai: tiếp tục điều trị ARV. Đánh giá giai đoạn lâm sàng và miễn dịch ngay khi phát hiện mang thai để đánh giá hiệu quả của phác đồ đang điều trị.
- Phụ nữ mang thai sàng lọc có HIV dương tính trong quá trình chuyển dạ - đẻ: điều trị phác đồ nêu trên. Nếu sau đó khẳng định nhiễm HIV: điều trị ARV suốt đời. Nếu sau đó khẳng định không nhiễm HIV: dừng thuốc.
- Phụ nữ sau khi sinh con được chẩn đoán nhiễm HIV: nếu không cho con bú thì áp dụng tiêu chuẩn điều trị như đối với những người nhiễm HIV khác. Nếu cho con bú, chỉ định điều trị ARV suốt đời.
4. 6. Điều trị dự phòng cho trẻ sinh ra từ mẹ nhiễm HIV
NVP là thuốc ARV ưu tiên được sử dụng cho trẻ sinh ra từ mẹ nhiễm HIV.
Bảng 5: Sử dụng NVP cho trẻ sinh ra từ mẹ nhiễm HIV
| Thời điểm mẹ được chẩn đoán nhiễm HIV và cách nuôi con | Thời gian sử dụng NVP cho con |
| Mẹ được chẩn đoán nhiễm HIV trước sinh, chuyển dạ - đẻ | |
| Mẹ được điều trị ARV > 4 tuần | 6 tuần từ khi sinh |
| Mẹ không điều trị hoặc điều trị ARV ≤ 4 tuần và KHÔNG cho con bú | 6 tuần từ khi sinh |
| Mẹ không điều trị hoặc điều trị ARV ≤ 4 tuần và CÓ cho con bú | 12 tuần từ khi sinh. |
| Mẹ được chẩn đoán nhiễm HIV sau khi sinh (bao gồm cả sàng lọc dương tính) | |
| Trong vòng 72 giờ | 12 tuần |
| Trên 72 giờ và bú mẹ | 12 tuần |
| Trên 72 giờ và con không bú mẹ | Không cho trẻ uống NVP |
Lưu ý:
- Nếu mẹ cho con bú nhưng bị gián đoạn điều trị ARV vì bất cứ lý do nào, điều trị NVP cho con trong thời gian 6 tuần kể từ khi mẹ được điều trị ARV lại, hoặc ngừng NVP sau khi kết thúc cho bú được 1 tuần.
- Nếu con được chẩn đoán nhiễm HIV thì dừng NVP và điều trị ngay ARV.
Cần làm xét nghiệm chẩn đoán sớm nhiễm HIV cho trẻ từ 4 - 6 tuần tuổi để quyết định điều trị ARV hoặc dừng điều trị dự phòng.
Bảng 6: Liều NVP dự phòng cho trẻ sinh ra từ mẹ nhiễm HIV
| Tuổi của trẻ | Liều lượng NVP uống hàng ngày |
| Từ khi sinh tới 6 tuần tuổi | |
| • Cân nặng khi sinh < 2000 g | 2 mg/kg một lần |
| • Cân nặng khi sinh 2000 - 2499 g | 10 mg một lần |
| • Cân nặng khi sinh ≥ 2500 g | 15 mg một lần |
| > 6 tuần tới 6 tháng* | 20 mg một lần |
| > 6 tháng tới 9 tháng* | 30 mg một lần |
| > 9 tháng cho đến khi kết thúc cho bú* | 40 mg một lần |
* Chỉ dùng NVP cho con >12 tuần trong trường hợp trẻ bú mẹ nhưng vì lý do nào đó mẹ không điều trị ARV hoặc điều trị ARV bị gián đoạn.
Trường hợp không có NVP hoặc dị ứng với NVP có thể thay thể bằng AZT.
Bảng 7: Liều AZT dự phòng cho trẻ sinh ra từ mẹ nhiễm HIV khi không có NVP hoặc dị ứng với NVP
| Trẻ từ 6 tuần tuổi trở xuống | Liều lượng AZT uống hàng ngày |
| • Cân nặng khi sinh < 2000g | 2 mg/kg một lần |
| • Cân nặng khi sinh 2000-2499 g | 10 mg chia hai lần |
| • Cân nặng khi sinh ≥ 2500 g | 15 mg chia hai lần |
5. Theo dõi và hỗ trợ tuân thủ điều trị
5. 1. Mục tiêu của việc duy trì tuân thủ điều trị
- Giảm nguy cơ xuất hiện tình trạng HIV kháng thuốc ARV;
- Giảm nguy cơ lây truyền HIV.
5.2. Hỗ trợ tuân thủ điều trị
5.2.1. Đánh giá các yếu tố có thể ảnh hưởng đến sự tuân thủ điều trị của người bệnh
- Nhận thức của người bệnh về sự cần thiết của việc tuân thủ điều trị ARV
- Tính chất công việc của người bệnh
- Khoảng cách đi lại từ nhà đến phòng khám
- Sự hỗ trợ tuân thủ điều trị của các thành viên trong gia đình
- Các thuốc điều trị phối hợp khác: điều trị Methadone, điều trị lao,...
- Thuốc điều trị ARV phải uống nhiều hơn 1 lần một ngày.
5.2.2. Các can thiệp hỗ trợ tuân thủ điều trị
- Xây dựng và thực hiện kế hoạch hỗ trợ tuân thủ điều trị cho người bệnh
- Cung cấp thông tin cơ bản về HIV, các thuốc ARV đang sử dụng, các tác dụng bất lợi có thể có, quy trình theo dõi điều trị ARV và vấn đề tuân thủ điều trị ARV cho mỗi người bệnh.
- Thảo luận với người bệnh về cách thức hỗ trợ tuân thủ điều trị và thực hiện các can thiệp hỗ trợ tuân thủ điều trị phù hợp.
- Sử dụng các công cụ nhắc uống thuốc như tin nhắn điện thoại, sổ theo dõi.
5.2.3. Các nhóm cần được hỗ trợ tuân thủ đặc biệt
- Phụ nữ mang thai trước khi sinh và sau khi sinh: Thông báo cho PNMT về các can thiệp dự phòng lây truyền HIV từ mẹ sang con, tầm quan trọng của từng can thiệp. Thảo luận và thực hiện các biện pháp hỗ trợ PNMT tiếp cận với các can thiệp trước và sau khi sinh.
- Trẻ vị thành niên: Xác định thời điểm thích hợp để tư vấn bộc lộ tình trạng nhiễm HIV cho trẻ. Giải thích phác đồ điều trị và cách uống thuốc. Tư vấn về sức khỏe sinh sản vị thành niên. Đảm bảo chuyển giao từ chăm sóc nhi khoa sang chăm sóc người lớn được tiến hành thuận lợi.
- Trẻ em: cần có người hỗ trợ và chăm sóc cho trẻ. Tư vấn để người chăm sóc trẻ hiểu biết về sự cần thiết của tuân thủ điều trị. Giải thích cho người chăm sóc trẻ về các loại thuốc ARV mà trẻ đang sử dụng và cách uống.
- Người có biểu hiện rối loại về sức khỏe tâm thần, rối loạn do sử dụng các chất gây nghiện, sử dụng rượu cần có sự hỗ trợ đặc biệt từ gia đình, bạn bè, người thân. Những người hỗ trợ tuân thủ cho nhóm đối tượng đặc biệt này cần được tư vấn về các thuốc điều trị, cách dùng thuốc và hỗ trợ người bệnh đi tái khám đúng hẹn để tránh gián đoạn điều trị.
5.3. Theo dõi tuân thủ điều trị tại các cơ sở điều trị HIV
- Theo dõi việc đến khám và lĩnh thuốc theo lịch của người bệnh. Liên hệ với người bệnh để nhắc nhở họ đến khám và lấy thuốc đúng hẹn qua điện thoại hoặc mạng lưới đồng đẳng viên/người hỗ trợ điều trị.
- Đánh giá sự tuân thủ điều trị tại mỗi lần đến khám để có sự hỗ trợ kịp thời: hỏi về việc quên không uống thuốc, số lần quên uống, thời gian uống.
- Theo dõi diễn biến lâm sàng, kết quả xét nghiệm CD4 và tải lượng HIV để đánh giá sự tuân thủ điều trị của bệnh nhân.
6. Theo dõi đáp ứng điều trị ARV và chẩn đoán thất bại điều trị
6.1. Theo dõi đáp ứng điều trị ARV
Hiệu quả điều trị ARV có thể được đánh giá bằng tiến triển về lâm sàng, miễn dịch. Tuy nhiên, xét nghiệm tải lượng vi rút được coi là công cụ đánh giá hiệu quả điều trị chính xác nhất hiện nay. Trong trường hợp không làm được xét nghiệm tải lượng vi rút thường quy để theo dõi hiệu quả điều trị, xét nghiệm tải lượng vi rút được chỉ định để khẳng định thất bại điều trị.
6.1.1. Chỉ định xét nghiệm tải lượng vi rút
a) Để chẩn đoán thất bại điều trị
- Người bệnh có thất bại về miễn dịch hoặc thất bại về lâm sàng và đã được điều trị ARV ít nhất 6 tháng đồng thời được đánh giá tuân thủ điều trị tốt.
- Người bệnh đang điều trị bằng thuốc ARV được ít nhất 6 tháng và có ít nhất một trong các yếu tố nguy cơ gây thất bại điều trị theo quy định tại mục 6.1.3. Các yếu tố nguy cơ gây thất bại điều trị
b) Để theo dõi kết quả điều trị
Chỉ định cho tất cả các bệnh nhân đang điều trị ARV tại thời điểm 6 và 12 tháng trong năm đầu và sau đó định kỳ 12 tháng một lần (khi điều kiện cho phép).
6.1.2. Theo dõi và phát hiện các biểu hiện của thất bại điều trị
- Theo dõi diễn biến của số lượng tế bào CD4 trong tất cả các lần xét nghiệm đặc biệt là giữa 2 lần xét nghiệm liên tiếp.
- Khám lâm sàng và phát hiện sự xuất hiện mới của các bệnh nhiễm trùng cơ hội và các yếu tố nguy cơ gây thất bại điều trị trong tất cả các lần tái khám.
- Đánh giá mức độ tuân thủ điều trị trong tất cả các lần tái khám. Trường hợp người bệnh tuân thủ điều trị không tốt, đánh giá các nguyên nhân ảnh hưởng đến tuân thủ điều trị của người bệnh và tiến hành hỗ trợ tuân thủ điều trị kịp thời.
6.1.3. Các yếu tố nguy cơ gây thất bại điều trị
- Tiền sử điều trị dự phòng bằng thuốc ARV
+ Mẹ điều trị dự phòng lây truyền HIV từ mẹ sang con bằng liều đơn Nevirapine.
+ Con điều trị phác đồ có ARV thuộc nhóm NNRTI như NVP, EFV.
- Nhiễm HIV do tai nạn nghề nghiệp hoặc ngoài nghề nghiệp được điều trị dự phòng sau phơi nhiễm bằng ARV.
- Tiền sử điều trị phác đồ chỉ có một hoặc hai thuốc ARV.
- Đã hoặc đang điều trị 3 thuốc thuộc nhóm NRTI.
- Điều trị bằng thuốc ARV không đủ liều hoặc dùng đồng thời các thuốc có tác dụng tương tác gây giảm nồng độ các thuốc ARV trong máu.
- Tiền sử gián đoạn điều trị bằng thuốc ARV hoặc ngừng thuốc, tuân thủ điều trị kém.
6.2. Chẩn đoán thất bại điều trị
6.2.1. Các tiêu chuẩn chẩn đoán thất bại điều trị
- Tiêu chuẩn thất bại lâm sàng
+ Ở người lớn và trẻ trên 10 tuổi: xuất hiện mới hoặc tái phát các bệnh lý giai đoạn lâm sàng 4 sau điều trị ARV ít nhất 6 tháng;
+ Ở trẻ em ≤ 10 tuổi: xuất hiện mới hoặc tái phát các bệnh lý giai đoạn lâm sàng 3 và 4 sau điều trị ARV ít nhất 6 tháng;
- Tiêu chuẩn thất bại miễn dịch học
+ Người lớn và trẻ trên 10 tuổi: CD4 giảm xuống dưới mức trước khi điều trị hoặc CD4 liên tục dưới 100 tế bào/mm3 trong 2 lần xét nghiệm liên tiếp (cách nhau 6 tháng) và không có căn nguyên nhiễm trùng gần đây gây giảm CD4.
+ Trẻ từ 5 tuổi - 10 tuổi: CD4 liên tục dưới 100 tế bào/mm3 trong 2 lần xét nghiệm liên tiếp (cách nhau 6 tháng) và không có căn nguyên nhiễm trùng gần đây gây giảm CD4.
+ Trẻ dưới 5 tuổi: CD4 liên tục dưới 200 tế bào/mm3 hoặc <10% trong 2 lần xét nghiệm liên tiếp (cách nhau 6 tháng) và không có căn nguyên nhiễm trùng gần đây gây giảm CD4.
- Tiêu chuẩn thất bại vi rút học: Tải lượng vi rút huyết tương trên 1000 bản sao/ml ở hai lần xét nghiệm vi rút liên tiếp sau 3 tháng sau khi đã được hỗ trợ tuân thủ ở người bệnh đã điều trị ARV ít nhất 6 tháng.
Trong một số trường hợp không thể làm tải lượng vi rút lần hai sau 3 tháng thì có thể hội chẩn và chuyển phác đồ bậc 2.
6.2.2. Chẩn đoán thất bại điều trị
Sơ đồ 2. Chẩn đoán thất bại điều trị

Lưu ý:
- Thất bại điều trị cần được chẩn đoán khẳng định bằng xét nghiệm tải lượng vi rút.
- Ở các cơ sở có điều kiện, có thể làm giải trình tự gen phát hiện đột biến kháng thuốc trước khi chuyển sang phác đồ bậc 2.
- Các cơ sở điều trị ARV tuyến tỉnh trở lên chịu trách nhiệm chẩn đoán thất bại điều trị và chỉ định phác đồ điều trị bậc 2 thông qua hội chẩn tại chỗ hoặc qua email/điện thoại (có biên bản hội chẩn).
- Trường hợp không làm được tải lượng HIV, cần đánh giá tình trạng thất bại miễn dịch, sự tuân thủ điều trị và hội chẩn với tuyến tỉnh trở lên để chẩn đoán thất bại điều trị và chỉ định phác đồ ARV bậc 2.
6.3. Các phác đồ điều trị ARV bậc 2 và bậc 3
6.3.1. Các phác đồ điều trị ARV bậc 2
Bảng 8. Phác đồ ARV bậc 2 cho người trưởng thành và trẻ ≥ 10 tuổi
| Người nhiễm HIV | Tình huống phác đồ bậc 1 | Phác đồ bậc hai | ||
| Người trưởng thành và trẻ ≥ 10 tuổi, phụ nữ mang thai và cho con bú | Sử dụng TDF trong phác đồ bậc 1 | AZT + 3TC (hoặc FTC) | + | LPV/r hoặc ATV/r |
| Sử dụng AZT trong phác đồ bậc 1 | TDF + 3TC (hoặc FTC) | + | LPV/r hoặc ATV/r | |
| Đồng nhiễm lao và HIV | Đang điều trị lao bằng rifampicin | Điều trị như phác đồ cho người trưởng thành và trẻ vị thành niên nhưng gấp đôi liều LPV/r (LPV/r 800 mg/200 mg hai lần mỗi ngày) hoặc tăng liều ritonavir bằng liều LPV (LPV/r 400 mg/400 mg) hai lần mỗi ngày | ||
| Nếu điều trị lao bằng rifabutin | TDF + 3TC (hoặc FTC) + LVP/r (hoặc ATV/r) AZT + 3TC (hoặc FTC) +LVP/r (hoặc ATV/r) | |||
| Đồng nhiễm HIV và HBV | AZT + TDF + 3TC (hoặc FTC) + ATV/r (hoặc LPV/r) | |||
Bảng 9: Phác đồ ARV bậc 2 cho trẻ em
|
| Nhóm tuổi | Tình huống phác đồ bậc một | Phác đồ bậc hai |
| Phác đồ bậc 1 có LPV/r | Dưới 3 tuổi | ABC + 3TC + LPV/r | Không thay đổi |
| AZT + 3TC + LPV/r | |||
| Từ 3 tuổi trở lên | ABC + 3TC + LPV/r | AZT + 3TC + EFV | |
| AZT + 3TC + LPV/r | ABC (hoặc TDF) + 3TC + EFV | ||
| Phác đồ bậc 1 có NNRTI | Tất cả các lứa tuổi | ABC + 3TC (hoặc FTC)+ EFV (hoặc NVP) | AZT + 3TC + LPV/r |
| TDF + 3TC (hoặc FTC) + EFV (hoặc NVP) | |||
| AZT + 3TC (hoặc FTC)+ EFV (hoặc NVP) | ABC (hoặc TDF) + 3TC (hoặc FTC) + LPV/r |
Lưu ý:
- TDF chỉ dùng cho trẻ > 2 tuổi.
- Có thể sử dụng ATV/r là thuốc thay thế cho LPV/r ở trẻ trên 6 tuổi.
- Trong trường hợp trẻ dưới 3 tuổi đã điều trị phác đồ bậc 1 có LPV/r thì tiếp tục duy trì phác đồ hiện tại và tăng cường tuân thủ cho trẻ. Khi trẻ được 3 tuổi, chuyển sang phác đồ bậc 2 theo khuyến cáo ở Bảng .
6.3.2. Thất bại điều trị phác đồ bậc 2
- Tiêu chuẩn chẩn đoán thất bại phác đồ điều trị bậc 2 giống như tiêu chuẩn chẩn đoán thất bại ARV bậc 1.
- Nếu không có phác đồ bậc 3, tiếp tục điều trị phác đồ bậc 2.
- Phác đồ điều trị ARV bậc 3 là phác đồ có các thuốc mới gồm các chất ức chế men tích hợp raltegravir (RAL), NNRTI và PI thế hệ hai như Darunavir/Ritonavir (DRV/r), etravirine (ETV).
- Cần hội chẩn với tuyến tỉnh hoặc tuyến trung ương để chẩn đoán thất bại điều trị bậc 2 và chuyển phác đồ bậc 3 khi có thể.
7. Theo dõi độc tính của thuốc ARV
7.1. Các độc tính thường gặp của một số thuốc ARV trong phác đồ bậc 1
7.1.1. Độc tính của TDF
a) Độc tính đối với thận: TDF có thể gây rối loạn chức năng tế bào ống thận.
- Xét nghiệm creatinine huyết thanh để theo dõi độc tính ở thận liên quan đến TDF đặc biệt cho người bệnh có các yếu tố nguy cơ như tuổi cao, có tiền sử bệnh thận, cao huyết áp không kiểm soát được, bị tiểu đường mạn tính, sử dụng thuốc tăng cường PI (ví dụ Ritonavir) hoặc các thuốc gây độc cho thận.
- Sử dụng công thức Cockcroft-Gault (CG) để ước tính mức lọc cầu thận để đánh giá mức độ suy thận:
- Công thức Cockcroft-Gault (CG)
| eGFR | (140-tuổi) x (cân nặng theo kg) x 0.85 (nếu là nữ) |
| (72 x Creatinin huyết thanh tính bằng mg%) |
Quy đổi creatinin huyết thanh: 1 mg% = 88.4 µmol/l.
Không chỉ định TDF khi mức lọc cầu thận ước tính <10 ml/phút hoặc ở người có bệnh tiểu đường lâu ngày, tăng huyết áp không kiểm soát được và người bị suy thận.
b) Độc tính đối với xương: TDF có thể làm giảm mật độ xương ở trẻ em mặc dù hiện vẫn chưa rõ tác động của giảm mật độ xương tới sự phát triển của trẻ và nguy cơ gãy xương. Vì vậy cần theo dõi tăng trưởng của trẻ khi dùng TDF.
7.1.2. Độc tính của các ARV khác
a) AZT: AZT có thể phối hợp với các độc tính về máu vì thế cần xét nghiệm hemoglobin trước khi điều trị, đặc biệt ở người lớn và trẻ em có cân nặng thấp, số lượng CD4 thấp và bệnh HIV tiến triển. Không chỉ định AZT cho bệnh nhân có Hemoglobin < 8.0 g/dl.
b) NVP: Theo dõi men gan để đánh giá độc tính với gan do NVP gây ra đặc biệt đối với phụ nữ có CD4 > 250/mm3 hoặc người bệnh có đồng nhiễm vi rút viêm gan B và C.
c) EFV: độc tính chủ yếu của EFV là tác dụng lên thần kinh trung ương và thường mất đi sau vài tuần. Tuy nhiên một số ít trường hợp có thể kéo dài vài tháng hoặc không mất đi.
7.2. Xử trí khi có độc tính của thuốc ARV
Xem Phụ lục 11 về độc tính và xử trí độc tính của các thuốc ARV.
Một số điểm cần lưu ý
- Việc trì hoãn thay đổi thuốc trong các trường hợp có tác dụng phụ/độc tính nặng có thể gây hại và ảnh hưởng đến tuân thủ dẫn đến kháng thuốc và thất bại điều trị.
- Trong trường hợp cần ngừng thuốc tạm thời do tác dụng phụ nặng gây đe dọa tính mạng, nếu phác đồ có NVP, dừng NVP trước 2 tuần so với các thuốc thuộc nhóm NRTI còn lại trong phác đồ; hoặc thay thế tạm thời NNRTI bằng PI có tăng cường RTV.
7.3. Các tương tác của thuốc ARV và cách xử trí
Bảng 10: Tương tác của các thuốc ARV và cách xử trí
| Thuốc ARV | Các tương tác chính | Khuyến cáo điều trị |
| AZT | Ribavirin và peg-interferon alfa-2a | Phác đồ bậc 1: Thay thế AZT bằng TDF |
| PI tăng cường (ATV/r, LVP/r) | Rifampicin | Thay thế rifampicin bằng rifabutin Điều chỉnh liều PI hoặc thay thế bằng ba thuốc NRTI (đối với trẻ em) |
| Lovastatin và simvastatin | Sử dụng thuốc điều chỉnh rối loạn mỡ máu khác (ví dụ: pravastatin) | |
| Thuốc tránh thai hormone có estrogen | Sử dụng thuốc tránh thai khác hoặc dùng thêm các phương pháp tránh thai khác | |
| Methadone và buprenophine | Điều chỉnh liều methadone và buprenophine | |
| Astemizole và terfenadine | Sử dụng thuốc kháng histamine thay thế | |
| TDF | Theo dõi chức năng thận | |
| EFV | Amodiaquine | Sử dụng thuốc kháng sốt rét khác để thay thế |
| Methadone | Điều chỉnh liều methadone phù hợp | |
| Thuốc tránh thai hormone có estrogen | Sử dụng thuốc tránh thai khác hoặc dùng thêm các phương pháp tránh thai khác | |
| Astemizole và terfenadine | Sử dụng thuốc kháng histamine thay thế | |
| NVP | Rifampicin | Thay NVP bằng EFV |
| Itraconazole và Ketoconazole | Sử dụng thuốc chống nấm thay thế (ví dụ fluconazole) |
7.4. Báo cáo độc tính của thuốc ARV
Thực hiện theo Hướng dẫn Quốc gia về Cảnh giác Dược theo Quyết định số 3551/QĐ-BYT ngày 19/09/2013 của Bộ trưởng Bộ Y tế. Các cơ sở điều trị gửi báo cáo phản ứng có hại của thuốc về Trung tâm Cảnh giác Dược Quốc gia.
a) Các hình thức báo cáo:
- Báo cáo đơn lẻ: báo cáo tất cả các biến cố bất lợi xảy ra trong quá trình điều trị nghi ngờ là phản ứng có hại gây ra bởi thuốc ARV hoặc các thuốc dùng đồng thời cho người nhiễm HIV. Ưu tiên báo cáo các trường hợp sau:
- Phản ứng có hại nghiêm trọng ở mức độ 3 và mức độ 4 theo phân loại mức độ nặng của phản ứng có hại của thuốc
- Bất kỳ phản ứng nào dẫn việc thay đổi phác đồ điều trị, bỏ trị, ngừng điều trị hoặc cần phải can thiệp y khoa để xử trí phản ứng có hại.
- Bất kỳ phản ứng có hại được nhân viên y tế nhận định là gây ra hậu quả nghiêm trọng về mặt lâm sàng.
- Tất cả phản ứng có hại của các thuốc mới hoặc phác đồ mới.
- Phản ứng có hại mới chưa được ghi nhận với thuốc. Các trường hợp phản ứng có hại nghiêm trọng hoặc phản ứng nhẹ nhưng có tần số xuất hiện bất thường.
- Báo cáo định kỳ: báo cáo hàng tháng về các phản ứng có hại của thuốc ARV.
- Biểu mẫu báo cáo và nơi gửi báo cáo: theo Quyết định số 3551/QĐ-BYT, ngày 19/09/2013 của Bộ trưởng Bộ Y tế.
b) Thực hiện báo cáo:
- Báo cáo đơn lẻ phản ứng có hại của thuốc theo thời gian quy định như sau:
+ Phản ứng có hại nghiêm trọng gây tử vong hoặc đe dọa tính mạng người bệnh (mức độ 4): gửi báo cáo trong thời gian sớm nhất có thể nhưng không muộn hơn 7 ngày làm việc kể từ thời điểm phát hiện ra phản ứng.
+ Phản ứng có hại nghiêm trọng mức độ 3: gửi báo cáo trong thời gian sớm nhất có thể nhưng không muộn hơn 15 ngày làm việc kể từ thời điểm phát hiện ra phản ứng.
+ Các phản ứng có hại khác có thể tập hợp gửi hàng tháng, trước ngày mùng 5 của tháng kế tiếp.
+ Báo cáo cần được gửi trong thời gian sớm nhất có thể sau khi xảy ra phản ứng, ngay cả khi thông tin thu được chưa đầy đủ (báo cáo ban đầu). Trong trường hợp này, có thể bổ sung báo cáo nếu thu thập được thêm thông tin (báo cáo bổ sung).
- Báo cáo định kỳ hàng tháng: Thực hiện báo cáo định kỳ tại cơ sở điều trị trước ngày 5 của tháng kế tiếp.
8. Hội chứng viêm phục hồi miễn dịch (PHMD)
Hội chứng viêm PHMD là hiện tượng tăng đáp ứng của cơ thể trong quá trình phục hồi hệ thống miễn dịch, thể hiện là một tình trạng nghịch lý khi diễn biến lâm sàng xấu đi trong vài tuần sau điều trị ARV với sự xuất hiện các triệu chứng của bệnh NTCH trong khi có đáp ứng tốt về mặt miễn dịch học và vi rút học.
8. 1. Đặc điểm lâm sàng
- Tần suất xuất hiện: Khoảng 10% người bệnh điều trị ARV
- Thời gian xuất hiện: Điển hình xuất hiện sớm trong vòng 2-12 tuần sau khi điều trị ARV (thường do vi khuẩn, vi rút, ký sinh trùng, nấm). Có thể xuất hiện muộn hơn từ 3-24 tháng (thường liên quan đến mầm bệnh ở dạng kháng nguyên)
- Các yếu tố nguy cơ:
+ CD4 thấp tại thời điểm bắt đầu điều trị ARV (< 50 tế bào/mm3) hoặc bệnh nặng
+ Nồng độ tác nhân gây bệnh cao vào thời điểm bắt đầu điều trị ARV: ví dụ điều trị ARV khi đang có NTCH hoặc có tiền sử mắc nhiều loại NTCH.
8.2. Biểu hiện của hội chứng viêm PHMD
Hội chứng viêm PHMD có thể xuất hiện dưới hai dạng
- Các triệu chứng của một bệnh đã được chẩn đoán và điều trị trước đó có biểu hiện diễn biến nặng lên sau khi bắt đầu điều trị ARV hoặc
- Tình trạng một bệnh NTCH tiềm tàng trước khi điều trị ARV bộc lộ sau khi bắt đầu ARV.
8.3. Chẩn đoán hội chứng viêm PHMD
Cần nghĩ đến hội chứng viêm PHMD khi người bệnh bắt đầu điều trị ARV và tuân thủ điều trị tốt nhưng lâm sàng xấu đi, nhất là trên người bệnh được điều trị ARV ở giai đoạn muộn, có CD4 thấp hoặc có bệnh NTCH trước điều trị và:
- Phải loại trừ các biểu hiện do tác dụng phụ của thuốc, biểu hiện NTCH mới
- Đối với người bệnh điều trị ARV sau 6 tháng phải loại trừ thất bại điều trị.
8.4. Xử trí hội chứng viêm PHMD
- Trường hợp nhẹ, triệu chứng có thể tự hết không cần điều trị; tiếp tục điều trị ARV đồng thời điều trị tác nhân gây NTCH bằng thuốc kháng vi sinh vật và kết hợp với thuốc methyl-prednisolon (hoặc prednison) với liều 0,5 mg/kg/ngày từ 5-10 ngày đối với các trường hợp viêm PHMD từ trung bình đến nặng
- Nếu tình trạng người bệnh quá nặng có nguy cơ đe dọa tính mạng do tương tác thuốc ARV với thuốc điều trị NTCH, có thể ngừng điều trị ARV tạm thời sau đó dùng lại thuốc ARV với phác đồ như cũ.
9. Sử dụng thuốc ARV để dự phòng lây nhiễm HIV
9. 1. Dự phòng sau phơi nhiễm nghề nghiệp
Phơi nhiễm với HIV do tai nạn nghề nghiệp được xác định khi tiếp xúc trực tiếp với máu hoặc các dịch cơ thể của người nhiễm hoặc nghi ngờ nhiễm HIV dẫn đến nguy cơ lây nhiễm HIV trong quá trình tác nghiệp.
9.1.1. Các dạng phơi nhiễm
- Do kim đâm khi làm các thủ thuật tiêm truyền, lấy máu làm xét nghiệm, chọc dò…
- Vết thương do dao mổ và các dụng cụ sắc nhọn khác có dính máu hoặc dịch cơ thể của người bệnh.
- Tổn thương qua da do các ống đựng máu hoặc dịch của người bệnh bị vỡ đâm vào.
- Máu, chất dịch cơ thể của người bệnh bắn vào các vùng da bị tổn thương (chàm, bỏng, viêm loét từ trước) hoặc niêm mạc (mắt, mũi, họng).
- Phơi nhiễm với máu có HIV do bị người khác dùng kim tiêm chứa máu đâm vào hoặc trong khi làm nhiệm vụ đuổi bắt tội phạm v.v…
9.1.2. Quy trình xử trí sau phơi nhiễm
Các bước xử lý
- Bước 1: Xử lý vết thương tại chỗ.
- Bước 2: Báo cáo người phụ trách và làm biên bản (chú ý ghi đầy đủ các thông tin yêu cầu trong Hồ sơ phơi nhiễm).
- Bước 3: Đánh giá nguy cơ phơi nhiễm theo mức độ tổn thương và diện tích tiếp xúc.
- Bước 4: Xác định tình trạng HIV của nguồn gây phơi nhiễm.
- Bước 5: Xác định tình trạng HIV của người bị phơi nhiễm.
- Bước 6: Tư vấn cho người bị phơi nhiễm.
- Bước 7: Điều trị dự phòng bằng thuốc ARV.
Xử lý vết thương tại chỗ
- Tổn thương da chảy máu
- Rửa ngay vết thương dưới vòi nước.
- Để vết thương tự chảy máu trong một thời gian ngắn, không nặn bóp vết thương.
- Rửa kỹ bằng xà phòng và nước sạch.
- Phơi nhiễm qua niêm mạc mắt: Rửa mắt bằng nước cất hoặc nước muối NaCl 0,9% liên tục trong 5 phút. Dùng vòi rửa mắt khẩn cấp nếu có (thường được trang bị trong các phòng xét nghiệm khẳng định)
- Phơi nhiễm qua niêm mạc miệng, mũi:
- Rửa mũi bằng nước cất hoặc dung dịch NaCl 0,9 %.
- Xúc miệng bằng dung dịch NaCl 0,9 % nhiều lần.
Báo cáo người phụ trách và làm biên bản
Nêu rõ ngày giờ, hoàn cảnh xảy ra, đánh giá vết thương, mức độ nguy cơ của phơi nhiễm. Lấy chữ ký của người chứng kiến và chữ ký của người phụ trách.
Đánh giá nguy cơ phơi nhiễm
- Có nguy cơ:
+ Tổn thương do kim có chứa máu đâm xuyên qua da gây chảy máu; nếu là kim nòng rỗng cỡ to, chứa nhiều máu, đâm sâu thì nguy cơ cao hơn là kim nòng nhỏ, chứa ít máu và đâm xuyên nông.
+ Tổn thương da sâu do dao mổ hoặc các ống nghiệm chứa máu và chất dịch cơ thể của người bệnh bị vỡ đâm phải.
+ Máu và chất dịch cơ thể của người bệnh bắn vào các vùng da, niêm mạc bị tổn thương viêm loét hoặc xây sát từ trước (thậm chí ngay cả khi không biết có bị viêm loét hay không). Nếu viêm loét hoặc xây sát rộng thì nguy cơ cao hơn.
- Không có nguy cơ: Máu và dịch cơ thể của người bệnh bắn vào vùng da lành.
Xác định tình trạng HIV của người gây phơi nhiễm
- Người gây phơi nhiễm có xét nghiệm HIV dương tính: Tìm hiểu các thông tin về tiền sử điều trị HIV và đáp ứng đối với thuốc ARV.
- Người gây phơi nhiễm không rõ tình trạng HIV: Tư vấn và lấy máu xét nghiệm HIV cho họ.
- Trường hợp không thể xác định được tình trạng nhiễm HIV của người gây phơi nhiễm được coi là có nguy cơ và ghi rõ trong biên bản.
Xác định tình trạng HIV của người bị phơi nhiễm
- Tư vấn trước và sau khi xét nghiệm HIV theo quy định.
- Nếu kết quả xét nghiệm HIV dương tính ngay sau khi phơi nhiễm chứng tỏ người bị phơi nhiễm đã nhiễm HIV từ trước, không phải do phơi nhiễm. Dừng sử dụng thuốc ARV cho dự phòng sau phơi nhiễm. Tư vấn, chuyển người bị phơi nhiễm đến cơ sở điều trị HIV để được điều trị.
Tư vấn cho người bị phơi nhiễm về:
- Nguy cơ nhiễm HIV và viêm gan B, C
- Người bị phơi nhiễm cần được cung cấp các thông tin và được tư vấn thích hợp về dự phòng phơi nhiễm, lợi ích và nguy cơ của việc dự phòng.
- Giải thích các tác dụng phụ của thuốc và triệu chứng của nhiễm trùng tiên phát: sốt, phát ban, buồn nôn hoặc nôn, thiếu máu, nổi hạch v.v...
- Tư vấn về dự phòng lây nhiễm cho người khác: người bị phơi nhiễm có thể làm lây truyền HIV cho người khác dù xét nghiệm HIV âm tính (thời kỳ cửa sổ), vì vậy cần phải thực hiện các biện pháp dự phòng lây nhiễm.
- Tư vấn tuân thủ điều trị và hỗ trợ tâm lý.
9.2. Dự phòng phơi nhiễm ngoài môi trường nghề nghiệp
Phơi nhiễm không do nghề nghiệp là những trường hợp phơi nhiễm với máu, dịch cơ thể có khả năng làm lây nhiễm HIVkhông liên quan đến nghề nghiệp.
9.2.1. Các tình huống phơi nhiễm ngoài môi trường nghề nghiệp
- Phơi nhiễm qua quan hệ tình dục dokhông sử dụng bao cao su hoặc bao cao su bị vỡ, rách hoặc bị cưỡng dâm.
- Sử dụng chung bơm kim tiêm đối với người nghiện chích ma tuý.
- Vết thương do đâm phải kim hoặc các vật sắc nhọn vứt ra các khu vực công cộng và có dính máu nhìn thấy được.
- Vết thương do người nghi nhiễm HIV cắn gây chảy máu.
9.2.2. Các tình huống không được xem xét điều trị dự phòng
Có phơi nhiễm liên tục với HIV như quan hệ tình dục thường xuyên với người nhiễm HIV hoặc gái mại dâm nhưng hiếm khi sử dụng bao cao su; người nghiện chích ma tuý thường xuyên sử dụng chung bơm kim tiêm.
9.2.3. Các yếu tố cần đánh giá và xử trí đối với người có khả năng bị phơi nhiễm với HIV ngoài môi trường nghề nghiệp
- Tình trạng nhiễm HIV.
- Phạm vi, tần suất và thời gian có nguy cơ phơi nhiễm. Cố gắng tìm hiểu tình trạng nhiễm HIV của nguồn lây nhiễm.
- Tư vấn trước xét nghiệm HIV.
- Tiến hành các xét nghiệm ban đầu như: HIV, viêm gan vi rút B, C; xét nghiệm đánh giá tình trạng mang thai
9.2.4. Đánh giá tình trạng HIV của người gây phơi nhiễm
- Xét nghiệm HIV cho người gây phơi nhiễm nếu chưa biết tình trạng nhiễm HIV. Có thể bắt đầu dự phòng sau phơi nhiễm, sau đó dừng lại nếu xác định người gây phơi nhiễm không nhiễm HIV.
- Đối với các trường hợp a) người gây phơi nhiễm có nguy cơ nhiễm HIV cao như người nghiện chích ma tuý, nam quan hệ tình dục với nam, phụ nữ bán dâm; b) không xác định được tình trạng nhiễm HIV của người gây phơi nhiễm; c) phơi nhiễm do bị cưỡng dâm, cần tiến hành dự phòng sau phơi nhiễm sau khi đánh giá nguy cơ và tư vấn cho người bị phơi nhiễm.
9.3. Điều trị dự phòng bằng ARV cho người bị phơi nhiễm
9.3.1. Chỉ định
- Phơi nhiễm đường niêm mạc hoặc đường máu (phơi nhiễm đường tình dục, bắn vào mắt, mũi hoặc miệng) với các dịch cơ thể có nguy cơ gây lây nhiễm HIV như máu, nước bọt dính máu, sữa mẹ, dịch tiết sinh dục, dịch não tủy, dịch ối, dịch trực tràng, dịch màng bụng, dịch khớp, dịch màng ngoài tim hoặc dịch màng phổi.
- Dự phòng sau phơi nhiễm nên được bắt đầu càng sớm càng tốt cho tất cả đối tượng có nguy cơ lây nhiễm HIV tối ưu nhất trong vòng 72 giờ.
- Không chỉ định dự phòng sau phơi nhiễm cho các trường hợp sau:
+ Người bị phơi nhiễm đã nhiễm HIV
+ Nguồn gây phơi nhiễm được khẳng định là HIV âm tính
+ Phơi nhiễm với các dịch cơ thể không có nguy cơ lâynhiễm đáng kể như nước mắt, dịch nước bọt không dính máu, nước tiểu và mồ hôi.
Bảng 4: Điều trị dự phòng sau phơi nhiễm HIV bằng thuốc ARV
| Phác đồ điều trị dự phòng | Các thuốc sử dụng | Chỉ định |
| Người lớn | TDF + 3TC (hoặc FTC) + EFV hoặc AZT + 3TC + EFV | Chỉ định điều trị dự phòng 28 ngày cho tất cả các trường hợp phơi nhiễm có nguy cơ |
| Trẻ em ≤ 10 tuổi | AZT + 3TC + LPV/r |
9.3.2. Kế hoạch theo dõi
- Theo dõi tác dụng phụ của ARV: Tư vấn cho người được điều trị dự phòng về tác dụng phụ có thể có của ARV. Không nên ngừng điều trị khi có tác dụng phụ nhẹ và thoáng qua. Nếu có các tác dụng phụ nặng, chuyển đến các cơ sở y tế ngay.
- Hỗ trợ tâm lý nếu cần thiết.
- Xét nghiệm lại HIV sau 3tháng.
- Tư vấn về việc không được cho máu, nên quan hệ tình dục an toàn, thực hành tiêm chích an toàn, và không cho con bú cho đến khi loại trừ được tình trạng nhiễm HIV.
- Tư vấn để tiêm vắc xin viêm gan B nếu cá nhân đó chưa bị nhiễm vi rút viêm gan B.
DỰ PHÒNG VÀ ĐIỀU TRỊ MỘT SỐ BỆNH PHỐI HỢP THƯỜNG GẶP
1. Điều trị dự phòng bằng co-trimoxazole (CTX)
Điều trị dự phòng co-trimoxazole có hiệu quả ngăn ngừa viêm phổi do Pneumocystis Carrini, bệnh do Toxoplasma và một số bệnh nhiễm khuẩn khác. Dự phòng CTX được khuyến cáo cho người lớn, phụ nữ mang thai và trẻ phơi nhiễm hoặc nhiễm HIV.
Bảng 5: Tiêu chuẩn bắt đầu và ngừng điều trị dự phòng CTX
| Tuổi | Tiêu chuẩn bắt đầu | Tiêu chuẩn ngừnga | Liều co-trimoxazole |
| Trẻ phơi nhiễm với HIV | Tất cả các trẻ, bắt đầu từ 4-6 tuần sau sinh | Cho đến khi hết nguy cơ lây truyền HIV hoặc trẻ được khẳng định không bị nhiễm HIV | Xem Error! Reference source not found. |
| Trẻ ≤ 5 tuổi nhiễm HIV | Tất cả các trẻ | Không ngừng cho đến khi 5 tuổi. | Xem Error! Reference source not found. |
| Trẻ ≥ 5 tuổi | Có CD4≤350 hoặc Có giai đoạn lâm sàng 3-4 | Điều trị ARV được ít nhất 12 tháng và CD4>350 tế bào/mm3 và ổn định về lâm sàng | Xem Phụ lục 9. Đối với trẻ có cân nặng < 30 kg, dùng 960 mg mỗi ngày |
| Người trưởng thành, kể cả phụ nữ mang thai nhiễm HIV | Có CD4≤350hoặc Có giai đoạn lâm sàng 3-4 hoặc Không làm được xét nghiệm CD4 trước điều trị | Khi điều trị ARV ít nhất được 12 tháng và CD4>35 tế bào/mm3 và ổn định về lâm sàng | Xem Phụ lục 9 |
a Ngừng ngay nếu người bệnh có hội chứng Stevens-Johnson, dị ứng thuốc mức độ 3-4, bệnh gan nặng, thiếu máu nặng, giảm nặng các dòng tế bào máu.
2. Dự phòng lao
Lao là NTCH thường gặp nhất và là nguyên nhân gây tử vong hàng đầu ở người nhiễm HIV. Các cơ sở điều trị HIV cần triển khai 3 chiến lược: phát hiện tích cực bệnh lao, điều trị dự phòng lao bằng isoniazid và chống nhiễm khuẩn. Điều trị sớm ARV cho những người nhiễm HIV đủ tiêu chuẩn điều trị sẽ làm giảm tỷ lệ mắc lao cũng như tỷ lệ tử vong do lao.
Sơ đồ 3: Sàng lọc lao ở người lớn và vị thành niên nhiễm HIV

Sơ đồ 4: Sàng lọc lao ở trẻ trên 12 tháng tuổi có nhiễm HIV

bKém lên cân được xác định khi sụt cân do gia đình báo cáo hoặc cân nặng thấp (thiếu cân so với độ tuổi), sụt cân (> 5%) kể từ lần khám gần nhất hoặc đường cong tăng trưởng đi ngang
2.1. Phát hiện tích cực bệnh lao
- Người lớn và vị thành niên nhiễm HIV cần được sàng lọc lao dựa trên triệu chứng lâm sàng trong tất cả các lần đến khám tại cơ sở y tế. Khi người nhiễm HIV có bất kỳ một trong các triệu chứng ho, sốt, sụt cân hoặc ra mồ hôi ban đêm, cần tiến hành chẩn đoán lao qua thăm khám lâm sàng, chẩn đoán phân biệt với các bệnh NTCH khác, chụp X-quang phổi, xét nghiệm AFB đờm và các xét nghiệm cần thiết khác (genXpert, AFB hạch hoặc nuôi cấy vi khuẩn lao nếu có thể).
- Trẻ nhiễm HIV có bất kỳ triệu chứng kém lên cân, sốt hoặc ho, hoặc có tiếp xúc với người bệnh lao sẽ có khả năng mắc lao và cần được đánh giá phát hiện bệnh lao và các bệnh khác. Kém lên cân được xác định khi (1) sụt cân do gia đình báo cáo; cân nặng thấp (thiếu cân so với độ tuổi); sụt cân (> 5%) kể từ lần khám trước theo hồ sơ hoặc đường cong tăng trưởng đi ngang.
- Người nhiễm HIV mắc bệnh lao cần được đăng ký và điều trị lao sớm ngay sau khi có chẩn đoán lao.
- Bệnh nhân lao nhiễm HIV cần được điều trị ARV càng sớm càng tốt, trong vòng 8 tuần đầu sau khi bắt đầu điều trị lao. Người nhiễm HIV mắc lao có tình trạng suy giảm miễn dịch nặng (số CD4 <50 tế bào/mm3) cần được điều trị ARV sớm ngay sau khi bắt đầu điều trị lao được 2 tuần và dung nạp thuốc lao.
2.2. Điều trị dự phòng lao bằng isoniazid (INH)
2.2.1. Chỉ định
- Người lớn và trẻ vị thành niên nhiễm HIV đã được loại trừ mắc lao tiến triển; không phụ thuộc vào tình trạng miễn dịch kể cả phụ nữ mang thai, người bệnh đang điều trị ARV và người bệnh đã từng được điều trị lao trước đây.
- Trẻ em nhiễm HIV:
+ Trẻ > 12 tháng tuổi: chỉ định isoniazid cho trẻ đã loại trừ mắc lao tiến triển dựa vào sàng lọc lâm sàng và không tiếp xúc với người mắc lao (Sơ đồ 3). Đối với trẻ có tiếp xúc với người mắc lao, chỉ định isoniazid khi đã khám và xét nghiệm loại trừ lao tiến triển.
+ Trẻ ≤ 12 tháng tuổi: chỉ chỉ định isoniazid cho tất cả các trẻ có tiếp xúc với người bệnh mắc lao và đã được loại trừ mắc lao tiến triển.
Tất cả các trẻ bị lao sau khi kết thúc thành công điều trị lao: chỉ định isoniazid thêm 6 tháng
2.2.2. Chống chỉ định
- Chống chỉ định tuyệt đối: người bệnh có tiền sử dị ứng với INH (người bệnh đã từng bị sốt, phát ban hoặc viêm gan do điều trị bằng INH trước đây).
- Trì hoãn điều trị dự phòng INH cho các trường hợp sau:
+ Viêm gan tiến triển, xơ gan, nghiện rượu nặng: người bệnh có các triệu chứng lâm sàng của viêm gan (mệt mỏi, biếng ăn, nước tiểu sẫm mầu, đau bụng, nôn, buồn nôn, vàng da) và/hoặc có tăng men gan (ALT > 5 lần chỉ số bình thường). Trì hoãn điều trị dự phòng lao bằng INH cho đến khi men gan trở về bình thường hoặc < 5 lần giới hạn bình thường.
+ Rối loạn thần kinh ngoại biên: người bệnh có cảm giác kim châm, tê bì, yếu chi hoặc có cảm giác đau bỏng rát ở các chi. Trì hoãn điều trị dự phòng INH cho đến khi người bệnh được điều trị ổn định.
2.2.3. Liều lượng, cách dùng
- Liều lượng INH:
+ Người lớn: 1 viên 300mg/ngày
+ Trẻ em: 10mg/kg/ngày, tối đa 300 mg/ngày (Xem phụ lục 9)
- Cách dùng: Uống 1 lần/ngày vào thời gian nhất định trong ngày và xa bữa ăn, tốt nhất là uống lúc đói.
- Thời gian điều trị: 9 tháng đối với người lớn và 6 tháng đối với trẻ em.
2.3. Kiểm soát lây nhiễm lao
- Các cơ sở điều trị người bệnh lao/HIV cần áp dụng các biện pháp kiểm soát lây nhiễm lao cho người nhiễm HIV và nhân viên y tế.
- Kiểm soát môi trường: Bảo đảm thông gió tốt trong cơ sở y tế (thông gió tự nhiên hoặc bằng quạt), bố trí vị trí làm việc hợp lý theo chiều thông gió.
- Kiểm soát hành chính:
+ Sàng lọc, phân loại người bệnh nghi mắc lao và người mắc lao.
+ Hướng dẫn người bệnh dùng khẩu trang hoặc khăn che miệng khi ho, hắt hơi, khi nói chuyện với người khác; khạc đờm vào giấy hoặc ca cốc và bỏ đúng nơi quy định, rửa tay xà phòng; lấy đờm xét nghiệm đúng nơi quy định.
+ Có phòng riêng để chăm sóc điều trị cho người bệnh lao phổi AFB (+), đặc biệt với lao phổi kháng đa thuốc.
+ Phát hiện sớm người mắc lao để điều trị kịp thời trong khu vực dành riêng, đặc biệt là trong các cơ sở như trại giam, trung tâm chữa bệnh, giáo dục và lao động xã hội.
+ Sử dụng các phương tiện phòng hộ cá nhân: Nhân viên y tế cần sử dụng các phương tiện phòng hộ khi tiếp xúc với người bệnh lao.
+ Thực hiện tốt quy trình phòng ngừa chuẩn.
3. Viêm phổi do Pneumocystis Carinii (PCP)
3.1. Chẩn đoán
- Diễn biến bán cấp 1- 2 tuần. Biểu hiện ho, khó thở tăng dần, sốt, ra mồ hôi ban đêm. Ở trẻ em thường xuất hiện ở trẻ nhỏ dưới 1 tuổi, diễn biến nặng và nguy cơ tử vong cao.
- Trên 90% người bệnh có X quang phổi bình thường; thể điển hình có thâm nhiễm kẽ lan tỏa hai bên.
- Chẩn đoán chủ yếu dựa vào lâm sàng và đáp ứng với điều trị co- trimoxazole.
- Nếu có điều kiện: lấy dịch rửa phế quản nhuộm Giemsa, nhuộm bạc, miễn dịch huỳnh quang tìm P. jiroveci.
3.2. Điều trị
- Phác đồ điều trị
Điều trị CTX dựa trên liều TMP: 15mg/kg/ngày chia 4 lần x 21 ngày.
+ Người bệnh < 40 kg: TMP- SMX 480 mg, 2 viên/lần x 4 lần/ngày;
+ Người bệnh > 40 kg: TMP- SMX 480 mg, 3 viên/lần x 4 lần/ngày.
+ Trẻ em: TMP - SMX 20mg/kg/ngày (tính theo TMP) chia 6-8 giờ 1 lần
- Trong trường hợp suy hô hấp:
+ Người lớn: prednisolon/methylprednisolon (uống hoặc tĩnh mạch) với liều 40mg x 2 lần/ngày x 5 ngày, sau đó 40mg x 1 lần/ngày x 5 ngày rồi 20 mg x 1 lần/ngày x 11 ngày).
+ Trẻ em: Prednisone 2mg/kg/ngày chia 2 lần x 5 ngày, sau đó 1 mg/kg/ngày x 5 ngày, tiếp theo 0,5 mg/kg/ngày từ ngày 11 đến ngày 21, dừng điều trị theo tình trạng bệnh.
- Điều trị duy trì: CTX liều 960 mg uống hàng ngày ở người lớn và 5mg/kg/ngày tính theo liều TMP ở trẻ em cho đến khi người bệnh điều trị ARV có CD4 >350 tế bào/mm3 kéo dài ≥ 6 tháng.
- Phác đồ thay thế (khi người bệnh dị ứng với sulfamide):
- Người lớn: Clindamycin 600 mg tiêm tĩnh mạch hoặc 450 mg uống ngày 3 lần + primaquine 15 mg uống 1 lần/ngày trong 21 ngày.
- Trẻ em: Clindamycin 20 - 40mg/kg/ngày chia 4 lần tiêm tĩnh mạch + Primaquin 15- 30mg/ngày uống.
4. Bệnh do nấm Cryptococcus
4.1. Sàng lọc và dự phòng bệnh do nấm Cryptococcus
- Sàng lọc kháng nguyên Crytococcus neoformans (CrAg) huyết thanh ở người lớn chưa điều trị ARV có CD4 dưới 100 tế bào/mm3.
- Nếu CrAg dương tính và người bệnh không có triệu chứng, tiến hành điều trị dự phòng sớm bằng fluconazole 800-900 mg/ngày (hoặc 12 mg/kg/ngày đến 900 mg/ngày) trong 2 tuần, sau đó là 400-450mg/ngày (hoặc 6 mg/kg/ngày) trong 8 tuần và tiếp theo là duy trì fluconazole 150-200 mg/ngày cho tới khi CD4>200 tế bào/mm3 trong ít nhất 6 tháng.
- Nếu CrAg âm tính hoặc không biết tình trạng CrAg thì không điều trị dự phòng.
4.2. Chẩn đoán và điều trị bệnh do nấm Cryptococcus
4.2.1. Triệu chứng
- Nhiễm nấm huyết: Sốt, tổn thương da dạng sẩn hoại tử, thâm nhiễm phổi. Xét nghiệm: sinh thiết da hoặc chọc hút hạch soi tìm nấm, cấy máu.
- Viêm màng não: Đau đầu, sợ ánh sáng, hội chứng màng não, rối loạn ý thức, có dấu hiệu thần kinh khu trú, sốt. Xét nghiệm: dịch não tủy thường biến loạn nhẹ, nhuộm mực tàu và cấy tìm nấm.
- Nhiễm nấm Cryptococcus ít gặp ở trẻ nhỏ, thường xuất hiện ở trẻ > 6 tuổi
4.2.2. Điều trị
- Phác đồ ưu tiên: Amphotericin B tĩnh mạch 0,7-1,0mg/kg/ngày kết hợp với fluconazole uống 800 - 900 mg/ngày x 2 tuần, sau đó fluconazole 800-900 mg/ngày x 8 tuần.
- Phác đồ thay thế (cho trường hợp nhẹ không có biến chứng hoặc trong trường hợp không có amphotericin B): Fluconazole 800 - 900 mg/ngày x 8 tuần. Ở trẻ em liều 5 - 6 mg/kg/ngày.
- Điều trị tăng áp lực nội sọ: Chọc dẫn lưu dịch não tủy hàng ngày một hoặc nhiều lần tùy mức độ tăng áp lực nội sọ, mỗi lần dẫn lưu 15-20 ml hoặc cho tới khi người bệnh bớt đau đầu (mannitol và corticoid không có tác dụng).
- Điều trị duy trì: Fluconazole 150 - 200 mg/ngày ở người lớn và 3 mg/kg/ngày; ngừng sử dụng khi người bệnh điều trị ARV có số CD4 > 200 tế bào/mm3 trên 6 tháng.
4.3. Thời điểm điều trị ARV
- Không bắt đầu điều trị ARV ngay ở những người bệnh có viêm màng não do Cryptococcus do có nguy cơ cao bị hội chứng viêm PHMD với bệnh hệ thần kinh trung ương gây đe dọa tính mạng.
- Ở người nhiễm HIV mới được chẩn đoán viêm màng não do Cryptococcus, cần trì hoãn việc khởi động điều trị ARV cho đến khi có bằng chứng đáp ứng lâm sàng bền vững với điều trị kháng nấm sau giai đoạn điều trị tấn công và củng cố từ 2 - 4 tuần nếu điều trị phác đồ có amphotericin B, hoặc sau 6 - 8 tuần nếu điều trị phác đồ chỉ có fluconazole.
5. Bệnh do nấm Candida
5.1. Chẩn đoán
- Nấm Candida miệng: Nhiều đốm hoặc đám giả mạc màu trắng, xốp, mủn, dễ bong ở lưỡi, lợi, mặt trong má, vòm họng, mặt trước amidan, thành sau họng.
- Nấm thực quản: nuốt đau; có thể đi kèm với nấm họng. Chẩn đoán dựa vào lâm sàng, chỉ soi cấy nấm khi lâm sàng không điển hình hoặc điều trị không kết quả. Soi thực quản nếu người bệnh đã được điều trị như nấm thực quản mà không đỡ.
- Nấm sinh dục: Người bệnh có biểu hiện ngứa, rát; khí hư đóng thành mảng trắng như váng sữa; âm hộ-âm đạo đỏ, phù nề và đau; bệnh hay tái phát. Chẩn đoán dựa vào lâm sàng, soi tươi tìm nấm hoặc nuôi cấy phân loại nếu lâm sàng không điển hình hoặc điều trị không hiệu quả.
5.2. Điều trị
- Nấm miệng: Fluconazole 100 - 300 mg/ngày x 7 ngày.
- Nấm thực quản: Fluconazole 200 - 300 mg/ngày x 14 ngày, hoặc Itraconazole 400 mg/ngày x 14 ngày.
- Nấm sinh dục: Fluconazole 150 - 200 mg uống liều duy nhất; nếu người bệnh suy giảm miễn dịch nặng thì dùng liều cao và kéo dài hơn; hoặc Itraconazole 100 mg uống 2 viên/ngày x 3 ngày liên tiếp; hoặc clotrimazole 100 mg/miconazole 100 mg đặt âm đạo 1 viên/ngày x 3-7 ngày; hoặc clotrimazole 500mg đặt 1 lần; nystatin 100.000 đơn vị đặt âm đạo 1 viên/ngày x 14 ngày.
6. Bệnh do nấm Penicillium marneffei
6.1. Biểu hiện lâm sàng
- Tổn thương da đơn thuần: Các mụn sẩn trên da, lõm ở trung tâm, hoại tử tạo vảy đen, không đau, không ngứa; ban thường mọc ở mặt, hoặc toàn thân.
- Nhiễm nấm huyết: Sốt, tổn thương da, thiếu máu, gan lách to, hạch to, suy kiệt.
- Biểu hiện ở phổi: Ho khan, sốt, có thể có khó thở mức độ nhẹ và vừa.
6.2. Xét nghiệm
- Soi tươi và cấy tìm nấm bệnh phẩm da, tủy xương, hạch.
- Cấy máu và nuôi cấy các bệnh phẩm trên trong môi trường Sabbouraud ở 25 - 37°C.
6.3. Điều trị
- Phác đồ ưu tiên: Amphotericin B (0,7 - 1,5 mg/kg/ngày) trong 2 tuần sau đó itraconazole 200 mg 2 lần/ngày (ở trẻ em 5 - 6 mg/kg x2 lần/ngày) x 8- 10 tuần.
- Phác đồ thay thế (cho trường hợp nhẹ hoặc không có amphotericin B): itraconazole 200 mg 2 lần/ngày x 8 tuần.
- Điều trị duy trì: Itraconazole 200 mg/ngày ở người lớn và 3 mg/kg/ngày ở trẻ em; ngừng khi người bệnh điều trị ARV có số CD4 > 200 tế bào/mm3 ≥ 6 tháng.
7. Viêm não do Toxoplasma gondii
7.1. Chẩn đoán
- Đau đầu, chóng mặt, co giật, tổn thương thần kinh khu trú
- Sốt
- Dấu hiệu thần kinh khu trú
- Tổn thương choán chỗ một hoặc nhiều ổ trên hình ảnh cắt lớp vi tính (CT) hoặc cộng hưởng từ (MRI) sọ não
- Đáp ứng với điều trị đặc hiệu có thể sử dụng để hỗ trợ chẩn đoán
Trẻ em: Nhiễm Toxoplasma ở trẻ có thể xảy ra trước khi sinh (bẩm sinh) hoặc sau khi sinh. Các triệu chứng sớm của nhiễm Toxoplasma: sốt, đau họng, đau cơ, sưng hạch lympho, phát ban, gan lách to. Các triệu chứng muộn: viêm não, sốt, lú lẫn, co giật, và tổn thương võng mạc.
7.2. Điều trị
Người lớn
- Phác đồ điều trị: Co-trimoxazole liều dựa trên TMP 10 mg/kg/ngày trong 6 tuần.
- Điều trị duy trì: Co-trimoxazole uống liều 960 mg/ngày; ngừng khi người bệnh điều trị ARV có CD4 trên 350 tế bào/mm3 ≥ 6 tháng.
Trẻ em
- Nhiễm Toxoplasma bẩm sinh: co-trimoxazole: liều dựa trên TMP 10 - 15 mg/kg/ngày tiêm tĩnh mạch hoặc uống; hoặc pyrimethamine 2 mg/kg/ngày uống 1 lần/ngày x 2 ngày, sau đó 1 mg/kg/ngày trong 2 - 6 tháng, sau đó 1 mg/kg/ngày uống 3 lần/tuần + sulfadiazine 50 mg/kg/ngày uống chia 2 lần/ngày + Acid folinic 10 - 25 mg/ ngày.Thời gian điều trị tối ưu chưa rõ tuy nhiên có thể kéo dài tới 12 tháng hoặc do thầy thuốc có kinh nghiệm về điều trị Toxoplasma quyết định.
- Nhiễm Toxoplasma sau khi sinh:
+ Phác đồ điều trị: Co-trimoxazole: liều dựa trên TMP 10 - 15 mg/kg/ngày tiêm tĩnh mạch hoặc uống, hoặc pyrimethamine uống: liều tấn công 2 mg/kg cân nặng/ngày x 3 ngày, sau đó giảm xuống 1 mg/kg/ngày + acid folinic uống 10 - 25 mg/ngày + sulfadiazin uống, 120 mg/kg/ngày chia 4 lần/ ngày x 6 - 8 tuần.
+ Điều trị duy trì: Co-trimoxazole liều dựa trên TMP 5 mg/kg/ngày
8. Bệnh do Mycobacterium Avium Complex (MAC)
8.1. Chẩn đoán
- Sốt kéo dài hoặc tái phát, sút cân, mệt mỏi, thiếu máu, có gan, lách, hạch to. Cần chẩn đoán phân biệt với lao.
- Chẩn đoán: Dựa vào phân lập được MAC trong máu hoặc vị trí khác nhưng thường khó thực hiện; cân nhắc chẩn đoán MAC nếu người bệnh không đáp ứng với điều trị lao sau 2 - 4 tuần.
8.2. Điều trị
Người lớn
- Phác đồ ưu tiên: Clarithromycin uống 500 mg x 2 lần/ngày + ethambutol uống 15 mg/kg/ngày.
- Phác đồ thay thế: Azithromycin uống 500 mg/ngày + ethambutol ± rifabutin uống 300 mg/ngày; hoặc azithromycin uống 500 mg/ngày + ethambutol hoặc ciprofloxacin 500 mg x 2 lần/ngày.
- Ngừng điều trị MAC khi người bệnh được điều trị ARV và có số CD4 tăng >100 tế bào/mm3 trên 6 tháng.
Trẻ em
- Clarithromycin: 7,5 - 15 mg/kg x2 lần trong ngày (tối đa 500 mg/liều) + Ethambutol 15 - 25 mg/kg uống một lần /ngày (tối đa 1000 mg) + Rifampicin 10 - 20 mg/kg, uống một lần/ngày.
9. Bệnh do Cytomegalovirus (CMV)
9.1. Biểu hiện lâm sàng
- Viêm võng mạc: Nhìn mờ, có những đám đen hoặc chấm đen di động, những điểm tối trước mắt, sợ ánh sáng, tiến triển tới bong võng mạc và mù hoàn toàn nếu không điều trị. Có thể ở một bên mắt, hoặc lan sang mắt còn lại. Các tổn thương võng mạc thường không thể phục hồi.
- Viêm đại tràng: Gầy sút, đau bụng, tiêu chảy, sốt, có thể gây thủng ruột, xuất huyết tiêu hóa.
- Viêm thực quản: Nuốt đau
- Bệnh ở hệ thần kinh trung ương: Sa sút trí tuệ, viêm não, viêm đa rễ thần kinh, dịch não tủy tăng tế bào, protein bình thường hoặc tăng, nguy cơ tử vong cao.
9.2. Chẩn đoán
- Viêm võng mạc: Soi đáy mắt có các đám hoại tử (màu trắng) ở võng mạc, có thể kèm theo xuất huyết võng mạc, đơn độc hoặc nhiều đám lan tỏa.
- Viêm đại tràng, viêm thực quản, viêm não: Nếu có thể, lấy bệnh phẩm sinh thiết não, dịch não tủy, máu làm xét nghiệm nuôi cấy hoặc chẩn đoán PCR.
9.3. Điều trị
Người lớn
- Điều trị viêm võng mạc do CMV
Giai đoạn cấp: Tiêm nội nhãn ganciclovir 2 mg trong 0,05-0,1 ml/ tuần 2 lần trong 3 tuần, sau đó duy trì tuần một lần hoặc ganciclovir truyền tĩnh mạch 7,5 -10 mg/kg/ngày chia 2 lần trong 21 ngày liên tiếp hoặc lâu hơn nếu không đáp ứng.
- Có thể sử dụng một trong các phác đồ dưới đây:
+ Foscarnet: Liều 60 mg/kg/8giờ, nếu hiệu quả dùng liều 60 - 120 mg/kg/ngày.
+ Valganciclovir 900 mg uống 2 lần/ngày x 21 ngày; hoặc
+ Valganciclovir nội nhãn 6 tháng một lần + ganciclovir TM hoặc valganciclovir uống như trên.
+ Cấy ganciclovir nội nhãn 6 tháng một lần.
- Điều trị duy trì: Ganciclovir 5 mg/kg/ngày hàng ngày, hoặc 6 mg/kg/ngày điều trị 5 ngày/tuần; hoặc valganciclovir uống 900 mg/ngày; hoặc foscarnet 90 -120 mg/kg tĩnh mạch mỗi ngày; hoặc cấy ganciclovir 6 - 9 tháng/lần + ganciclovir 1 - 1,5g uống 3 lần/ngày; xem xét ngừng điều trị khi CD4 > 100 tế bào/mm3.
Các bệnh lý khác do CMV: điều trị tương tự bằng các thuốc uống hoặc tĩnh mạch như trên.
Trẻ em
- Phác đồ ưu tiên: Ganciclovir 10 - 15 mg/kg/ngày, tiêm tĩnh mạch chia 2 lần trong 14 - 21 ngày, sau đó duy trì 5 - 10 mg/kg/ngày x 5 - 7 ngày/tuần.
- Phác đồ thay thế: Foscarnet 180 mg/kg/ngày chia 3 lần x 14 - 21 ngày, sau đó duy trì 90 - 120 mg/kg/ngày.
- Duy trì suốt đời bằng ganciclovir 5 mg/kg/ngày tiêm tĩnh mạch một lần nếu bị bệnh toàn thân do CMV. Điều trị duy trì cho viêm võng mạc là Ganciclovir nội nhãn 6 - 9 tháng một lần + Ganciclovir uống 90 mg/kg/ngày chia 3 lần.
- Ngừng điều trị nếu đã điều trị bằng ARV và khi CD4 > 100 tế bào/mm3 đối với người lớn và tỷ lệ CD4 > 15% đối với trẻ em dưới 5 tuổi và kéo dài trên 6 tháng.
10. Viêm gan B và C
- Người nhiễm HIV cần được sàng lọc vi rút viêm gan B và C để xác định tình trạng đồng nhiễm; những người không nhiễm vi rút viêm gan B (HBsAg âm tính) nên được tiêm phòng viêm gan B.
- Chỉ định điều trị ARV cho người nhiễm HIV có viêm gan B nặng (xem mục 4.2 về chỉ định điều trị ARV.
- Ưu tiên phác đồ có TDF+ 3TC+ EFV cho người đồng nhiễm HIV và viêm gan B. Theo dõi đáp ứng của vi rút viêm gan B nếu có điều kiện. Duy trì hai thuốc TDF+3TC trong phác đồ bậc hai khi người bệnh bị thất bại phác đồ bậc một.
- Biểu hiện bùng phát viêm gan trong vài tháng đầu sau điều trị ARV ở người đồng nhiễm HIV và viêm gan B/viêm gan C có thể là biểu hiện của hội chứng viêm PHMD hoặc do độc tính của thuốc.
- Điều trị viêm gan C bằng peg-interferone và ribavirin chỉ nên được bắt đầu khi người nhiễm HIV có số CD4 > 200 tế bào/mm3; lưu ý tương tác giữa zidovudine (AZT) và ribavirin ở người điều trị đồng thời hai thuốc này có thể gây thiếu máu.Vì thế tốt nhất là đổi AZT sang TDF. Chưa có bằng chứng về lợi ích của điều trị ARV sớm cho người nhiễm HIV và viêm gan C có CD4 > 500 tế bào/mm3.
11. Sàng lọc và chăm sóc các bệnh không lây
- Người nhiễm HIV có nguy cơ mắc các bệnh không lây cao, bao gồm bệnh tim mạch, đái tháo đường, bệnh phổi mạn tính và một số loại ung thư. Nên lồng ghép các can thiệp dinh dưỡng như tư vấn và hỗ trợ chế độ ăn, ngừng hút thuốc lá, khuyến khích tập thể dục, theo dõi huyết áp và cholesterol khi có điều kiện giúp làm giảm nguy cơ các bệnh không lây ở người nhiễm HIV.
- Những người nhiễm HIV thường bị các bệnh liên quan tới sức khỏe tâm thần như trầm cảm, lo âu, sa sút trí tuệ và các rối loạn nhận thức khác cùng với các rối loạn sử dụng nghiện chất. Cần sàng lọc và điều trị những vấn đề tâm thần để củng cố tuân thủ điều trị thuốc ARV và chăm sóc HIV lâu dài.
- Người nhiễm HIV sử dụng ma túy có thể bị các rối loạn liên quan đến việc sử dụng ma túy, bao gồm phụ thuộc ma túy, ngộ độc, tình trạng sau cai và quá liều.
- Người nhiễm HIV có thể bị đau do nhiều nguyên nhân. Cần xác định và điều trị nguyên nhân chính trong khi vẫn phải kiểm soát đau và các triệu chứng khác. Các thuốc giảm đau non-opioid và opioid có thể chỉ định theo mức độ đau của người bệnh. Ngoài ra, xử trí các tác dụng phụ của điều trị ARV một cách hiệu quả là vấn đề quan trọng để hỗ trợ tuân thủ.
CÁC BIỆN PHÁP CAN THIỆP DỰ PHÒNG CHO NGƯỜI NHIỄM HIV
Bên cạnh điều trị ARV, người nhiễm HIV cần được cung cấp các biện pháp can thiệp dự phòng bao gồm: Truyền thông thay đổi hành vi, bơm kim tiêm sạch, bao cao su và điều trị thay thế nghiện bằng methadone.
1. Truyền thông thay đổi hành vi
Sử dụng nhiều phương thức truyền thông giáo dục cho cộng đồng, ưu tiên các quần thể đích. Kết hợp các hình thức truyền thông trực tiếp như tư vấn cá nhân do đồng đẳng viên hoặc cán bộ y tế thực hiệnvới tư vấn cộng đồng qua tờ rơi, loa đài hoặc các buổi nói chuyện chuyên đề để phổ biến các thông điệp về nguy cơ lây nhiễm HIV, các biện pháp dự phòng và lợi ích của việc thay đổi hành vi và lợi ích của việc xét nghiệm HIV định kỳ và điều trị ARV sớm. Bồi dưỡng kiến thức, xây dựng kỹ năng và niềm tin cho nhóm có nguy cơ cao để giúp bệnh nhân có hành vi an toàn hơn và duy trì các hành vi bảo vệ (như không dùng chung bơm kim tiêm, sử dụng bao cao su khi quan hệ tình dục, giảm tần suất quan hệ tình dục không an toàn) và có nhu cầu đi xét nghiệm HIV định kỳ.
Đối với nam quan hệ tình dục đồng giới và người chuyển giới: Nâng cao nhận thức hành vi tình dục an toàn và hiểu biết về tư vấn và xét nghiệm HIV thông qua thông tin trên internet và truyền thông trực tiếp qua các chiến lược tiếp thị xã hội và tiếp cận theo địa điểm. Triển khai các biện pháp can thiệp ở mức độ cá thể và cộng đồng
Đối với người tiêm chích ma túy: Cần cung cấp thông tin và giáo dục về tiêm an toàn và phòng ngừa quá liều. Người tiêm chích ma túy nên được khuyến khích tham gia xây dựng và truyền tải thông tin. Ngoài tiếp cận bơm kim tiêm sạch, người tiêm chích ma túy cũng cần được tiếp cận với bao cao su.
Đối với người làm nghề mại dâm: Thông qua các can thiệp của nhóm đồng đẳng và cộng đồng để truyền thông và xây dựng kỹ năng sử dụng bao cao su và nhu cầu xét nghiệm HIV, sàng lọc bệnh lây truyền qua đường tình dục và kết nối với chăm sóc điều trị HIV.
2. Bao cao su
Tất cả đối tượng có nguy cơ cao cần sử dụng thường xuyên và đúng cách bao cao su có chất bôi trơn để phòng lây truyền HIV và các bệnh lây qua đường tình dục. Việc sử dụng bao cao su thường xuyên và đúng cách có thể làm giảm 94% nguy cơ lây truyền HIV qua đường tình dục cũng như các bệnh lây truyền qua đường tình dục khác.
- Nam quan hệ tình dục với nam và người chuyển giới có nguy cơ cao nhiễm HIV khi quan hệ tình dục qua đường hậu môn. Vì thế cần sử dụng bao cao su và chất bôi trơn trong mỗi lần quan hệ tình dục.
- Người làm nghề mại dâm hoặc khách hàng của họ cần sử dụng bao cao su và chất bôi trơn thường xuyên và đúng cách. Đối với phụ nữ bán dâm, nên sử dụng bao cao su dành cho nữ giới để có thể chủ động sử dụng trước khi quan hệ tình dục.
Việc triển khai sử dụng bao cao su và chất bôi trơn cần lưu ý:
- Đảm bảo bao cao su dành cho nam và cho nữ có chất lượng cao, đa dạng về kích cỡ và đáp ứng nhu cầu của người sử dụng. Đặt bao cao su ở những nơi mà đối tượng nguy cơ cao có thể tiếp cận được. Các chiến dịch vận động sử dụng bao cao su nên được triển khai để tăng sự hiểu biết, tính chấp nhận bao cao su của cộng đồng.
- Sử dụng các chất bôi trơn nhằm làm giảm nguy cơ rách, tuột bao cao su và giảm sự khó chịu khi quan hệ tình dục. Khi quan hệ tình dục đường hậu môn, nên sử dụng nhiều chất bôi trơn. Các chất bôi trơn dầu nên tránh sử dụng cùng bao cao su làm bằng latex.
3. Bơm kim tiêm sạch
Sử dụng bơm kim tiêm sạch là biện pháp an toàn để làm giảm nguy cơ lây truyền HIV ở người tiêm chích. Ngoài việc sử dụng bơm kim tiêm sạch, người tiêm chích ma tuý cần được cung cấp thông tin về nguy cơ lây nhiễm HIV dodùng chung bơm kim tiêm. Các bơm kim tiêm đã qua sử dụng cần được thu gom bằng các hộp đựng vật sắc nhọn dùng trong y tế và được xử lý an toàn.
4. Điều trị nghiện các chất dạng thuốc phiện
Điều trị nghiện các chất dạng thuốc phiện bằng methadone hoặc buprenorphine là phương pháp điều trị hiệu quả nhất đối với người nghiện các chất dạng thuốc phiện, đồng thời góp phần hỗ trợ tuân thủ cho những người điều trị ARV. Người nhiễm HIV đang điều trị Methadone cần được chuyển tới cơ sở điều trị HIV để được điều trị ARV kịp thời.
5. Dự phòng lây nhiễm HIV trong các cơ sở y tế
Các cơ sở y tế phải thực hiện an toàn truyền máu, tiêm truyền an toàn và thực hiện phòng ngừa chuẩn bao gồm vệ sinh tay, sử dụng các dụng cụ phòng hộ cá nhân để phòng phơi nhiễm, xử lý an toàn các vật sắc nhọn và chất thải, khử khuẩn, đảm bảo an toàn môi trường và thiết bị. Các cơ sở y tế xây dựng và thực hiện quy trình dự phòng sau phơi nhiễm cho nhân viên.
6. Tiêm chủng cho trẻ phơi nhiễm và nhiễm HIV
6.1. Nguyên tắc
- Trẻ nhiễm HIV cần được tiêm chủng như mọi trẻ em khác.
- Chỉ hoãn tiêm vắc xin sống trong trường hợp trẻ nhiễm HIV ở tình trạng bệnh nặng, chỉ số CD4 thấp < 15% hoặc ở giai đoạn lâm sàng 4. Khi trẻ được điều trị ARV ổn định và tình trạng lâm sàng được cải thiện tiếp tục tiêm chủng cho trẻ theo lịch tiêm chủng như các trẻ không bị nhiễm HIV.
6.2. Đối với các vắc xin BCG và sởi
6.2.1. Vắc xin BCG:
- Trẻ phơi nhiễm HIV
+ Tiêm phòng vắc xin BCG cho trẻ khi chưa có bằng chứng khẳng định nhiễm HIV.
+ Theo dõi sát trẻ phơi nhiễm HIV sau tiêm phòng vắc xin BCG
+ Tạm trì hoãn tiêm BCG cho trẻ có cân nặng < 2000g hoặc có các biểu hiện lâm sàng nghi nhiễm HIV cho đến khi khẳng định tình trạng nhiễm HIV.
+ Trẻ đã khẳng định nhiễm HIV: Không tiêm BCG
6.2.2. Vắc xin sởi:
Nên tiêm phòng sởi cho trẻ nhiễm HIV từ tháng thứ 6 và căn cứ vào giai đoạn lâm sàng và CD4.
CHĂM SÓC TẠI NHÀ VÀ TẠI CỘNG ĐỒNG
1. Mục tiêu
Chăm sóc hỗ trợ người nhiễm HIV tại cộng đồng do nhân viên trạm y tế xã, phường, nhân viên y tế thôn bản, các nhóm đồng đẳng, tự lực của người nhiễm HIV thực hiện với các hoạt động sau:
- Hỗ trợ nhóm nguy cơ cao tiếp cận với dịch vụ xét nghiệm HIV và kết nối người nhiễm HIV với dịch vụ chăm sóc và điều trị HIV/AIDS.
- Hỗ trợ người nhiễm HIV đã trễ hẹn tái khám và/hoặc trễ hẹn lĩnh thuốc, mất dấu hoặc bỏ trị quay lại điều trị.
- Hỗ trợ người nhiễm HIV tuân thủ điều trị.
- Hỗ trợ người nhiễm HIV xử trí các triệu chứng thông thường tại nhà và hỗ trợ các vấn đề về tâm lý - xã hội.
2. Nội dung chăm sóc hỗ trợ
2.1. Hỗ trợ tiếp cận dịch vụ chẩn đoán và điều trị HIV
- Giới thiệu những người có hành vi nguy cơ cao tiếp cận với các dịch vụ tư vấn và xét nghiệm HIV.
- Hỗ trợ người nhiễm HIV đến đăng ký khám và điều trị tại các cơ sở chăm sóc và điều trị HIV.
- Tư vấn và giới thiệu vợ, chồng hoặc bạn tình của người nhiễm HIV và con của họ tiếp cận với dịch vụ tư vấn, xét nghiệm và điều trị HIV.
- Cung cấp thông tin về tầm quan trọng và lợi ích của điều trị HIV kịp thời để người nhiễm HIV tới cơ sở y tế nhận dịch vụ chăm sóc và điều trị ngay khi biết tình trạng nhiễm HIV của mình.
2.2. Tư vấn và dự phòng lây truyền HIV
Tư vấn cho người nhiễm HIV về quan hệ tình dục an toàn, tiêm chích an toàn và dự phòng lây truyền HIV từ mẹ sang con.
2.3. Hỗ trợ chăm sóc thể chất và tâm lý xã hội
- Hướng dẫn người nhiễm HIVvà người chăm sóc cách xử trí các triệu chứng thông thường tại nhà như đau, sốt, tiêu chảy, táo bón, buồn nôn và nôn, ngứa, ho; cung cấp kiến thức về vệ sinh và dinh dưỡng.
- Hỗ trợ người nhiễm HIV trong việc theo dõi, chăm sóc và xử trí các tác dụng phụ nhẹ của các thuốc điều trị.
- Hỗ trợ và động viên tinh thần cho người nhiễm HIV và gia đình họ.
- Hỗ trợ người nhiễm HIV và trẻ bị ảnh hưởng bởi HIV/AIDS tiếp cận với các dịch vụ hỗ trợ xã hội và hoà nhập với cộng đồng.
2.4. Hỗ trợ tuân thủ điều trị
- Hỗ trợ người nhiễm HIV tuân thủ điều trị: Đi khám đúng hẹn, uống thuốc theo đúng chỉ định, sử dụng các phương tiện nhắc uống thuốc.
- Hướng dẫn cách cất giữ và bảo quản thuốc.
QUẢN LÝ CHƯƠNG TRÌNH VÀ TỔ CHỨC THỰC HIỆN CHĂM SÓC, ĐIỀU TRỊ HIV/AIDS
GIÁM SÁT HỖ TRỢ VÀ CẢI THIỆN CHẤT LƯỢNG
1. Giám sát hỗ trợ
1.1. Mục tiêu
- Đảm bảo cho tuyến dưới thực hiện các hoạt động theo kế hoạch và mục tiêu đề ra;
- Phát hiện các vấn đề nảy sinh và tìm giải pháp giải quyết cụ thể;
- Tăng cường tính tự chủ, tự giác của nhân viên y tế, phát hiện các yếu tố ảnh hưởng đến chất lượng và hiệu quả công việc;
- Khuyến khích và nâng cao kiến thức, kỹ năng, niềm tin của nhân viên y tế;
- Phát hiện nhu cầu đào tạo.
1.2. Yêu cầu đối với người giám sát viên
- Nắm rõ hệ thống y tế và các dịch vụ can thiệp HIV ở từng tuyến trong hệ thống y tế.
- Có năng lực giải quyết các vấn đề về quản lý chương trình, chuyên môn và hành chính.
- Kỹ năng chung: Lắng nghe, thăm dò và phân tích tình huống, xác định vấn đề và đề xuất các giải pháp.
- Có năng lực đào tạo cầm tay chỉ việc và truyền đạt kiến thức cho người khác.
- Có kiến thức đầy đủ về giám sát hỗ trợ và cải thiện chất lượng.
- Có khả năng thu thập, phân tích thông tin và số liệu.
- Có khả năng cung cấp và nhận phản hồi sau mỗi lần giám sát và viết báo cáo.
- Linh hoạt, tôn trọng đồng nghiệp và có thái độ làm việc tích cực.
1.3. Các Điều kiện cần thiết để thực hiện giám sát hỗ trợ toàn diện
- Có kế hoạch giám sát hỗ trợ hàng năm/hàng quý/hàng tháng.
- Thời gian cần thiết: chuẩn bị, đi lại, giám sát thực địa, phản hồi, viết báo cáo và các hoạt động tiếp theo sau giám sát.
- Kinh phí cho ăn ở, phương tiện đi lại.
- Phương tiện và đồ dùng văn phòng (giấy, bút, sổ sách..) dùng để giám sát hỗ trợ toàn diện.
- Phương tiện theo dõi và đánh giá.
- Hỗ trợ họp sơ kết giám sát.
- Các kinh phí cần thiết khác cho hoạt động tiếp theo.
1.4. Các nội dung cần được đề cập trong quá trình giám sát hỗ trợ
1.4.1. Điều trị và chăm sóc HIV/AIDS
- Việc thực hiện hướng dẫn quốc gia về điều trị và chăm sóc HIV/AIDS.
- Việc xét nghiệm CD4 định kỳ cho bệnh nhân trước và trong điều trị ARV.
- Việc đánh giá tuân thủ điều trị cho bệnh nhân đến tái khám.
- Việc điều trị dự phòng Co-trimoxazole.
- Việc sàng lọc Lao cho bệnh nhân nhiễm HIV.
- Việc điều trị dự phòng lao bằng Isoniazid.
- Quy trình dự phòng sau phơi nhiễm đối với cán bộ y tế và cộng đồng.
- Tình hình tái khám không đúng hẹn, mất dấu và bỏ trị tại cơ sở.
- Tình hình phát hiện và xử lý tác dụng phụ của thuốc và thất bại điều trị.
- Thực hiện, kết nối với chăm sóc tại nhà và cộng đồng.
- Ghi chép sổ sách, biểu mẫu, và báo cáo.
- Việc cung cấp các biện pháp can thiệp dự phòng cho người nhiễm HIV.
1.4.2. Phòng lây truyền HIV từ mẹ sang con
- Việc sử dụng các quy trình, hướng dẫn cập nhật về phòng lây truyền HIV từ mẹ sang con.
- Độ bao phủ xét nghiệm HIV cho phụ nữ mang thai.
- Kết nối PNMT nhiễm HIV tới cơ sở chăm sóc và điều trị HIV/AIDS.
- Điều trị sớm ARV cho phụ nữ mang thai nhiễm HIV.
- Độ bao phủ của điều trị ARV cho PNMT nhiễm HIV và con của họ.
- Xét nghiệm CD4 đối với PNMT nhiễm HIV.
- Dự phòng Co-trimoxazole cho trẻ sinh ra từ mẹ nhiễm HIV từ 4 tuần tuổi.
- Tiếp cận với chẩn đoán sớm nhiễm HIV và việc vận chuyển các mẫu xét nghiệm giọt máu khô.
- Hỗ trợ tư vấn dinh dưỡng cho trẻ.
1.4.3. Lao và HIV
- Việc thực hiện các hướng dẫn và quy trình về phối hợp và triển khai các can thiệp về dự phòng và điều trị lao HIV.
- Việc xét nghiệm HIV ở bệnh nhân lao.
- Việc sàng lọc lao cho người nhiễm HIV.
- Sự sẵn có của các tài liệu truyền thông về Lao/HIV.
- Việc chuyển tiếp và kết nối dịch vụ giữa cơ sở lao và cơ sở điều trị HIV.
- Việc thực hiện kiểm soát nhiễm khuẩn tại cơ sở.
1.4.4. Thuốc
- Kiểm tra thuốc trong kho.
- Cất giữ và bảo quản thuốc.
- Sổ sách ghi chép và báo cáo về thuốc.
- Báo cáo các phản ứng có hại của thuốc.
1.4.5. Dịch vụ xét nghiệm
- Quy trình thực hành chuẩn trong xét nghiệm.
- Ghi chép các biểu mẫu và sổ sách báo cáo.
- Hệ thống ngoại kiểm và kết quả.
- Xử lý chất thải.
- Quản lý sinh phẩm và vật tư tiêu hao bao gồm cả việc bảo quản sinh phẩm.
1.4.6. Theo dõi và đánh giá
- Ghi chép các biểu mẫu và báo cáo.
- Sử dụng số liệu trong quản lý và theo dõi chương trình, lập kế hoạch và báo cáo.
1.5. Quy trình thực hiện giám sát hỗ trợ kỹ thuật
Quy trình thực hiện giám sát hỗ trợ gồm ba bước sau:
Bước 1: Chuẩn bị giám sát hỗ trợ:
- Tìm hiểu các hoạt động hiện tại của cơ sở thông qua báo cáo định kỳ, báo cáo giám sát lần trước, kết quả đánh giá đột xuất.
- Xác định các vấn đề ưu tiên trong giám sát dựa trên cơ sở các thông tin hiện có và phân tích tình hình.
- Lập kế hoạch và đặt lịch cho cuộc giám sát. Xác định các hoạt động, thời gian, địa điểm, nhân sự liên quan tới giám sát; xây dựng bảng kiểm.
- Xác định thành phần giám sát bao gồm xác định nhóm trưởng và phân công nhiệm vụ từng thành viên.
- Xây dựng bảng kiểm là một trong những nội dung quan trọng của giám sát giúp cho các cán bộ giám sát không bỏ sót nội dung cần giám sát; thực hiện tuần tự các nội dung đã được chuẩn bị trước; giám sát đúng trọng tâm, không thực hiện những công việc không cần thiết; ghi chép những thông tin giám sát hiện tại để làm cơ sở đánh giácho những lần tiếp theo và viết báo cáo sau khi giám sát.
- Khi xây dựng bảng kiểm cần đảm bảo nội dung đầy đủ ở mức cần thiết; nội dung giám sát phù hợp với tuyến y tế và đối tượng giám sát; không xây dựng bảng kiểm chung cho các đơn vị trong địa bàn và dùng cho các cuộc giám sát khác nhau.
Bước 2: Thực hiện giám sát:
- Sử dụng bảng kiểm trong thời gian giám sát.
- Xem lại chức trách nhiệm vụ và công việc thực hiện tại cơ sở xem có điểm nào cần bổ sung tăng cường.
- Căn cứ vào mục tiêu, yêu cầu của công việc đối với từng vị trí công tác, đánh giá các hoạt động thực tế của đối tượng giám sát xem có đạt theo yêu cầu để tổ chức, sắp xếp hoặc sửa đổi lại lịch công tác cho phù hợp.
- Quan sát và đánh giá các hoạt động như kỹ năng giao tiếp, thao tác kỹ thuật của đối tượng trong những tình huống cụ thể.
- Cùng phân tích điểm mạnh điểm yếu và tìm cách khắc phục để nâng cao chất lượng.
- Tìm hiểu các khó khăn, yếu tố ảnh hưởng đến công việc thực thi nhiệm vụ như kiến thức quản lý, môi trường làm việc, quan hệ công tác để đặt phương hướng bổ sung.
- Hướng dẫn các vấn đề về kiến thức, thái độ, kỹ năng thực hành chuyên môn kỹ thuật và quản lý.
+ Đề xuất các giải pháp, hoạt động cụ thể để khắc phục các điểm yếu trong quá trình giám sát.
+ Phát hiện các yếu tố tích cực để động viên, khuyến khích đối với cơ sở làm việc như điều kiện làm việc, chính sách đãi ngộ và cùng với các nhà quản lý tìm biện pháp khắc phục.
+ Xem xét lại bảng kiểm, tổng kết những điều đạt được và chưa được theo quy định, trao đổi và thống nhất hướng cải thiện.
+ Xác định nhu cầu cần đào tạo, bổ túc thêm và hỗ trợ kỹ thuật, quản lý và hậu cần đề xuất kế hoạch thực hiện.
Bước 3. Báo cáo và phản hồi, theo dõi
- Viết biên bản giám sát gửi cơ sở, tiếp tục trao đổi và theo dõi với cơ sở trong việc giải quyết các vấn đề phát hiện trong quá trình giám sát
- Lập kế hoạch thực hiện các biện pháp can thiệp sau giám sát
- Lập kế hoạch đào tạo hoặc đào tạo lại
- Kiến nghị với cấp có thẩm quyền về những yêu cầu của cơ sở
- Lưu vào hồ sơ để lần sau có cơ sở giám sát theo dõi
- Họp với các đơn vị liên quan để bàn bạc và lập kế hoạch giải quyết các vấn đề phát hiện trong quá trình
- Theo dõi việc thực hiện các khuyến nghị sau giám sát
1.6. Tổ chức và chức năng của hệ thống giám sát hỗ trợ
1.6.1. Tuyến Trung ương
- Tuyến trung ương thực hiện giám sát hỗ trợ kỹ thuật đối với khu vực, các tỉnh, các bệnh viện trung ương, các cơ sở đào tạo tuyến trung ương. Việc giám sát hỗ trợ nên được thực hiện 6 tháng/lần. Tùy điều kiện thực tế, nhóm hỗ trợ kỹ thuật trung ương có thể hỗ trợ cho một vài cơ sở y tế tuyến thấp hơn.
1.6.2. Tuyến tỉnh, thành phố
- Thành viên là lãnh đạo, các chuyên viên, chuyên gia được đào tạo về giám sát hỗ trợ từ Trung tâm Phòng, chống HIV/AIDS, sở y tế, các bệnh viện tuyến tỉnh và các chuyên gia y tế khác.
- Thực hiện giám sát hỗ trợ kỹ thuật đối với các quận/huyện (gọi tắt là tuyến huyện).
- Tần suất: thực hiện 3 tháng/lần/huyện. Tùy điều kiện thực tế, nhóm hỗ trợ tuyến tỉnh có thể hỗ trợ cho một vài cơ sở y tế tuyến thấp hơn.
1.6.3. Tại tuyến huyện
- Thành viên là lãnh đạo, các cán bộ được đào tạo về giám sát hỗ trợ từ Trung tâm Y tế huyện, bệnh viện tuyến huyện, cán bộ phòng khám ngoại trú và các cán bộ y tế khác.
- Thực hiện giám sát hỗ trợ kỹ thuật đối với tuyến xã.
- Tần suất giám sát: thực hiện 3 tháng/lần/xã.
2. Cải thiện chất lượng chăm sóc và điều trị
2.1. Mục tiêu cải thiện chất lượng chăm sóc và điều trị
- Nhằm đảm bảo việc thực hiện tốt các quy chuẩn và hướng dẫn quốc gia về chẩn đoán, chăm sóc và điều trị HIV/AIDS.
- Tăng cường việc tiếp cận với các dịch vụ có chất lượng cao về tư vấn, xét nghiệm và chăm sóc điều trị HIV từ đó làm tăng tỷ lệ duy trì điều trị, giảm tỷ lệ tử vong, giảm kháng thuốc và giảm lây nhiễm HIV cho cộng đồng.
2.2. Nguyên tắc thực hiện cải thiện chất lượng
- Dựa trên các số liệu đo lường được.
- Thực hiện liên tục theo thời gian.
- Dựa trên hệ thống cải thiện chất lượng.
- Tập trung vào việc thực hiện các quy trình và hướng dẫn hiện hành về HIV/AIDS do Bộ Y tế ban hành.
2.3. Các bước của chu trình cải thiện chất lượng
- Đo lường và đánh giá các chỉ số cải thiện chất lượng.
- Các chỉ số cải thiện chất lượng được thu thập thông qua việc chọn mẫu ngẫu nhiên từ các hồ sơ bệnh án và sổ sách quản lý người nhiễm HIV.
- Các chỉ số đo lường và đánh giá cải thiện chất lượng do các cơ quan có thẩm quyền ban hành hoặc do đơn vị thiết lập ra để cải thiện chất lượng dịch vụ.
- Đo lường các chỉ số cải thiện chất lượng được thực hiện theo chu kỳ 6 tháng hoặc hàng năm.
- Lập kế hoạch cải thiện chất lượng.
- Xem xét kết quả các chỉ số và lựa chọn chỉ số ưu tiên cần cải thiện
- Phân tích vấn đề tìm nguyên nhân: Sử dụng sơ đồ để liệt kê các nguyên nhân. Vẽ sơ đồ khung xương cá hoặc cây vấn đề để sắp xếp nguyên nhân theo một trình tự logic.
- Xác định khả năng can thiệp đối với mỗi nguyên nhân (can thiệp hoàn toàn, can thiệp một phần, không can thiệp). Đặt câu hỏi “nhưng; tại sao” để tìm nguyên nhân gốc rễ. Chọn nguyên nhân ưu tiên để can thiệp.
- Xác định mục tiêu cải thiện: Mục tiêu cần nêu rõ sẽ cải thiện vấn đề gì, cho đối tượng nào, ở đâu, khi nào và bao nhiêu. Xem xét các thông tin liên quan để ước lượng khả năng thay đổi vấn đề thông qua can thiệp. Đảm bảo mục tiêu đủ 5 tiêu chuẩn: đặc thù, đo lường được, thích hợp, thực thi và thời gian thực hiện (SMART).
- Đưa ra và lựa chọn các giải pháp can thiệp phù hợp: Có khả năng thực hiện được, chấp nhận được, có hiệu lực, hiệu quả cao và có khả năng duy trì. Sử dụng bảng lựa chọn giải pháp bằng cách chấm điểm tính hiệu quả và tính khả thi. Xác định tích số bằng tính hiệu quả nhân với tính khả thi. Chọn những phương pháp thực hiện có điểm tích số cao hơn để thực hiện.
- Xây dựng kế hoạch cải thiện chất lượng: Liệt kê các hoạt động cần thiết để thực hiện từng biện pháp can thiệp. Xác định thời gian cần thiết để thực hiện các hoạt động. Xác định người thực hiện, người chịu trách nhiệm, người phối hợp và giám sát thực hiện. Xác định địa điểm thực hiện, nguồn lực cần thiết để thực hiện các hoạt động và dự kiến kết quả đạt được.
- Thực hiện kế hoạch cải thiện chất lượng.
- Triển khai các hoạt động cải thiện chất lượng theo kế hoạch đã xây dựng
- Thường xuyên theo dõi và phối hợp với các đơn vị liên quan để đảm bảo thực hiện theo đúng kế hoạch.
- Đánh giá tiến trình thực hiện kế hoạch cải thiện chất lượng.
- Thực hiện theo dõi giám sát hỗ trợ đảm bảo việc thực hiện cải thiện chất lượng theo đúng kế hoạch.
- Sơ bộ đánh giá kết quả cải thiện chất lượng so với kế hoạch sau khi thực hiện được 1/2 thời gian của một chu kỳ cải thiện chất lượng.
- Điều chỉnh kế hoạch cải thiện.
- Dựa trên kết quả thực hiện cải thiện chất lượng, các cơ sơ y tế tổ chức thảo luận về kế hoạch đã thực hiện và điều chỉnh kế hoạch nếu cần thiết cho phù hợp trong giai đoạn tiếp theo.
- Sau khi kết thúc một chu trình, các phòng khám ngoại trú tiếp tục lựa chọn các chỉ số cần cải thiện chất lượng để thực hiện một chu trình cải thiện chất lượng tiếp theo.
Hướng dẫn này tập trung vào việc cung ứng thuốc ARV do các chương trình dự án cung cấp.
1. Quản lý cung ứng thuốc ARV
Quản lý cung ứng thuốc ARV là quá trình từ lập kế hoạch, thực hiện, quản lý và giám sát chất lượng bao gồm các hoạt động liên quan tới nguồn kinh phí, mua sắm, bảo quản, phân phối và quản lý hậu cần với mục đích đáp ứng được nhu cầu của người bệnh. Do vậy quản lý chuỗi cung ứng ARV cần phải chú ý những vấn đề sau:
- Cần có hệ thống phân phối đặc biệt đối với ARV.
- Luôn luôn có sẵn cơ số thuốc dự trữ nhất định.
- Đảm bảo thuốc ARV có chất lượng cao, hiệu quả điều trị cao và an toàn.
Sơ đồ 5: Chu trình quản lý thuốc

Các thành tố của chuỗi cung ứng bao gồm: Lựa chọn sản phẩm,mua sắm, bảo quản, phân phối, sử dụng, thông tin báo cáo, nguồn lực, quản lý.
1.1. Lựa chọn thuốc ARV
- Lựa chọn loại thuốc ARV theo công thức, phác đồ quy định và phương thức đóng gói.
- Lựa chọn các loại thuốc dễ sử dụng, ít tác dụng phụ, ít phải đi lại đến cơ sở y tế.
- Lựa chọn loại thuốc phối hợp liều cố định.
- Lựa chọn các thuốc không đòi hỏi bảo quản lạnh hoặc dây chuyền lạnh.
1.2. Ước tính nhu cầu thuốc
1.2.1. Ước tính nhu cầu thuốc 2 tháng/lần
Việc ước tính nhu cầu về thuốc cần dựa vào các số liệu sau:
- Số lượng bệnh nhân đã và đang điều trị trong kỳ.
- Số bệnh nhân mới đăng ký điều trị trong kỳ.
- Tình hình sử dụng thuốc ARV và tồn kho của kỳ trước.
- Số lượng thuốc ước tính để dự trữ cho hai tháng.
Số lượng ước tính nhu cầu của mỗi kỳ 2 tháng sẽ bao gồm 4 tháng thuốc: hai tháng phân phát và hai tháng dự trữ.
1.2.2. Quy trình ước tính số lượng thuốc hàng năm
- Thu thập số liệu
- Tình hình dịch HIV/AIDS và tình hình chung (quy mô dân số, tỉ lệ nhiễm, xu hướng dịch), thông tin về phác đồ ARV cập nhật, chính sách, chiến lược liên quan công tác quản lý cung ứng thuốc điều trị HIV/AIDS;
- Tình hình điều trị bệnh nhân HIV/AIDS, tình hình sử dụng và tồn kho thuốc ARV, số lượng thuốc ARV nhập kho, sử dụng trong 12 tháng qua và tồn kho.
- Tổng hợp và phân tích số liệu
Trên cơ sở các số liệu thu thập được, tiến hành tổng hợp, đánh giá, phân tích, bổ sung, hiệu chỉnh số liệu theo định hướng điều trị, tình hình thực tế và định hướng sử dụng thuốc ARV trong năm lập kế hoạch.
- Ước tính nhu cầu thuốc ARV trong năm xây dựng kế hoạch.
Tính toán nhu cầu sử dụng từng loại thuốc ARV theo từng tháng trong năm xây dựng kế hoạch.
Căn cứ trên số liệu tổng hợp và phân tích và tính toán nhu cầu sử dụng từng loại thuốc ARV theo 1 trong 2 phương pháp sau:
a) Phương pháp 1: theo số lượng bệnh nhân ước tính sử dụng thuốc dựa trên ước tính số bệnh nhân cần điều trị.
Bước 1: Ước tính tổng số bệnh nhân cần điều trị thuốc ARV theo từng tháng trong năm kế hoạchtheo nhóm bệnh nhân người lớn, trẻ em, và theo phác đồ thuốc bậc 1 và bậc 2.
Cách tính: Tổng số bệnh nhân cần điều trị thuốc ARV tháng A = Số lượng bệnh nhân cần điều trị thuốc ARV của tháng (A-1) + số lượng bệnh nhân tăng trưởng trong tháng (có thể ước tính dựa trên mức tăng trưởng trung bình của 12 tháng tính đến thời điểm lập kế hoạch và xem xét định hướng triển khai kế hoạch).
Bước 2: Ước tính số bệnh nhân điều trị theo từng phác đồ theo từng tháng trong năm kế hoạch.
Cách tính: Số bệnh nhân điều trị theo từng phác đồ tại tháng A = Tổng số bệnh nhân cần điều trị thuốc ARV tháng A x ước tính tỉ lệ % của số bệnh nhân sử dụng phác đồ đó trên tổng số bệnh nhân cần điều trị thuốc ARV trong tháng A.
Bước 3: Ước tính số bệnh nhân điều trị theo từng loại thuốc ARV theo từng tháng trong năm kế hoạch.
Cách tính: Số bệnh nhân điều trị theo từng loại thuốc ARV tại tháng A = Tổng số bệnh nhân điều trị theo tất cả các phác đồ có loại thuốc ARV đó tại tháng A.
Bước 4: Ước tính nhu cầu sử dụng từng loại thuốc ARV theo từng tháng trong năm kế hoạch.
Cách tính: Nhu cầu sử dụng từng loại thuốc ARV trong tháng A = Số bệnh nhân điều trị theo loại thuốc ARV đó tại tháng A x liều dùng thuốc trung bình/ngày x 30,5 ngày.
b) Phương pháp 2: Theo mức độ sử dụng thuốc của giai đoạn trước
- Ước tính nhu cầu ARV theo tháng
Cách tính: Nhu cầu sử dụng từng loại thuốc ARV tháng A = Số lượng cấp phát loại thuốc ARV đó tại tháng (A-1) + số lượng thuốc ARV đó cấp phát tăng thêm trong tháng A (được tính toán và hiệu chỉnh theo mức tăng trưởng trung bình cấp phát 3 tháng gần nhất của loại thuốc đó tính đến thời điểm lập kế hoạch).
- Ước tính tổng nhu cầu của từng loại thuốc ARV trong năm kế hoạch
Cách tính: Nhu cầu từng loại thuốc ARV năm kế hoạch = Tổng nhu cầu sử dụng từng loại thuốc ARV đó trong 12 tháng của năm kế hoạch + Số lượng thuốc cần dự trữ - số thuốc còn tồn kho.
Trong đó:
- Số lượng thuốc cần dự trữ: bao gồm tồn kho an toàn (6 tháng tồn kho tại trung ương, 2 tháng tồn kho các cơ sở điều trị tại địa phương), và lượng thuốc sử dụng trong giai đoạn chờ hàng (thời gian chờ hàng từ khi phê duyệt đặt mua đến khi hàng về).
- Số thuốc tồn kho: là lượng thuốc ARV ước tính có tại kho trung ương và kho cơ sở tại địa phương ước tính tại thời điểm ngày 01/01 của năm kế hoạch.
Cả hai phương pháp trên đều đòi hỏi hệ thống cung cấp số liệu phải chính xác và trung thực.
1.3. Bảo quản và phân phối thuốc ARV
Thuốc là hàng hóa rất có giá trị và đắt tiền, đặc biệt là thuốc ARV, do vậy thuốc phải được bảo quản trong điều kiện tốt. Nhiệt độ cao, ánh sáng và độ ẩmkhông đảm bảo sẽ tác động tới chất lượng thuốc gây ra hư hỏng.
Tổ chức kho thuốc: Kho thuốc cần đảm bảo đủ ánh sáng, có cửa sổ hoặccó lỗ thông hơi trên tường hoặc trần nhà để đảm bảo thoáng khí, có hệ thống chống trộm, quạt và điều hòa nhiệt độ, có biện pháp để kiểm soát côn trùng.
Tổ chức phân phát:
- Nguyên tắc: Không phân phát thuốc quá hạn.
- Kiểm tra hạn sử dụng của thuốc định kỳ đều đặn, đặt các thuốc sắp hết hạnra trước các thuốc có hạn dài hơn để phát trước.
- Phân phát thuốc có hạn sử dụng ngắn trước, thuốc có hạn sử dụng dài phát
sauđể tránh việc thuốc quá hạn gây lãng phí.
- Có kế hoạch phân loại và hủy các thuốc quá hạn và chất lượng kém
Sơ đồ 6: Chu trình phân phối

Giao nhận thuốc:
- Khi giao nhận thuốc cần kiểm tra bên ngoài và ghi lại ngày tháng, hóa đơn giao thuốc, chữ ký của người giao, ghi lại số phương tiện vận chuyển, kiểm tra hạn sử dụng.
- Ghi chép số chủngthuốc nhận; hàm lượng, quy cách đóng gói, số lượng từng loại và hạn sử dụng; giá cả.
Phát thuốc cho người bệnh: Đảm bảo bệnh nhân được nhận:
- Đúng thuốc
- Đủ số lượng
- Hướng dẫn dùng thuốc và bảo quản thuốc đúng cách
2. Ghi chép, báo cáo và theo dõi chất lượng thuốc
2.1. Tần suất báo cáo
Báo cáo định kỳ 2 tháng. Các cơ sở điều trị (bao gồm cả các cơ sở điều trị thuộc bệnh viện tuyến trung ương trên địa bàn) thực hiện báo cáo tình hình sử dụng và tồn kho thuốc ARV và báo cáo bệnh nhân sử dụng thuốc ARV chậm nhất vào ngày 3 của tháng gửi về Trung tâm Phòng, chống HIV/AIDS/ Ủy ban Phòng, chống HIV/AIDS trên địa bàn.
Định kỳ 2 tháng, Trung tâm Phòng, chống HIV/AIDS tổng hợp báo cáo từ cơ sở điều trị, xây dựng kế hoạch phân phối (kèm theo dự trù của từng cơ sở điều trị), thu hồi, điều chuyển thuốc của các cơ sở điều trị trên địa bàn tỉnh, thành phố gửi Cục Phòng, chống HIV/AIDS trước ngày 10 của tháng báo cáo.
Ngoài báo cáo định kỳ, các đơn vị cần thực hiện báo cáo đột xuất khi có yêu cầu bằng văn bản của cơ quan quản lý hoặc báo cáo cơ quan quản lý khi tại đơn vị phát sinh các vấn đề liên quan đến chất lượng, tình hình quản lý, sử dụng thuốc, vật tư, sinh phẩm.
2.2. Yêu cầu về báo cáo
Báo cáo đúng thời gian quy định, đảm bảo số liệu đúng và chính xác.
2.3. Các lưu ý trong quá trình báo cáo
Sử dụng công cụ hỗ trợ làm báo cáo để đảm bảo tính chính xác của số liệu và giảm thời gian thực hiện báo cáo.
Đồng thời gửi báo cáo theo quy định về các đơn vị và gửi báo cáo điện tử để việc cập nhật thông tin và tổng hợp dữ liệu được thuận lợi.
1. Các công cụ ghi chép và báo cáo tại cơ sở
1.1. Các công cụ ghi chép
Bảng 14: Các công cụ ghi chép chăm sóc và điều trị HIV/AIDS
| Công cụ | Các thông tin cần điền | Mục đích sử dụng | Khi nào thì điền thông tin | Người chịu trách nhiệm |
| Bệnh án ngoại trú | Thông tin cá nhân, các thông tin trong suốt quá trình theo dõi, chăm sóc và điều trị của bệnh nhân | - Quản lý bệnh nhân, đảm bảo bệnh nhân được theo dõi lâu dài - Theo dõi bệnh nhân và thu thập các thông tin để báo cáo và phân tích báo cáo | - Lập bệnh án ngoại trú ngay khi bệnh nhân đến khám lần đầu và đồng ý tham gia chương trình chăm sóc điều trị - Tất cả những lần bệnh nhân tái khám và lĩnh thuốc điều trị | Bác sỹ, điều dưỡng tham gia điều trị cho bệnh nhân |
| Sổ đăng ký trước điều trị bằng thuốc kháng HIV | Thông tin cơ bản của bệnh nhân trước khi được điều trị ARV | - Theo dõi các thông số chính của mỗi BN trước khi điều trị ARV. Tính toán các chỉ số báo cáo và theo dõi chương trình chăm sóc và điều trị | Khi bệnh nhân đăng ký điều trị tại cơ sở Diễn biến xảy ra trong quá trình theo dõi trước khi bệnh nhân được điều trị ARV (khi có thông tin cần thiết và quan trọng như điều trị dự phòng cotrimoxazole, điều trị dự phòng lao bằng INH, kết quả CD4 định kỳ, khi bệnh nhân đủ tiêu chuẩn điều trị ARV) Kết thúc việc theo dõi nếu BN chuyển đi, tử vong, không theo dõi được trước khi được điều trịARV | Cán bộ y tế tham gia điều trị cho bệnh nhân |
| Sổ điều trị bằng thuốc kháng HIV. | Các thông số chính của bệnh nhân trong quá trình điều trị ARV. | Theo dõi các thông số chính của mỗi BN. Tính toán các chỉ số báo cáo và theo dõi chương trình chăm sóc và điều trị. | Bắt đầu điều trị và diễn biến sau mỗi lần tái khám (điền thông tin hàng tháng trong 24 tháng đầu. Khi bệnh nhân điều trị trên 24 tháng, điền thông tin 6 tháng/1 lần (thông tin quan trọng bao gồm kết quả điều trị, CD4, điều trị dự phòng cotrimoxazole, điều trị dự phòng lao bằng INH, điều trị lao, kết quả điều trị bao gồm trường hợp bệnh nhân bỏ trị, tử vong, ngừng điều trị, v.v...). Kết thúc việc theo dõi nếu bệnh nhân chuyển đi, tử vong. | Cán bộ y tế tham gia điều trị cho bệnh nhân. |
| Sổ theo dõi phơi nhiễm với HIV | Các thông tin về việc theo dõi đối với người lớn và trẻ em phơi nhiễm với HIV. | Theo dõi các thông số chính của người phơi nhiễm với HIV. Tính toán các chỉ số báo cáo và theo dõi chương trình phòng lây truyền mẹ con, chẩn đoán sớm cho trẻ em, điều trị phơi nhiễm cho người lớn. | Điền thông tin ngay khi người lớn và trẻ em phơi nhiễm đăng ký tại cơ sở điều trị. Diễn biến trong quá trình theo dõi/quản lý người phơi nhiễm với HIV. | Cán bộ y tế tham gia điều trị cho bệnh nhân. |
| Sổ theo dõi cấp phát thuốc hoặc thẻ kho thuốc, tồn kho thuốc | - Số thuốc phát cho bệnh nhânsử dụng - Thuốc tồn trong kho | Theo dõi bệnh nhân, đếm số thuốc phát ra Theo dõi chương trình: số thuốc nhập, số thuốc phát ra và số thuốc còn trong kho | Mỗi lần phát thuốc cho bệnh nhân. Kiểm kê thuốc hàng ngày hoặc hàng tháng | Cán bộ dược hoặc cán bộ cấp phát thuốc tại cơ sở. |
| Sổ theo dõi dự phòng lây truyền HIV từ mẹ sang con | Các thông tin về việc điều trị dự phòng lây truyền HIV từ mẹ sang con cho phụ nữ mang thai nhiễm HIV và con của họ | Theo dõi tình hình điều trị dự phòng cho phụ nữ mang thai nhiễm HIV Theo dõi việc điều trị dự phòng và nuôi dưỡng trẻ sinh ra từ bà mẹ nhiễm HIV | Điền thông tin ngay khi phụ nữ mang thai đến cơ sở sản khoa Mỗi lần có diễn biến trong quá trình theo dõi thai sản và điều trị dự phòng cho phụ nữ mang thai và con của họ | Cán bộ y tế tại cơ sở sản khoa |
1.2. Các báo cáo của chương trình chăm sóc và điều trị, phối hợp lao/HIV, dự phòng lây truyền HIV từ mẹ sang con
Thực hiện theo Thông tư số 03/2015/TT-BYT ngày 16 tháng 3 năm 2015 của Bộ trưởng Bộ Y tế Quy định chế độ báo cáo công tác phòng, chống HIV/AIDS.
2. Mối liên hệ của các công cụ ghi chép và báo cáo
Sơ đồ 7: Mối liên hệ của các công cụ ghi chép và báo cáo

3. Sử dụng và phân tích số liệu báo cáo trong chăm sóc điều trị HIV/AIDS
3.1. Sử dụng và phân tích số liệu báo cáo
3.1.1. Tuyến cơ sở điều trị (quận/huyện):
- Theo dõi kết quả điều trị bao gồm cả duy trì bệnh nhân trong cơ sở điều trị
- Lập kế hoạch dự trù thuốc
- Lập kế hoạch triển khai hoạt động chăm sóc điều trị ở cấp huyện/cơ sở (có kế hoạch xây dựng nguồn nhân lực, cơ sở vật chất/trang thiết bị).
- Đánh giá độ bao phủ, chất lượng và hiệu quả của chương trình Cải thiện và nâng cao chất lượng dịch vụ
3.1.2. Tuyến tỉnh/thành phố
- Đánh giá độ bao phủ, chất lượng và hiệu quả của chương trình
- Tăng cường nâng cao chất lượng dịch vụ
- Lập kế hoạch dự trù thuốc, điều phối nguồn thuốc giữa các cơ sở
- Lập kế hoạch triển khai hoạt động chăm sóc điều trị ở tỉnh/thành phố (mở rộng thêm cơ sở, cung cấp trang thiết bị, đào tạo thêm cán bộ)
- Tăng cường công tác theo dõi, giám sát và hỗ trợ các cơ sở
3.1.3. Tuyến trung ương
- Xây dựng kế hoạch cấp quốc gia về chăm sóc và điều trị, dự phòng lây truyền HIV từ mẹ sang con
- Đánh giá độ bao phủ của chương trình chăm sóc điều trị
- Tăng cường công tác theo dõi, giám sát và hỗ trợ các cơ sở điều trị
- Lập kế hoạch mua sắm, cung ứng, dự trù, điều phối thuốc ARV
- Xây dựng chính sách, chiến lược và kế hoạch về chăm sóc điều trị
3.2. Quản lý hệ thống theo dõi và báo cáo
3.2.1. Tuyến cơ sở cung cấp dịch vụ
- Có các công cụ ghi chép và hướng dẫn thu thập số liệu.
- Phân công cán bộ chịu trách nhiệm ghi chép, tổng hợp và quản lý số liệu báo cáo định kỳ (cán bộ cần được tập huấn, cập nhật kiến thức).
- Có hệ thống kiểm tra khi lưu trữ số liệu trên máy tính.
- Có quy định sao chép dự phòng số liệu.
- Các báo cáo gốc phải lưu trữ và sẵn có để phục vụ kiểm tra, kiểm toán.
- Định kỳ hàng tháng rà soát số liệu báo cáo để tìm hiểu, xác định những thiếu hụt, những vấn đề nảy sinh trong quá trình triển khai sau đó đưa ra các giải pháp để cải thiện chất lượng cung cấp dịch vụ.
3.2.2. Tuyến tỉnh, thành phố (quản lý & theo dõi chương trình)
- Có quy định phản hồi, kiểm tra, giám sát và rà soát chất lượng báo cáo thu thập từ tuyến dưới.
- Có khả năng đánh giá chất lượng số liệu báo cáo.
- Có khả năng phân tích, đánh giá chiều hướng, diễn giải thông tin và đưa ra khuyến nghị kịp thời về lập kế hoạch và nâng cao chất lượng dịch vụ.
- Có hệ thống lưu trữ số liệu (sử dụng máy tính) và sao chép dự phòng.
- Yêu cầu về chất lượng báo cáo.
- Nộp báo cáo đúng thời hạn quy định
- Báo cáo phải đảm bảo tính chính xác, đầy đủ thông tin và nhất quán
TỔ CHỨC THỰC HIỆN CHĂM SÓC VÀ ĐIỀU TRỊ HIV/AIDS
1. Quản lý chương trình chăm sóc và Điều trị HIV/AIDS
1.1. Cục Phòng chống AIDS
- Xây dựng kế hoạch chiến lược quốc gia về chăm sóc, điều trị HIV/AIDS, các chính sách, khung hành động, hướng dẫn và ban hành các văn bản liên quan tới chăm sóc và điều trị HIV/AIDS;
- Huy động và điều phối các nguồn lực trong việc triển khai chương trình chăm sóc và điều trị HIV/AIDS;
- Xác định nhu cầu, mua sắm và phân phối thuốc ARV và các thuốc điều trị bệnh NTCH;
- Củng cố hệ thống thu thập thông tin, thống kê, báo cáo từ tuyến tỉnh, huyện. Phân tích và chia sẻ thông tin cho các đối tác để sử dụng số liệu trong lập kế hoạch ngắn hạn, dài hạn;
- Hỗ trợ, giám sát, kiểm tra, đánh giá thực hiện chương trình chăm sóc và điều trị ở địa phương.
1.2. Trung tâm Phòng, chống HIV/AIDS tỉnh/thành phố
- Điều phối việc cung cấp dịch vụ chăm sóc điều trị HIV/AIDS tại địa bàn;
- Xây dựng và tổ chức thực hiện kế hoạch về chăm sóc và điều trị HIV trên cơ sở định hướng, chính sách, chiến lược, kế hoạch của Bộ Y tế và tình hình thực tế của địa phương;
- Điều phối và cung ứng thuốc ARV;
- Phối hợp với các đơn vị liên quan triển khai các hoạt động dự phòng lây
truyền HIV từ mẹ sang con; dự phòng và điều trị lao cho người nhiễm HIV;
- Xây dựng kế hoạch tập huấn và nâng cao năng lực chuyên môn, kỹ thuật.
- Tổ chức kiểm tra và đánh giá việc thực hiện các hoạt động về chăm sóc điều trị;
- Điều phối các nguồn lực trong tổ chức cung cấp dịch vụ chăm sóc điều trị để tránh trùng lặp và sử dụng nguồn lực có hiệu quả;
- Củng cố hệ thống thu thập thông tin, báo cáo về công tác điều trị từ các huyện và các cơ sở y tế khác nhau và chuyển về trung ương kịp thời;
- Giám sát hỗ trợ định kỳ, phối kết hợp với các chương trình y tế khác trên địa bàn, đặc biệt tăng cường giám sát hoạt động phối hợp HIV/lao;
- Theo dõi và giám sát các hoạt động đảm bảo chất lượng trong cung cấp dịch vụ chăm sóc và điều trị.
1.3. Trung tâm Y tế huyện
- Quản lý các trường hợp nhiễm HIV, Lao/HIV và phơi nhiễm HIV trên địa bàn huyện;
- Phối hợp với các cơ sở xét nghiệm bao gồm cả trạm y tế xã phường chuyển các trường hợp xét nghiệm sàng lọc HIV dương tính đến cơ sở điều trị HIV để làm xét nghiệm khẳng định và đăng ký chăm sóc và điều trị;
- Phối hợp với cơ sở chăm sóc sức khỏe bà mẹ và trẻ em trong việc triển khai hoạt động phòng lây truyền HIV từ mẹ sang con;
- Phối hợp với chương trình chống Lao, để thực hiện công tác quản lý chăm sóc và điều trị đồng nhiễm lao HIV;
- Truyền thông về lợi ích của sử dụng ARV trong điều trị và dự phòng HIV;
- Quảng bá các dịch vụ chẩn đoán, điều trị và dự phòng HIV cho nhân dân.
- Đẩy mạnh công tác xét nghiệm chẩn đoán và điều trị sớm nhiễm HIV cho các quần thể đích;
- Tổ chức tập huấn và hỗ trợ kỹ thuật cho tuyến y tế xã, phường về tư vấn, xét nghiệm, chăm sóc và điều trị HIV;
- Đầu mối thu thập thống kê, báo cáo về hoạt động chăm sóc, điều trị HIV và các hoạt động khác trên địa bàn huyện;
- Quản lý mạng lưới y tế xã, phường, thôn, bản trong việc triển khai các hoạt động phòng, chống HIV;
- Định kỳ tổ chức kiểm tra, giám sát hoạt động dự phòng, chăm sóc và điều trị HIV bao gồm cả cải thiện chất lượng các hoạt động tại tuyến xã;
- Tổ chức giao ban định kỳ với các đối tác cùng triển khai công tác phòng, chống HIV trên địa bàn huyện, cán bộ y tế xã, phường, các tổ chức xã hội, đại diện người nhiễm và nhóm nguy cơ cao.

1.4. Trạm y tế xã, phường
- Lồng ghép các hoạt động truyền thông giáo dục sức khỏe để cung cấp thông tin về dự phòng chăm sóc và điều trị HIV;
- Cập nhật định kỳ danh sách các nhóm nguy cơ cao nhiễm HIV tại địa bàn bao gồm cả vợ/chồng của người nhiễm HIV;
- Cập nhật định kỳ danh sách người nhiễm HIV còn sống trên địa bàn;
- Theo dõi, giám sát tình hình dịch và những nguy cơ làm lây nhiễm HIV tại địa phương;
- Tổ chức giao ban hằng tháng với y tế thôn bản, các nhóm tự lực, nhóm đồng đẳng viên, đại diện người nhiễm HIV và nhóm người có hành vi nguy cơ cao để đánh giá việc triển khai các hoạt động trên địa bàn và cập nhật, chia sẻ thông tin.
2. Cung cấp dịch vụ chăm sóc và điều trị HIV/AIDS
2.1. Các bệnh viện trung ương và khu vực
- Điều trị các trường hợp nhiễm HIV nặng, phức tạp vượt quá khả năng điều trị của tuyến dưới;
- Tư vấn, chuyển bệnh nhân về cơ sở điều trị HIV tuyến dưới sau khi bệnh ổn định;
- Giám sát và hỗ trợ các kỹ thuật chuyên môn cho tuyến dưới;
2.2. Cơ sở điều trị HIV/AIDS tại tuyến tỉnh, thành phố
- Tiếp nhận, điều trị các trường hợp nhiễm HIV nặng, phức tạp vượt quá khả năng điều trị của tuyến huyện;
- Giám sát và hỗ trợ các kỹ thuật chuyên môn cho tuyến dưới, tổ chức kiểm tra, giám sát việc thực hiện các quy trình, tiêu chuẩn kỹ thuật chuyên môn đối với các cơ sở điều trị và chăm sóc HIV/AIDS tuyến dưới;
- Hội chẩn với cơ sở điều trị HIV tuyến huyện trong việc quyết định điều trị phác đồ ARV bậc 2 với các trường hợp có nghi ngờ thất bại điều trị;
- Tư vấn, chuyển bệnh nhân về cơ sở điều trị HIV tuyến huyện phù hợp với bệnh nhân sau khi bệnh ổn định.
2.3. Cơ sở điều trị HIV/AIDS tuyến huyện
- Tiếp nhận điều trị các trường hợp được chẩn đoán nhiễm HIV;
- Cung cấp dịch vụ chăm sóc và điều trị HIV theo hướng dẫn quản lý, điều trị cho người nhiễm HIV và người phơi nhiễm với HIV theo Thông tư số 32/2013/TT-BYT ngày 17 tháng 10 năm 2013 của Bộ Y tế;
- Theo dõi bệnh nhân điều trị HIV và phát hiện sớm thất bại điều trị, lồng ghép chẩn đoán lao cho người nhiễm HIV và chủ động điều trị lao cho bệnh nhân đồng nhiễm lao/HIV;
- Hội chẩn với bác sĩ tuyến tỉnh để chẩn đoán và điều trị các trường hợp thất bại điều trị;
- Chuyển bệnh nhân nặng vào điều trị nội trú bệnh viện hoặc chuyển lên tuyến trên để điều trị;
- Cung cấp các dịch vụ can thiệp dự phòng cho người nhiễm HIV bao gồm phân phát bao cao su, bơm kim tiêm và cả methadone nếu người nhiễm HIV đồng thời tiêm chích ma túy;
- Tư vấn và chuyển người nhiễm HIV đã điều trị ARV ổn định về xã, phường để nhận thuốc ARV và theo dõi điều tri tại xã;
- Hỗ trợ cán bộ y tế xã trong việc theo dõi bệnh nhân, hỗ trợ tuân thủ điều trị và khám toàn diện định kỳ;
- Phối hợp với trại giam, trại tạm giam, trung tâm giáo dục lao động xã hội đóng trên địa bàn để cấp phát thuốc ARV, thuốc dự phòng NTCH, xét nghiệm tế bào CD4, tải lượng HIV cho các đối tượng nhiễm HIV, giới thiệu những đối tượng đang được điều trị ARV đến các cơ sở chăm sóc điều trị trong địa bàn khi những đối tượng này được trở về hoà nhập với cộng đồng;
- Phối hợp với cán bộ chuyên trách HIV của huyện, tham gia hỗ trợ kỹ thuật cho các xã có cung cấp dịch vụ điều trị ARV tại xã;
- Thu thập, phân tích số liệu và thực hiện các can thiệp cải thiện chất lượng điều trị;
- Báo cáo tình hình bệnh nhân điều trị ARV cho Trung tâm Y tế huyện hoặc cho các cơ quan có thẩm quyền theo quy định.
2.4. Các cơ sở y tế khác liên quan đến chăm sóc và điều trị HIV
2.4.1. Cơ sở chăm sóc sức khỏe bà mẹ, trẻ em
- Lồng ghép tư vấn và xét nghiệm HIV đối với các bà mẹ mang thai đi khám thai lần đầu vào nội dung chăm sóc sức khỏe sinh sản;
- Tư vấn về các can thiệp dự phòng lây truyền HIV từ mẹ sang con cho phụ nữ mang thai nhiễm HIV và con;
- Giới thiệu PNMT nhiễm HIV đến cơ sở điều trị HIV gần nhất, hoặc hội chẩn với cơ sở điều trị HIV trên địa bàn huyện để đăng ký điều trị ARV càng sớm càng tốt cho mẹ và con của họ;
- Tư vấn về lợi ích của việc việc chẩn đoán sớm nhiễm HIV ở trẻ sau sinh;
- Phối hợp với cơ sở điều trị HIV để theo dõi và hỗ trợ tuân thủ điều trị HIV ở PNMT nhiễm HIV;
- Tư vấn, chuyển mẹ và con sau sinh tiếp tục chăm sóc điều trị tại cùng một cơ sở điều trị HIV gần nơi bà mẹ sinh sống.
2.4.2. Cơ sở điều trị Methadone
- Tư vấn và chuyển bệnh nhân điều trị Methadone nhiễm HIV tới cơ sở điều trị HIV để được điều trị ARV sớm. Kết hợp với cán bộ y tế ở cơ sở điều trị ARV để điều chỉnh liều Methadone trong các trường hợp có tương tác thuốc;
- Theo dõi và hỗ trợ tuân thủ điều trị cho bệnh nhân đồng thời điều trị cả ARV và Methadone.
2.4.3. Cơ sở điều trị lao
- Tư vấn và xét nghiệm HIV cho bệnh nhân lao để phát hiện các trường hợp mắc lao nhiễm HIV;
- Điều trị ARV cho bệnh nhân lao/HIV;
- Thực hiện hội chẩn với cơ sở điều trị HIV để đảm bảo bệnh nhân lao/HIV
được điều trị ARV sớm nhất ngay sau khi bệnh nhân dung nạp thuốc lao;
- Theo dõi điều trị ARV và thuốc lao đối với bệnh nhân lao/HIV;
- Tư vấn, chuyển bệnh nhân lao/HIV về tuyến y tế xã, phường để tiếp tục điều trị cả lao và HIV.
2.5. Trạm y tế xã, phường
- Cung cấp thông tin về lợi ích của xét nghiệm và điều trị HIV cho các quần thể có nguy cơ cao nhiễm HIV và giới thiệu/hỗ trợ họ đi xét nghiệm HIV;
- Tư vấn và giới thiệu người nhiễm HIV đến đăng ký chăm sóc, điều trị tại cơ sở điều trị HIV thuận lợi nhất cho bệnh nhân;
- Triển khai các biện pháp can thiệp giảm tác hại dự phòng lây nhiễm HIV;
- Tiếp nhận, quản lý và cấp phát thuốc ARV và Methadone cho các trường hợp đã điều trị ổn định từ tuyến huyện chuyển về;
- Hỗ trợ tuân thủ điều trị ARV cho người nhiễm HIV;
- Định kỳ 6 tháng giới thiệu bệnh nhân điều trị ARV quay trở lại cơ sở điều trị tuyến huyện để được khám toàn diện và đánh giá đáp ứng với điều trị.
Phụ lục 1: Phân loại giai đoạn lâm sàng bệnh HIV ở người lớn, vị thành niên và trẻ em
| Người lớn và vị thành niêna | Trẻ em |
| Giai đoạn lâm sàng 1 |
|
| Không triệu chứng Bệnh lý hạch toàn thân dai dẳng | Không triệu chứng Bệnh lý hạch lympho toàn thân dai dẳng |
| Giai đoạn lâm sàng 2 |
|
| Sụt cân vừa phải không rõ nguyên nhân (<10% cân nặng cơ thể) Nhiễm trùng đường hô hấp tái phát (viêm xoang, viêm amidan, viêm tai giữa, viêm họng) Bệnh zô-na Viêm khóe miệng Loét miệng tái phát Phát ban sẩn ngứa Nấm móng Viêm da bã nhờn | Gan lách to dai dẳng không rõ nguyên nhân Nhiễm trùng đường hô hấp trên mạn tính hoặc tái phát (viêm tai giữa, chảy dịch tai, viêm xoang, viêm amidan) Bệnh zô-na Hồng ban vạch ở lợi Loét miệng tái phát Phát ban sẩn ngứa Nấm móng Nhiễm vi rút mụn cơm lan rộng U mềm lây lan rộng Viêm da đốm lan toả Sưng tuyến mang tai dai dẳng không rõ nguyên nhân |
| Giai đoạn lâm sàng 3 |
|
| Sụt cân mức độ nặng không rõ nguyên nhân (>10% cân nặng cơ thể) Tiêu chảy mạn tính kéo dài trên 1 tháng không rõ nguyên nhân Sốt kéo dài không rõ nguyên nhân (không liên tục hoặc liên tục trên 1 tháng) | Suy dinh dưỡng ở mức độ trung bìnhb không rõ nguyên nhân không đáp ứng thích hợp với điều trị chuẩn Tiêu chảy kéo dài không rõ nguyên nhân (từ 14 ngày trở lên) Sốt kéo dài không rõ nguyên nhân (trên |
| Người lớn và vị thành niêna | Trẻ em |
| Nấm candida miệng kéo dài Bạch sản dạng lông ở miệng Lao phổi Nhiễm khuẩn nặng (như viêm mủ màng phổi, viêm mủ cơ, nhiễm trùng xương khớp, hoặc viêm màng não, nhiễm khuẩn huyết) Viêm loét miệng, viêm lợi hoặc viêm quanh răng hoại tử cấp Thiếu máu (<8 g /dl), giảm bạch cầu trung tính (<0.5 x 109 /l) hoặc giảm tiểu cầu mạn tính (<50 x 109 /l) không rõ nguyên nhân | 37.5°C, không liên tục hoặc liên tục kéo dài trên 1 tháng) Nấm candida miệng kéo dài (sau 6 tuần đầu) Bạch sản dạng lông ở miệng Lao hạch Lao phổi Viêm phổi nặng tái diễn do vi khuẩn Viêm lợi hoặc viêm quanh răng loét hoại tử cấp Thiếu máu (<8 g /dl), giảm bạch cầu trung tính (<0.5 x 109 /l) hoặc giảm tiểu cầu mạn tính (<50 x 109 /l) không rõ nguyên nhân Viêm phổi kẽ dạng lympho có triệu chứng. Bệnh phổi mạn tính liên quan đến HIV, bao gồm cả giãn phế quản. |
| Giai đoạn lâm sàng 4 |
|
| Hội chứng suy mòn do HIV Viêm phổi do Pneumocystis jirovecii (PCP) Viêm phổi do vi khuẩn tái phát Nhiễm herpes simplex mãn tính (môi miệng, sinh dục, hoặc hậu môn, trực tràng) kéo dài trên 1 tháng, hay herpes nội tạng bất kể vị trí nào) Nhiễm nấm candida thực quản (hoặc nấm candida khí quản, phế quản hoặc phổi) Lao ngoài phổi Kaposi sarcoma Nhiễm cytomegalovi rút (viêm võng mạc hoặc nhiễm cytomegalovi rút tạng khác) Toxoplasma ở thần kinh trung ương (sau thời kỳ sơ sinh) | Gầy mòn, còi cọc nặng hoặc suy dinh dưỡng nặngc không giải thích được không đáp ứng phù hợp với điều trị chuẩnthông thường Viêm phổi do Pneumocystis jirovecii (PCP) Nhiễm khuẩn nặng tái diễn, như viêm mủ màng phổi, viêm mủ cơ, nhiễm trùng xương khớp, hoặc viêm màng não nhưng loại trừ viêm phổi Nhiễm herpes mãn tính (Nhiễm herpes simplex mạn tính ở môi miệng hoặc ngoài da kéo dài trên 1 tháng hoặc ở bất cứ tạng nào) Nhiễm nấm candida thực quản (hoặc nấm candida khí quản, phế quản hoặc phổi) Lao ngoài phổi |
| Bệnh lý não do HIV Nhiễm nấm cryptococcus ngoài phổi, bao gồm cả viêm màng não Nhiễm mycobacteria không phải lao lan tỏa Bệnh lý não chất trắng đa ổ tiến triển Nhiễm cryptosporidium mạn tính Nhiễm Isosporia mạn tính Nhiễm nấm lan tỏa (bệnh do histoplasma ngoài phổi, coccidioidomycosis, penicilliosis) U lympho (u lympho không Hodgkin não hoặc tế bào B) Bệnh lý thận hoặc bệnh lý cơ tim liên quan tới HIV Nhiễm khuẩn huyết tát phát (bao gồm cả Salmonella không thương hàn) Ung thư cổ tử cung xâm lấn Bệnh leishmania lan toả không điển hình | Kaposi sarcoma Nhiễm cytomegalovirus (viêm võng mạc hoặc nhiễm cytomegalovi rút tạng khởi phát sau 1 tháng tuổi) Toxoplasma ở thần kinh trung ương (sau thời kỳ sơ sinh) Bệnh lý não do HIV Nhiễm nấm cryptococcus ngoài phổi, bao gồm cả viêm màng não Nhiễm mycobacteria không phải lao lan tỏa Bệnh lý não chất trắng đa ổ tiến triển Nhiễm cryptosporidium mạn tính (có tiêu chảy) Isosporiasis mạn tính Nhiễm nấm lan tỏa (bệnh do histoplasma ngoài phổi, coccidioidomycosis, penicilliosis) U lympho (không Hodgkin thể não hoặc tế bào B) Bệnh lý thận hoặc bệnh lý cơ tim liên quan tới HIV |
a Trong bảng này, vị thành niên được xác định là trẻ từ 15 tuổi trở lên. Đối với trường hợp dưới 15 tuổi, sử dụng phân giai đoạn lâm sàng như trẻ em.
b Đối với trẻ dưới 5 tuổi, suy dinh dưỡng trung bình được xác định gồm cân nặng theo chiều cao nhỏ hơn hoặc bằng 2 z-score hoặc chu vi giữa cánh tay từ 115 mm đến dưới 125 mm.
c Đối với trẻ dưới 5 tuổi, gầy mòn được xác định là cân nặng theo chiều cao nhỏ hơn hoặc bằng 3 z-score; còi cọc được xác định là chiều dài theo tuổi /chiều cao theo tuổi <–2 z-score; suy dinh dưỡng cấp nặng là cân nặng theo chiều cao nhỏ hơn hoặc bằng 3 z-score hoặc chu vi phần giữa cánh tay <115 mm hoặc có phù.
Phụ lục 2: Các phương cách xét nghiệm chẩn đoán HIV theo chiến lược III
| TT | Sinh phẩm thứ nhất (SP1) sàng lọc | Sinh phẩm thứ hai (SP2) bổ sung | Sinh phẩm thứ ba (SP3) bổ suung | Độ nhạy % | Độ đặc hiệu % |
| A | Các sinh phẩm nhanh có thể dùng mẫu máu toàn phần, huyết thanh hoặc huyết tương (Khuyến cáo áp dụng cho phòng xét nghiệm có số mẫu <40 mẫu/ngày) | ||||
| 1 | SD Bioline HIV1/2 3.0 | Vikia HIV 1/2 | Double Check Gold HIV 1&2 | 100 | 100 |
| 2 | Vikia HIV 1/2 | SD Bioline HIV 1/2 3.0 | Determine HIV 1/2 | 100 | 100 |
| 3 | Determine HIV 1/2 | SD Bioline HIV 1/2 3.0 | Vikia HIV 1/2 | 100 | 100 |
| 4 | Vikia HIV 1/2 | SD Bioline HIV 1/2 3.0 | Double Check Gold HIV 1&2 | 100 | 100 |
| 5 | SD Bioline HIV1/2 3.0 | Determine HIV 1/2 | Double Check Gold HIV 1&2 | 100 | 100 |
| 6 | SD Bioline HIV1/2 3.0 | Determine HIV 1/2 | Vikia HIV 1/2 | 100 | 100 |
| B | 2 sinh phẩm nhanh + 1 ELISA (Khuyến cáo áp dụng cho phòng xét nghiệm có lượng mẫu ít <40 mẫu/ngày) | ||||
| 1 | SD Bioline HIV1/2 3.0 | Determine HIV 1/2 | Murex HIV 1.2.O | 100 | 100 |
| 2 | Vikia HIV 1/2 | SD Bioline HIV 1/2 3.0 | Murex HIV 1.2.O | 100 | 100 |
| 3 | SD Bioline HIV1/2 3.0 | Double Check Gold HIV 1&2 | Murex HIV 1.2.O | 100 | 100 |
| 4 | Determine HIV 1/2 | SD Bioline HIV 1/2 3.0 | Murex HIV 1.2.O | 100 | 100 |
| C | ELISA + 2 sinh phẩm nhanh (Khuyến cáo áp dụng cho phòng xét nghiệm có lượng mẫu nhiều ≥40 mẫu/ngày) | ||||
| 1 | Murex 1.2.0 | SD Bioline HIV 1/2 3.0 | Vikia HIV 1/2 | 100 | 100 |
| 2 | Murex 1.2.0 | SD Bioline HIV 1/2 3.0 | Double Check Gold HIV 1&2 | 100 | 100 |
| 3 | SD HIV ELISA 3.0 | Double Check Gold HIV 1&2 | Vikia HIV 1/2 | 100 | 100 |
| 4 | SD HIV ELISA 3.0 | Double Check Gold HIV 1&2 | Determine HIV 1/2 | 100 | 100 |
| 5 | Murex HIV Ag/Ab Combination | Double Check Gold HIV 1&2 | SD Bioline HIV 1/2 3.0 | 100 | 100 |
| 6 | Murex HIV Ag/Ab Combination | SD Bioline HIV1/2 3.0 | Vikia HIV 1/2 | 100 | 100 |
Phụ lục 3: Sơ đồ quy trình xét nghiệm chẩn đoán sớm nhiễm HIV cho trẻ em dưới 18 tháng tuổi

Phụ lục 4: Liều lượng của các thuốc ARVcho người lớn và trẻ > 35 kg
| Tên chung | Liều lượng |
| Ức chế sao chép ngược nucleoside (NRTIs)/ Ức chế sao chép ngược nucleotide (NtRTIs) | |
| Abacavir (ABC) | 300 mg 2 lần mỗi ngày hoặc 600 mg 1 lần trong ngày |
| Didanosine (ddI) | 400 mg 1 lần trong ngày (>60 kg) 250 mg 1 lần trong ngày (60 kg) |
| Emtricitabine (FTC) | 200 mg 1 lần trong ngày |
| Lamivudine (3TC) | 150 mg 2 lần mỗi ngày hoặc 300 mg 1 lần trong ngày |
| Zidovudine (AZT) | 250−300 mg 2 lần mỗi ngày |
| Tenofovir (TDF) | 300 mg 1 lần trong ngày |
| Ức chế sao chép ngược không-nucleoside (NNRTIs) | |
| Efavirenz (EFV) | 600 mg 1 lần trong ngày |
| Etravirine (ETV) | 200 mg 2 lần mỗi ngày |
| Nevirapine (NVP) | 200 mg 1 lần trong ngày trong 14 ngày, sau đó 200 mg 2 lần mỗi ngày |
| Ức chế Proteases (PIs) | |
| Atazanavir + ritonavir (ATV/r) | 300 mg + 100 mg 1 lần trong ngày |
| Darunavir + ritonavir (DRV/r) | 800 mg + 100 mg 1 lần trong ngày hoặc 600mg + 100 mg 2 lần mỗi ngày |
| Lopinavir/ritonavir (LPV/r) | 400 mg/100 mg 2 lần mỗi ngày Cân nhắc đối với những người có điều trị lao Nếu có rifabutin, không cần thiết điều chỉnh liều. Nếu có rifampicin, điều chỉnh liều LPV/r (LPV 800 mg + RTV200 mg hai lần mỗi ngày hoặc LPV 400 mg + RTV 400 mg hai lần mỗi ngày) hoặc SQV/r (SQV 400 mg + RTV 400 mghai lần mỗi ngày), theo dõi chặt chẽ |
| Ức chế men tích hợp (INSTIs) | |
| Raltegravir (RAL) | 400 mg 2 lần mỗi ngày |
Phụ lục 5: Liều thuốc viên cố định dùng 2 lần mỗi ngày cho trẻ em
| Thuốc | Hàm lượng thuốc (mg) | Số viên thuốc tính theo cân nặng, sáng và tối | Hàm lượng viên thuốc cho người lớn (mg) | Số lượng viên thuốc theo cân nặng | ||||||||||
|
|
| 3 - 5.9 kg | 6 - 9.9 kg | 10 - 13,9 kg | 14 - 19.9 kg | 20 - 24.9 kg | 25 - 34.9 kg | |||||||
|
|
| Sáng | Chiều | Sáng | Chiều | Sáng | Chiều | Sáng | Chiều | Sáng | Chiều | Sáng | Chiều | |
| AZT/3TC | Viên nén (phân tán) 60 mg/30 mg | 1 | 1 | 1.5 | 1.5 | 2 | 2 | 2.5 | 2.5 | 3 | 3 | 300/150 | 1 | 1 |
| AZT/3TC / NVP | Viên nén (phân tán) 60 mg/30 mg/50 mg | 1 | 1 | 1.5 | 1.5 | 2 | 2 | 2.5 | 2.5 | 3 | 3 | 300/150/200 | 1 | 1 |
| ABC/ AZT/3TC | Viên nén (phân tán) 60 mg/60 mg/30 mg | 1 | 1 | 1.5 | 1.5 | 2 | 2 | 2.5 | 2.5 | 3 | 3 | 300/300/150 | 1 | 1 |
| ABC/3TC | Viên nén (phân tán) 60 mg/30 mg | 1 | 1 | 1.5 | 1.5 | 2 | 2 | 2.5 | 2.5 | 3 | 3 | 600/300 | 0.5 | 0.5 |
Phụ lục 6: Liều đơn giản hóa của thuốc viên uống một lần mỗi ngày cho trẻ em
| Thuốc | Hàm lượng thuốc (mg) | Số lượng viên nén hoặc viên nang theo cân nặng, 1 lần trong ngày | Hàm lượng (mg) | Số lượng viên nén hoặc viên nang theo cân nặng, 1 lần trong ngày | ||||
|
|
| 3 - 5.9 kg | 6 - 9.9 kg | 10 - 13.9 kg | 14 - 19.9 kg | 20 - 24.9 kg | 25 - 34.9 kg | |
| EFV* | Viên (1 vạch khứa) 200 mg | – | – | 1 | 1.5 | 1.5 | 200 | 2 |
| Viên (vạch khứa kép) 600 mg | – | – | 1/3 | 1/2 | 2/3 | 600 | 2/3 | |
| ABC/3TC | Viên nén phân tán 60/30 mg | 2 | 3 | 4 | 5 | 6 | 600 + 300 | 1 |
*Không dùng EFV cho cho trẻ dưới 3 tuổi và cân nặng dưới 10 kg.
Viên thuốc 2 vạch khứa kép có 1 mặt thuốc có 2 vạch khứa và mặt kia có 1 vạch khứa để có thể chia viên thuốc làm 3 phần hoặc 2 phần khi cần thiết.
Phụ lục 7: Liều đơn giản hóa của thuốc viên, thuốc dung dịch uống dùng 2 lần mỗi ngày cho trẻ
| Thuốc | Hàm lượng thuốc (mg) | Số viên thuốc tính theo cân nặng, sáng và tối | Hàm lượng viên thuốc cho người lớn (mg) | Số lượng viên nén theo cân nặng | ||||||||||
|
|
| 3 - 5.9 kg | 6 - 9.9 kg | 10 - 13,9 kg | 14 - 19.9 kg | 20 - 24.9 kg | 25 - 34.9 kg | |||||||
|
|
| Sáng | Chiều | Sáng | Chiều | Sáng | Chiều | Sáng | Chiều | Sáng | Chiều | Sáng | Chiều | |
|
|
| Chế phẩm thuốc viên |
|
|
| |||||||||
| 3TC | Viên nén (phân tán) 30 mg | 1 | 1 | 1.5 | 1.5 | 2 | 2 | 2.5 | 2.5 | 3 | 3 | 150 | 1 | 1 |
| AZT | Viên nén (phân tán) 60 mg | 1 | 1 | 1.5 | 1.5 | 2 | 2 | 2.5 | 2.5 | 3 | 3 | 300 | 1 | 1 |
| ABC | Viên nén (phân tán) 60 mg | 1 | 1 | 1.5 | 1.5 | 2 | 2 | 2.5 | 2.5 | 3 | 3 | 300 | 1 | 1 |
| NVPa | Viên nén (phân tán) 50 mg | 1 | 1 | 1.5 | 1.5 | 2 | 2 | 2.5 | 2.5 | 3 | 3 | 200 | 1 | 1 |
| LPV/rb | Viên (bền với nhiệt) 100 mg/25 mg | – | – | – | – | 2 | 1 | 2 | 2 | 2 | 2 | 100/25 | 3 | 3 |
|
|
| Chế phẩm dung dịch |
|
|
| |||||||||
| AZT | 10 mg/ml | 6 ml | 6 ml | 9 ml | 9 ml | 12 ml | 12 ml | – | – | – | – | – | – | – |
| ABC | 20 mg/ml | 3 ml | 3 ml | 4 ml | 4 ml | 6 ml | 6 ml | – | – | – | – | – | – | – |
| 3TC | 10 mg/ml | 3 ml | 3 ml | 4 ml | 4 ml | 6 ml | 6 ml | – | – | – | – | – |
|
|
| NVPa | 10 mg/ml | 5 ml | 5 ml | 8 ml | 8 ml | 10 ml | 10 ml | – | – | – | – | – | – | – |
| LPV/rb | 80/20 mg/ml | 1 ml | 1 ml | 1.5 ml | 1.5 ml | 2 ml | 2 ml | 2.5 ml | 2.5 ml | 3 ml | 3 ml | – | – | – |
a Khi bắt đầu ARV, giảm nửa liều NVP để tránh độc tính.
b Dung dịch LPV/r cần bảo quản lạnh trong quá trình lưu giữ và vận chuyển. Thuốc bền vững với nhiệt LPV/r cần được nuốt nguyên viên, không nên chia nhỏ hoặc nghiền nát.
Phụ lục 8: Liều đơn giản hóa của các chế phẩm TDF hiện có cho trẻ em
| Thuốc | Kích cỡ thìa đông bột (mg) hoặc hàm lượng viên thuốc (mg) | Số lượng thìa hoặc viên nén theo cân nặng, 1 lần trong ngày | Hàm lượng viên thuốc của người lớn (mg) | Số lượng viên nén theo cân nặng, 1 lần trong ngày | ||||
|
|
| 3 - 5.9 kg | 6 - 9.9 kg | 10 - 13.9 kg | 14 - 19.9 kg | 20 - 24.9 kg | 25 - 34.9 kg | |
| TDF a | Thìa đong bột uống 40 mg/thìa | – | – | 3 | – | – | 300 mg | 1 (200 mg)b hoặc 1 (300 mg) |
| Viên nén 150 mg hoặc 200 mg | – | – | – | 1 (150 mg) | 1 (200 mg) | |||
a Liều đích: 8 mg/kg hoặc 200 mg/m2 (tối đa 300 mg).
b Viên 200 mg nên dùng cho trẻ có cân nặng 25 - 29.9 kg và viên 300 mg cho trẻ có cân nặng 30 - 34.9 kg.
Phụ lục 9: Liều INH và CTX để dự phòng đã được đơn giản hóa
| Thuốc | Hàm lượng viên thuốc hoặc dung dịch uống (mg hoặc mg/5 ml) | Số lượng thìa hoặc viên nén theo cân nặng, 1 lần trong ngày | Hàm lượng viên thuốc của người lớn (mg) | Số lượng viên nén theo cân nặng, 1 lần trong ngày | ||||
|
|
| 3 - 5.9 kg | 6 - 9.9 kg | 10 - 13.9 kg | 14 - 19.9 kg | 20 - 24.9 kg | 25 - 34.9 kg | |
| INH | 100 mg | 0.5 | 1 | 1.5 | 2 | 2.5 | 300 mg | 1 |
| CTX | Hỗn dịch 200/40 mỗi 5 ml | 2.5 ml | 5 ml | 5 ml | 10 ml | 10 ml | – | – |
|
| Viên nén (1 vạch khứa) 100/20 mg | 1 | 2 | 2 | 4 | 4 | – | – |
|
| Viên nén (vạch khứa kép) 400/80 mg | – | Nửa viên | Nửa viên | 1 | 1 | 480/80 mg | 2 |
|
| Viên nén (vạch khứa kép) 800/160 mg | – | – | – | Nửa viên | Nửa viên | 800/160 mg | 1 |
| INH/CTX /B6 | Viên nén (vạch khứa kép) 960 mg/300 mg/25 mg | – | – | – | Nửa viên | Nửa viên | 960 mg/300 mg/25 mg | 1 |
Phụ lục 10: Liều CTX dự phòng cho trẻ phơi nhiễm/trẻ nhiễm HIV
| Cân nặng (kg) Liều: 5 mg (TMP)/kg/ngày | Xi-rô TMP 40 mg/SMX 200 mg /5ml x 1 lần/ngày | Viên nén TMP 20mg/SMX 100mg x 1 lần/ngày | Gói TMP 40mg/ SMX 200 mg x 1 lần/ngày | Viên nén TMP 80 mg/SMX 400 mg x 1 lần/ngày | Viên nén TMP 160 mg/SMX 800 mg x 1 lần/ngày |
| 3,0 - 5,9 | 2.5ml/lần | 1 viên/lần | ½ gói | ¼ viên/lần |
|
| 6,0 - 9,9 | 5ml/lần | 2 viên/lần | 1gói | ½ viên/lần |
|
| 10 - 13,9 | 5ml/lần | 2 viên/lần | 1 gói | ½ viên/lần |
|
| 14 - 19,9 | 10ml/lần | 4 viên/lần | 2 gói | 1 viên/lần |
|
| 20 - 24,9 | 10ml/lần | 4 viên/lần | 2 gói | 1 viên/lần |
|
| 25 - 34,9 |
|
|
| 2 viên/lần | 1 viên/lần |
| >= 35 |
|
|
| 2 viên/lần | 1 viên/lần |
Phụ lục 11. Độc tính và xử trí độc tính của các thuốc ARV
| Thuốc ARV | Độc tính chính | Yếu tố nguy cơ | Xử trí | ||
| ABC | Phản ứng quá mẫn | Có gene HLA-B*5701 | Nếu đang sử dụng ABC trong điều trị ARV bậc một, thay bằng TDF hoặc AZT Nếu đang sử dụng ABC trong điều trị ARV bậc hai, thay thế bằng TDF | ||
| ATV/r | Điện tâm đồ bất thường (khoảng PR kéo dài) | Các bệnh dẫn truyền sẵn có Sử dụng đồng thời các thuốc khác có khả năng kéo dài khoảng PR | LPV/r hoặc DRV/r. Nếu có chống chỉ định với các chất tăng cường PI và NNRTI đã thất bại trong điều trị ARV bậc một, thì cần cân nhắc các thuốc ức chế men tích hợp | ||
| Tăng bilirubin gián tiếp (vàng da trên lâm sàng) | Bệnh gan tiềm tàng như đồng nhiễm HBV và HCV Sử dụng đồng thời các thuốc gây độc cho gan | ||||
| Sỏi thận và nguy cơ dậy thì sớm | Các yếu tố nguy cơ chưa được xác định | ||||
| AZT | Thiếu máu, Giảm bạch cầu hạt, bệnh lý cơ, teo mỡ hoặc loạn dưỡng mỡ | Thiếu máu hoặc giảm bạch cầu hạt trước điều trị Số lượng CD4 ≤ 200 tế bào/mm3 | Nếu đang sử dụng AZT trong điều trị ARV bậc một, thay thế bằng TDF hoặc ABC | ||
| Toan lactic hoặc gan to kèm thoái hóa mỡ nặng | BMI >25 (hoặc cân nặng cơ thể >75 kg) Phơi nhiễm kéo dài với các thuốc tương tự nucleoside | ||||
| DRV/r | Gây độc cho gan | Bệnh gan tiềm tàng như đồng nhiễm HBV và HCV Sử dụng đồng thời các thuốc gây độc cho gan | Nếu đang sử dụng DRV/r trong điều trị ARV bậc hai, thay thế bằng ATV/r hoặc LPV/r. | ||
| Phản ứng quá mẫn và phản ứng da nặng | Dị ứng sulfonamide | ||||
| EFV | Độc tính thần kinh trung ương kéo dài (như có các giấc mơ bất thường, trầm cảm hoặc rối loạn ý thức) | Trầm cảm hoặc các rối loạn tâm thần khác (có từ trước hoặc khi bắt đầu điều trị) Dùng ban ngày | Cân nhắc thay thế bằng NVP. Nếu người bệnh không thể dung nạp NNRTI (dị ứng nặng hoặc nhiễm độc gan nặng), sử dụng thuốc PI tăng cường. Nếu không còn lựa chọn nào khác dùng 3 thuốc NRTI. | ||
| Gây độc cho gan | Bệnh gan tiềm tàng như đồng nhiễm HBV và HCV Sử dụng đồng thời các thuốc gây độc cho gan | ||||
| Co giật | Tiền sử động kinh | ||||
| Phản ứng quá mẫn, hội chứng Stevens-Johnson | Không rõ yếu tố nguy cơ | ||||
| Có khả năng gây dị tật ống thần kinh bẩm sinh (nguy cơ ở người rất thấp) | Không rõ yếu tố nguy cơ | ||||
| Vú to ở nam giới |
| ||||
| LVP/r | Điện tâm đồ bất thường (khoảng PR và QT kéo dài, xoắn đỉnh) | Người có bệnh lý dẫn truyền có sẵn Sử dụng đồng thời các thuốc khác có khả năng kéo dài khoảng PR | Nếu LPV/r được sử dụng trong điều trị ARV bậc một cho trẻ em, sử dụng một NNRTI phù hợp lứa tuổi (NVP đối với trẻ dưới 3 tuổi và EFV đối với trẻ từ 3 tuổi trở lên). Có thể thay bằng ATV cho trẻ trên 6 tuổi Nếu LPV/r được sử dụng trong điều trị ARV bậc hai cho người trưởng thành, sử dụng ATV/r hoặc DRV/r. Nếu có chống chỉ định với PI tăng cường và người bệnh bị thất bại điều trị ARV bậc một có NNRTI, cân nhắc các chất ức chế men tích hợp | ||
| Khoảng QT kéo dài | Hội chứng QT dài bẩm sinh Hạ kali máu Sử dụng đồng thời các thuốc khác thể kéo dài khoảng QT | ||||
| Gây độc cho gan | Bệnh gan tiềm tàng như đồng nhiễm HBV và HCV Sử dụng đồng thời các thuốc gây độc cho gan | ||||
| Viêm tụy | Bệnh HIV tiến triển | ||||
| Nguy cơ dậy thì sớm, loạn dưỡng mỡ hoặc hội chứng chuyển hóa, rối loạn lipid máu hoặc tiêu chảy nặng | Nguy cơ không rõ | ||||
| NVP | Gây độc cho gan | Bệnh gan tiềm tàng như đồng nhiễm HBV và HCV Sử dụng đồng thời các thuốc gây độc cho gan > 250 tế bào/mm3 ở phụ nữ CD4 >400 tế bào/mm3 ở nam giới Điều trị tháng đầu tiên (nếu không tăng liều dần) | Thay bằng EFV. Nếu người bệnh không thể dung nạp NNRTI (nhiễm độc gan nặng), sử dụng thuốc PI tăng cường hoặc 3 thuốc NRTI nếu không còn lựa chọn nào khác | ||
| Phản ứng quá mẫn và phản ứng da nặng (hội chứng Stevens- Johnson) | CD4 > 250 tế bào/mm3 ở phụ nữ CD4 > 400 tế bào/mm3 ở nam giới | Ngừng thuốc nếu dị ứng vừa và nặng. Khi ổn định điều trị lại với phác đồ có PI, hoặc ba thuốc NRTI nếu không còn lựa chọn nào khác | |||
| RAL | Tiêu cơ vân, bệnh lý cơ, đau cơ | Dùng đồng thời với các thuốc làm tăng nguy cơ bệnh lý cơ và tiêu cơ vân | Ít có lựa chọn khác | ||
Phụ lục 12. Điều chỉnh liều TDF cho bệnh nhân suy thận
| Mức lọc cầu thận (mL/phút) | Liều TDF |
| 30 - 49 | 300 mg cách mỗi 48 giờ |
| 10 - 29 | 300 mg hai lần một tuần (cách mỗi 72-96 giờ) |
| <10 và không lọc máu | Không khuyến cáo sử dụng |
| Khi lọc máu | 300 mg cách mỗi 7 ngày |
TÀI LIỆU THAM KHẢO
Tài liệu tiếng Việt:
1. Bộ Y tế: “Hướng dẫn tư vấn phòng, chống HIV/AIDS tại cơ sở y tế” ban hành kèm theo Thông tư số 01/2015/TT-BYT ngày 27 tháng 02 năm 2015.
2. Bộ Y tế: “Hướng dẫn quản lý, theo dõi điều trị người nhiễm HIV và người phơi nhiễm với HIV” ban hành kèm theo Thông tư số 32/2013/TT-BYT ngày 17 tháng 10 năm 2013 của Bộ Y tế.
3. Bộ Y tế: “Hướng dẫn điều kiện và phạm vi chuyên môn của cơ sở y tế điều trị bằng thuốc kháng HIV” ban hành kèm theo Thông tư số 09/2011/TT-BYT ngày 26 tháng 01 năm 2011 của Bộ Y tế.
4. Bộ Y tế: “Hướng dẫn chẩn đoán và điều trị HIV/AIDS” ban hành kèm theo Quyết định số 3003/QĐ-BYT ngày 19 tháng 8 năm 2009 của Bộ Y tế.
5. Bộ Y tế: “Quy định chế độ báo cáo công tác phòng, chống HIV/AIDS” ban hành kèm theo Thông tư số 03/2015/TT-BYT ngày 16 tháng 3 năm 2015.
6. Bộ Y tế: “Quy định chức năng, nhiệm vụ, quyền hạn và cơ cấu tổ chức của Trung tâm Phòng, chống HIV/AIDS tỉnh, thành phố trực thuộc Trung ương” ban hành kèm theo Thông tư số 02/2015/TT-BYT ngày 04 tháng 3 năm 2015 của Bộ Y tế.
7. Bộ Y tế: Quyết định số 4139/QĐ-BYT ngày 02 tháng 11 năm 2011 của Bộ trưởng Bộ Y tế về việc sửa đổi, bổ sung một số nội dung trong “Hướng dẫn chẩn đoán và điều trị HIV/AIDS” ban hành kèm theo Quyết định số 3003/QĐ-BYT ngày 19 tháng 8 năm 2009 của Bộ trưởng Bộ Y tế.
8. Bộ Y tế: Về việc ban hành “Hướng dẫn thực hiện chăm sóc người nhiễm HIV tại nhà và cộng đồng” ban hành kèm theo Quyết định số 1781/QĐ-BYT ngày 27 tháng 05 năm 2010 của Bộ trưởng Bộ Y tế.
9. Bộ Y tế: “Về việc ban hành hướng dẫn phát hiện tích cực bệnh lao và điều trị dự phòng mắc lao bằng Isoniazid (INH) ở người nhiễm HIV” ban hành kèm theo Quyết định số 2495/QĐ-BYT ngày 18 tháng 7 năm 2012 của Bộ trưởng Bộ Y tế.
10. Bộ Y tế: “Về việc ban hành Quy chế phối hợp giữa chương trình mục tiêu quốc gia phòng, chống HIV/AIDS và dự án phòng, chống bệnh lao thuộc chương trình mục tiêu quốc gia y tế” ban hành kèm theo Quyết định số 2496/QĐ-BYT ngày 18 tháng 7 năm 2012 của Bộ trưởng Bộ Y tế.
11. Bộ Y tế: “Về việc ban hành quy trình chăm sóc và điều trị dự phòng lây truyền HIV từ mẹ sang con” ban hành kèm theo Quyết định số 4361/QĐ-BYT ngày 07 tháng 11 năm 2007 của Bộ trưởng Bộ Y tế.
12. Bộ Y tế: “Về việc ban hành Hướng dẫn thực hiện cải tiến chất lượng chăm sóc và điều trị HIV/AIDS đối với hoạt động khám ngoại trú” ban hành kèm theo Quyết định 471/QĐ-BYT ngày 11 tháng 02 năm 2014 của Bộ trưởng Bộ Y tế.
13. Cục Phòng, chống HIV/AIDS: “Ban hành Hướng dẫn quản lý cung ứng thuốc kháng HIV (ARV) trong Chương trình phòng, chống HIV/AIDS” ban hành kèm theo Quyết định số 165/QĐ-AIDS ngày 25 tháng 8 năm 2014 của Cục trưởng Cục Phòng, chống HIV/AIDS.
Tài liệu tiếng Anh:
1. India: Antiretrovial therapy guidelines for HIV-Infected adults and adolescents, May 2013.
2. Malaysia: Guidelines for the management of adult HIV infection with antiretroviral therapy, December 2011.
3. South Africa: The south african antiretroviral treatment guidelines , March 2013.
4. United States Centers for Disease Control and Prevention, the National Institutes of Health and the Infectious Diseases Society of America, Treating Opportunistic Infections Among HIV-Exposed and Infected Children, MMWR December 3, 2004 / 53(RR14);1-63
5. WHO (2008), Operations manual for delivery of HIV prevention, care and treatment at primary health care centres in high-prevalence, resource-constrained settings.
6. WHO (2011), Rapid advice: Diagnosis, prevention and management of cryptococcal disease in HIV-infected adults, adolescents and children.
7. WHO (2011) Intensified tuberculosis case-finding and isoniazid preventive therapy for people living with HIV in resource-constrained settings.
8. WHO (2012), Guidance on prevention of viral hepatitis B and C among people who inject drugs
9. WHO (2013) Consolidated guidelines on the use of antiretroviral drugs for treating and preventing HIV infection: recommendations for a public health approach.
10. WHO (2013), Guidance on prevention of viral hepatitis B and C among people who inject drugs.
11. WHO (2013), HIV and adolescents: Guidance for HIV testing and counselling and care for adolescents living with HIV: Guidance document.
12. WHO (2014) Consolidated guidelines on HIV prevention, diagnosis, treatment and care for key populations.
13. WHO (2014) Guidelines on post-exposure prophylaxis for HIV and the use of co-trimoxazole prophylaxis for HIV-related infections among adults, adolescents and children: Recommendations for a public health approach - December 2014 supplement to the 2013 consolidated ARV guidelines.
14. WHO (2014) , Guidelines for the screening, care and treatment of persons with hepatitis C infection.
15. WHO (2014), March 2014 supplement to the 2013 consolidated guidelines on the use of antiretroviral drugs for treating and preventing HIV infection: Recommendations for a public health approach.
16. WHO (2014), July 2014 Global update on the health sector response to HIV, 2014.
17. WHO (2015), Guidelines for the prevention, care and treatment of persons with chronic hepatitis B infection.
- 1Quyết định 3003/QĐ-BYT năm 2009 Hướng dẫn chẩn đoán và điều trị HIV/AIDS do Bộ trưởng Bộ Y tế ban hành
- 2Quyết định 4139/QĐ-BYT năm 2011 sửa đổi “Hướng dẫn chẩn đoán và điều trị HIV/AIDS” kèm theo Quyết định 3003/QĐ-BYT do Bộ trưởng Bộ Y tế ban hành
- 3Quyết định 647/QĐ-TTg năm 2013 phê duyệt Đề án chăm sóc trẻ em mồ côi không nơi nương tựa, trẻ em bị bỏ rơi, nhiễm HIV/AIDS, là nạn nhân của chất độc hóa học, khuyết tật nặng và bị ảnh hưởng bởi thiên tai, thảm họa dựa vào cộng đồng giai đoạn 2013-2020 do Thủ tướng Chính phủ ban hành
- 4Thông tư liên tịch 213/2013/TTLT/BTC-BLĐTBXH Hướng dẫn quản lý, sử dụng kinh phí thực hiện Đề án chăm sóc trẻ em: mồ côi không nơi nương tựa, bị bỏ rơi, nhiễm HIV/AIDS, là nạn nhân của chất độc hóa học, khuyết tật nặng, bị ảnh hưởng bởi thiên tai, thảm họa dựa vào cộng đồng giai đoạn 2013-2020 do Bộ Tài chính, Bộ Lao động - Thương binh và Xã hội ban hành
- 5Công văn 1257/BYT-KCB năm 2015 báo cáo hoạt động chăm sóc sức khỏe cho người nghèo, người tàn tật, người nhiễm HIV/AIDS, bệnh phong, tâm thần ...của các tôn giáo do Bộ Y tế ban hành
- 6Quyết định 4306/QĐ-BYT năm 2015 về Kế hoạch Thí điểm tư vấn xét nghiệm HIV tại cộng đồng do Bộ trưởng Bộ Y tế ban hành
- 7Chỉ thị 10/CT-BYT năm 2017 về tăng cường hoạt động giảm kỳ thị và phân biệt đối xử liên quan đến HIV trong cơ sở y tế do Bộ Y tế ban hành
- 8Công văn 21/AIDS-ĐT năm 2018 về cung cấp xét nghiệm trong chẩn đoán và theo dõi điều trị HIV qua bảo hiểm y tế do Cục Phòng, chống HIV/AIDS ban hành
- 9Quyết định 5418/QĐ-BYT năm 2017 về "hướng dẫn điều trị và chăm sóc HIV/AIDS" do Bộ trưởng Bộ Y tế ban hành
- 1Quyết định 3003/QĐ-BYT năm 2009 Hướng dẫn chẩn đoán và điều trị HIV/AIDS do Bộ trưởng Bộ Y tế ban hành
- 2Quyết định 4139/QĐ-BYT năm 2011 sửa đổi “Hướng dẫn chẩn đoán và điều trị HIV/AIDS” kèm theo Quyết định 3003/QĐ-BYT do Bộ trưởng Bộ Y tế ban hành
- 3Quyết định 5418/QĐ-BYT năm 2017 về "hướng dẫn điều trị và chăm sóc HIV/AIDS" do Bộ trưởng Bộ Y tế ban hành
- 4Quyết định 3413/QĐ-BYT sửa đổi nội dung tiêu chuẩn bắt đầu điều trị ARV trong Hướng dẫn quản lý, điều trị và chăm sóc HIV/AIDS kèm theo Quyết định 3047/QĐ-BYT do Bộ trưởng Bộ Y tế ban hành
- 1Thông tư 09/2011/TT-BYT hướng dẫn điều kiện và phạm vi chuyên môn của cơ sở y tế điều trị bằng thuốc kháng HIV do Bộ Y tế ban hành
- 2Quyết định 1781/QĐ-BYT năm 2010 về "Hướng dẫn thực hiện chăm sóc người nhiễm HIV tại nhà và cộng đồng" do Bộ trưởng Bộ Y tế ban hành
- 3Quyết định 2496/QĐ-BYT năm 2012 về Quy chế phối hợp giữa Chương trình mục tiêu quốc gia Phòng, chống HIV/AIDS và Dự án Phòng, chống bệnh Lao thuộc Chương trình mục tiêu quốc gia Y tế do Bộ trưởng Bộ Y tế ban hành
- 4Quyết định 2495/QĐ-BYT năm 2012 hướng dẫn phát hiện tích cực bệnh lao và điều trị dự phòng mắc lao bằng Isoniazid (INH) ở người nhiễm HIV do Bộ trưởng Bộ Y tế ban hành
- 5Nghị định 63/2012/NĐ-CP quy định chức năng, nhiệm vụ, quyền hạn và cơ cấu tổ chức của Bộ Y tế
- 6Quyết định 4361/QĐ-BYT năm 2007 về Quy trình chăm sóc và điều trị dự phòng lây truyền HIV từ mẹ sang con do Bộ trưởng Bộ Y tế ban hành
- 7Quyết định 647/QĐ-TTg năm 2013 phê duyệt Đề án chăm sóc trẻ em mồ côi không nơi nương tựa, trẻ em bị bỏ rơi, nhiễm HIV/AIDS, là nạn nhân của chất độc hóa học, khuyết tật nặng và bị ảnh hưởng bởi thiên tai, thảm họa dựa vào cộng đồng giai đoạn 2013-2020 do Thủ tướng Chính phủ ban hành
- 8Thông tư 32/2013/TT-BYT hướng dẫn quản lý, theo dõi điều trị người nhiễm HIV và người phơi nhiễm với HIV do Bộ trưởng Bộ Y tế ban hành
- 9Thông tư liên tịch 213/2013/TTLT/BTC-BLĐTBXH Hướng dẫn quản lý, sử dụng kinh phí thực hiện Đề án chăm sóc trẻ em: mồ côi không nơi nương tựa, bị bỏ rơi, nhiễm HIV/AIDS, là nạn nhân của chất độc hóa học, khuyết tật nặng, bị ảnh hưởng bởi thiên tai, thảm họa dựa vào cộng đồng giai đoạn 2013-2020 do Bộ Tài chính, Bộ Lao động - Thương binh và Xã hội ban hành
- 10Quyết định 471/QĐ-BYT năm 2014 về Hướng dẫn thực hiện cải tiến chất lượng chăm sóc và điều trị HIV/AIDS đối với hoạt động khám ngoại trú do Bộ trưởng Bộ Y tế ban hành
- 11Thông tư 01/2015/TT-BYT hướng dẫn tư vấn phòng, chống HIV/AIDS tại cơ sở y tế do Bộ trưởng Bộ Y tế ban hành
- 12Công văn 1257/BYT-KCB năm 2015 báo cáo hoạt động chăm sóc sức khỏe cho người nghèo, người tàn tật, người nhiễm HIV/AIDS, bệnh phong, tâm thần ...của các tôn giáo do Bộ Y tế ban hành
- 13Thông tư 02/2015/TT-BYT Quy định chức năng, nhiệm vụ, quyền hạn và cơ cấu tổ chức của Trung tâm phòng, chống HIV/AIDS tỉnh, thành phố trực thuộc Trung ương do Bộ trưởng Bộ Y tế ban hành
- 14Thông tư 03/2015/TT-BYT quy định chế độ báo cáo công tác phòng, chống HIV/AIDS do Bộ trưởng Bộ Y tế ban hành
- 15Quyết định 4306/QĐ-BYT năm 2015 về Kế hoạch Thí điểm tư vấn xét nghiệm HIV tại cộng đồng do Bộ trưởng Bộ Y tế ban hành
- 16Chỉ thị 10/CT-BYT năm 2017 về tăng cường hoạt động giảm kỳ thị và phân biệt đối xử liên quan đến HIV trong cơ sở y tế do Bộ Y tế ban hành
- 17Công văn 21/AIDS-ĐT năm 2018 về cung cấp xét nghiệm trong chẩn đoán và theo dõi điều trị HIV qua bảo hiểm y tế do Cục Phòng, chống HIV/AIDS ban hành
Quyết định 3047/QĐ-BYT năm 2015 về Hướng dẫn quản lý, điều trị và chăm sóc HIV/AIDS do Bộ trưởng Bộ Y tế ban hành
- Số hiệu: 3047/QĐ-BYT
- Loại văn bản: Quyết định
- Ngày ban hành: 22/07/2015
- Nơi ban hành: Bộ Y tế
- Người ký: Nguyễn Thanh Long
- Ngày công báo: Đang cập nhật
- Số công báo: Đang cập nhật
- Ngày hiệu lực: 22/07/2015
- Ngày hết hiệu lực: 01/12/2017
- Tình trạng hiệu lực: Kiểm tra

