Để sử dụng toàn bộ tiện ích nâng cao của Hệ Thống Pháp Luật vui lòng lựa chọn và đăng ký gói cước.
| BỘ Y TẾ | CỘNG HÒA XÃ HỘI CHỦ NGHĨA VIỆT NAM |
| Số: 5771/BYT-K2ĐT | Hà Nội, ngày 30 tháng 08 năm 2012 |
| Kính gửi: | - Các Trường Đại học Y và Đại học kỹ thuật Y tế |
Nhằm nâng cao năng lực chuyên môn cho các cán bộ làm công tác trong lĩnh vực khám bệnh, chữa bệnh và triển khai thông tư số 07/2008/TT-BYT ngày 28/5/2008; Căn cứ vào kết luận của Hội đồng chuyên môn thẩm định chương trình và tài liệu đào tạo được thành lập theo Quyết định số 1914/QĐ-BYT ngày 05/6/2012; Bộ Y tế ban hành Chương trình và Tài liệu đào tạo Kiểm soát nhiễm khuẩn cho nhân viên y tế tuyến cơ sở - thời gian 5 ngày (40 tiết học) dành cho đối tượng là nhân viên và lãnh đạo tuyến y tế cơ sở.
Chương trình và Tài liệu đào tạo Kiểm soát nhiễm khuẩn cho nhân viên y tế tuyến cơ sở với mục đích bổ sung, cập nhật và phổ biến kiến thức, kỹ năng về kiểm soát nhiễm khuẩn cho người hành nghề khám bệnh, chữa bệnh và đảm bảo an toàn cho người bệnh và cộng đồng.
Các cơ sở đào tạo khi có nhu cầu về đào tạo liên tục cho cán bộ làm công tác kiểm soát nhiễm khuẩn trong bệnh viện và các cơ sở khám chữa bệnh cần dựa vào nội dung của chương trình và tài liệu đào tạo trên để tổ chức các khóa đào tạo cho phù hợp, đảm bảo chất lượng và hiệu quả. Trong quá trình sử dụng, đề nghị các cơ sở đào tạo đóng góp ý kiến để tài liệu được hoàn thiện hơn.
|
Nơi nhận: | TL. BỘ TRƯỞNG |
CHO NHÂN VIÊN Y TẾ TUYẾN CƠ SỞ
Chủ biên: ThS. Phạm Đức Mục Phó Chủ tịch Thường Trực Hội Điều dưỡng VN, Phó Cục trưởng Cục QLKCB, Bộ Y tế
Phó chủ biên: ThS. Nguyễn Bích Lưu Phó Chủ tịch Hội Điều dưỡng Việt Nam
Thành viên:
BS.CKII. Ng Thị Thanh Hà Trưởng khoa KSNK Bệnh viện Nhi đồng I
TS. Trần Quang Huy Phó trưởng phòng Điều dưỡng-Tiết chế, Cục QLKCB Bộ Y tế
ThS. Trần Hữu Luyện Trưởng khoa KSNK Bệnh viện Trung Ương Huế
ThS. BS. Trương Thị Tân Chuyên viên Chính, Vụ Khoa học và Đào tạo, Bộ Y tế
CN. Nguyễn Thị Minh Tâm Tổng Thư ký Hội Điều dưỡng Việt Nam
TS. Kiều Chí Thành Trưởng khoa KSNK Bệnh viện Quân Y 103
PGS.TS. Lê Thị Anh Thư Trưởng khoa KSNK Bệnh viện Chợ Rẫy
Thư ký:
CN. Nguyễn Thị Hồng Anh Chuyên viên Văn Phòng Hội Điều dưỡng Việt Nam
CN. Trịnh Thị Vân Chuyên viên Văn Phòng Hội Điều dưỡng Việt Nam
Công văn Bộ Y tế ban hành Chương trình và Tài liệu KSNK tuyến cơ sở….…
Lời nói đầu ............................................................................................................
Đại cương về kiểm soát nhiễm khuẩn trong các cơ sở y tế...................................
Hệ thống tổ chức và điều kiện thực hiện công tác KSNK ..................................
Các đường lây truyền bệnh và biện pháp phòng ngừa ........................................
Khử khuẩn, tiệt khuẩn .........................................................................................
Phòng lây nhiễm trong tiêm và xử trí phơi nhiễm với máu, dịch cơ thể, vật sắc nhọn trong tiêm ...
Quản lý đồ vải .....................................................................................................
Vệ sinh môi trường bệnh viện .............................................................................
Quản lý chất thải rắn y tế ..................................................................................
Phòng ngừa và kiểm soát các bệnh NKBV thường gặp....................................
Giám sát nhiễm khuẩn bệnh viện ......................................................................
Phụ lục ...............................................................................................................
Đáp án ……………………………………………………………….………
| TT | Tên phụ lục |
| 1. | Tiếp nhận người bệnh và mô hình cách ly |
| 2. | Mẫu thông báo tai nạn nghề nghiệp |
| 3. | Quy trình quản lý phơi nhiễm nghề nghiệp |
| 4. | Bảng kiểm quy trình thu gom đồ vải |
| 5. | Bảng kiểm quy trình xử lý đồ vải lây nhiễm |
| 6. | Một số hóa chất khử khuẩn – tiệt khuẩn thường được sử dụng trong các cơ sở y tế |
| 7. | Bảng kiểm phương tiện rửa tay thường quy |
| 8. | Giám sát tuân thủ thực hành rửa tay thường quy |
| 9. | Giám sát thực hành rửa tay thường quy |
| 10. | Giám sát thực hành sát khuẩn tay với dung dịch chứa cồn |
| 11. | Giám sát thực hành cơ hội vệ sinh tay |
| 12. | Giám sát thực hành thu gom đồ vải |
| 13. | Giám sát thực hành xử lý đồ vải nhiễm bẩn |
| 14. | Tóm tắt các bước làm vệ sinh phòng bệnh theo mức độ nguy cơ |
| 15. | Giám sát thực hành KSNK tại các khoa cận lâm sàng |
| 16. | Giám sát thực hành KSNK phòng mổ, tiểu phẫu |
| 17. | Giám sát thực hành KSNK các khoa lâm sàng |
| 18. | Giám sát thực hành phòng viêm phổi bệnh viện |
| 19. | Giám sát thực hành tiêm trong da, tiêm dưới da, tiêm bắp |
| 20. | Giám sát thực hành tiêm truyền tĩnh mạch |
| 21. | Giám sát thực hành đặt catheter trong lòng mạch |
| 22. | Giám sát thực hành truyền tĩnh mạch ngoại vi |
| 23. | Giám sát thực hành khử khuẩn, tiệt khuẩn |
| 24. | Giám sát thực hành phòng ngừa chuẩn |
| 25. | Giám sát thực hành sử dụng phương tiện phòng hộ cá nhân |
| 26. | Giám sát hoạt động cơ bản kiểm soát nhiễm khuẩn tại bệnh viện |
| 27. | Giám sát nhiễm khuẩn vết mổ |
| 28. | Giám sát thực hành phòng ngừa và kiểm soát nhiễm khuẩn vết mổ |
| 29. | Giám sát thực hành quy trình rửa tay ngoại khoa |
| 30. | Giám sát thực hành quy trình thay băng |
| 31. | Giám sát chuẩn bị người bệnh trước phẫu thuật |
| 32. | Chẩn đoán các nhiễm khuẩn bệnh viện thường gặp |
| TT | Tên bài |
| 1. | Đại cương về kiểm soát nhiễm khuẩn trong các cơ sở y tế |
| 2. | Hệ thống tổ chức và điều kiện thực hiện công tác kiểm soát nhiễm khuẩn |
| 3. | Các đường lây truyền bệnh và biện pháp phòng ngừa |
| 4. | Khử khuẩn, tiệt khuẩn |
| 5. | Phòng lây nhiễm trong tiêm và xử trí phơi nhiễm với máu, dịch cơ thể, vật sắc nhọn trong tiêm |
| 6. | Quản lý đồ vải |
| 7. | Vệ sinh môi trường bệnh viện |
| 8. | Quản lý chất thải rắn y tế |
| 9. | Phòng ngừa và kiểm soát các bệnh nhiễm khuẩn bệnh viện thường gặp |
| 10. | Giám sát nhiễm khuẩn bệnh viện |
| CDC | Trung tâm Giám sát và Phòng bệnh Hoa Kỳ |
| CSYT | Cơ sở y tế |
| DC | Dụng cụ |
| ESBL | Vi khuẩn sinh emzym beta-lactamase |
| HBV | Vi rút viêm gan B |
| HCV | Vi rút viêm gan C |
| HIV | Vi rút gây suy giảm miễn dịch ở người |
| NKBV | Nhiễm khuẩn bệnh viện |
| NKTN | Nhiễm khuẩn tiết niệu |
| NVYT | Nhân viên y tế |
| KK | Khử khuẩn |
| KBCB | Khám bệnh, chữa bệnh |
| KSDP | Kháng sinh dự phòng |
| KSNK | Kiểm soát nhiễm khuẩn |
| NKH | Nhiễm khuẩn huyết |
| ÔTMM | Ống thông mạch máu |
| PNC | Phòng ngừa chuẩn |
| PTPHCN | Phương tiện phòng hộ cá nhân |
| SENIC | Nghiên cứu về hiệu quả Chương trình kiểm soát NKBV |
| TCYTTG | Tổ chức Y tế Thế giới |
| TK | Tiệt khuẩn |
| USAID | Cơ quan Phát triển Quốc tế Hoa Kỳ |
| VSBV | Vệ sinh bệnh viện |
| VST | Vệ sinh tay |
| VSV | Vi sinh vật |
Nhiễm khuẩn bệnh viện (NKBV) là hậu quả không mong muốn trong thực hành khám bệnh, chữa bệnh (KBCB) và chăm sóc người bệnh. NKBV làm tăng tỷ lệ mắc bệnh, tăng tỷ lệ tử vong, kéo dài thời gian điều trị và đặc biệt là làm tăng chi phí điều trị. Người bệnh có thể mắc NKBV nếu cơ sở khám chữa bệnh không tuân thủ nghiêm ngặt các quy trình thực hành vô khuẩn cơ bản trong chăm sóc, điều trị người bệnh và ở những nơi mà nhân viên y tế còn hạn chế về kiến thức, thái độ về kiểm soát nhiễm khuẩn (KSNK). Giáo dục nhân viên y tế về những nguyên tắc cơ bản của KSNK là một trong các yếu tố cấu thành của một chương trình KSNK hiệu quả.
Để thực hiện Điều 33, 62 của Luật Khám bệnh, chữa bệnh, Thông tư 07/2008/BYT ngày 28/5/2008 về Hướng dẫn công tác đào tạo liên tục và Thông tư 18/2009/TT-BYT về Hướng dẫn thực hiện công tác KSNK trong bệnh viện, với mục đích bổ sung, cập nhật và phổ cập các kiến thức, kỹ năng và thái độ về KSNK cho người hành nghề KBCB đảm bảo an toàn cho người bệnh, người hành nghề và cộng đồng; Bộ Y tế ban hành Chương trình đào tạo liên tục về KSNK cho người hành nghề KBCB. Chương trình đào tạo này được xây dựng trên cơ sở tham khảo một số chương trình đào tạo KSNK của Tổ chức Y tế Thế giới (TCYTTG), Hồng Kông, chương trình của Bộ Y tế ban hành năm 2003, Chương trình đào tạo về Phòng ngừa chuẩn (BYT, 2010) và một số chương trình tập huấn về KSNK của các bệnh viện trung ương, đầu ngành. Chương trình được xây dựng với thời lượng 5 ngày, tương đương với 40 tiết, bao gồm 14 tiết học lý thuyết và 22 tiết học thực hành. Kèm theo chương trình, Bộ Y tế ban hành cuốn tài liệu học tập cho giáo viên sử dụng để giảng dạy và học viên sử dụng để học tập.
Những nội dung bài học bám sát chương trình đào tạo, gồm 9 bài xoay quanh những nguyên tắc thiết yếu nhất đó là: Tổng quan về chương trình KSNK, Phòng ngừa chuẩn và phòng ngừa cách ly, Vệ sinh tay, Sử dụng phương tiện phòng hộ, Nguyên tắc khử khuẩn-tiệt khuẩn, Kiểm soát nhiễm khuẩn trong tiêm và xử trí tai nạn rủi ro nghề nghiệp do vật sắc nhọn, Quản lý đồ vải, Vệ sinh môi trường và Quản lý chất thải rắn y tế.
Bộ Y tế trân trọng cảm ơn Dự án Sáng kiến Cúm gia cầm và Đại dịch thuộc Cơ quan Phát triển Quốc tế Hoa Kỳ (USAID) hỗ trợ tài chính và các chuyên gia Kiểm soát nhiễm khuẩn đã tham gia soạn thảo chương trình, tài liệu học tập này.
Bộ Y tế mong nhận được nhiều ý kiến đóng góp của các đơn vị và cá nhân sử dụng Chương trình đào tạo này để rút kinh nghiệm cho lần xuất bản sau.
ĐẠI CƯƠNG VỀ KIỂM SOÁT NHIỄM KHUẨN TRONG CÁC CƠ SỞ Y TẾ
MỤC TIÊU HỌC TẬP: Sau khi học xong bài này học viên có khả năng:
1. Phát biểu được định nghĩa nhiễm khuẩn bệnh viện.
2. Trình bày được nguyên nhân, hậu quả và các phương thức lây truyền nhiễm khuẩn.
3. Kể được các loại nhiễm khuẩn bệnh viện và tác nhân gây bệnh thường gặp.
4. Liệt kê được tên các văn bản pháp quy về hoặc liên quan đến kiểm soát nhiễm khuẩn và mội dung mấu chốt của chúng.
5. Mô tả được các nội dung chính của Chương trình kiểm soát nhiễm khuẩn trong các cơ sở y tế.
NỘI DUNG
1. Tổng quan
Ngay từ thời Hypocrate đã có nhiều tài liệu mô tả những dịch bệnh và hội chứng bệnh thường xuất hiện ở những nơi thiếu điều kiện vệ sinh như bệnh viện, cơ sở chăm sóc người già, bệnh viện tế bần, nhà tù và nơi tập trung đông người mà ít thấy hơn ở cộng đồng những nơi con người sống tự do hoặc riêng lẻ.
Nhiễm khuẩn mà người bệnh mắc phải trong quá trình khám bênh, chữa bệnh và chăm sóc sức khỏe tại các cơ sở y tế được gọi chung là nhiễm khuẩn bệnh viện (NKBV). Tất cả các người bệnh nằm điều trị tại bệnh viện đều có nguy cơ mắc NKBV. Đối tượng có nguy cơ NKBV cao là trẻ em, người già, người bệnh suy giảm hệ miễn dịch, thời gian nằm điều trị kéo dài, không tuân thủ nguyên tắc vô trùng trong chăm sóc và đều trị, nhất là không tuân thủ rửa tay và sử dụng quá nhiều kháng sinh.
Theo Tổ chức Y tế Thế giới (TCYTTG), NKBV được định nghĩa như sau:
“ NKBV là những nhiễm khuẩn mắc phải trong thời gian người bệnh điều trị tại bệnh viện và nhiễm khuẩn này không hiện diện cũng như không nằm trong giai đoạn ủ bệnh tại thời điểm nhập viện. NKBV thường xuất hiện sau 48 giờ kể từ khi người bệnh nhập viện” (sơ đồ 1),
Để chẩn đoán NKBV người ta thường dựa vào định nghĩa và tiêu chuẩn chẩn đoán cho từng vị trí NKBV ví dụ như nhiễm khuẩn vết mổ sau phẫu thuật, nhiễm khuẩn máu có liên quan đến dụng cụ đặt trong lòng mạch, nhiễm khuẩn đường tiết niệu,... Hiện nay theo hướng dẫn từ Trung tâm Giám sát và Phòng bệnh Hoa Kỳ (CDC) và các hội nghị quốc tế đã mở rộng định nghĩa ca bệnh cho các vị trí nhiễm khuẩn khác nhau và hiện đang được áp dụng để giám sát nhiễm khuẩn bệnh viện trên toàn cầu. Dựa trên các tiêu chuẩn lâm sàng và sinh học, các nhà khoa học đã xác định có khoảng 50 loại NKBV khác nhau có thể xảy ra tại bệnh viện.
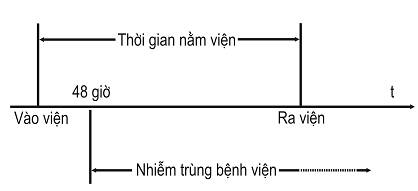
Sơ đồ 1:Thời gian xuất hiện NKBV
Nhiễm khuẩn liên quan đến cơ sở khám bệnh, chữa bệnh (KBCB) không chỉ là chỉ số chất lượng chuyên môn, mà còn là chỉ số an toàn của người bệnh, chỉ số đánh giá sự tuân thủ về thực hành của nhân viên y tế (NVYT), chỉ số đánh giá hiệu lực của công tác quản lý và là một chỉ số rất nhạy cảm đối với người bệnh và xã hội.
2. Dịch tễ học nhiễm khuẩn bệnh viện
2.1. Dịch tễ học
Nhiễm khuẩn liên quan đến các hoạt động chăm sóc và khám chữa bệnh trong các cơ sở KBCB là một trong những yếu tố hàng đầu đe doạ sự an toàn của người bệnh trong các cơ sở y tế. Đặc biệt trong giai đoạn hiện nay với sự gia tăng số người nhiễm HIV/AIDS, viêm gan B, viêm gan C và các bệnh dịch nguy hiểm có nguy cơ gây dịch, người bệnh đứng trước nguy cơ có thể bị mắc thêm bệnh khi nằm viện hoặc khi nhận các dịch vụ y tế từ NVYT và những người trực tiếp chăm sóc cũng có nguy cơ cao mắc bệnh như chính người bệnh mà họ chăm sóc.
Các nghiên cứu quy mô vùng, quốc gia và liên quốc gia của các nước và TCYTTG ghi nhận tỷ lệ NKBV từ 3,5% đến 10% người bệnh nhập viện. Một số điều tra ban đầu về NKBV ở nước ta cho thấy tỷ lệ NKBV hiện mắc từ 3 - 7% tùy theo tuyến và hạng bệnh viện. Càng ở bệnh viện tuyến trên, nơi có nhiều can thiệp thủ thuật, phẫu thuật thì nguy cơ nhiễm khuẩn càng lớn.
Tại Hoa Kỳ, hàng năm ước tính có 2 triệu người bệnh bị NKBV, làm 90.000 người tử vong, làm tốn thêm 4,5 tỉ dollar viện phí. Nghiên cứu về hiệu quả của Chương trình kiểm soát nhiễm khuẩn bệnh viện SENIC (Study on the Efficacy of Nosocomial Infection Control) năm 1970 -1976 đã khẳng định Chương trình kiểm soát NKBV bao gồm giám sát và áp dụng kỹ thuật có thể làm giảm 33% NKBV. Từ đó, nhiều bệnh viện đã cải tiến các biện pháp kiểm soát NKBV và đã đạt được nhiều thành công. Từ năm 2007, Hiệp hội KSNK và dịch tễ học Hoa Kỳ APIC (Association for Professionals in Infection Control and Epidemiology) đã đưa ra mục tiêu “ hướng đến không có NKBV”.
Tình hình NKBV tại Việt nam chưa được xác định đầy đủ. Có ít tài liệu và giám sát về NKBV được công bố. Đến nay đã có ba cuộc điều tra cắt ngang (point prevalence) mang tính khu vực do Vụ Điều trị Bộ Y tế (nay là Cục Quản lý khám chữa bệnh) đã được thực hiện. Điều tra năm 1998 trên 901 người bệnh trong 12 bệnh viện toàn quốc cho thấy tỉ lệ NKBV là 11.5%; trong đó nhiễm khuẩn vết mổ chiếm 51% trong tổng số các NKBV. Điều tra năm 2001 xác định tỉ lệ NKBV là 6.8% trong 11 bệnh viện và viêm phổi bệnh viện là nguyên nhân thường gặp nhất (41.8%). Điều tra năm 2005 tỉ lệ NKBV trong 19 bệnh viện toàn quốc cho thấy là 5.7% và viêm phổi bệnh viện cũng là nguyên nhân thường gặp nhất (55.4%). Tuy nhiên, những điều tra trên với cỡ mẫu không lớn, lại điều tra tại một thời điểm nên chưa thế kết luận rằng tỷ lệ nhiễm khuẩn của các bệnh viện Việt Nam là thấp và công tác KSNK của Việt Nam đã tốt. Cũng như các nước khác, Chính phủ Việt Nam rất quan tâm đến KSNK và tình trạng đa kháng kháng sinh của các vi sinh vật ngày càng tăng và lan rộng trên toàn cầu. Trong đó, đối tượng có nguy cơ nhiễm khuẩn cao là người bệnh nằm điều trị kéo dài tại bệnh viện, phải trải qua nhiều thủ thuật xâm lấn, nằm tại các khoa Hồi sức tích cực. Ngoài ra, tình trạng quá tải người bệnh ở các bệnh viện lớn và số người bệnh điều trị nội trú gia tăng cũng đóng vai trò quan trọng để lây lan nhiễm trùng.
Tác nhân gây NKBV đã có nhiều thay đổi trong vài thập kỷ qua. Các vi khuẩn gây bệnh có thể là các vi khuẩn gram dương và các trực khuẩn Gram (-), nấm, và ký sinh trùng. Tuy nhiên, NKBV do trực khuẩn Gram (-) đa kháng thuốc kháng sinh đã và đang trở thành một tai hoạ thực sự cho các bệnh viện. Tốc độ kháng kháng sinh của các vi khuẩn này với các nhóm kháng sinh carbapenems và aminoglycoside cũng tăng nhanh và lan rộng khắp các châu lục, trong đó có Việt Nam.
2.2. Hậu quả của NKBV
Nhiễm khuẩn bệnh viện dẫn đến nhiều hệ luỵ cho người bệnh và cho hệ thống y tế như: tăng biến chứng và tử vong cho người bệnh; kéo dài thời gian nằm viện trung bình từ 7 đến 15 ngày; tăng sử dụng kháng sinh dẫn đến tăng sự kháng thuốc của vi sinh vật và tăng chi phí điều trị cho một NKBV thường gấp 2 đến 4 lần so với những trường hợp không NKBV.
Theo báo cáo của một số nghiên cứu: Chi phí phát sinh do nhiễm khuẩn huyết bệnh viện là $34,508 đến $56,000 và do viêm phổi bệnh viện là $5,800 đến $40,000. Tại Hoa Kỳ, hàng năm ước tính có 2 triệu người bệnh bị NKBV, làm tốn thêm 4,5 tỉ dollar viện phí. Ở Việt Nam chưa có những nghiên cứu quốc gia đánh giá chi phí của NKBV, một nghiên cứu tại bệnh viện Chợ Rẫy cho thấy NKBV làm kéo dài thời gian nằm viện 15 ngày với chi phí trung bình mỗi ngày là 192,000 VND và ước tính chi phí phát sinh do NKBV vào khoảng 2,880,000 VND/ người bệnh.
2.3. Nguyên nhân NKBV
NKBV không chỉ gặp ở người bệnh mà còn có thể gặp ở NVYT và những người trực tiếp chăm sóc người bệnh. Thực hiện những biện pháp KSNK trong các cơ sở KBCB cần quan tâm đến nguyên nhân NKBV ở cả hai đối tượng này.
2.3.1. Đối với người bệnh
Có rất nhiều yếu tố là nguyên nhân dẫn đến các NKBV ở người bệnh như:
- Các yếu tố nội sinh (do chính bản thân người bệnh): Người bệnh mắc bệnh mãn tính, mắc các bệnh tật làm suy giảm khả năng phòng vệ của cơ thể, những người bệnh dùng thuốc kháng sinh kéo dài,t rẻ sơ sinh non tháng và người già dễ bị NKBV. Các vi sinh vật cư trú trên da, các hốc tự nhiên của cơ thể người bệnh có thể gây nhiễm trùng cơ hội, đặc biệt khi cơ thể bị giảm sức đề kháng.
- Các yếu tố ngoại sinh như: Vệ sinh môi trường, nước, không khí, chất thải, quá tải bệnh viện, nằm ghép, dụng cụ y tế, các phẫu thuật, các can thiệp thủ thuật xâm lấn…
- Các yếu tố liên quan đến sự tuân thủ của NVYT: tuân thủ các nguyên tắc vô khuẩn, đặc biệt vệ sinh bàn tay của nhân viên y tế.
2.3.2. Đối với NVYT
Ba nguyên nhân chính làm cho NVYT có nguy cơ bị lây nhiễm. Thường là khi họ bị phơi nhiễm nghề nghiệp với các tác nhân gây bệnh qua đường máu do tai nạn nghề nghiệp trong quá trình chăm sóc người bệnh, thường gặp nhất là:
- Tai nạn rủi ro từ kim tiêm và vật sắc nhọn nhiễm khuẩn,
- Bắn máu và dịch từ người bệnh vào niêm mạc mắt, mũi, miệng khi làm thủ thuật,
- Da tay không lành lặn tiếp xúc với máu và dịch sinh học của người bệnh có chứa tác nhân gây bệnh.
3. Các tác nhân vi sinh vật
Căn nguyên vi sinh vật (VSV) gây NKBV phần lớn là do vi khuẩn gây lên, sau đó là do vi rút, nấm và ký sinh trùng. Các vi khuẩn thường gặp chủ yếu hiện nay là tụ cầu vàng (S.aureus) và các trực khuẩn Gram (-). NKBV do vi rút thường gặp ở trẻ em hơn là người trưởng thành và thường mang nguy cơ bùng nổ thành dịch. NKBV do nấm thường do điều trị kháng sinh kéo dài hoặc người bệnh bị suy giảm miễn dịch.
Vi sinh vật từ môi trường bên ngoài xâm nhập vào cơ thể gây bệnh cũng bao gồm vi khuẩn, vi rút, ký sinh trùng và nấm. Vi sinh vật ký sinh trên người là những VSV gây bệnh cơ hội và chủ yếu là vi khuẩn Gram (-). Các VSV gây nhiễm trùng cũng biến đổi khác nhau theo nhóm cộng đồng dân cư, các chuyên khoa điều trị khác nhau, điều kiện khác nhau và có sự khác nhau giữa các quốc gia.
3.1. Vai trò gây bệnh của vi khuẩn
Vi khuẩn gây NKBV có thể từ hai nguồn gốc khác nhau. Vi khuẩn nội sinh, thường cư trú ở lông, tuyến mồ hôi, tuyến chất nhờn. Bình thường trên da có khoảng 13 loài vi khuẩn ái khí được phân bố khắp cơ thể và có vai trò ngăn cản sự xâm nhập của VSV gây bệnh. Một số vi khuẩn nội sinh có thể trở thành căn nguyên nhiễm trùng khi khả năng bảo vệ tự nhiên của vật chủ bị tổn thưởng. Vi khuẩn ngoại sinh, là vi khuẩn có nguồn gốc ngoại lai, có thể từ dụng cụ y tế, nhân viên y tế, không khí, nước hoặc lây nhiễm chéo giữa các bệnh nhân.
Vi khuẩn Gram dương, cầu khuẩn: Tụ cầu vàng (Staphylococcuc aureus) đóng vai trò quan trọng đối với NKBV từ cả hai nguồn nội sinh và ngoại sinh. Tụ cầu vàng có thể gây nên nhiễm trùng đa dạng ở phổi, xương, tim, nhiễm khuẩn huyết và đóng vai trò quan trọng trong NKBV có liên quan đến truyền dịch, ống thở, nhiễm khuẩn vết bỏng và nhiễm khuẩn vết mổ. Vi khuẩn Staphylococcus saprophyticus thường là căn nguyên gây nhiễm trùng tiết niệu tiên phát, là loài gây nhiễm khuẩn có tỷ lệ cao thứ hai (sau tụ cầu vàng) ở người bệnh nhiễm khuẩn vết bỏng. Liên cầu beta tán huyết (beta- hemolytic) đóng vai trò quan trọng trong các biến chứng viêm màng cơ tim và khớp.
Các tác giả trong nước cho thấy, nhiễm khuẩn do chấn thương, nhiễm khuẩn ngoại khoa hay nhiễm khuẩn vết bỏng tỷ lệ vi khuẩn Gram (+), đặc biệt là S.aureus thường gặp nhiều hơn các nhiễm khuẩn phổi và nhiễm khuẩn đường tiết niệu. Nguyễn Văn Hiếu (2008), nhiễm khuẩn vết bỏng có tỷ lệ vi khuẩn Gram (+) là 31,3%, cao hơn nhiều so với nhiễm khuẩn phổi (6,2%), nhiễm khuẩn vết mổ (12,1%) và tỷ lệ phối hợp cao nhất là P.aeruginosa với S.aureus.
Vi khuẩn Gram âm, trong đó các trực khuẩn Gram (-) thường có liên quan nhiều đến NKBV và phổ biến trên người bệnh nhiễm trùng phổi tại khoa điều trị tích cực. Họ vi khuẩn đường ruột (Enterobacteriaceae) thường cư trú trên đường tiêu hoá của người và động vật, đang là mối quan tâm lớn trong NKBV do có khả năng kháng cao với các nhóm kháng sinh amiglycoside, β-lactamase và có khả năng truyền tính kháng qua plasmid. Chủng Acinetobacter spp, trong đó đáng quan tâm nhất là chủng A.baumannii, thường gặp trong không khí bệnh viện, nước máy, ống thông niệu đạo, máy trợ hô hấp. Ngoài ra còn thấy trong đờm, nước tiểu, phân, dịch nhầy âm đạo. Ngày nay NKBV do Acinetobacter spp đang có chiều hướng gia tăng rõ rệt. Vi khuẩn thuộc giống Klebsiella spp thường xuyên là nguyên nhân NKBV và vi khuẩn này có khả năng lan nhanh tạo thành các vụ dịch tại bệnh viện. Loài Klebsiella pneumoniae, thường có vai trò quan trọng trong nhiễm trùng tiết niệu, phổi, nhiễm trùng huyết và mô mềm. Nhiều nghiên cứu trong nước và quốc tế đã khẳng định, vi khuẩn Escherichia coli gây nhiễm trùng chủ yếu trên đường tiết niệu, sinh dục của phụ nữ và nhiễm trùng vết mổ.
Trực khuẩn mủ xanh (Pseudomonas aeruginosa), là vi khuẩn Gram (-), ưa khí thuộc họ Pseudomonadaceae. Người bệnh nhiễm trùng được phát hiện thấy trực khuẩn mủ xanh ở phổi, mặt trong bàng quang, bể thận, buồng tử cung, thành ống dẫn lưu và bề mặt kim loại máy tạo nhịp tim. Các vi khuẩn gây nhiễm trùng huyết trên người bệnh bỏng chủ yếu là trực khuẩn mủ xanh và tụ cầu vàng, trong đó trực khuẩn mủ xanh đã kháng hầu hết các kháng sinh thông thường.
Nhiều nghiên cứu trong nước và nước ngoài đều chứng minh trực khuẩn Gram âm là căn nguyên hàng đầu gây nhiễm trùng cơ hội và các loài thường gặp là P.aeruginosa, Acinetobacter spp, E.coli, Klebsiella spp và Enterobacter spp. Loài Proteus spp cũng thường gây NKBV và đặc biệt là nhiễm khuẩn vết mổ và nhiễm khuẩn đường tiết niệu. Tỷ lệ nhiễm khuẩn do vi khuẩn Gram âm, theo nghiên cứu của Nguyễn Văn Hiếu (2008) là 78,5%, Phạm Văn Hiển (1996) là 89%, Trần Tuấn Đắc (1996) là 85,4%.
Khi nghiên cứu về NKBVvà các yếu tố liên quan tại 19 bệnh viện, tác giả Phạm Đức Mục và cộng sự (2005) cho thấy các tác nhân nhiễm khuẩn chính là P.aeruginosa (24%), sau đó là K.pneumoniae (20%) và A.baumannii (16%). Tác giả Trương Anh Thư (2008), nghiên cứu tại Bệnh viện Bạch Mai cho rằng nhiễm khuẩn do P.aeruginosa là cao nhất (28,6%), sau đó là A.baumannii (23,8%), K.pneumoniae (19%) và nấm candida spp (14,3%). Nguyễn Văn Hòa (2008), tại Bệnh viện Hữu nghị Việt Xô, tỷ lệ phân lập được P.aeruginosa là cao nhất (22,3%) và đóng vai trò chính trong nhiễm khuẩn đường hô hấp và đường tiết niệu. Nguyễn Quốc Định (2000), loài vi khuẩn phân lập được từ bệnh phẩm mủ của vết thương bỏng chủ yếu là S.aureus (37,8%), sau đó là P.aeruginosa (28.5%) và Enterobacter (12,5%). Trong đó phối hợp giữa các loài vi khuẩn cao nhất vẫn là P.aeruginosa và S.aureus (18,6%).
Những nghiên cứu khác phía ở nam Việt Nam, theo tác giả Đồng Quang Nguyên (1995) cho thấy tỷ lệ các loài vi khuẩn gây nhiễm khuẩn huyết trên người bệnh bỏng lần lượt là Enterobacter 50%, P.aeruginosa 20%, S.aeureus 12,5%, Proteus 10% và E.coli 2,8%. Nguyễn Thế Hiệp (1995), khi nghiên cứu 3 năm liền tại bệnh viện Chợ Rẫy cho thấy tỷ lệ gặp P.aeruginosa là 16,2%.
3.2. Vai trò gây bệnh của vi rút
Một số vi rút có thể lây nhiễm khuẩn bệnh viện như vi rút viêm gan B (HBV) và vi rút viêm gan C (HCV) (lây qua đường máu, lọc máu, đường tiêm truyền, nội soi), các vi rút hợp bào đường hô hấp, SARS và vi rút đường ruột (Enteroviruses) truyền qua tiếp xúc từ tay-miệng và theo đường phân-miệng. Các vi rút khác cũng luôn lây truyền trong bệnh viện như Cytomegalovirus, HIV, Ebola, Influenza, Herpes và Varicella-Zoster.
Nhiều nghiên cứu cho thấy HBV, HIV, cúm A đóng vai trò lây nhiễm quan trọng trong môi trường bệnh viện. Viêm gan B có thể lây nhiễm giữa các người bệnh làm sinh thiết nội tĩnh mạch trong cùng một ngày và cùng một phòng. Người bệnh ghép tim là đối tượng có nguy cơ lây nhiễm cao. Những người bệnh có HbsAg-, kháng Hbc-, kháng Hbc+ và HBV DNA+ được coi là người lành mang HBV và dễ có nguy cơ bùng phát vi rút viêm gan B sau khi ghép tim. Ngoài ra nhiễm vi rút một cách ngẫu nhiên do dung dịch heparin có lẫn máu từ người bệnh mang HCV tiềm ẩn chưa xác định cũng có thể là nguồn lây nhiễm viêm gan C trong bệnh viện.
Bên cạnh vi rút viêm gan, các nhà khoa học Pháp đã cho thấy 25% người bệnh hồi sức cấp cứu bị nhiễm một loại vi rút gây bệnh đường hô hấp trên có liên quan đến quạt thông gió. Vi rút Herpes type-1 cũng được phát hiện thấy trên bệnh phẩm của người bệnh thở máy với tỷ lệ khá cao (31%).
3.3. Vai trò gây bệnh của ký sinh trùng và nấm
Một số ký sinh trùng (Giardia lamblia) có thể lây truyền dễ dàng giữa người trưởng thành và trẻ em. Nhiều loại nấm và ký sinh trùng là các sinh vật cơ hội và là nguyên nhân nhiễm trùng trong khi điều trị quá nhiều kháng sinh và trong trường hợp suy giảm miễn dịch (Candida albicans, Aspergillus spp, Cryptococcus neoformans,...). Các loài Aspergillus spp thường gây nhiễm bẩn môi trường không khí và các loài này được bắt nguồn từ bụi và đất, đặc biệt là trong quá trình xây dựng bệnh viện. Căn nguyên nhiễm trùng là nấm thường kháng thuốc cao và gặp rất nhiều khó khăn trong quá trình điều trị.
Tác giả Trương Anh Thư và CS (2008) cho thấy các tác nhân gây NKBV tại Bạch Mai, ngoài các vi khuẩn Gram âm thường gặp thì tỷ lệ nhiễm khuẩn do nấm Candida là khá cao (14,3%).
4. Đường lây truyền nhiễm khuẩn bệnh viện
Có 3 đường lây truyền chính trong cơ sở y tế là lây qua đường tiếp xúc, đường giọt bắn, và không khí.
- Lây qua đường tiếp xúc là đường lây nhiễm quan trọng và phổ biến nhất trong NKBV và được chia làm hai loại khác nhau là lây nhiễm qua đường tiếp xúc trực tiếp (tiếp xúc trực tiếp với các tác nhân gây bệnh) và lây nhiễm qua tiếp xúc gián tiếp (tiếp xúc với vật trung gian chứa tác nhân gây bệnh).
- Lây nhiễm qua đường giọt bắn: khi các tác nhân gây bệnh chứa trong các giọt nhỏ bắn ra khi người bệnh ho, hắt hơi, nói chuyện bắn vào kết mạc mắt, niêm mạc mũi, miệng của người tiếp xúc; các tác nhân gây bệnh truyền nhiễm có trong các giọt bắn có thể truyền bệnh từ người sang người trong một khoảng cách ngắn (<1 mét). Các giọt bắn có kích thước rất khác nhau, thường >5 μm, có khi lên tới 30 μm hoặc lớn hơn.. Một số tác nhân gây bệnh qua đường giọt bắn cũng có thể truyền qua đường tiếp xúc trực tiếp hoặc tiếp xúc gián tiếp.
- Lây qua đường không khí xảy ra do các giọt bắn li ti chứa tác nhân gây bệnh, có kích thước < 5μm. Các giọt bắn li ti phát sinh ra khi người bệnh ho hay hắt hơi, sau đó phát tán vào trong không khí và lưu chuyển đến một khoảng cách xa, trong một thời gian dài tùy thuộc vào các yếu tố môi trường. Những bệnh có khả năng lây truyền bằng đường không khí như lao phổi, sởi, thủy đậu, đậu mùa, cúm, quai bị hoặc cúm, SARS khi có làm thủ thuật tạo khí dung ...
5. Nguồn lây nhiễm khuẩn bệnh viện
Có nhiều nguồn lây nhiễm ở trong các cơ sở y tế (CSYT) ví dụ như: nguồn lây từ môi trường (không khí, nước, xây dựng), bệnh nhân, từ các hoạt động khám và chữa bệnh (thủ thuật xâm nhập và phẫu thuật, dụng cụ và thiết bị, hóa trị liệu,...).
5.1. Từ môi trường
Các tác nhân gây bệnh có thể gặp trong môi trường (không khí, nước, bề mặt vật dụng xung quanh người bệnh) như nấm vi khuẩn hoặc các loại vi rút và các ký sinh trùng (bảng 1).
Bảng 1. Căn nguyên VSV gây bệnh trong môi trường
| Nguồn | Vi khuẩn | Vi rút | Nấm |
| Không khí | - Cầu khuẩn Gram (+) (Nguồn gốc từ da) - Tuberculosis | Varicella zoster (chickenpox) Influenza | Aspergillus |
| Nước | - Trực khuẩn Gram (-): Pseudomonas aeruginosa, Serratia marcescens, Flavobacterium Acinetobacter Legionella pneumophila - Vi khuẩn lao : Mycobacterium xenopi, Mycobacterium chelonae, Mycobacterium avium- intracellularae | Molluscum contagiosum Human papillomavirus Noroviruses | Aspergillus Exophiala jeanselmei |
| Thực phẩm | Salmonella spp Staphylococcus aureus Clostridium perfringens Clostridium botulinum Bacillus cereus và các trực khuẩn hiếu khí có nha bào Escherichia coli Campylobacter jejuni Yersinia enterocolitica Vibrio parahaemolyticus Vibrio cholerae Aeromonas hydrophilia Streptococcus species Listeria monocytogenes | Rotavirus Caliciviruses |
|
5.2. Từ người bệnh
Con người (người bệnh, nhân viên y tế, người nhà người bệnh, khách thăm) đều có thể đóng vai trò như ổ chứa hoặc nguồn chứa tác nhân gây NKBV.
Các yếu tố từ người bệnh làm thuận lợi cho NKBV gồm tuổi, tình trạng sức khỏe và phương pháp điều trị được áp dụng. Nguy cơ có thể được phân loại theo 3 mức độ khác nhau: nguy cơ mức độ thấp, mức trung bình và mức độ cao. Các người bệnh có nguy cơ thấp khi không có dấu hiệu bệnh quan trọng, hệ miễn dịch không bị ảnh hưởng và không phải điều trị can thiệp. Tình trạng sức khỏe kém, đặc biệt là tuổi cao các đáp ứng miễn dịch tế bào và miễn dịch dịch thể bị suy giảm; trẻ em có hệ thống đáp ứng miễn dịch chưa hoàn chỉnh, sức chịu đựng stress kém vì thế sức đề kháng với vi khuẩn yếu nên xuất hiện một nguy cơ toàn thân. Ngoài ra người bệnh cao tuổi dễ mắc bệnh còn liên quan đến tình trạng dinh dưỡng kém.
Hơn nữa, người bệnh nặng dẫn đến tình trạng tăng trao đổi chất, khả năng miễn dịch suy yếu, khả năng chống lại các VSV ngoại sinh giảm và VSV nội sinh phát triển mạnh hơn. Một số yếu tố khác cũng góp phần NKBV như tình trạng người bệnh khi nhập viện (cấp tính hay không cấp tính), thời gian nằm viện, giới tính, khả năng khử nhiễm chọn lọc của ống tiêu hóa và các nguy cơ này mang tính độc lập với mỗi loại nhiễm khuẩn. Nguy cơ cao NKBV cũng xảy ra trên những người bệnh thay tạng, ung thư hoặc nhiễm trùng do suy giảm miễn dịch ở người nhiễm HIV, người bệnh tổn thương hệ miễn dịch, người bệnh đa chấn thương hoặc bỏng nặng và người bệnh thường xuyên phải điều trị can thiệp.
5.3. Từ hoạt động thăm khám và điều trị
Có ba yếu tố cơ bản liên quan đến khám và điều trị làm tăng nguy cơ trở thành nguồn gây NKBV, đó là: thiết bị và dụng cụ sử dụng cho thăm khám, phẫu thuật và sử dụng kháng sinh. Trong đó có 4 loại nhiễm trùng thường gặp nhất có liên quan đến dụng cụ y tế là nhiễm khuẩn tiết niệu liên quan đến ống dẫn nước tiểu, nhiễm khuẩn vết mổ liên quan đến dẫn lưu sau mổ, viêm phổi và nhiễm trùng huyết liên quan đến cathete tĩnh mạch trung tâm và thở máy.
Khi sử dụng thiết bị xâm nhập như đặt nội khí quản, máy trợ hô hấp, nội soi thăm dò, dẫn lưu sau mổ, đặt cathete tĩnh mạch trung tâm, dẫn lưu tiết niệu...tất cả các điều trị can thiệp đó đã làm mất đi cơ chế bảo vệ tự nhiên của cơ thể là ngăn cản sự xâm nhập và tấn công của các VSV gây bệnh và luôn được xem là có nguy cơ cao. Tỷ lệ các NKBV liên quan đến qui trình điều trị xâm nhập hoặc dụng cụ xâm nhập chiếm xấp xỉ 80% tổng số nhiễm khuẩn trong bệnh viện.
Nhiễm khuẩn liên quan đến thiết bị xâm nhập đã được các tác giả mô tả nhiều trong các công trình nghiên cứu, và thời gian sử dụng các thiết bị càng kéo dài thì nguy cơ đối với tất cả các nhiễm trùng càng tăng, đặc biệt là nhiễm khuẩn huyết và tỷ lệ tử vong cao thường tập trung trên người bệnh bị nhiễm khuẩn phổi và nhiễm khuẩn huyết.
5.4. Từ việc sử dụng kháng sinh không thích hợp
Ngày nay, mối quan tâm đặc biệt là khoảng 70% của NKBV là do các chủng vi khuẩn kháng thuốc. Quá trình kháng thuốc là do hoặc phát triển tính kháng tự nhiên hoặc do các nhà lâm sàng đã lạm dụng kháng sinh trong quá trình điều trị các bệnh nhiễm khuẩn. Do vậy, vấn đề kháng thuốc của các tác nhân gây nhiễm khuẩn đang là một vấn đề toàn cầu, đặc biệt là các căn nguyên vi khuẩn đa kháng kháng sinh.
Trong vài thập kỷ gần đây, cùng với việc sử dụng rộng rãi các kháng sinh cephalosporin thế hệ mới là sự bùng phát ngày càng nhiều các trường hợp nhiễm khuẩn do các tác nhân vi khuẩn sinh emzym beta-lactamase (ESBL) trên toàn cầu. Tỷ lệ nhiễm vi khuẩn sinh ESBL và kiểu kháng khác nhau tùy thuộc vào từng quốc gia, từng khu vực và trung tâm nghiên cứu hoặc phòng thí nghiệm. Song song với sự phát triển đó là tần xuất mắc và tử vong của bệnh cảnh lâm sàng nặng do vi khuẩn đa kháng ngày càng tăng cao.
Các vi khuẩn tụ cầu (Staphylococci), cầu khuẩn đường ruột (Enterococci) và phế cầu khuẩn (Pneumococci) đã xuất hiện kháng thuốc nghiêm trọng. Chủng tụ cầu vàng (S.aureus) được điều trị bằng penicillin từ những năm 1960, nay các chủng tụ cầu vàng đã kháng penicillin, oxacillin,và thậm chí xuất hiện kháng các kháng sính mới như naftacillin và vancomycin.
Tình trạng kháng thuốc của trực khuẩn Gram (-) gây NKBV ngày càng gia tăng và phổ biến ở tất cả các khoa điều trị trong bệnh viện và tình trạng đa kháng thường xảy ra với các kháng sinh thuộc nhóm quinolon, cephalosporin thế hệ 3 và aminoglycosid. Sự bùng nổ ngày càng nhiều chủng trực khuẩn mủ xanh và A.baumannii đa kháng kháng sinh ở trong và ngoài khoa điều trị tích cực đang là vấn đề thường xuyên được đề cập tới ngày càng nhiều ở hầu hết các nghiên cứu gần đây.
Sử dụng kháng sinh hợp lý trong cơ sở khám chữa bệnh là một yếu tố quan trọng ảnh hưởng tới tính nhạy cảm kháng sinh của vi khuẩn. Khi sử dụng kháng sinh không hợp lý sẽ làm tăng chủng kháng thuốc do có sự phối hợp chọn lọc tự nhiên và thay đổi các thành phần gen kháng thuốc của vi khuẩn. Kháng kháng sinh xuất phát điểm từ các cơ sở y tế, sau đó lan rộng ra cộng đồng và vi khuẩn kháng thuốc trở thành căn nguyên của khoảng 70% các nhiễm khuẩn bệnh viện. Tỷ lệ mắc và tử vong do NKBV có liên quan đến vi khuẩn kháng thuốc đã làm tăng đáng kể các loại chi phí Ngăn ngừa sự bùng phát và lây lan của các vi khuẩn kháng thuốc sẽ hạn chế được ảnh hưởng bất lợi và tốn kém. Việc quản lý và sử dụng kháng sinh thích hợp như lựa chọn thuốc, liều dùng trong quá trình điều trị và giám sát thường xuyên tính kháng kháng sinh sẽ hạn chế được tốc độ kháng thuốc của vi khuẩn.
6. Các nhiễm khuẩn thường gặp ở bệnh viện
Một vài thập kỷ gần đây hầu hết các nghiên cứu của các tác giả trên thế giới và trong nước đều cho thấy nhiễm khuẩn bệnh viện thường có liên quan đến khoa Điều trị tích cực trong đó phổ biến là nhiễm trùng phổi, sau đó là nhiễm trùng huyết, nhiễm trùng tiết niệu và nhiễm trùng vết mổ. Các nhiễm khuẩn này đóng vai trò chính trong số lượng nhiễm khuẩn tại các bệnh viện và thường chiếm tỷ lệ cao nhất tập trung tại các bệnh viện lớn.
6.1. Viêm phổi bệnh viện: là nhiễm khuẩn thường gặp trong NKBV và tỷ lệ mắc từ 15% đến 20% tổng số NKBV. Với người bệnh nặng, tỷ lệ mắc cao từ 10% đến 65% và có thể cao gấp từ 6 đến 12 lần đối với người bệnh thở máy. Người bệnh nhiễm trùng phổi do thở máy thường có tỷ lệ tử vong từ 25% đến 60%. Tác nhân gây viêm phổi rất phong phú có thể là vi khuẩn, nấm, vi rút.
6.2. Nhiễm khuẩn vết bỏng: Người bệnh bỏng, bề mặt da bị tổn thương, sự kết hợp giữa tình trạng bệnh và sử dụng dụng cụ xâm lấn trong quá trình điều trị là điều kiện thuận lợi cho NKBV, tụ cầu vàng và Pseudomonas là vi khuẩn kháng thuốc thường phân lập đươc trong tổn thương nhiễm trùng bỏng. Mặt khác, vết bỏng sâu, mô hoại tử là môi trường thuận lợi cho VSV xâm nhập, phát triển và dễ gây nhiễm khuẩn huyết.
Các chủng vi khuẩn phân lập được từ bệnh phẩm mủ nhiễm trùng bỏng qua nhiều công trình nghiên cứu cho thấy thường gặp là Pseudomonas spp, Staphylococcus aureus và Klebsiella spp.
6.3. Nhiễm khuẩn vết mổ: là những nhiễm khuẩn xảy ra tại vị trí phẫu thuật, thường chịu ảnh hưởng bởi nhiều tác động trong quá trình từ trước, trong và sau phẫu thuật. Nhiễm khuẩn có thể do nguy cơ từ môi trường ngoại sinh như không khí, dụng cụ y tế, từ phẫu thuật viên hoặc nhân viên y tế khác; do nội sinh từ hệ vi khuẩn chí trên da, tại vị trí phẫu thuật hoặc hiếm hơn là từ máu được truyền trong quá trình phẫu thuật.
Ngoài ra nhiễm khuẩn còn phụ thuộc vào chất lượng của kỹ thuật phẫu thuât, thời gian và vị trí phẫu thuật, tình trạng dinh dưỡng cho bệnh nhân, thuốc ức chế miễn dịch; sự có mặt của vật lạ như ống dẫn lưu, độc lực của vi khuẩn, sự đồng phát nhiễm trùng ở nhiều vị trí khác nhau và kinh nghiệm của phẫu thuật viên. Nhiễm khuẩn vết mổ có tỷ lệ mắc cao, thường đứng thứ hai sau nhiễm khuẩn đường hô hấp, và tác nhân gây nhiễm khuẩn có thể là các cầu khuẩn gram dương như S.aureus, SCN và có thể là E.coli, Acinetobacter baumannii, P.aeruginosa và Candida spp.
6.4. Nhiễm khuẩn đường tiết niệu: là những nhiễm khuẩn xảy ra ở đường tiết niệu, thường đứng hàng thứ hai hoặc ba tùy theo nghiên cứu, tỷ lệ mắc cao ở những người già, người có đặt thong tiểu. Có tới 80% trường hợp nhiễm khuẩn đường tiết niệu liên quan đến đặt dẫn lưu bàng quang và tỷ lệ nhiễm khuẩn tiết niệu nặng đặc biệt cao trong một số trường hợp như thay thận, giới nữ, đái đường và suy thận.
Nhiễm khuẩn tiết niệu bệnh viện thường do trực khuẩn Gram âm, trong đó hay gặp nhất là Escherichia coli, Proteus mirabilis, Klebsiella spp và P.aeruginosa; ngoài ra còn có thể gặp Enterococci và Enterobacter spp. Nấm Cadida cũng được xem là một trong những nguyên nhân hàng đầu gây nhiễm khuẩn tiết tiệu ở khoa Hồi sức tích cực.
6.5. Nhiễm khuẩn huyết: là những nhiễm khuẩn tiên phát hoặc thứ phát từ những vị trí khác trên cơ thể. Nhưng khoảng một nửa nguyên nhân là do có can thiệp vào mạch máu và phải nói tới đầu tiên là đặt cathete tĩnh mạch trung tâm. Và nhiễm trùng huyết do đặt các dụng cụ nội mạch chiếm chiếm khoảng 15% trong tổng số NKBV và ảnh hưởng trực tiếp tới khoảng 1% người bệnh điều trị nội trú. Về chi phí thì nhiễm khuẩn huyết phải chịu chi phí cao nhất và tỷ lệ tử vong khoảng 18%.
6.6. Các nhiễm khuẩn khác
Ngoài một số loại nhiễm khuẩn bệnh viện thường gặp nói trên đã dược hầu hết các tác giả đề cập tới trong các nghiên cứu của mình, nhưng còn nhiều loại nhiễm khuẩn ở các vị trí tiềm ẩn khác trong bệnh viện như: Nhiễm khuẩn da và mô mềm, nhiễm khuẩn dạ dày - ruột, Viêm xoang, nhiễm khuẩn mắt và kết mạc, viêm màng nội mạc tử cung, …
7. Các văn bản quy phạm pháp luật về/liên quan đến kiểm soát nhiễm khuẩn
Điều 62 Luật khám bệnh chữa bệnh quy định: Cơ sở khám bệnh, chữa bệnh có trách nhiệm thực hiện các biện pháp KSNK (Giám sát, khử khuẩn, tiệt khuẩn, vệ sinh, XLCT..); bảo đảm cơ sở vật chất cho KSNK; tư vấn về các biện pháp KSNK; người làm việc trong cơ sở khám bệnh, chữa bệnh và người bệnh phải tuân thủ các quy định về KSNK.
Thông tư 18/2009/TT-BYT ngày 14 tháng 10 năm 2009 về hướng dẫn tổ chức thực hiện công tác kiểm soát nhiễm khuẩn trong các cơ sở khám bệnh, chữa bệnh đã thay thế cho các quy định trước đây tại Quy chế bệnh viện (1997) các quy chế liên quan đến công tác kiểm soát nhiễm khuẩn. Theo đó Bộ Y tế đã có quy định cụ thể .. 10 nhiệm vụ chuyên môn về KSNK, quy định các điều kiện về tổ chức, về nhân lực, trang thiết bị và trách nhiệm của các cá nhân, bộ phận trong việc thực hiện các nội dung của Thông tư (tham khảo Phụ lục 1: Thông tư 18/2009/TT-BYT về tăng cường công tác KSNK).
Quyết định 43/2007/BYT-QĐ ban hành Quy chế Quản lý chất thải y tế đã quy định chất thải rắn y tế được chia làm 5 nhóm, bao gồm: Chất thải lây nhiễm, Chất thải hoá học nguy hại, Chất thải phóng xạ, Bình chứa áp suất, Chất thải thông thường. Quy chế cũng quy định tiêu chuẩn các dụng cụ, bao bì thu gom, vận chuyển chất thải rắn trong bệnh viện; phân loại, thu gom, vận chuyển chất thải rắn trong bệnh viện; vận chuyển chất thải rắn ra ngoài cơ sở y tế ...
Tại Quyết định số 1040/QĐ-BYT ngày 30/3/2012, Bộ Y tế đã ban hành Kế hoạch hành động quốc gia tăng cường công tác KSNK trong các cơ sở KBCB giai đoạn từ nay đến 2015.
Năm 2010, Bộ Y tế cũng đã ban hành chương trình, tài liệu đạo tạo Phòng ngừa chuẩn. Năm 2012, Bộ Y tế tiếp tục ban hành một số hướng dẫn phòng nhiễm khuẩn như: Phòng nhiễm khuẩn vết mổ, phòng viêm phổi trên người bệnh thở máy, phòng ngừa chuẩn, Tiêm an toàn, Khử khuẩn-tiệt khuẩn, Phòng nhiễm khuẩn huyết ở người bệnh đặt catheter.
Hàng năm, trong Tiêu chuẩn kiểm tra bệnh viện hàng năm, Bộ Y tế đã đưa ra các chuẩn đánh giá việc triển khai thực hiện các văn bản pháp quy và thực hành về KSNK trong các bệnh viện.
8. Chương trình KSNK và những giải pháp cụ thể
Mặc dù NKBV là luôn xảy ra trong quá trình chăm sóc và điều trị người bệnh, song việc thực hiện tốt và hiệu quả một chương trình KSNK trong các CSYT đều góp phần làm giảm đến 30% các trường hợp NKBV có thể xảy ra trong rất nhiều nghiên cứu trên thế giới. Và ngày nay, với một mục tiêu “ An toàn cho người bệnh, an toàn cho NVYT” nhiều bệnh viện trên thế giới đã nêu quyết tâm của mình như “ Tiến đến không còn NKBV”và ý tưởng này đã được rất nhiều CSYT trên thế giới ủng hộ. Chương trình KSNK bao gồm nhiều giải pháp hữu hiệu sau:
8.1. Về chính sách
- Xây dựng chính sách quốc gia về tăng cường công tác KSNK,
- Ban hành các quy định, hướng dẫn quốc gia về thực hành KSNK trong các cơ sở khám chữa bệnh.
- Xây dựng các chuẩn đánh giá chất lượng thực hành KSNK để đưa vào nội dung kiểm tra bệnh viện hàng năm và đánh giá chất lượng bệnh viện.
8.2. Về tổ chức
- Bộ Y tế (Cục quản lý khám chữa bệnh) thành lập tổ chuyên gia kiểm soát NKBV.
Tổ chuyên gia tư vấn để Bộ Y tế ban hành các chính sách và hướng dẫn quốc gia về công tác KSNK. Đồng thời tham gia đào tạo về KSNK.
- Đối với các bệnh viện: thành lập Hội đồng KSNK; Khoa/tổ KSNK và mạng lưới KSNK để làm đầu mối tham mưu cho lãnh đạo bệnh viện thực hiện các hướng dẫn và quy định về KSNK.
- Hội nghề nghiệp: duy trì hoạt động của các Hội KSNK khu vực và chuẩn bị các điều kiện để thành lập Hội KSNK Việt Nam.
8.3. Về đào tạo kiểm soát nhiễm khuẩn bệnh viện
- Đào tạo chuyên khoa KSNK: Cán bộ Y tế Khoa (tổ) KSNK phải được đào tạo chuyên khoa và thường xuyên cập nhật kiến thức, kỹ năng thực hành KSNK.
- Đào tạo phổ cập: thầy thuốc, nhân viên của cơ sở khám bệnh, chữa bệnh phải được đào tạo chương trình phổ cập về KSNK bao gồm các thực hành về Phòng ngừa chuẩn và Phòng ngừa dựa vào đường lây, các hướng dẫn thực hành phòng ngừa NKBV theo cơ quan, vị trí.
- Đào tạo KSNK trong các trường: bổ sung môn học về phòng và KSNK trong các chướng trình đào tạo bác sĩ, điều dưỡng, hộ sinh và kỹ thuật viên.
- Triển khai Chương trình đào tạo vệ sinh bệnh viện cho hộ lý và nhân viên vệ sinh bệnh viện.
8.4. Về tổ chức giám sát nhiễm khuẩn bệnh viện
- Tổ chức giám sát NKBV để có cơ sở dữ liệu về NKBV như tỷ lệ mắc NKBV, tác nhân gây bệnh, vi khuẩn kháng thuốc...)..
- Giám sát là hoạt động chủ yếu của chương trình kiểm soát NKBV và khoa KSNK. Giám sát NKBV được định nghĩa là “Việc thu thập có hệ thống, liên tục; việc xử lý và phân tích những dữ kiện cần thiết nhằm triển khai, lập kế hoạch, và phổ biến kịp thời những dữ kiện này đến những người cần được biết”.
- Giám sát NKBV là một trong những yếu tố quan trọng để cải thiện tình hình NKBV. Nhân viên kiểm soát NKBV thường phải dành hơn một nửa thời gian để tiến hành giám sát. Giám sát NKBV sẽ cung cấp những dữ kiện có ích để đánh giá tình hình NKBV: nhận biết những người bệnh NKBV, xác định vị trí nhiễm khuẩn, những yếu tố góp phần vào nhiễm khuẩn. Từ đó giúp bệnh viện có kế hoạch can thiệp và đánh giá được hiệu quả của những can thiệp này. Giám sát NKBV còn là tiền đề cho việc thực hiện các nghiên cứu về KSNK.
- Chương trình giám sát cũng cần bao gồm chương trình kiểm soát kháng sinh. Cần đưa ra được những quy định chính sách sử dụng kháng sinh. Cần hạn chế những hoạt động tiếp thị của các hãng thuốc trong bệnh viện, đặc biệt tại các bệnh viện có đào tạo.
8.5. Về thực hành kiểm soát nhiễm khuẩn
- Tổ chức thực hiện các biện pháp cách ly phòng ngừa như: Phòng ngừa chuẩn, Phòng ngừa bổ sung (dựa theo đường lây truyền bệnh)
- Tổ chức thực hiện các hướng dẫn và kiểm tra các biện pháp thực hành KSNK theo tác nhân, cơ quan và bộ phận bị nhiễm khuẩn bệnh viện.
8.6. Bảo đảm các điều kiện cho công tác KSNK
- Có bộ phận (đơn vị) khử khuẩn - tiệt khuẩn tập trung đạt tiêu chuẩn và có đủ các phương tiệt để làm sạch, cọ rửa, khử khuẩn, tiệt khuẩn và kho đựng dụng cụ sạch và dụng cụ vô khuẩn.
- Có nhà giặt thiết kế một chiều, đủ trang bị và phương tiện như máy giặt, máy sấy, phương tiện là (ủi) đồ vải, xe vận chuyển đồ vải bẩn, sạch; bể (thùng) chứa hóa chất khử khuẩn để ngâm đồ vải nhiễm khuẩn, tủ lưu giữ đồ vải; xà phòng giặt, hóa chất khử khuẩn.
- Có cơ sở hạ tầng để bảo đảm xử lý an toàn chất thải lỏng, chất thải rắn và chất thải khí y tế theo Quy định về quản lý chất thải y tế.
- Các khoa lâm sàng phải có buồng để đồ bẩn và xử lý dụng cụ y tế, buồng cách ly được trang bị các phương tiện, buồng thủ thuật có đủ trang thiết bị, thiết kế đáp ứng yêu cầu kiểm soát nhiễm khuẩn: có bồn rửa tay, vòi nước, nước sạch, xà phòng hoặc dung dịch rửa tay, khăn lau tay, bàn chải chà tay, bàn làm thủ thuật, tủ đựng dụng cụ vô khuẩn, thùng đựng chất thải.
- Buồng phẫu thuật và buồng chăm sóc đặc biệt được trang bị hệ thống thông khí, lọc khí thích hợp, đảm bảo yêu cầu vô khuẩn.
- Phòng xét nghiệm phải bảo đảm điều kiện an toàn sinh học phù hợp với từng cấp độ và chỉ được tiến hành xét nghiệm trong phạm vi chuyên môn theo quy định của Luật về phòng, chống bệnh truyền nhiễm.
- Khoa truyền nhiễm phải có đủ phương tiện phòng ngừa lây truyền bệnh và có khoảng cách an toàn với các khoa, phòng khác và khu dân cư theo quy định của pháp luật về phòng, chống bệnh truyền nhiễm.
- Cơ sở vật chất chế biến, phân phối thực phẩm trong bệnh viện phải được xây dựng và thiết kế theo đúng các quy định pháp luật về vệ sinh, an toàn thực phẩm.
- Có đủ phương tiện vệ sinh chuyên dụng. Trường hợp cơ sở khám bệnh, chữa bệnh hợp đồng với Công ty cung cấp dịch vụ vệ sinh công nghiệp thì hợp đồng phải xác định rõ yêu cầu về trang thiết bị, hóa chất, tiêu chuẩn vệ sinh, quy trình vệ sinh, đào tạo nhân viện vệ sinh theo chương trình tài liệu của Bộ Y tế và kiểm tra đánh giá chất lượng.
- Có đủ phương tiện thu gom, vận chuyển, lưu giữ chất thải. Thùng, túi lưu giữ chất thải phải bảo đảm đủ số lượng, chất lượng và đúng mầu quy định.
- Khoa kiểm soát nhiễm khuẩn được trang bị các phương tiện văn phòng để phục vụ công tác giám sát, đào tạo như máy vi tính, máy in; các phương tiện khác phục vụ công tác kiểm tra, đánh giá chất lượng môi trường và KSNK.
8.7. Nhân lực chuyên trách kiểm soát nhiễm khuẩn
Cơ sở khám bệnh, chữa bệnh phải bảo đảm nhân lực cho Khoa (tổ) KSNK hoạt động. Ngoài nhân lực cho các bộ phận như khử khuẩn, tiệt khuẩn, giặt là, bộ phận giám sát nhiễm khuẩn phải bảo đảm tối thiểu cứ 150 giường bệnh có 01 nhân lực chuyên trách giám sát nhiễm khuẩn, nhân viên này phải được đào tạo về kiểm soát nhiễm khuẩn.
TÀI LIỆU THAM KHẢO
1. Nguyễn Văn Dịp (1993), ứng dụng những nguyên lí về vi sinh vật và Dịch tễ học để xác định tính chất dịch tễ của Staphylococcus aureus, Luận án tiến sĩ Y khoa, Đại học Y Hà Nội, Hà Nội.
2. Đào Ngọc Phong và CS, Vệ sinh môi trường, NXB Khoa học Kĩ thuật, Hà Nội.
3. Lê Thế Trung (1997), Bỏng, những kiến thức chuyên ngành, NXB Y học, Hà Nội.
4. Gastmeier P., Sohr D., et al. (2007), "Risk factors for death due to nosocomial infection in intensive care unit patients: findings from the krankenhaus infektions surveillance system", Infect Control Hosp Epidemiol, 28(4), pp. 466-72. 158. Maree C.L., Daum R.S., Boyle-Vavra S., Matayoshi K., Miller L.G. (2007), "Community-associated methicillin-resistant Staphylococcus aureus isolates causing healthcare-associated infections", Emerging Infect Dis, 13 (2), pp. 236–42.
5. National Noscomial Infections Surveillance. (2004), “National Nosocomial Infections Surveillance (NNIS) System Report,data summary from January 1992 through June 2004”, Am J Infect Control, 32, pp. 470-485.
6. Prevention of hospital-acquired infections : A practical guide 2nd edition
7. World Health Organization.(2002), Prevention of Hospital-Acquired Infections. A Practical Guide, 2nd ed. Geneva: WHO Press
8. World Health Organization. (2001), WHO Global Strategy for Containment of Antimicrobial Resistance. Geneva, Switzerland: World Health Organization.
CÂU HỎI LƯỢNG GIÁ
* Trả lời ngắn các câu hỏi 1, 3 bằng cách điền từ hoặc cụm từ thích hợp vào khoảng trống:
1. Hoàn thiện định nghĩa về Nhiễm khuẩn bệnh viện:
“Nhiễm khuẩn bệnh viện là những nhiễm khuẩn ……(A)…….. trong thời gian người bệnh điều trị tại bệnh viện và nhiễm khuẩn này không ………(B)………. cũng như không nằm trong giai đoạn ……(C)……… tại thời điểm nhập viện. NKBV thường xuất hiện sau 48 giờ kể từ khi người bệnh nhập viện”
A………………………..
B………………………..
C………………………...
2. Có 3 đường lây ở trong các cơ sở y tế, bao gồm:
A. Lây qua đường tiếp xúc
B. ………………………
C. ...................................
*Chọn một câu trả lời đúng nhất cho các câu hỏi từ 3 đến 10 :
3. Thời gian thường được tính đến trong xuất hiện NKBV là
A. Sau 12 giờ kể từ khi nhập viện
B. Sau 24 giờ kể từ khi nhập viện
C. Sau 48 giờ kể từ khi nhập viện
D. Sau 72 giờ kể từ khi nhập viện
4. Người bệnh mắc nhiễm khuẩn bệnh viện là do:
A. Yếu tố nội sinh (bản thân người bệnh)
B. Ngoại sinh (môi trường)
C. Cán bộ y tế
D. Cả 3 yếu tố trên (A, B và C)
5. Nguyên nhân làm cho nhân viên y tế bị NKBV do:
A. Tai nạn rủi ro từ kim tiêm và vật sắc nhọn nhiễm khuẩn
B. Bắn máu và dịch từ người bệnh vào niêm mạc mắt, mũi, miệng khi làm thủ thuật
C. Da tay không lành lặn tiếp xúc với máu và dịch sinh học của người bệnh có chứa tác nhân gây bệnh
D. Cả A, B, C
6. Các vi khuẩn đa kháng thuốc đóng vai trò quan trọng trong nhiễm khuẩn phổi bệnh viện hiện nay thường gặp là
A. Acinetobacter spp, Pseudomonas aeruginosa, Klebsiella pneumoniae
B. Acinetobacter spp, Staphylococcuc aureus, Staphylococcus saprophyticus
C. Staphylococcuc aureus, Pseudomonas aeruginosa, E.coli
D. Cả 3 loại Vi khuẩn trên (A, B và C)
7. Các nhiễm khuẩn bệnh viện thường gặp là:
A. Viêm phổi
B. Nhiễm khuẩn huyết
C. Nhiễm khuẩn tiết niệu
D. Nhiễm khuẩn vết mổ
E. Cả 4 loại nhiễm khuẩn trên (A,B,C và D)
8. Yếu tố làm tăng nguy cơ nhiễm khuẩn bệnh viện:
A. Thiết bị và dụng cụ sử dụng cho thăm khám
B. Phẫu thuật
C. Sử dụng kháng sinh
D. Cả 3 yếu tố trên (A,B và D)
9. Công tác kiểm soát NKBV là nhiệm vụ của các cán bộ nào sau đây:
A. Gíám đốc bệnh viện
B. Các trưởng khoa
C. Các điều dưỡng trưởng
D. Tất cả nhân viên y tế
10. Khi xảy ra NKBV tại đơn vị mình, anh/chị cần làm công việc nào sau đây:
A. Xác định xem có đúng là NKBV không
B. Báo cáo với người có trách nhiệm
C. Giám sát xem có những ca khác không
D. Xác định nguyên nhân và can thiệp ngay
E. Tất cả các công việc trên
* Chọn câu trả lời Đúng/Sai cho các câu hỏi từ 12 đến 19 bằng cách đánh dấu X vào cột A cho câu đúng và vào cột B cho câu sai:
|
|
| A | B |
| 11 | Các vi khuẩn gây nhiễm trùng cơ hội thường có nguồn gốc từ cả vi sinh vật nội sinh và vi sinh vật ngoại sinh |
|
|
| 12 | Cán bộ y tế có thể bị mắc nhiễm khuẩn bệnh viện |
|
|
| 13 | Quy chế công tác khoa chống nhiễm khuẩn trong quy chế bệnh viện được Bộ Y tế ban hành theo Quyết định số 1853/QĐ-BYT năm 1997 đang còn hiệu lực thực hiện |
|
|
| 14 | Quy định về phòng ngừa nhiễm khuẩn bệnh viện đã được đưa vào Luật khám bệnh chữa bệnh do Quốc Hội thông qua năm 2009 |
|
|
| 15 | Quy định về KSNK đã được quy định tại Thông tư 18/2009/TT-BYT của Bộ Y tế |
|
|
| 17 | Để làm tốt công tác KSNK, các cơ sở khám chữa bệnh phải xây dựng các quy định cụ thể về KSNK tại đơn vị mình |
|
|
| 18 | Công tác KSNK trong các cơ sở y tế là một nội dung trong chương trình “An toàn cho người bệnh” |
|
|
VÀ ĐIỀU KIỆN THỰC HIỆN CÔNG TÁC KIỂM SOÁT NHIỄM KHUẨN
MỤC TIÊU HỌC TẬP: Sau khi học bài này học viên có khả năng:
1. Mô tả được hệ thống tổ chức kiểm soát nhiễm khuẩn và phương thức hoạt động trong cơ sở khám bệnh, chữa bệnh.
2. Trình bày được yêu cầu cơ sở hạ tầng phù hợp để thực hiện kiểm soát nhiễm khuẩn
3. Liệt kê được các phương tiện để đảm bảo thực hành kiểm soát nhiễm khuẩn
NỘI DUNG
1. Hệ thống KSNK trong bệnh viện
Để chỉ đạo, xây dựng chính sách, triển khai giám sát và báo cáo KSNK tại các cơ sở y tế, Thông tư 18/2009/TT-BYT quy định hệ thống KSNK của một đơn vị khám bệnh, chữa bệnh gồm 3 cấp độ: Hội đồng KSNK, Khoa/Tổ KSNK, và mạng lưới KSNK ở từng khoa theo sơ đồ tổ chức KSNK như trình bày ở sơ đồ 1:
Sơ đồ 1: Hệ thống tổ chức Kiểm soát nhiễm khuẩn

1.1. Hội đồng kiểm soát nhiễm khuẩn
Hội đồng KSNK đóng vai trò quan trọng trong xây dựng chương trình KSNK.
Tổ chức Hội đồng KSNK do Giám đốc (Thủ trưởng) cơ sở khám bệnh, chữa bệnh ra quyết định thành lập. Hội đồng bao gồm Chủ tịch, một Phó Chủ tịch, một Ủy viên thường trực và các Ủy viên. Chủ tịch Hội đồng KSNK là lãnh đạo của cơ sở khám bệnh, chữa bệnh. Phó Chủ tịch Hội đồng hoặc Ủy viên thường trực là Trưởng khoa KSNK hoặc Tổ trưởng tổ KSNK hay một lãnh đạo khoa, phòng có kinh nghiệm trong lĩnh vực KSNK. Ủy viên của Hội đồng KSNK là đại diện của các khoa lâm sàng và cận lâm sàng:
Phòng Điều dưỡng
Phòng kế hoạch tổng hợp
Phòng vật tư
Phòng hành chính-quản trị
Khoa/Tổ KSNK
Khoa vi sinh/xét nghiệm
Khoa dược
Khoa nhiễm
Khoa nội
Khoa ngoại
Khoa hồi sức cấp cứu
Trong những tình huống đặc biệt, Giám đốc bệnh viện quyết định bổ sung thành viên Hội đồng KSNK từ một số khoa, phòng không nằm trong danh sách chính thức.
Trách nhiệm của Hội đồng KSNK
a) Xem xét, đề xuất, tư vấn cho Giám đốc (thủ trưởng) đơn vị xây dựng, sửa đổi, bổ sung các quy định kỹ thuật chuyên môn về kiểm soát nhiễm khuẩn phù hợp với quy định của Bộ Y tế.
b) Tư vấn cho Giám đốc (thủ trưởng) đơn vị về kế hoạch phát triển công tác kiểm soát nhiễm khuẩn, phòng ngừa nhiễm khuẩn liên quan đến chăm sóc y tế, dịch bệnh; tư vấn sửa chữa, thiết kế, xây dựng mới các công trình y tế trong đơn vị phù hợp với nguyên tắc KSNK.
c) Tổ chức huấn luyện, nghiên cứu khoa học, chỉ đạo tuyến và tuyên truyền thuộc về kiểm soát nhiễm khuẩn trong phạm vi đơn vị quản lý.
Phương thức hoạt động của Hội đồng KSNK
- Họp định kỳ (1 quý/ lần) hoặc đột xuất
- Thư ký hội đồng chuẩn bị nội dung họp
- Thảo luận dân chủ và biểu quyết theo đa số
- Có biên bản họp, trình Giám đốc xem xét phê duyện những nghị quyết của hội đồng gửi đến những cá nhân và đơn vị liên quan
- Những điều thảo luận và đề xuất trong cuộc họp cần phải được ghi lại, báo cáo, công bố và thực hiện.
1.2. Khoa Tổ KSNK
Khoa/tổ KSNK chịu trách nhiệm triển khai áp dụng những chương trình KSNK. Khoa KSNK truyền đạt các thông tin từ Hội đồng KSNK đến các khoa phòng, huấn luyện nhân viên và theo dõi việc thực hiện các hoạt động và chính sách KSNK. Nhân viên làm việc cho khoa KSNK phải làm việc toàn thời gian và toàn tâm toàn ý với công tác KSNK.
Nhiệm vụ:
a) Xây dựng kế hoạch KSNK định kỳ và hàng năm để trình Hội đồng (ban) KSNK thẩm định trước khi Giám đốc (thủ trưởng) phê duyệt và tổ chức thực hiện.
b) Đầu mối xây dựng các quy định, quy trình KSNK trên cơ sở các quy định, hướng dẫn chung của Bộ Y tế và trình Giám đốc (thủ trưởng) đơn vị phê duyệt và tổ chức thực hiện.
c) Đầu mối phối hợp với các khoa, phòng liên quan giám sát công tác KSNK, bao gồm:
- Phát hiện, giám sát và báo cáo dịch bệnh truyền nhiễm theo quy định của pháp luật về phòng, chống bệnh truyền nhiễm.
- Phát hiện, nhận báo cáo các trường hợp nhiễm khuẩn liên quan đến chăm sóc y tế từ các khoa lâm sàng và kết quả nuôi cấy vi khuẩn từ khoa Vi sinh (xét nghiệm) và đề xuất các giải pháp can thiệp kịp thời.
- Theo dõi và báo cáo các vi khuẩn kháng thuốc.
d) Kiểm tra, đôn đốc cán bộ, viên chức, hợp đồng lao động, giáo viên, học sinh, sinh viên, người bệnh, người nhà người bệnh và khách thực hiện đúng quy định KSNK trong công tác khám, chữa bệnh.
đ) Tuyên truyền, huấn luyện, nghiên cứu khoa học, tham gia hợp tác quốc tế và chỉ đạo tuyến dưới về KSNK.
e) Quản lý, giám sát các hoạt động khử khuẩn, tiệt khuẩn, giặt là, cung cấp dụng cụ vô khuẩn, hóa chất sát khuẩn, khử khuẩn, đồ vải và vật tư tiêu hao phục vụ công tác KSNK trong toàn đơn vị.
g) Theo dõi, đánh giá, báo cáo phơi nhiễm và tai nạn rủi ro nghề nghiệp liên quan đến tác nhân vi sinh vật của thầy thuốc, nhân viên y tế.
h) Tham gia cùng khoa vi sinh, khoa dược và các khoa lâm sàng theo dõi vi khuẩn kháng thuốc và sử dụng kháng sinh hợp lý.
i) Phối hợp với các khoa, phòng, các thành viên mạng lưới KSNK phát hiện, giải quyết các vấn đề liên quan tới công tác KSNK.
Nhân sự của khoa tổ KSNK
Nghiên cứu SENIC cho thấy rằng tỉ lệ NKBV thấp nhất ở những bệnh viện có ít nhất 1 nhân viên KSNK làm việc toàn thời gian cho mỗi 250 giường bệnh. Tuy nhiên qua thực tế công việc, các nghiên cứu gần đây cho rằng tỉ lệ 1/250 này là không đủ cho những bệnh viện có hoạt động phức tạp.
Tại nước ta, Thông tư 18/2009/TT-BYT quy định: các cơ sở khám bệnh, chữa bệnh có từ 150 giường bệnh hoặc bệnh viện hạng II trở lên phải thành lập Khoa KSNK; Tùy quy mô bệnh viện, khoa KSNK có các bộ phận: hành chính-giám sát; khử khuẩn-tiệt khuẩn; giặt là và các bộ phận khác do Giám đốc quyết định. Bộ Y tế khuyến khích các bệnh viện có dưới 150 giường bệnh hành lập Khoa KSNK. Trường hợp các bệnh viện có dưới 150 giường bệnh có khó khăn về nhân lực thành lập Tổ KSNK trực thuộc Phòng Kế hoạch tổng hợp hoặc Phòng Điều dưỡng và phải có ít nhất một cán bộ chuyên trách công tác KSNK và một số nhân viên phụ trách giám sát nhiễm khuẩn. Các phòng khám đa khoa và các trạm y tế cần có ít nhất một nhân viên phụ trách công tác giám sát nhiễm khuẩn.
Lãnh đạo khoa (tổ): Có Trưởng khoa (tổ trưởng), các Phó trưởng khoa và Điều dưỡng trưởng khoa/tổ. Trưởng khoa (tổ trưởng) phải có trình độ đại học trở lên thuộc chuyên ngành y, điều dưỡng hoặc dược và được đào tạo về KSNK.
Trưởng khoa/tổ KSNK: có trình độ đại học trở lên, chuyên ngành y, điều dưỡng hoặc dược. Bên cạnh nhân lực trưởng khoa/tổ KSNK, bệnh viện cần có một số nhân viên chuyên trách KSNK gồm cả điều dưỡng và bác sĩ…có kinh nghiệm thực hành lâm sàng, hiểu biết về KSNK, có khả năng huấn luyện, giao tiếp tốt, nhiệt tình, tận tụy với công việc.
Phương thức hoạt động của Khoa Tổ KSNK
- Khoa KSNK làm đầu mối tổ chức thực hiện công tác KSNK trong bệnh viện. Khoa phải chủ động tổ chức thực hiện các chủ trương, đường lối, chỉ đạo về KSNK do Hội đồng KSNK đề xuất và được Giám đốc (thủ trưởng) phê duyệt..
- Tham gia cùng Khoa vi sinh, Khoa dược và các khoa lâm sàng theo dõi vi khuẩn kháng thuốc và sử dụng kháng sinh hợp lý
- Phối hợp với các khoa, phòng, các thành viên mạng lưới KSNK phát hiện, giải quyết các vấn đề liên quan tới công tác KSNK.
1.3. Mạng lưới KSNK
Mạng lưới KSNK rất quan trọng để chương trình KSNK được thành công. Trong mạng luới, chú ý rằng đội ngũ KSNK cần sự hỗ trợ của các bác sĩ và điều dưỡng lâm sàng và những nhà vi sinh, ví dụ như sự hỗ trợ của các bác sĩ và điều dưỡng tại các khoa phòng tham gia vào mạng lưới KSNK. Những chuyên gia tin học, vi tính, bộ phận lưu trữ hồ sơ, hành chính cũng hỗ trợ nhiều trong quá trình tập hợp, phân tích số liệu. Đặc biệt rất cần sự hỗ trợ nhiều từ ban lãnh đạo bệnh viện.
Tổ chức mạng lưới KSNK gồm đại diện các khoa lâm sàng và cận lâm sàng; mỗi khoa cử ít nhất một bác sĩ hoặc một điều dưỡng, hộ sinh tham gia mạng lưới KSNK hoạt động dưới sự chỉ đạo chuyên môn của Khoa (tổ) KSNK. Các thành viên thường xuyên được huấn luyện cập nhật chuyên môn về KSNK.
Nhiệm vụ của mạng lưới KSNK:
a) Tham gia, phối hợp tổ chức thực hiện công tác KSNK tại đơn vị.
b) Tham gia kiểm tra, giám sát, đôn đốc các thầy thuốc, nhân viên tại đơn vị thực hiện các quy định, quy trình chuyên môn liên quan đến KSNK.
Phương thức hoạt động của mạng lưới KSNK
Mạng lưới KSNK có trách nhiệm rất quan trọng để thực hiện kiểm soát nhiễm khuẩn đến tận các khoa phòng. Các thành viên thuộc mạng lưới KSNK trong cơ sở KBCB phải chủ động giám sát, đôn đốc NVYT tại khoa của mình tuân thủ các nguyên tắc, quy trình liên quan đến NKBV.
2. Điều kiện thực hiện công tác KSNK
Thiết kế khoa phòng trong bệnh viện, cơ sở vật chất và các phương tiện trong bệnh viện là những yếu tố quan trọng để bảo đảm yêu cầu KSNK (KSNK). Thiết kế bệnh viện và cơ sở hạ tầng phải phù hợp với từng vị trí chuyên môn. Khi xây mới hoặc sửa chữa cải tạo cần xin tư vấn của chuyên gia KSNK. Các phương tiện để đảm bảo thực hiện KSNK như hóa chất, vật tư tiêu hao cần được trang bị theo yêu cầu KSNK tại từng đơn vị chăm sóc sức khỏe.
2.1. Yêu cầu cơ sở hạ tầng cơ bản và phương tiện đảm bảo KSNK tai khoa nội trú
- Khoa lâm sàng phải có ít nhất một buồng thủ thuật có đủ trang thiết bị, thiết kế đáp ứng yêu cầu KSNK: có bồn rửa tay, vòi nước, nước sạch, xà phòng hoặc dung dịch rửa tay, khăn lau tay, bàn chải chà tay, bàn làm thủ thuật, tủ đựng dụng cụ vô khuẩn, thùng đựng chất thải.
- Khoa truyền nhiễm phải có đủ phương tiện phòng ngừa lây truyền bệnh và có khoảng cách an toàn với các khoa, phòng khác và khu dân cư theo quy định của pháp luật về phòng, chống bệnh truyền nhiễm.
- Các khoa phải có đủ buồng tắm, buồng vệ sinh, nước sạch, phương tiện rửa cho người bệnh, người nhà và nhân viên y tế.
- Mỗi khoa phải có ít nhất một buồng để đồ bẩn và xử lý dụng cụ y tế.
- Mỗi khoa phải có ít nhất một buồng cách ly được trang bị các phương tiện cách ly theo hướng dẫn của Bộ Y tế
- Bồn rửa tay: Tối thiểu bồn rửa tay cho mỗi 10 giưởng bệnh. Tốt nhất nên sử dụng bồn VST sạch có vòi nước có cần gạt. Các phương tiện thiết yếu cần trang bị cho mỗi bồn rửa tay bao gồm:
+ Nước máy đủ tiêu chuẩn
+ Xà phòng (dung dịch, xà phòng bánh nhỏ) và giá đựng xà phòng
+ Khăn lau tay một lần, thùng hoặc hộp đựng khăn lau tay có nắp đậy, thùng đựng khăn bẩn.
- Dung dịch rửa tay không dùng nước có chứa cồn: Đặt ngay tại mỗi thời điểm chăm sóc bệnh nhân. Các vị trí cần trang bị dung dịch VST có chứa cồn bao gồm
+ Giường người bệnh nặng, người bệnh cấp cứu
+ Trên các xe tiêm, thay băng
+ Bàn khám bệnh, xét nghiệm
+ Cửa ra vào mỗi buồng bệnh
2.2. Yêu cầu cho buồng phẫu thuật và buồng chăm sóc đặc biệt:
Buồng phẫu thuật và buồng chăm sóc đặc biệt cần được trang bị hệ thống thông khí, lọc khí thích hợp, đảm bảo yêu cầu vô khuẩn.
Buồng phẫu thuật xây dựng mới cần thỏa mãn các yêu cầu sau:
- Được duy trì ở áp lực dương đối với vùng kế cận và hành lang nhằm ngăn không khí đi từ vùng dơ sang vùng sạch
- Duy trì tối thiểu 15 luồng khí thay đổi mỗi giờ, ba trong số những luồng không khí đó phải là không khí sạch Khí phải đưa vào trên trần và hút ra ở sàn nhà
- Tất cả không khí, tươi và quay vòng lại được lọc bằng hệ thống lọc thích hợp.
Hệ thống thông khí hai giường lọc, hiệu quả lọc thứ nhất là 30% và thứ hai là 90%.
HEPA filter: lọc được 99.97% phân tử 0.3 µm
- Nhiệt độ: 18-25°C
- Độ ẩm: 30-60%
- Khí lưu chuyển: 0.13 – 0.25 mét/giây đi từ vùng sạch đến dơ. Đối vói buồng siêu sạch: 0.3 m/giây (phòng kín), 0.2 mét/giây (phòng hở)
- Nồng độ vi sinh vật:
+ Phòng mổ trống: số VSV<35khúm (khuẩn lạc) VK/m³
+ Phòng đang mổ <180 khúm VK/m³
- Nồng độ vi sinh vật phòng siêu sạch
+ Phòng mổ trống: số VSV ở vị trí 1 mét cách sàn nhà <1khúm VK/m³,
+ Phòng đang mổ: số VSV ở vị trí ngang bàn mổ <10 khúm VK/m³
+ Phòng không hoàn toàn kín: số VSV ở mỗi góc phòng <20 khúm VK/m³
Tương tự, khoa hồi sức tích cực cũng đòi hỏi một số điều kiện như: Khoa đủ không gian cho từng bệnh nhân, đủ bồn nước rửa tay, thông khí tốt, co đủ các phòng hỗ trợ như phòng thủ thuật, phòng thân nhân, phòng NVYT, phòng thay đồ của thân nhân
Yêu cầu phòng hồi sức tích cực được tóm tắt như theo bảng 1:
Bảng 1: Yêu cầu cơ bản của phòng hồi sức tích cực
| Nội dung | Yêu cầu |
| Diện tích sàn Cho 1 giường trong phòng chung Cho 1 phòng cách ly nhỏ |
20 m² 32,5 m² |
| Khoảng cách tối thiểu giữa các giường | 1 m |
| Phòng cách ly: số giường | 1:6 |
| Luồng không khí | Khí được lọc 95% Ít nhất 6 luồng khí trao đổi |
| Bề mặt: sàn nhà, trần nhà… | Trơn, ít khe kẽ, dễ dàng lau chùi |
| Nhiệt độ | 16-27 °C |
| Độ ẩm | 30- 60% |
| Khu vực dụng cụ sạch | 10-15 m² |
| Khu vực dụng cụ dơ | 20m² |
2.3. Yêu cầu cho phòng xét nghiệm
Phòng xét nghiệm phải bảo đảm điều kiện an toàn sinh học phù hợp với từng cấp độ và chỉ được tiến hành xét nghiệm trong phạm vi chuyên môn theo quy định của Luật về phòng, chống bệnh truyền nhiễm.
2.4. Phương tiện đảm bảo công tác khử tiệt khuẩn
- Các khoa, phòng chuyên môn phải có đủ phương tiện, xà phòng, hóa chất khử khuẩn cần thiết để xử lý ban đầu dụng cụ nhiễm khuẩn và có tủ để bảo quản dụng cụ vô khuẩn.
- Bộ phận khử khuẩn - tiệt khuẩn tập trung phải đạt tiêu chuẩn về thiệt kế và cơ sở hạ tầng. Thiết kế bộ phận khử tiết khuẩn tập trung phải theo một chiều đúng với qui trìn tiệt khuẩn: tiếp nhận – kiểm tra – rửa/làm sạch/lau khô – đóng gói – tiệt khuẩn – lưu trữ- phân phát.
- Các khu vực xử lí dụng cụ bao gồm khu vực bẩn/ướt dành cho việc tiếp nhận dụng cụ bẩn và rửa dụng cụ, Khu vực sạch và khô dành cho việc đóng gói; Khu vực tiệt khuẩn (lò hấp) và khu vực vô khuẩn để lưu trữ và phân phát dụng cụ tiệt khuẩn. Đồ bẩn và sạch cần có nơi tiếp nhận riêng: nơi tiếp nhận đồ sạch sẽ cung cấp cho kho hàng các dụng cụ mới, và nơi tiếp nhận đồ bẩn sẽ là nơi tất cả các dụng cụ được rửa, làm sạch và lau khô. Khu vực đóng gói chính nên tiếp giáp khu vực rửa/làm sạch/lau khô để cho phép chuyển dụng cụ đã rửa và lau khô được dễ dàng. Khu vực tiệt khuẩn nên liền kề khu vực đóng gói. Kho lưu trữ đồ tiệt khuẩn nên tách rời với khu đóng gói và khu tiệt khuẩn. Khu phân phát đồ tiệt khuẩn nên liền kề với kho lưu trữ đồ tiệt khuẩn. Nên có sự ngăn cách hoàn toàn giữa khu vực dơ/ướt và khu vực sạch/khô. Có thể ngăn cách bằng sử dụng máy giặt khử khuẩn hai cửa, hay vách ngăn (tốt nhất là một phần kính để cho phép nhân viên có trách nhiệm quan sát dễ dàng) với một cửa sập để nhân viên làm ở khu vực ướt không thể đi trực tiếp vào khu vực đóng gói sạch. Nên có khoảng trống thích hợp ở lò hấp để vận hành các xe đẩy trong quá trình bốc, dỡ dụng cụ.
- Nhiệt độ lí tưởng của tất cả khu vực nên được duy trì từ 18°C đến 22°C, độ ẩm tương đối nên ở mức 35% đến 70% và luồng khí nên trực tiếp từ vùng sạch sang vùng bẩn.
- Nơi lưu giữ dụng cụ tại đơn vị tiệt khuẩn trung tâm có thông khí tốt và phải được giám sát nhiệt độ, độ ẩm và bụi: Nhiệt độ: 18 -22°C, Độ ẩm: 35 – 60%.
- Các tủ, giá để dụng cụ phải cách nền nhà 12 – 25 cm, cách trần 12,5cm nếu không gần hệ thống phun nước chống cháy, 45cm nếu gần hệ thống phun nước chống cháy. Cách tường là 5cm, bảo đảm tuần hoàn thông khí, dễ vệ sinh, chống côn trùng xâm nhập
- Các dụng cụ xắp xếp theo nguyên tắc, dụng cụ mới để trong, dụng cụ hấp trước để bên ngoài để luôn bảo đảm không quá hạn sử dụng
- Tạo phương tiện dễ dàng cho nhân viên y tế làm việc (phòng thay đồ và phòng nghỉ/phòng ăn) riêng biệt ở cả hai khu vực bẩn và sạch.
- Các thiết bị sử dụng cho khu vực tiệt khuẩn trung tâm tùy thuộc vào quy mô hoạt động của bệnh viện. Những dụng cụ thông thường cần có bao gồm:
+ Khu vực bẩn/ướt: hệ thống bàn rửa dụng cụ bằng inox, máy rửa siêu âm, máy rửa khử khuẩn
+ Khu vực sạch/khô: máy đóng gói, tủ sấy khô dụng cụ, súng làm khô.
+ Khu vực tiệt khuẩn: lò hấp ướt, lò tiệt khuẩn nhiệt độ thấp
+ Khu vực lưu trữ và phân phát dụng cụ tiệt khuẩn: Có hệ thống tủ, kệ chứa dụng cụ vô khuẩn, các tủ này nên bằng inox dễ dàng cho việc vệ sinh và không bị ăn mòn theo thời gian. Các tủ, kệ phải được kê và xắp xếp sao cho các vi sinh vật không xâm nhập vào được các bộ dụng cụ.
2.5. Điều kiện tại nhà giặt
- Nhà giặt thiết kế một chiều từ dơ đến sạch, thông khí di chuyển từ nơi sạch đến dơ, đủ trang bị và phương tiện.
- Tại mỗi khoa phòng, bệnh viện có nơi dự trữ đồ vải để cấp phát cho người bệnh trong khoa hay trong toàn bệnh viện.
- Có các phương tiện tối thiểu để thu gom đồ vải bao gồm:
Túi đựng vải dành cho đồ vải khô và túi không thấm nước cho đồ vải lây nhiễm (đồ vải dính máu, dịch, chất thải cơ thể..
Xe đựng đồ vải phải kín, có bao phủ đồ vải. Mỗi khoa phòng ở bệnh viện lớn cần có tối thiểu có 2 xe (1 xe vận chuyển đồ vải sạch và 1 xe vận chuyển đồ vải bẩn). Nếu dùng xe chung phải có bọc ngoài thay mỗi lần thu gom và phải có quy trình rửa xe sau mỗi lần thu gom.
- Nhà giặt phải có trang thiết bị đủ theo yêu cầu giặt là của từng bệnh viện. Các trang thiết bị tối thiểu bao gồm:
Máy giặt công nghiệp có các chương trình giặt khác nhau tùy theo mức độ lây nhiễm, chất liệu.
Máy sấy
Máy là (ủi) đồ vải
- Kho đựng đồ vải sạch phải đủ tiêu chuẩn vệ sinh, tường sàn nhà được ốp gạch men, trần mái bằng, không có súc vật côn trùng, có đủ giá kệ tủ đựng các loại đồ vải khác nhau, sắp xếp gọn gàng ngăn nắp.
2.6. Phương tiện thực hiện vệ sinh môi trường
Các phương tiện để làm vệ sinh như chổi cán dài, xẻng hốt rác, tải lau chuyên biệt, bột cọ rửa, bàn chải, nước, xô, khăn lau, hóa chất vệ sinh môi trường. Khuyến cáo nên dùng “mop” (tải lau có cán) sinh học để lau sàn. Không nên dùng chổi ở các khu vực cần săn sóc đặc biệt như phòng hồi sức tích cực, phòng mổ mà dung máy hút bụi.
Các cơ sở y tế có điều kiện cần trang bị: xe làm vệ sinh chuyên dụng, máy vệ sinh chuyên dụng (chà sàn, máy hút bụi, máy đánh bóng sàn)
2.7. Cơ sở hạ tầng bảo đảm xử lý an toàn các loại chất thải.
- Có đủ thùng, bao, hộp đựng chất thải đúng tiêu chuẩn theo Quyết định 43/2007/QĐ-BYT năm 2007 của Bộ Y tế ban hành Quy chế quản lý chất thải y tế.
- Thùng thu gom vật sắc nhọn phải không bị xuyên thủng, đủ lớn để chứa các vật sắc nhọn, có nắp và bố trí ở nơi thích hợp để tiện lợi khi loại bỏ vật sắc nhọn
- Bệnh viện cần có nơi lưu giữ riêng chất thải y tế nguy hại và chất thải thông thường. Nơi lưu giữ chất thải cách xa nhà ăn, buồng bệnh, lối đi công cộng và khu vực tập trung đông người tối thiểu 100 mét. Nhà lưu giữ chất thải phải có mái che, có hàng rào bảo vệ, có cửa và có khoá, tốt hơn có bảo quản lạnh. Diện tích phù hợp với lượng chất thải phát sinh của cơ sở khám bệnh, chữa bệnh. Có phương tiện vệ sinh tay, phương tiện bảo hộ cho nhân viên, có dụng cụ, hóa chất làm vệ sinh. Có hệ thống cống thoát nước, tường và nền chống thấm, thông khí tốt.
TÀI LIỆU THAM KHẢO
1. Luật Khám bệnh, chữa bệnh
2. Thông tư 18/2009/TT-BYT Hướng dẫn công tác KSNK trong bệnh viện
3. Quyết định 43/2008/QĐ-BYT ban hành Quy chế Quản lý Chất thải Y tế
4. Hướng dẫn phòng kiểm soát lây nhiễm trong cúm A H5N1, Bộ Y tế, 2008
CÂU HỎI LƯỢNG GIÁ
* Trả lời ngắn gọn các câu hỏi từ 1, 2:
Câu 1: Hệ thống tổ chức KSNK trong bệnh viện bao gồm thành phần nào dưới đây:
A. Hội đồng KSNK
B. Khoa/Tổ KSNK
C. Mạng lưới KSNK
D. Cả A, B, C
Câu 2: Hội đồng KSNK gồm những phòng nào dưới đây
A. Phòng điều dưỡng
B. Phòng kế hoạch tổng hợp
C. Phòng vật tư
D. Phòng hành chính-quản trị
E. Tất cả A, B, C, D
* Chọn câu trả lời Đúng/Sai cho các câu từ 6 đến 16 bằng cách đánh dấu X vào cột A cho câu đúng và vào cột B cho câu sai:
|
|
| A | B |
| Câu 3 | Thông tư 18/2009/TT-BYT quy định khuyến khích các bệnh viện có trên 150 giường bệnh thành lập tổ KSNK |
|
|
| Câu 4 | Các khoa, phòng chuyên môn không bắt buộc phải có đủ phương tiện, xà phòng, hóa chất khử khuẩn cần thiết để xử lý ban đầu dụng cụ nhiễm khuẩn vì sẽ chuyển dụng cụ về đơn vị tiệt khuẩn trung tâm. |
|
|
| Câu 5 | Mọi cơ sở y tế phải có đủ phương tiện về quản lý chất thải y tế theo Quyết định 43/2007/QĐ-BYT năm 2007 của Bộ Y tế về quản lý chất thải rắn |
|
|
| Câu 6 | Số lượng bồn rửa tay tối thiểu cần có trong cơ sở y tế là 1 cho 15 giường bệnh |
|
|
| Câu 7 | Cần trang bị dung dịch VST có chứa cồn tại các điểm chăm sóc người bệnh như xe tiêm, xe thay băng, cửa ra vào mỗi buồng bệnh nặng |
|
|
| Câu 8 | Buồng phẫu thuật xây dựng mới cần thỏa mãn các yêu cầu: Buồng áp lực dương đối với vùng kế cận và hành lang, duy trì tối thiểu 15 luồng khí thay đổi mỗi giờ, có hệ thống lọc thích hợp như lọc HEPA, đảm bảo nhiệt độ 18-25°C, độ ẩm: 30-60% |
|
|
| Câu 9 | Cần sắp xếp các giường bệnh có khoảng cách tối thiểu là 1 mét |
|
|
| Câu 10 | Số phòng cách ly cần có trong phòng hồi sức tích cực là 1 trên 6 giường bệnh |
|
|
| Câu 11 | Nồng độ vi sinh vật cần đạt trong buồng phẫu thuật là Phòng mổ trống: số VSV<100 khúm (khuẩn lạc) vi khuẩn/m³, Phòng đang mổ <300 khúm vi khuẩn/m³ |
|
|
| Câu 12 | Yêu cầu cơ bản của thiết kế của đơn vị tiệt khuẩn trung tâm là Thiết kế gồm các khu vực: tiếp nhận – kiểm tra – rửa/làm sạch/lau khô – đóng gói – tiệt khuẩn – lưu trữ – phân phát. |
|
|
| Câu 13 | Yêu cầu cơ bản của thiết kế của nhà giặt là Nhà giặt thiết kế một chiều, có hai khu vực dơ và sạch và đảm bào thông khí di chuyển từ sạch đến bẩn. |
|
|
* Xử lý các tình huống câu 14 và 15:
Câu 14: Nếu Anh/chị là trưởng khoa KSNK của một bệnh viện huyện 250 giường, thì Anh/Chị sẽ tổ chức công tác KSNK của bệnh viện như thế nào để đảm bảo hiệu quả cao nhất.
Câu 15: Nếu Anh/chị là trưởng khoa KSNK của một bệnh viện huyện 500 giường, có 2 buồng phẫu thuật, 1 phòng hồi sức tích cực 10 giường, thì Anh/Chị sẽ cần phải ưu tiên đầu tư cơ sở hạ tầng và các phương tiện cần thiết như thế nào để thực hiện tốt công tác KSNK.
CÁC ĐƯỜNG LÂY TRUYỀN BỆNH VÀ BIỆN PHÁP PHÒNG NGỪA
MỤC TIÊU HỌC TẬP: Sau khi học xong bài này, học viên có khả năng:
1. Kể được các đường lây truyền của vi sinh vật.
2. Trình bày được định nghĩa và những nội dung phòng ngừa chuẩn.
3. Thực hiện được phòng ngừa lây truyền bệnh qua các đường: đường tiếp xúc; đường giọt bắn và đường không khí.
4. Thực hiện được các kỹ thuật: VST thường quy, vệ sinh hô hấp và sử dụng các phương tiện phòng hộ cá nhân.
NỘI DUNG
1. Các đường lây truyền bệnh truyền nhiễm
1.1. Lây truyền qua đường tiếp xúc
- Lây truyền qua đường tiếp xúc là kiểu lây nhiễm quan trọng và phổ biến nhất trong NKBV và được chia làm hai loại khác nhau là lây nhiễm qua đường tiếp xúc trực tiếp và lây nhiễm qua tiếp xúc gián tiếp.
+ Truyền bệnh qua tiếp xúc trực tiếp xảy ra khi các tác nhân gây bệnh lây truyền trực tiếp từ người bệnh sang người bệnh hoặc từ người bệnh sang nhân viên y tế mà không qua các vật trung gian, các phương thức lây truyền trực tiếp bao gồm: tiếp xúc trực tiếp với các tác nhân truyền khi các cá thể tiếp xúc trực tiếp với máu và dịch cơ thể của người mang vi sinh vật. tiếp xúc trực tiếp qua da, niêm mạc, bộ phận cơ thể của hai cá thể, VSV được truyền từ người mang VSV gây bệnh tới cơ thể cảm thụ (người tiếp xúc). Kiểu lây nhiễm này thường xảy ra khi tiến hành các hoạt động chăm sóc bệnh nhân, giữa hai người bệnh với nhau, giữa một người là nguồn VSV nhiễm trùng và người kia là cơ thể cảm thụ.
+ Lây nhiễm qua đường tiếp xúc gián tiếp là lây nhiễm do tiếp xúc giữa cơ thể cảm thụ với vật trung gian đã bị nhiễm VSV gây bệnh, thường là các dụng cụ, thiết bị y tế, bơm kim tiêm, quần áo đã bị nhiễm bẩn hoặc tay bẩn. Nhân viên y tế khi tiếp xúc trực tiếp hoặc gián tiếp với người bệnh mà không tuân thủ chặt chẽ quy trình vô khuẩn sẽ làm lây nhiễm dụng cụ và thiết bị y tế. Khi can thiệp làm tổn thương da, niêm mạc là cơ hội để VSV xâm nhập qua đó và gây bệnh
Những nhóm bệnh thường lây qua đường này là:
Nhiễm khuẩn đường ruột: Tiêu chảy do vi khuẩn hoặc vi rút như: Clostridium difficile, E coli 10157: H7, Shigella, viêm gan A hay Rotavirus.
Nhiễm khuẩn đường hô hấp: virus gây bệnh đường hô hấp như vi rút hợp bào, vi rút cúm, giả cúm và vi rút gây bệnh cảnh tay chân miệng (Enterovirút)
Nhiễm khuẩn da có tính lây cao như: Bạch hầu da, Herpes, chốc, viêm mô tế bào, nhọt do tụ cầu ở trẻ em
Nhiễm khuẩn mắt: Viêm kết mạc mắt xuất huyết do vi rút.
Nhiễm các vi khuẩn đa kháng như tụ cầu vàng kháng Methiciline (MRSA) hoặc các Gram âm đa kháng
Nhiễm khuẩn các với các bệnh nguyên qua đường máu cũng được coi là lây truyền qua đường tiếp xúc. Tuy nhiên, một số tài liệu muốn nhấn mạnh nhiễm khuẩn đường máu nên tách thành một mục riêng. Phơi nhiễm với các bệnh nguyên đường máu xảy ra do kim hoặc do các vật sắc nhọn bị dính máu/dịch tiết của người bệnh đâm phải hoặc do mắt, mũi, miệng, da không lành lặn tiếp xúc với máu/dịch tiết của người bệnh. Trong đó, chủ yếu qua tổn thương do kim hoặc vật sắc nhọn. Ngoài ra máu, chất tiết và chất bài tiết còn có thể từ môi trường và dụng cụ bị nhiễm truyền qua niêm mạc, da không lành lặn vào người bệnh và nhân viên y tế.
Có trên 20 tác nhân gây phơi nhiễm qua đường máu. Các tác nhân thường gặp bao gồm: HIV, Viêm gan B, Viêm gan C, Cytomegalo virus, giang mai...
Các chất tiết, bài tiết có thể truyền tác nhân gây bệnh qua đường máu bao gồm:
- Tất cả máu và sản phẩm của máu
- Tất cả các chất tiết nhìn thấy máu
- Dịch âm đạo
- Tinh dịch
- Dịch màng phổi
- Dịch màng tim
- Dịch não tủy
- Dịch màng bụng
- Dịch màng khớp
- Nước ối
Sữa mẹ, nước mắt, nước bọt, phân, nước tiểu không dây máu được xem là ít lây truyền các bệnh đường máu. Các tác nhân này có thể từ môi trường và dụng cụ bị ô nhiễm với máu và chất tiết, chất bài tiết.
Nguy cơ mắc bệnh sau phơi nhiễm nhiều hay ít phụ thuộc các yếu tố:
Tác nhân gây bệnh: Phơi nhiễm với HBV có nguy cơ nhiễm bệnh hơn HCV hoặc HIV;
Loại phơi nhiễm: Phơi nhiễm với máu có nguy cơ hơn với nước bọt;
Số lượng máu gây phơi nhiễm: Kim rỗng lòng chứa nhiều máu hơn kim khâu hoặc kim chích máu;
Đường phơi nhiễm: phơi nhiễm qua da nguy cơ hơn qua niêm mạc hay da không lành, bị tổn thương.
Tình trạng phơi nhiễm;
Số lượng vi khuẩn, virus trong máu người bệnh vào thời điểm phơi nhiễm;
Điều trị dự phòng sau phơi nhiễm (nếu có điều trị kịp thời sau phơi nhiễm sẽ làm giảm nguy cơ mắc bệnh).
1.2. Lây truyền qua đường giọt bắn
Khi người bệnh ho, hắt hơi làm bắn ra những giọt bắn có chứa các mầm bệnh. Các giọt bắn có kích thước rất khác nhau, thường >5 μm, có khi lên tới 30 μm hoặc lớn hơn. Những giọt bắn này sẽ làm cho những người tiếp xúc với người bệnh trong phạm vi dưới 1 mét, nếu không được bảo vệ có thể lây nhiễm, đây là con đường nguy hiểm bởi chúng ta không bao giờ biết trước được khi nào mình muốn ho và ho ở đâu. Do vậy, con đường này là một trong những con đường phát tán nguồn bệnh nguy hiểm khó kiểm soát, và chỉ có ý thức cao của mỗi người dân về ngăn ngừa lây nhiễm mới có thể giúp hạn chế lây lan. Một số tác nhân gây bệnh qua đường giọt bắn cũng có thể truyền qua đường tiếp xúc trực tiếp hoặc tiếp xúc gián tiếp.
Phương thức lây bệnh qua giọt bắn khác với phương thức lây bệnh qua đường tiếp xúc là ở chỗ tác nhân gây bệnh chứa trong các giọt bắn phát ra khi người bệnh ho, hắt hơi, nói chuyện bắn vào kết mạc mắt, niêm mạc mũi, miệng của người tiếp xúc; các tác nhân gây bệnh truyền nhiễm có trong các giọt bắn có thể truyền bệnh từ người sang người trong một khoảng cách ngắn (<1 mét). Những nhóm bệnh thường lây qua con đường này là các nhóm vi rút, vi khuẩn gây bệnh ở đường hô hấp như:
• Adenovirus, cúm mùa, SARS, cúm gia cầm A/H5N1, cúm A/H1N1, Haemophilus Influenza type B. Viêm phổi do bạch hầu, dịch hạch, Mycoplasma.
• Nhiễm não mô cầu, quai bị, Parvovirus, Rubella
Những biện pháp phòng ngừa lây truyền bệnh qua giọt bắn bao gồm: Rửa tay, mang khẩu trang, bố trí người bệnh nằm phòng riêng hoặc cùng phòng với người bệnh nhiễm cùng tác nhân gây bệnh và khoảng cách các giường tối thiểu 1 mét, hạn chế tối đa vận chuyển người bệnh nếu cần phải chuyển thì phải mang khẩu trang cho người bệnh.
1.3. Lây truyền qua đường không khí
Khi người bệnh ho, hắt hơi hoặc làm những thủ thuật xâm lấn vào đường thở nhằm hỗ trợ hô hấp, như hút đàm, thở máy hoặc nội soi đường thở. Khi những người bệnh này ho, hắt hơi sẽ làm bắn ra những giọt bắn có chứa mầm bệnh có kích thước rất nhỏ (< 5 µm), những hạt này bay ra môi trường xung quanh sẽ bay lơ lửng trong không khí, và khi khô đi chúng trở nên rất nhẹ và có thể bay đi rất xa, vì thế nếu chúng ta hít phải nó có thể đi vào trong đường thở, vào tận phổi và gây bệnh.
Những bệnh lây qua đường này bao gồm 3 nhóm bệnh chính là lao, sởi và thủy đậu và những người bệnh bị cúm A, SARS có can thiệp và hỗ trợ hô hấp có thể làm phát tán nguồn bệnh này. Hiện nay đã có vác xin để tiêm phòng tạo miễn dịch chủ động ngăn ngừa 3 nhóm bệnh chính là lao, sởi và thủy đậu ngay từ khi còn nhỏ. Do vậy chỉ có những người chưa chích ngừa, người suy giảm miễn dịch (người già, trẻ sơ sinh, phụ nữ có thai, người mắc bệnh mãn tính) sẽ có nguy cơ cao khi có tiếp xúc gần với nguồn nhiễm.
Cần lưu ý khi tiến hành các thủ thuật (hút đờm, vỗ rung, nội soi phế quả…) tạo nên các giọt bắn, các hạt khí có chứa vi khuẩn, vi rút ở những bệnh có khả năng lây truyền bằng đường không khí như lao phổi, sởi, thủy đậu, cúm, SARS.
2. Các biện pháp phòng ngừa
2.1. Phòng ngừa chuẩn
Phòng ngừa chuẩn (PNC) được định nghĩa là tập hợp các biện pháp phòng ngừa cơ bản áp dụng cho tất cả những người bệnh trong các cơ sở khám, chữa bệnh không phụ thuộc vào chẩn đoán, tình trạng nhiễm trùng và thời điểm chăm sóc của NB, dựa trên nguyên tắc coi tất cả máu, chất tiết, chất bài tiết (trừ mồ hôi) đều có nguy cơ lây truyền bệnh. Thực hiện PNC giúp phòng ngừa và kiểm soát lây nhiễm với máu, chất tiết, chất bài tiết (trừ mồ hôi) cho dù không nhìn thấy máu, chất tiết qua da không lành lặn và niêm mạc. Nội dung của PNC chính là phòng ngừa qua đường tiếp xúc.
Việc tuân thủ các biện pháp của PNC đóng góp quan trọng vào việc giảm nhiễm khuẩn liên quan đến chăm sóc y tế, hạn chế cả sự lây truyền cho NVYT và người bệnh cũng như từ người bệnh sang môi trường, nhằm bảo đảm an toàn và nâng cao chất lượng KBCB.
Nội dung của phòng ngừa chuẩn
1. Vệ sinh tay
2. Sử dụng phương tiện phòng hộ cá nhân
3. Vệ sinh hô hấp và vệ sinh khi ho
4. Sắp xếp người bệnh
5. Tiêm an toàn và phòng ngừa tổn thương do vật sắc nhọn
6. Vệ sinh môi trường
7. Xử lý dụng cụ dùng lại (khử khuẩn-tiệt khuẩn).
8. Quản lý lý đồ vải
9. Quản lý chất thải
Áp dụng PNC trong quá trình chăm sóc cho mỗi người bệnh dựa vào bản chất của sự tiếp xúc giữa NVYT với người bệnh, khả năng phơi nhiễm với máu, dịch sinh học và các chất tiết của cơ thể để lựa chọn các phương tiện và các thực hành thích hợp. Việc tuân thủ các quy định của PNC là chiến lược quan trọng nhất để làm giảm nhiễm khuẩn liên quan đến chăm sóc y tế cho người bệnh, làm giảm phơi nhiễm nghề nghiệp cho nhân viên y tế và bảo đảm cho môi trường chăm sóc y tế an toàn cho cả người bệnh, nhân viên y tế và khách đến thăm.
2.2. Phòng ngừa qua đường lây truyền (phòng ngừa bổ sung) :
Phòng ngừa qua đường lây truyền áp dụng cho những người bệnh nghi ngờ có nhiễm những tác nhân gây bệnh quan trọng lây truyền qua tiếp xúc, qua không khí hoặc qua giọt bắn. Ba phòng ngừa này có thể kết hợp với nhau cho những bệnh có nhiều đường lây truyền. Khi sử dụng đơn thuần hay phối hợp chúng phải được kết hợp với phòng ngừa chuẩn.
2.2.1. Phòng ngừa qua đường tiếp xúc:
Phòng ngừa lây truyền qua tiếp xúc chú ý các điểm:
Cho người bệnh nằm phòng riêng. Nếu không có phòng riêng, xếp người bệnh ở cùng phòng với người bệnh nhiễm cùng tác nhân gây bệnh
Mang găng sạch, không vô trùng, mang áo choàng và bao giày sạch không vô trùng trước khi vào phòng người bệnh và tháo găng, áo choàng trước khi ra khỏi phòng và rửa tay ngay bằng dung dịch sát khuẩn. Sau khi đã cởi áo choàng và bao giầy, phải chú ý không được để áo quần chạm vào bề mặt môi trường người bệnh hay những vật dụng khác. Sau khi đã tháo găng và rửa tay, không được sờ vào bất cứ bề mặt môi trường hay vật dụng nào trong phòng bệnh nhân;
Hạn chế tối đa việc vận chuyển người bệnh, nếu cần phải vận chuyển thì phải chú ý phòng ngừa sự lây nhiễm do tiếp xúc;
Thiết bị chăm sóc người bệnh: Nên sử dụng một lần cho từng người bệnh riêng biệt. Nếu không thể, cần chùi sạch và tiệt khuẩn trước khi sử dụng cho người bệnh khác
2.2.2. Phòng ngừa lây truyền qua đường giọt bắn
Những biện pháp phòng ngừa lây truyền bệnh qua giọt bắn bao gồm: Rửa tay, mang khẩu trang y tế, nhất là với những thao tác tiếp xúc gần trong phạm vi 1 mét với người bệnh, bố trí người bệnh nằm phòng riêng hoặc cùng phòng với người bệnh nhiễm cùng tác nhân gây bệnh, tuân thủ khoảng cách xa tối thiểu 1 mét giữa những người bệnh, hạn chế tối đa vận chuyển người bệnh nếu cần phải chuyển thì phải mang khẩu trang cho người bệnh.
2.2.3. Phòng ngừa lây truyền qua đường không khí
Những biện pháp phòng ngừa qua đường không khí bao gồm: Sắp xếp người bệnh nằm phòng cách ly có ít nhất 12 luồng khí trao đổi trong một giờ (≥12 ACH/giờ) hoặc tốt nhất là phòng có áp lực âm. Nếu sử dụng phương pháp thông khí tự nhiên, cần chọn phòng ở cuối chiều gió và mở cửa sổ đối lưu để đạt thông khí tối đa. Phòng ngừa lây truyền qua đường không khí bao gồm việc mang khẩu trang có hiệu lực lọc cao (N95); hạn chế vận chuyển người bệnh, chỉ vận chuyển trong những trường hợp hết sức cần thiết và người bệnh phải mang khẩu trang khi ra khỏi phòng.
Chú ý: Trong thực tế, tác nhân gây bệnh thường không được xác định ngay tại thời điểm nhập viện nên Phòng ngừa cách ly cần được áp dụng theo kinh nghiệm của các cán bộ lâm sàng, căn cứ vào các triệu chứng lâm sàng để áp dụng biện pháp phòng ngừa và sau đó điều chỉnh cho phù hợp khi đã xác định được tác nhân gây bệnh hoặc tác nhân gây bệnh đã được loại bỏ. Điểm quan trọng cần chú ý là phải luôn luôn áp dụng PNC cho mọi người bệnh và bổ sung thêm Phòng ngừa theo đường lây truyền (tiếp xúc, giọt bắn hay không khí) tùy thuộc vào các triệu chứng bệnh lý.
3. Kỹ thuật áp dụng trong PNC và phòng ngừa bổ sung
3.1. VST thường quy
Vệ sinh tay (VST) là làm sạch tay bằng nước với xà phòng thường hoặc xà phòng khử khuẩn và chà sát tay với dung dịch có chứa cồn. VST là nội dung cơ bản của PNC và là biện pháp hiệu quả nhất trong kiểm soát lây truyền tác nhân gây bệnh trong các cơ sở khám chữa bệnh. Cơ sở khám chữa bệnh phải đảm bảo có nước sạch, có đủ các phương tiện VST và có sẵn các dung dịch sát khuẩn tay có chứa cồn ở những nơi thăm khám, chăm sóc người bệnh.
3.1.1. Chỉ định vệ sinh tay
(xem hình 1)
Lưu ý VST giữa những lần tiếp xúc khi thăm khám, chăm sóc từ người bệnh này sang người bệnh khác và ngay sau khi tháo găng.
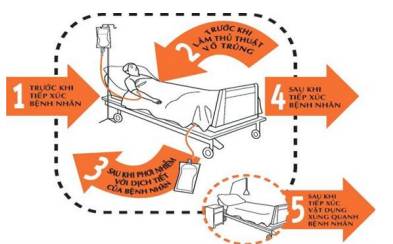
Hình 1. Các thời điểm VST khi chăm sóc người bệnh (WHO 2005)
3.1.2. Những lưu ý trong thực hành VST
- Không để móng tay dài, mang móng tay giả, trang sức trên tay khi chăm sóc người bệnh.
- Tránh chạm vào bề mặt các vật dụng, trang thiết bị khi không cần thiết để phòng lây nhiễm tay từ môi trường hoặc lây nhiễm cho môi trường do tay bẩn trong chăm sóc người bệnh.
- Thực hiện VST với nước và xà phòng khi tay nhìn thấy vấy bẩn bằng mắt thường hoặc sau khi tiếp xúc với máu và dịch tiết.
- VST bằng dung dịch VST có chứa cồn khi tay không thấy bẩn bằng mắt thường.
- Phải đảm bảo tay luôn khô hoàn toàn trước khi bắt đầu hoạt động chăm sóc bệnh nhân.
- Phải VST ngay nếu đụng chạm tay vào bề mặt môi trường xung quanh phòng ô nhiễm vật dụng và môi trường xung quanh do tay bẩn.
3.1.3. Phương tiện thiết yếu cần trang bị cho mỗi vị trí rửa tay
- Bồn rửa tay sạch có vòi nước có cần gạt;
- Nước sạch;
- Xà phòng (dung dịch, xà phòng bánh nhỏ) và giá đựng xà phòng;
- Khăn lau tay một lần, thùng hoặc hộp đựng khăn lau tay có nắp đậy, thùng đựng khăn bẩn.
Các buồng khám, buồng thủ thuật, buồng bệnh, buồng xét nghiệm phải trang bị bồn rửa tay. Các vị trí cần trang bị dung dịch VST có chứa cồn
- Giường người bệnh nặng, người bệnh cấp cứu
- Trên các xe tiêm, thay băng
- Bàn khám bệnh, xét nghiệm
- Cửa ra vào mỗi buồng bệnh
3.1.4. Tập huấn, giám sát tuân thủ vệ sinh tay
Công tác tập huấn, kiểm tra, giám sát phải được thực hiện thường xuyên và thông tin phản hồi kịp thời cho nhân viên y tế.
3.2. Thực hiện quy tắc vệ sinh hô hấp
3.2.1. Quản lý người bệnh, khu vực điều trị
- Cơ sở KBCB có kế hoạch quản lý tất cả những người bệnh có các triệu chứng về đường hô hấp trong giai đoạn có dịch.
- Tại khu vực tiếp nhận bệnh phải có hệ thống cảnh báo và hướng dẫn để phân luồng người bệnh có các triệu chứng về đường hô hấp
3.2.2. Tuân thủ quy tắc vệ sinh hô hấp
- Mọi người bệnh có các triệu chứng về hô hấp đều phải tuân thủ theo các quy tắc về vệ sinh hô hấp và vệ sinh khi ho (hình 2).
- Che miệng mũi bằng khăn và bỏ khăn trong thùng chất thải hoặc giặt lại nếu tái sử dụng, rửa tay ngay sau đó. Dùng mặt trong khủyu tay để che nếu không có khăn, không dùng bàn tay.
- Mang khẩu trang y tế
- Rửa tay ngay sau khi tiếp xúc với chất tiết
- Luôn giữ khoảng cách từ 1 mét trở lên với những người khác.

4. Sử dụng phương tiện phòng hộ cá nhân (PTPHCN)
Sử dụng PTPHCN phù hợp và đúng cách sẽ giúp nhân viên y tế tránh bị phơi nhiễm trước một số bệnh truyền nhiễm. Ngoài việc luôn luôn thực hiện vệ sinh tay, nhân viên y tế cũng cần phải sử dụng PTPHCN thích hợp cho các thủ thuật mà họ đang thực hiện khi tiếp xúc với người bệnh để tránh tiếp xúc với máu và dịch cơ thể. Các PTPHCN được dùng cho biện pháp PNC bao gồm găng tay, áo choàng, tạp dề, kính bảo vệ mắt và khẩu trang y tế. Các thiết bị như mũ che tóc không được xem là dụng cụ bảo hộ cá nhân, có thể được sử dụng khi nhân viên y tế thực hiện các thao tác chăm sóc bệnh nhân. Tương tự, ủng cũng có thể được sử dụng cho từng tình huống thực tế, ví dụ khi cần đi các loại giày ủng để phòng các vật nhọn. Khi được sử dụng đúng cách, các PTPHCN sẽ bảo vệ các nhân viên y tế khỏi nguy cơ phơi nhiễm khi tiếp xúc với một số loại bệnh truyền nhiễm.
4.1. Nguyên tắc chung về cách sử dụng các PTPHCN
- Luôn thực hiện vệ sinh tay, mặc dù có sử dụng PTPHCN.
- Loại bỏ và thay thế PTPHCN ngay sau khi phát hiện thấy bất thường (hư hỏng hoặc rách).
- Loại bỏ tất cả các PTPHCN ngay sau khi hoàn thành việc chăm sóc và tránh gây nhiễm khuẩn cho: môi trường bên ngoài phòng cách ly; người bệnh hoặc nhân viên khác; và cho chính bản thân người chăm sóc.
- Cẩn thận khi cởi bỏ tất cả các PTPHCN và thực hiện VST ngay sau đó.
4.2. Lựa chọn các PTPHCN
Cần có sự lựa chọn hợp lý PTPHCN như một phần của biện pháp phòng ngừa chuẩn. Khi lựa chọn các PTPHCN, nhân viên y tế nên thực hiện việc đánh giá nguy cơ phơi nhiễm đối với các bệnh truyền nhiễm liên quan đến các quy trình kỹ thuật định làm khi chăm sóc người bệnh hàng ngày. Nhân viên y tế nên xem xét:
- Sẽ thực hiện thủ thuật nào?
- Có khả năng phơi nhiễm với máu, hoặc dịch cơ thể và những loại dịch khác của người bệnh không?
- Nhân viên y tế có bất kỳ trầy xước da nào không?
- Có đủ các PTPHCN để sử dụng không?
Phương tiện phòng hộ cá nhân gồm: Găng tay, khẩu trang, áo choàng, tạp dề, mũ, mắt kính/ mặt nạ và ủng hoặc bao giày khi dự kiến sẽ làm thao tác có bắn máu dịch tiết vào cơ thể. Việc lựa chọn các trang phục phòng hộ cá nhân cần căn cứ vào sự nhận định nguy cơ trước khi tiến hành các thao tác chuyên môn và đặc tính của phương tiện sao cho phù hợp và hiệu quả. Bảng dưới đây hướng dẫn lựa chọn phương tiện phòng hộ cá nhân phù hợp cho những tình huống khác nhau.
| BỐI CẢNH | Vệ sinh tay | Găng tay | Áo choàng | Khẩu trang y tế | Kính bảo hộ |
| Luôn sử dụng trước và sau khi tiếp xúc với người bệnh và sau khi tiếp xúc với môi trường nhiễm khuẩn | X |
|
|
|
|
| Nếu tiếp xúc trực tiếp với máu, dịch cơ thể , chất bài tiết, đờm, dịch mũi, da không lành lặn | X | X |
|
|
|
| Nếu có nguy cơ bắn dịch lên cơ thể nhân viên y tế | X | X | X |
|
|
| Nếu có nguy cơ bắn dịch lên cơ thể và mặt nhân viên y tế | X | X | X | X | X |
4.4. Sử dụng các phương tiện bảo hộ cá nhân
4.4.1. Sử dụng găng
a) Mục đích
- Bảo vệ người bệnh tránh sự lây truyền các tác nhân gây bệnh khi nhân viên y tế (NVYT) thực hiện các thao tác vô khuẩn.
- Bảo vệ tay nhân viên y tế bằng cách tạo hàng rào ngăn cách không cho máu và dịch của người bệnh tiếp xúc với da tay của NVYT, ngăn cách các tác nhân hoá học gây kích ứng da và giữ nguyên được cảm giác của da tay.
b) Chỉ định
- Mang găng vô khuẩn: Trong quá trình phẫu thuật, làm thủ thuật
- Mang găng sạch: Khi chăm sóc, làm các thủ thuật chuyên môn dự kiến tay của NVYT có thể tiếp xúc với máu, dịch sinh học, các chất tiết, các màng niêm mạc và da không nguyên vẹn của người bệnh và khi da tay NVYT bị xây xước.
- Mang găng vệ sinh: Khi làm vệ sinh, thu gom chất thải, thu gom đồ vải, xử lý dụng cụ y tế, dụng cụ chăm sóc người bệnh.
- Mang găng là biện pháp hỗ trợ, không thay thế được rửa tay.
- Găng dùng một lần không nên dùng lại vì dịch cơ thể có thể thẩm thấu qua các lỗ thủng không nhìn thấy trên găng.
- Không nhất thiết phải mang găng trong các thăm khám, chăm sóc người bệnh thông thường nếu chỉ tiếp xúc với vùng da lành lặn của người bệnh hay thực hiện các công việc tiếp xúc với đồ vải, dụng cụ sạch.
- Tháo bỏ găng sau mỗi thủ thuật trên mỗi người bệnh; khi làm các công việc tiếp xúc với các bệnh phẩm, vật dụng y tế, chất bài tiết chứa mật độ vi sinh vật cao; khi nghi ngờ găng thủng hay rách và giữa các hoạt động chăm sóc trên cùng một người bệnh. Ví dụ sau khi đặt sonde tiểu cho người bệnh cần phải tháo bỏ găng tay trước khi hút đờm qua mũi miệng, trước khi giúp người bệnh ăn uống.
Chú ý: Rửa tay ngay sau khi tháo găng.
c) Quy trình mang găng
- Rửa tay
- Chọn găng tay thích hợp
- Mở hộp (bao) đựng găng
- Dùng một tay chưa mang găng đặt vào mặt trong của nếp gấp cổ găng để mang găng cho tay kia
- Dùng 4 ngón tay của tay mang găng đặt vào nếp gấp mặt ngoài cổ găng còn lại để mang găng cho tay kia
- Sửa lại những ngón tay mang găng cho khít và ngay ngắn.
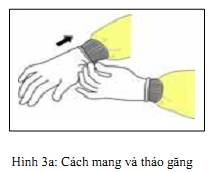
d) Quy trình tháo găng
- Tay đang mang găng nắm vào mặt ngoài của găng ở phần cổ găng của tay kia, kéo găng lật mặt trong ra ngoài
- Tay đã tháo găng nắm vào mặt trong của găng ở phần cổ găng của tay còn lại, kéo găng lật mặt trong ra ngoài.
- Cho găng bẩn vào túi rác y tế.
- Rửa tay thường quy ngay sau khi tháo găng.
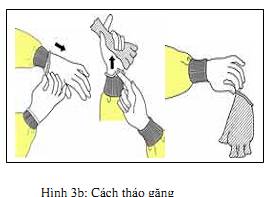
4.4.2. Mang khẩu trang y tế
a) Mục đích
- Mang khẩu trang y tế nhằm bảo vệ người bệnh: Khi phòng ngừa các giọt bắn từ miệng NVYT vào vết mổ hoặc vùng da và niêm mạc người bệnh cần được bảo vệ vô khuẩn, khi NVYT nghi ngờ mắc các bệnh có thể lây theo đường hô hấp.
- Mang khẩu trang y tế thông thường nhằm bảo vệ NVYT: khi có các dịch bệnh đường hô hấp; khi làm các thủ thuật có nguy cơ bắn máu từ phía người bệnh; khi cọ rửa dụng cụ y tế, dụng cụ chăm sóc người bệnh nhiễm khuẩn, khi thu gom đồ vải, chất thải y tế...
b) Chỉ định sử dụng khẩu trang y tế
- Khi làm việc trong môi trường đòi hỏi phải bảo đảm vô khuẩn như: Khi làm việc trong khu phẫu thuật, khi chăm sóc cho người bệnh có vết thương hở (ví dụ: thay băng), khi làm việc trong các phòng chăm sóc đặc biệt đòi hỏi vô khuẩn tuyệt đối.
- Khi dự kiến sẽ bị bắn máu dịch tiết vào mặt mũi khi trong khi điều trị, chăm sóc người bệnh
- Khi khám, chăm sóc cho người bệnh lây bệnh theo đường hô hấp hoặc đang có bệnh đường hô hấp cần hạn chế lây nhiễm cho người khác.
Chú ý: Khẩu trang dùng một lần chỉ nên dùng một lần, không bỏ túi để dùng lại.
Nếu khẩu trang bị ướt, cần thay ngay khẩu trang mới. Khẩu trang y tế thông thuờng có thể lọc được các vi sinh vật hoặc bụi có kích thước ≥ 5 μm. Khẩu trang y tế thông thuờng không có khả năng giúp NVYT phòng ngừa lây bệnh đường hô hấp khi trực tiếp chăm sóc cho những người bệnh mắc các bệnh truyền nhiễm như: Lao tiến triển, SARS, H5N1, H1N1, sởi, thủy đậu... vì các tác nhân gây bệnh có kích thước rất nhỏ (≤ 0,3 μm). Vì vậy, đối với các bệnh nói trên NVYT cần mang khẩu trang chuyên dụng có hiệu lực lọc cao như: N95 (95%), N99 (99%), N100 (99,7%).
c) Kỹ thuật mang khẩu trang
- Bước 1: Đặt khẩu trang che kín mũi miệng và cằm; thanh kim loại để ngang qua sống mũi, nếp gấp khẩu trang theo chiều xuống, dây chun nằm phía trong.
- Bước 2: Buộc dây trên và dây dưới phía sau đầu hoặc quàng dây qua tai.
- Bước 3: Dùng ngón tay của hai bàn tay miết thanh kim loại cho ôm sát sống mũi hai bên.
- Bước 4: Điều chỉnh vành khẩu trang sao cho khít với khuôn mặt.
- Bước 5: Kiểm tra độ khít của khẩu trang. Khẩu trang khít khi:
+ hít vào thì khẩu trang bị ép sát vào miệng.
+ thở ra thì khẩu trang phồng lên.
Nếu khẩu trang không khít cần phải chỉnh lại cho khít.
d) Kỹ thuật tháo khẩu trang (Hình 4b)
- Không sờ vào mặt ngoài khẩu trang.
- Tháo dây cột khẩu trang và bỏ vào thùng chất thải lây nhiễm.

4.4.3. Sử dụng các phương tiện che mặt và mắt
- Mang kính bảo hộ, mạng che mặt khi làm các thủ thuật có nguy cơ bắn toé máu và dịch vào mắt như: đỡ đẻ, phá thai, đặt nội khí quản, hút dịch, nhổ răng...
- Cách mang: Đặt kính hoặc mạng che mặt lên mặt và mặt và điều chỉnh sao cho vừa khít (Hình 5a).
- Cách tháo: Không nên sờ vào mặt ngoài của kính hoặc mạng che mặt. Dùng tay năm vào quai kính hoặc mạng. Bỏ vào thùng rác hoặc vào thùng quy định để xử lý lại (Hình 5b),
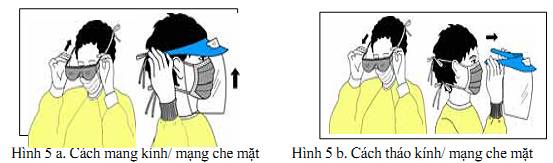
4.4.4. Áo choàng và tạp dề
Áo choàng và tạp dề cũng là một phần quan trọng của các PTPHCN và được sử dụng để ngăn chặn quần áo nhân viên y tế tiếp xúc với máu hoặc chất dịch cơ thể khác tránh phơi nhiễm vi khuẩn. Ngoài găng tay ra, cần sử dụng áo choàng nếu có nguy cơ dịch hoặc máu của người bệnh bắn tóe lên người nhân viên y tế.
Cần luôn luôn có sẵn áo choàng và tạp dề tại tất cả các khu vực chăm sóc bệnh nhân, và đặc biệt là ở lối vào khu vực người bệnh đang được cách ly hoặc điều trị theo nhóm bệnh có cùng chẩn đoán bệnh.
Mặc tạp dề khi làm các thủ thuật dự đoán có máu và dịch cơ thể của người bệnh có thể bắn toé lên đồng phục nhân viên y tế như: Khi cọ rửa dụng cụ y tế nhiễm khuẩn, khi thu gom đồ vải dính máu... Tạp dề nhựa nên được khoác ngoài áo choàng nếu vật liệu của áo choàng không có khả năng chống thấm dung dịch và các thao tác có thể dẫn đến việc bắn dịch vào người nhân viên y tế. Một số áo choàng được dùng một lần và những loại khác được tái sử dụng. Áo choàng tái sử dụng phải được giặt sau mỗi lần sử dụng.
Cách mặc áo choàng: Mặc áo choàng phủ từ cổ đến chân, từ tay đến cổ tay và phủ ra sau lưng. Cột dây ở cổ và eo (Hình 6a).
Cách tháo áo choàng: Không sờ vào mặt trước và tay áo. Tháo dây cổ, dây eo, kéo áo choàng từ mỗi vai hướng về phía tay cùng bên, cho mặt ngoài vào trong, đưa áo choàng xa cơ thể, cuộn lại và bỏ vào thùng chất thải lây nhiễm (Hình 6b).
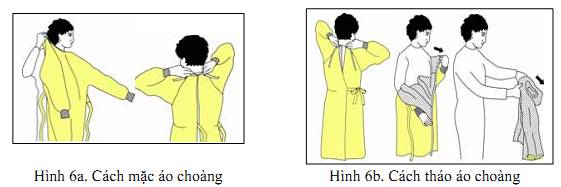
4.5. Thứ tự mặc các phương tiện phòng hộ
Bước 1:
- Xác định mức độ nguy hiểm và các loại dụng cụ cần thiết,
- Lên phác thảo mặc và tháo TPPHCN,
- Bạn có cần người giúp? Gương không?
- Bạn có biết bạn sẽ xử lý thế nào với rác thải là TPPHCN?
Bước 2: Mặc áo choàng Bước 3: Đeo khẩu trang Bước 4:
- Mang kính mắt (kính gọng lồi, kính nhìn, mặt nạ)
- Không sử dụng mặt nạ nếu nó không che kín (mặt và cằm)
- Chú ý đến kính bị mờ và mắt bị mờ
- Mũ tùy ý, không bắt buộc, nếu như người mang mệt mỏi khi sử dụng chúng, đặt chúng trên kính mắt.
Bước 5: Mang găng tay trùm cổ tay
4.6. Thứ tự tháo phương tiện phòng hộ:
Bước 1
- Tránh gây nhiễm cho chính mình, người khác và môi trường xung quanh,
- Tháo những dụng cụ nhiễm nặng trước,
Tháo găng và áo choàng
Loại dùng một lần rồi bỏ
- Tháo găng và áo choàng rồi cuộn tròn mặt trái ra ngoài và bỏ thùng rác
- Vứt bỏ an toàn
Loại tái sử dụng
- Tháo găng và cuộn tròn mặt trái ra ngoài, vứt bỏ an toàn,
- Tháo áo choàng và cuộn tròn mặt trong ra ngoài, bỏ bao, chuyển đi giặt.
Bước 2: Rửa tay
Bước 3:
- Tháo bỏ mũ
- Tháo bỏ kính mắt từ phía sau
- Bỏ kính vào thùng riêng biệt nếu tái sử dụng lại,
Bước 4: Tháo mặt nạ từ phí sau
Bước 5: Rửa tay
Bước 6: tháo khẩu trang:
- Nhấc dây dưới trước
- Nhấc dây trên
- Tránh sờ vào mặt trước khẩu trang
Những điều cần ghi nhớ khi lựa chọn và sử dụng áo choàng, tạp dề
Các loại áo choàng và tạp dề phải bảo đảm:
Thích hợp cho các thủ thuật sẽ thực hiện và những nguy cơ mà nhân viên y tế có thể gặp phải khi tiếp xúc trực tiếp với dịch tiết đường hô hấp hoặc chất dịch khác đi đôi với mỗi thủ thuật. Điều này cần xem xét:
o lượng dịch tiết mà các nhân viên y tế có thể tiếp xúc khi tiến hành thao tác;
o các công việc liên quan đến thao tác chăm sóc người bệnh có thể gây hư hỏng áo choàng và tạp dề. Ví dụ, đối với một số công việc khá nặng như làm vệ sinh, có thể cần sử dụng tạp dề cao su ngoài áo choàng;
o kích thước của áo choàng và tạp dề để đảm bảo phủ hết cơ thể người mặc và các phần của quần áo có thể bị phơi nhiễm.
o Áo choàng và tạp dề cần được lưu trữ cùng với các dụng cụ bảo hộ cá nhân khác.
Sử dụng áo choàng hoặc tạp dề đúng bao gồm:
Thay và loại bỏ áo choàng và tạp dề, hoặc tại các cơ sở xử lý chất thải thích hợp hoặc trong các cơ sở giặt là thích hợp ngay sau khi tiếp xúc với một người bệnh hoặc một vật dụng hay bề mặt có khả năng nhiễm bẩn, và trước khi tiếp xúc với một người bệnh hay môi trường khác;
Có thể sử dụng cùng một chiếc áo choàng khi chăm sóc cho nhiều người bệnh nếu những người bệnh đó có cùng chẩn đoán và nằm trong cùng một khu vực điều trị nhưng chỉ khi áo choàng không tiếp xúc trực tiếp với bệnh nhân.
TÀI LIỆU THAM KHẢO
1. Hướng dẫn phòng và kiểm soát lây nhiễm Cúm A H5N1, Bộ Y tế, 2007
2. Tài liệu đào tạo Phòng ngừa chuẩn, Bộ Y tế, 2010
3. Hướng dẫn Phòng ngừa chuẩn, Bộ Y tế, 2012
4. Hướng dẫn KSNK, WHO, 2007
CÂU HỎI LƯỢNG GIÁ
* Chọn câu trả lời Đúng/Sai cho các câu hỏi từ 12 đến 18 bằng cách đánh dấu X vào cột A cho câu đúng và vào cột B cho câu sai:
|
| Nội dung | A | B |
| Câu 1 | Một trong những mục đích chính của việc sử dụng găng tay là hạn chế vật sắc nhọn xuyên vào tay |
|
|
| Câu 2 | pH môi trường là một trong các yếu tố chính gây ảnh hưởng đến tác dụng của các chất sát khuẩn lên dụng cụ |
|
|
| Câu 3 | Vệ sinh bàn tay là biện pháp đơn giản nhất, rẻ tiền nhất và hiệu quả nhất trong công tác KSNK. |
|
|
| Câu 4 | Sử dụng khẩu trang ngoại khoa có thể ngăn ngừa các tác nhân gây bệnh qua giọt bắn có kích thước lớn hơn 0,5 micromets. |
|
|
| Câu 5 | Phải rửa tay sau khi tháo bỏ trang phục phòng hộ cá nhân |
|
|
| Câu 6 | Không cần rửa tay sau khi tháo bỏ găng |
|
|
| Câu 7 | Phải rửa tay trước khi chăm sóc bệnh nhân |
|
|
| Câu 8 | Không cần VST khi đụng chạm vào môi trường xung quanh bệnh nhân mà không động chạm vào người bệnh |
|
|
| Câu 9 | Không cần rửa tay nếu chỉ giúp nâng đỡ bệnh nhân |
|
|
| Câu 10 | Vệ sinh tay với dung dịch chứa cồn tốn ít thời gian hơn rửa tay với nước và xà phòng. |
|
|
| Câu 11 | Rửa tay nhanh làm khô da hơn rửa tay xà phòng khử khuẩn và nước |
|
|
| Câu 12 | Rửa tay nhanh hiệu quả và dễ tuân thủ hơn rửa tay xà phòng khử khuẩn và nước |
|
|
| Câu 13 | Nên thực hiện rửa tay xà bông và nước sau khi rửa tay nhanh |
|
|
| Câu 14 | Nên dùng nước nóng để rửa tay nhằm tiêu diệt các vi sinh vật |
|
|
| Câu 15 | Nên cử một nhân viên hàng ngày đổ đầy dung dịch rửa tay vào một thời điểm nhất định để đảm bảo dung dịch VST không hết |
|
|
| Câu 16 | Việc sử dụng kem hay chất dưỡng da tay có thể làm tăng số lượng vi khuẩn cư trú trên bàn tay |
|
|
| Câu 17 | Sát khuẩn găng giữa những lần chăm sóc người bệnh cũng là cách hữu hiệu ngăn ngừa lây nhiễm chéo |
|
|
| Câu 18 | Biện pháp quan trọng để phòng ngừa tổn thương do kim tiêm đâm là:luôn đóng lại nắp kim tiêm cẩn thận rồi bỏ vào thùng đựng vật sắc nhọn |
|
|
* Chọn câu trả lời đúng nhất cho các câu hỏi từ 19 đến 37
Câu 19. Đường lây truyền chính trong bệnh viện là:
A. Đường không khí
B. Đường tiếp xúc
C. Đường qua các giọt bắn trong không khí
D. Cả 3 đường trên (A, B và C)
Câu 20. Biện pháp nào quan trọng nhất để phòng ngừa nhiễm khuẩn do tiếp xúc?
A. Thay găng và rửa tay mỗi khi đụng chạm vào người bệnh hoặc đồ vật trong buồng cách ly
B. Đeo khẩu trang khi vào buồng cách ly
C. Nghiêm cấm người bệnh không ra khỏi phòng cách ly
D. Người bệnh ra khỏi phòng cách ly phải đeo khẩu trang
Câu 21. Thời điểm nào sau đây cần phải rửa/khử khuẩn tay:
A. Trước khi tiếp xúc với bệnh nhân
B. Trước khi tháo găng
C. Trước khi tiếp xúc với vật dụng xung quanh người bệnh
D. Cả 3 thời điểm A, B và C
Câu 22. Để ngăn ngừa các virus lây bệnh qua đường máu cho NVYT trong phòng ngừa phơi nhiễm nghề nghiệp chúng ta cần chú trọng hoạt động nào nhất trong các hoạt động sau :
A. Đẩy mạnh việc chủng ngừa viêm gan B.
B. Coi tất cả máu và dịch đều có khả năng lây nhiễm.
C. Ngăn ngừa các tổn thương xuyên thấu da.
D. Cả ba hoạt động A, B và C
Câu 23. Mục đích của sử dụng găng tay là:
A. Hạn chế vật sắc nhọn xuyên vào tay
B. Hạn chế nguy cơ phơi nhiễm với máu, dịch
C. Nhân viên y tế dễ thao tác khi thực hành chăm sóc người bệnh
D. Cả 3 mục đích trên (A, B và C)
Câu 24. Mục đích của việc vệ sinh bàn tay khi thực hành chăm sóc người bệnh là:
A. Làm sạch và loại bỏ vi khuẩn thường trú trên bàn tay
B. Đảm bảo an toàn cho người bệnh và nhân viên y tế
C. Góp phần làm giảm tỷ lệ nhiễm khuẩn bệnh viện
D. Cả 3 mục đích trên (A, B và C)
Câu 25. Thời gian sát khuẩn tay bằng dung dịch ch a cồn trung bình là:
A. 5 – 10 giây
B. 10 – 15 giây
C. 15 – 20 giây
D. 45 – 60 giây
Câu 26. Trong trường hợp tay không tiếp xúc với vật dụng bẩn hoặc không nhìn thấy tay dính bẩn thì phương pháp VST nào sau đây được áp dụng:
A. Chà sát tay với dung dịch chứa cồn
B. Rửa tay thường qui bằng xà bông và nước
C. Rửa tay với xà bông sát khuẩn
D. Cả 3 phương pháp A, B, C
Câu 27. Công việc nào sau đây thuộc thực hành ng dụng phòng ngừa chuẩn?
A. Mang găng khi dự kiến sẽ tiếp xúc với máu hoặc dịch cơ thể
B. Rửa tay trong chăm sóc bệnh nhân
C. Khử hoặc tiệt khuẩn dụng cụ khi sử dụng giữa những người bệnh
D. Cả công việc trên (A, B và C)
Câu 28. Khi áp dụng phòng ngừa chuẩn, chỉ định mang găng trong tình huống nào sau đây là đúng:
A. Trước khi khám người bệnh bị nhiễm khuẩn
B. Chuẩn bị đặt nội khí quản
C. Chuẩn bị đo huyết áp
D. Cả 3 tình huống A, B và C
Câu 29. Khi chăm sóc bệnh nhân có nguy cơ s bị bắn máu vào người thực hiện chăm sóc, người CBYT cần mang những phương tiện PHCN nào sau đây:
A. Áo choàng , găng tay, tấm che mặt và kính mắt bảo hộ
B. Áo choàng, găng tay và kính mắt bảo hộ
C. Áo choàng, găng tay, khẩu trang y tế
D. Áo choàng, găng tay, khẩu trang y tế và kính mắt bảo hộ
Câu 30. Các trang phục phòng hộ phải được:
A. Giữ trong kho khoá lại để tránh sử dụng quá mức
B. Giữ tại lối vào của bất kỳ khu vực nào đang lưu người bệnh cách ly
C. Giữ ở phía ngoài của buồng bệnh
D.Giữ ở phía ngoài của buồng bệnh, xa phương tiện VST
Câu 31. Vệ sinh hô hấp được yêu cầu thực hiện trong trường hợp nào sau đây:
A. Chỉ trong các vụ dịch SARS hoặc cúm.
B. Chỉ trong các cơ sở y tế có người bệnh lao kháng thuốc.
C. Chỉ ở buồng chờ khám của cơ sở y tế.
D. Đối với bất kỳ người nào đang có ho và hắt hơi.
Câu 32. Khi ho, hắt hơi, động tác nào sau đây được khuyến cáo để phòng ngừa lây nhiễm:
A. Che mũi miệng bằng khăn giấy hoặc khủyu tay, rửa tay ngay sau đó
B. Che mũi miệng bằng bàn tay và rửa tay ngay sau đó
C. Che mũi miệng bằng khăn giấy hoặc bàn tay, không cần rửa tay
D. Che mũi miệng bằng khăn giấy hoặc khủyu tay, không cần rửa tay
Câu 33. Biện pháp quan trọng NH T để phòng ngừa lây truyền qua đường không khí là
A. Cho người bệnh nằm phòng cách ly có xử lý không khí thích hợp (áp lực âm) hoặc thông khí tốt.
B. Giữ người bệnh cách nhau ít nhất 1 mét.
C. Mang áo choàng, bao giày, găng tay trước khi vào phòng và tháo ngay ra trước khi ra khỏi phòng, rửa tay
D. Tất cả các biện pháp A, B và C.
Câu 34. Biện pháp quan trọng NH T để phòng ngừa lây truyền qua đường giọt bắn là
A. Cho người bệnh nằm phòng cách ly có xử lý không khí thích hợp (áp lực âm) hoặc thông khí tốt.
B. Khoảng cách giữa các người bệnh cách nhau ít nhất 1 mét.
C. Mang áo choàng, bao giày, găng tay trước khi vào phòng và tháo ngay ra trước khi ra khỏi phòng và rửa tay
D. Tất cả các biện pháp A, B và C.
Câu 35. Biện pháp quan trọng NH T để phòng ngừa lây truyền qua đường tiếp xúc là
A. Cho người bệnh nằm phòng cách ly có xử lý không khí thích hợp (áp lực âm) hoặc thông khí tốt.
B. Khoảng cách giữa các người bệnh cách nhau ít nhất 1 mét.
C. Mang áo choàng, bao giày, găng tay trước khi vào phòng và tháo ngay ra trước khi ra khỏi phòng, rửa tay
D. Tất cả các biện pháp A, B và C.
Câu 36. Thời điểm nào sau đây KHÔNG nằm trong “5 thời điểm rửa tay” khi chăm sóc bệnh nhân
A. Trước khi tiếp xúc bệnh nhân
B. Sau khi tiếp xúc với dịch tiết bệnh nhân
C. Trước khi tiếp xúc vật dụng xung quanh bệnh nhân
D. Trước khi thực hiện các thủ thuật chăm sóc vô khuẩn
MỤC TIÊU HỌC TẬP: Sau khi học xong bài này, học viên có khả năng:
1. Trình bày được định nghĩa khử khuẩn, tiệt khuẩn
2. Mô tả được cách phân loại dụng cụ theo Spaulding
3. Trình bày được các nguyên tắc khử khuẩn, tiệt khuẩn
4. Mô tả được các phương pháp khử khuẩn-tiệt khuẩn
5. Trình bày được nội dung kiểm soát chất lượng tiệt khuẩn và bảo quản dụng cụ tiệt khuẩn
NỘI DUNG
1. Một số khái niệm
Làm sạch là một quá trình loại bỏ hoàn toàn các chất ngoại lai (ví dụ: chất bẩn, tổ chức cơ thể) ra khỏi dụng cụ, thường được thực hiện bằng nước và xà phòng hoặc các chất enzyme. Làm sạch cần được thực hiện trước khi khử khuẩn và tiệt khuẩn.
Khử nhiễm: là một quá trình loại bỏ các VSV gây bệnh khỏi các dụng cụ, làm cho các dụng cụ trở nên an toàn khi sử dụng chúng.
Khử khuẩn (Disinfection): là quá trình loại bỏ hầu hết hoặc tất cả vi sinh vật gây bệnh trên dụng cụ nhưng không diệt bào tử vi khuẩn. Trong bệnh viện, khử khuẩn thường được thực hiện bằng cách ngâm dụng cụ vào trong dung dịch hóa chất hoặc bằng phương pháp Pasteur. Trong thực hành, rất nhiều yếu tố có thể làm mất hoặc làm hạn chế hiệu lực khử khuẩn, ví dụ các dụng cụ không được làm sạch hoặc còn dính các chất hữu cơ; mức độ ô nhiễm VSV; nồng độ của chất khử khuẩn; thời gian dụng cụ tiếp xúc với chất khử khuẩn; đặc tính của dụng cụ (khe kẽ, khớp nối, lòng ống); nhiệt độ và pH của môi trường khử khuẩn.
Theo định nghĩa, khử khuẩn không giống như tiệt khuẩn ở chỗ không diệt được bào tử vi khuẩn. Tuy nhiên, một số chất khử khuẩn mới vẫn có thể diệt được bào tử nếu thời gian tiếp xúc đủ lâu (từ 6-10 giờ). Trong những điều kiện như vậy, những sản phẩm này được gọi là chất tiệt khuẩn.
Có 3 mức độ khử khuẩn gồm: khử khuẩn mức độ thấp, trung bình và cao.
Khử khuẩn mức độ thấp (Low-level disinfection): Khử khuẩn mức độ thấp khi ta cho hóa chất tiếp xúc với dụng cụ trong thời gian bằng hoặc dưới 10 phút để tiêu diệt được hầu hết các VSV sinh dưỡng, một số nấm và một số virus.
Khử khuẩn mức độ trung bình (Intermediate-level disinfection): - Khử khuẩn mức độ trung bình nếu diệt được trực khuẩn lao, vi khuẩn dạng sinh dưỡng, hầu hết virus và nấm nhưng không diệt được dạng bào tử của vi khuẩn.
Khử khuẩn mức độ cao (High level disinfection): Khử khuẩn mức độ cao diệt được mọi loại vi sinh vật trừ bào tử với thời gian ngắn (10 phút), hóa chất này gọi là chất khử khuẩn mức độ cao.
- Gọi một hóa chất là chất sát khuẩn khi chất đó phá hủy được các VSV, đặc biệt là các vi khuẩn gây bệnh. Chất sát khuẩn được sử dụng cả ở các tổ chức sống và trên các đồ vật dụng cụ; trong khi chất khử khuẩn chỉ để sử dụng trên các đồ vật.
Tiệt khuẩn (Sterilization): là một quá trình tiêu diệt hoặc loại bỏ tất cả các dạng của vi sinh vật sống bao gồm cả bào tử vi khuẩn. Tiệt khuẩn mang ý nghĩa tuyệt đối, nghĩa là một vật dụng sau khi được tiệt khuẩn sẽ không còn một loại VSV nào sống sót.
Trong bệnh viện, quá trình này được thực hiện bằng phương pháp hoá học hoặc lý học. Tiệt khuẩn bằng hơi nước dưới áp lực (nhiệt ướt), nhiệt khô, khí ethylene oxide (E), các kỹ thuật tiệt khuẩn mới ở nhiệt độ thấp và các hóa chất dạng lỏng là các biện pháp tiệt khuẩn chủ yếu.
Khi các hóa chất được sử dụng cho mục đích phá hủy mọi dạng sống của VSV, bao gồm nấm và các bào tử vi khuẩn thì các hóa chất đó được gọi là chất tiệt khuẩn. Nếu cũng loại hóa chất đó được sử dụng trong khoảng thời gian tiếp xúc ngắn hơn thì nó chỉ đóng vai trò là một chất khử khuẩn.
2. Một số yếu tố ảnh hưởng tới quá trình khử khuẩn, tiệt khuẩn
2.1. Số lượng và vị trí tác nhân gây bệnh
Việc tiêu diệt vi khuẩn có trên các dụng cụ phụ thuộc vào số lượng vi khuẩn có trên dụng cụ và thời gian để tiêu diệt chúng. Trong điều kiện chuẩn khi đặt các thử nghiệm kiểm tra khả năng diệt khuẩn khi hấp TK cho thấy trong vòng 30 phút tiêu diệt được 10 bào tử B. atrophaeus (dạng Bacillus subtilis). Nhưng trong 3 giờ có thể diệt được 100 000 Bacillus atrophaeus. Do vậy việc làm sạch dụng cụ sau khi sử dụng trước khi KK và TK là hết sức cần thiết, giúp làm giảm số lượng tác nhân gây bệnh, giúp rút ngắn quá trình KK và TK đồng thời bảo đảm chất lượng KK, TK tối ưu. Cụ thể là cần phải thực hiện một cách tỉ mỉ việc làm sạch với tất cả các loại dụng cụ, với những dụng cụ có khe, kẽ, nòng, khớp nối, và nhiều kênh như dụng cụ nội soi khi KK phải được ngâm ngập và cọ rửa, xịt khô theo khuyến cáo của nhà sản xuất trước khi đem đóng gói hấp TK.
2.2. Khả năng bất hoạt các vi khuẩn
Có rất nhiều tác nhân gây bệnh kháng với những hóa chất KK và TK dùng để tiêu diệt chúng. Cơ chế đề kháng của chúng với chất KK khác nhau. Do vậy, việc chọn lựa hóa chất để KK, TK cần phải chú ý chọn lựa hóa chất nào không bị bất hoạt bởi các vi khuẩn cũng như ít bị đề kháng nhất. Việc chọn lựa một hóa chất phải tính đến cả một chu trình TK, thời gian tiếp xúc của hóa chất có thể tiêu diệt được hầu hết các tác nhân gây bệnh là một việc làm cần thiết ở mỗi cơ sở KBCB.
2.3. Nồng độ và hiệu quả của hóa chất KK
Trong điều kiện chuẩn để thực hiện KK, các hóa chất KK muốn gia tăng mức tiêu diệt vi khuẩn gây bệnh mà mình mong muốn đạt được, đều phải tính đến thời gian tiếp xúc với hóa chất. Khi muốn tiêu diệt được 104 M. tuberculosis trong 5 phút, cần phải sử dụng cồn isopropyl 70%. Trong khi đó nếu dùng phenolic phải mất đến 2- 3 giờ tiếp xúc.
2.4. Những yếu tố vật lý và hóa học của hóa chất KK
Rất nhiều tính chất vật lý và hóa học của hóa chất ảnh hưởng đến quá trình KK, TK như: nhiệt độ, pH, độ ẩm và độ cứng của nước. Hầu hết tác dụng của các hóa chất gia tăng khi nhiệt độ tăng, nhưng bên cạnh đó lại có thể làm hỏng dụng cụ và thay đổi khả năng diệt khuẩn.
Sự gia tăng độ pH có thể cải thiện khả năng diệt khuẩn của một số hóa chất (ví dụ như glutaraldehyde, quaternary ammonium), nhưng lại làm giảm khả năng diệt khuẩn của một số hóa chất khác (như phenols, hypochlorites, iodine)
Độ ẩm là yếu tố quan trọng có ảnh hưởng đến những hóa chất KK, TK dạng khí như là Et , chlorine dioxide, formaldehyde.
Độ cứng của nước cao (quyết định bởi nồng độ cao của một số cation kim loại như Canxi, magiê) làm giảm khả năng diệt khuẩn và có thể làm hỏng các dụng cụ.
2.5. Chất hữu cơ và vô cơ
Những chất hữu cơ từ máu, huyết thanh, mủ, phân hoặc những chất bôi trơn có thể làm ảnh hưởng đến khả năng diệt khuẩn của hóa chất KK theo 2 con đường: giảm khả năng diệt khuẩn, giảm nồng độ hóa chất, bảo vệ vi khuẩn sống sót qua quá trình KK, TK và tái hoạt động khi những dụng cụ đó được đưa vào cơ thể. Do vậy quá trình làm sạch loại bỏ hoàn toàn chất hữu cơ, vô cơ bám trên bề mặt, khe, khớp và trong lòng dụng cụ là việc làm hết sức quan trọng, quyết định rất nhiều tới chất lượng KK, TK các dụng cụ trong bệnh viện.
2.6. Thời gian tiếp xúc với hóa chất
Các dụng cụ khi được KK, TK phải tuyệt đối tuân thủ thời gian tiếp xúc tối thiểu với hóa chất. Thời gian tiếp xúc này thường được quy định rất rõ bởi nhà sản xuất và được ghi rõ trong hướng dẫn sử dụng.
2.7. Các chất sinh học do vi khuẩn tạo ra (Biofilm)
Các vi sinh vật có thể được bảo vệ khỏi tác dụng của khóa chất KK, TK do khả năng tạo ra những chất sinh học, bao quanh vi khuẩn và dính với bề mặt dụng cụ và làm khó khăn trong việc làm sạch dụng cụ nhất là những dụng cụ dạng ống. Những VSV có khả năng tạo chất sinh học này đều có khả năng đề kháng cao và gấp 1000 lần so với những vi sinh vật không đề kháng. Do vậy khi chọn lựa hóa chất KK phải tính đến khả năng này của một số vi khuẩn như Staphylococcus, các trực khuẩn gram âm khi xử lý những dụng cụ nội soi, máy tạo nhịp, mắt kính, hệ thống chạy thận nhân tạo, ống thông mạch máu và đường tiểu. Một số ezyme và chất tẩy rửa có thể làm tan và giảm sự tạo thành những chất sinh học này.
3. Phân loại dụng cụ
Theo Spaulding, dụng cụ y tế được chia ra 3 nhóm dựa trên mức độ nguy cơ nhiễm khuẩn liên quan tới việc sử dụng chúng: nhóm nguy cơ cao, nguy cơ trung bình và nguy cơ thấp; tương ứng là các nhóm dụng cụ cần tiệt khuẩn, dụng cụ cần khử khuẩn mức độ cao và dụng cụ chỉ cần khử khuẩn thông thường hoặc làm sạch là đủ.
3.1. Các dụng cụ cần tiệt khuẩn (dụng cụ thiết yếu)
Các dụng cụ này cần phải tiệt khuẩn vì chúng có nguy cơ cao gây nhiễm khuẩn nếu bị ô nhiễm với bất kỳ VSV nào kể cả bào tử.
Các dụng cụ này được sử dụng trong các thủ thuật xâm nhập vào các tổ chức, mô hoặc hệ thống mạch máu vô khuẩn, bao gồm các dụng cụ phẫu thuật, cấy ghép, kim tiêm và các catheter đường tiết niệu và tim mạch.
Hầu hết các dụng cụ nhóm này được tiệt khuẩn bằng hơi nước (autoclave). Nếu là các dụng cụ không chịu nhiệt thì có thể tiệt khuẩn bbằng các kỹ thuật tiệt khuẩn nhiệt độ thấp.
Chỉ nên tiệt khuẩn bằng hóa chất đối với các dụng cụ thuộc nhóm này khi không thể thực hiện được các phương pháp tiệt khuẩn khác. Các hóa chất thường được sử dụng để tiệt khuẩn là glutaraldehyde 2% và hydrogen peroxide 6%.
3.2. Các dụng cụ cần khử khuẩn mức độ cao (bán thiết yếu)
Các dụng cụ thuộc nhóm này tiếp xúc với màng niêm mạc và các vùng da bị tổn thương trong quá trình sử dụng. Yêu cầu đối với các dụng cụ này là không có mặt mọi VSV trừ bào tử. Nhìn chung, các màng niêm mạc không bị tổn thương (nguyên vẹn) có khả năng đề kháng đối với các nhiễm khuẩn gây ra bởi các bào tử nhưng lại nhạy cảm với các VSV khác như trực khuẩn lao và các virus.
Dụng cụ thuộc nhóm này gồm các ống nội soi tiêu hóa, nhiệt kế, các dụng cụ gây mê và hô hấp trị liệu. Hầu hết các dụng cụ này ít nhất phải được khử khuẩn theo phương pháp Pasteur hoặc được khử khuẩn mức độ cao bằng các chất khử khuẩn như glutaraldehyde 2% và hydrogen peroxide 6%, axit peracetic.
Khi lựa chọn một chất khử khuẩn, một điểm cần lưu ý là liệu chất đó có an toàn cho dụng cụ sau nhiều lần tiếp xúc hay không. Ví dụ, hỗn hợp clo là một chất khử khuẩn mức độ cao nhưng chúng lại ăn mòn dụng cụ nên không được sử dụng để khử khuẩn các dụng cụ thuộc nhóm này.
Về lý thuyết, các ống nội soi ổ bụng và ổ khớp xâm nhập vào các tổ chức vô khuẩn nên lý tưởng nhất là được tiệt khuẩn sau mỗi khi sử dụng. Tuy nhiên, ngay ở các nước phát triển như Mỹ thì các dụng cụ này cũng chỉ được khử khuẩn mức độ cao. Mặc dù các số liệu nghiên cứu còn hạn chế nhưng không thấy có bằng chứng cho thấy khử khuẩn mức độ cao các ống nội soi này làm tăng nguy cơ nhiễm khuẩn.
Dụng cụ sau khi được khử khuẩn mức độ cao bằng dung dịch khử khuẩn cần được rửa lại bằng nước vô khuẩn để loại bỏ hoàn toàn chất khử khuẩn còn đọng ở dụng cụ. Không nên rửa bằng nước máy ở giai đoạn này vì có thể làm ô nhiễm dụng cụ. Trong trường hợp không có nước vô khuẩn (nước cất hoặc nước đun sôi để nguội) thì có thể rửa lại dụng cụ dưới vòi nước máy nhưng sau đó phải tráng lại dụng cụ bằng dung dịch cồn 70%. Mọi dụng cụ sau quá trình khử khuẩn cần được làm khô và lưu giữ cẩn thận sao cho không bị ô nhiễm lại.
3.3. Các dụng cụ thông thường
Các dụng cụ này thường chỉ tiếp xúc với vùng da lành mà không tiếp xúc với niêm mạc khi được sử dụng. Da lành là một hàng rào bảo vệ sự xâm nhập của vi khuẩn. Do vậy, nhóm dụng cụ này chỉ cần khử khuẩn mức độ thấp .
Một số dụng cụ như bô, huyết áp kế, nạng, thành giường, đồ vải, cốc chén của người bệnh, bàn đêm... có thể chỉ cần làm sạch tại nơi sử dụng mà không cần phải chuyển xuống Trung tâm tiệt khuẩn. Tuy nhiên, những dụng cụ này có thể gây lan truyền thứ phát nếu như NVYT không tuân thủ đứng quy trình xử lý dụng cụ.
Cụ thể hóa các dụng cụ và những yêu cầu bắt buộc khi xử lý các dụng cụ dùng lại là một bắt buộc trong các cơ sở KBCB, và phải được quy định cụ thể.
Bảng phân loại dụng cụ và phương pháp KK của Spaudling
| Phương pháp | Mức độ diệt khuẩn | Áp dụng cho loại dụng cụ |
| Tiệt khuẩn (sterilization) | ||
|
| Tiêu diệt tất cả các vi sinh vật bao gồm cả bào tử vi khuẩn | Những dụng cụ chăm sóc người bệnh thiết yếu chịu nhiệt (dụng cụ phẫu thuật) và dụng cụ bán thiết yếu dùng trong chăm sóc người bệnh Những dụng cụ chăm sóc người bệnh thiết yếu không chịu nhiệt và bán thiết yếu Những dụng cụ chăm sóc người bệnh không chịu nhiệt và những dụng cụ bán thiết yếu có thể ngâm được. |
| Khử khuẩn mức độ cao (high level disinfection) | ||
|
| Tiêu diệt tất cả các vi sinh vật ngoại trừ một số bào tử vi khuẩn | Những dụng cụ chăm sóc người bệnh bán thiết yếu không chịu nhiệt (dụng cụ điều trị hô hấp, dụng cụ nội soi đường tiêu hoá và nội soi phế quản). |
| Khử khuẩn mức độ trung bình (intermediate level disinfection) | ||
|
| Tiêu diệt các vi khuẩn thông thường, hầu hết các vi rút và nấm, nhưng không tiêu diệt được Mycobacteria và bào tử vi khuẩn, | Một số dụng cụ chăm sóc người bệnh bán thiết yếu và không thiết yếu (băng đo huyết áp) hoặc bề mặt (tủ đầu giường), có dính máu. |
| Khử khuẩn mức độ thấp (low level disinfection) | ||
|
| Tiêu diệt các vi khuẩn thông thường và một vài vi rút và nấm, nhưng không tiêu diệt được Mycobacteria và bào tử vi khuẩn. | Những dụng cụ chăm sóc người bệnh không thiết yếu (băng đo huyết áp) hoặc bề mặt (tủ đầu giường), không có dính máu. |
Một số vấn đề có thể gặp phải khi phân loại dụng cụ
Cần phải xác định rõ dụng cụ thuộc nhóm nào để quyết định lựa chọn phương pháp khử KK, TK thích hợp là một bắt buộc đối với nhân viên tại trung tâm KK, TK của các cơ sở KBCB, cũng như nhà lâm sàng, người trực tiếp sử dụng những dụng cụ này.
Những dụng cụ dùng trong phẫu thuật nội soi hô hấp, ổ bụng, đưa vào khoang vô khuẩn nên bắt buộc phải TK, còn những dụng cụ nội soi dùng trong chẩn đoán dạ dày ruột, được xếp vào nhóm tiếp xúc với niêm mạc (bán thiết yếu), nên có thể chỉ cần KK mức độ cao.
Kìm sinh thiết, bấm vào mô những người bệnh chảy máu nặng như giãn tĩnh mạch thực quản, là dụng cụ tiếp xúc với mô vô trùng mạch máu nên phải được TK đúng quy định, không được KK mức độ cao.
4. Nguyên tắc khử khuẩn và tiệt khuẩn dụng cụ
4.1 Nguyên tắc khử khuẩn và tiệt khuẩn dụng cụ
- Dụng cụ khi sử dụng cho mỗi người bệnh phải được xử lý thích hợp
- Dụng cụ sau khi xử lý phải được bảo quản bảo đảm an toàn cho đến khi sử dụng
- Nhân viên y tế phải được huấn luyện và trang bị đầy đủ các phương tiện phòng hộ
- Dụng cụ y tế trong các cơ sở KBCB phải được quản lý và xử lý tập trung
4.2 Nguyên tắc chọn lựa hóa chất khử và tiệt khuẩn dụng cụ
Tương ứng với các yêu cầu về KK,TK dụng cụ là việc chọn lựa hóa chất khử và TK sao cho phù hợp với mục đích sau cùng đạt được của dụng cụ cần đem sử dụng, do vậy việc chọn lựa hóa chất khử khuẩn phải dựa trên những nguyên tắc cơ bản sau:
Dựa vào tiêu chuẩn chọn lựa hóa chất sao cho đạt hiệu quả, không tốn kém và không gây tổn hại dụng cụ (bảng 1)
Dựa vào khả năng tiêu diệt vi khuẩn của hóa chất (bảng 2, 3)
Dựa vào mức độ gây hại của dụng cụ để điều chỉnh hóa chất phù hợp với dụng cụ cần được xử lý, tránh làm hỏng dụng cụ và gây hại cho người sử dụng (bảng 4)
Tính năng an toàn cho người sử dụng và môi trường (bảng 4)
Bảng 1: Tiêu chuẩn chọn lựa hóa chất khử khuẩn
1. Phải có phổ kháng khuẩn rộng
2. Tác dụng nhanh
3. Không bị tác dụng của các yếu tố môi trường
4. Không độc
5. Không tác hại tới các dụng cụ kim loại cũng như bằng cao su, nhựa
6. Hiệu quả kéo dài trên bề mặt các DC được xử lý.
7. Dễ dàng sử dụng
8. Không mùi hoặc có mùi dễ chịu
9. Kinh tế
10. Có khả năng pha loãng
11. Có nồng độ ổn định kể cả khi pha loãng để sử dụng.
12. Có khả năng làm sạch tốt
Bảng 2: Phân loại mức độ và hóa chất khử khuẩn
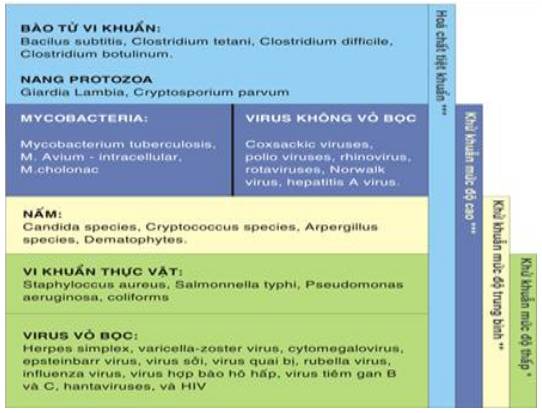
Bảng 3: đánh giá mức độ diệt khuẩn của dung dịch khử khuẩn
| Chất KK | Tác dụng diệt khuẩn | ||||
| Bào tử | Vi khuẩn lao | Vi khuẩn khác | Siêu vi E NE | ||
| Glutaraldehyde 2% (5phút – 3giờ) | Tốt 3 giờ | Tốt* 20 phút | Tốt 5-10 ph | Tốt 5-10 ph | Tốt 5-10 ph |
| Acid Peracetic 0,2 –0,35% (5-10 phút) | Tốt | Tốt | Tốt | Tốt | Tốt |
| Alcohol 60-70% (ethanol hoặc isopropanol) (1-10 phút) | Không | Tốt | Tốt | Tốt | Trung bình |
| Hợp chất Peroxygen 3-6% (20 phút) | Thay đổi | Thay đổi | Tốt | Tốt | Thay đổi |
| Chlorine 0,5-1.0% (10 – 60 phút) | Tốt | Tốt | Tốt | Tốt | Tốt |
| Phenoclic 1-2%** | Không | TB - tốt | Tốt | Trung bình | Kém |
| Hợp chất Ammonia bậc 4 0,1-0,5%*** | Không | Thay đổi | Trung bình | Trung bình | Kém |
* Tác dụng kém với trực khuẩn lao E = có vỏ
** Có khả năng gây độc, không sử dụng trong khoa sơ sinh NE = không
Bảng 4: tính chất dung dịch khử khuẩn
| Chất KK | Tính chất khác | |||
| Ổn định | Không bị bất hoạt bởi chất hữu cơ | Ăn mòn/ phá hủy kim loại | Kích thích/ tăng tính nhậy cảm | |
| Glutaraldehyde 2% (5phút – 3giờ) | TB (14 – 28 ngày) | Không (Cố định)** | Không | Có*** |
| Acid Peracetic 0,2 –0,35% (5-10 phút) | Không (<1 ngày) | Không | Không đáng kể | Không đáng kể |
| Alcohol 60-70% (ethanol hoặc isopropanol) (1-10 phút) | Có (đóng thùng kín) | Có (Cố định)** | Không đáng kể (ảnh hưởng chất gắn các kính trong ống NS) | Không |
| Hợp chất Peroxygen 3-6% (20 phút) | TB (7ngày) | Có | Không đáng kể | Không |
| Chlorine 0,5-1.0% (10 – 60 phút) | Không (<1 ngày) | Có | Có | Có***** |
| Phenoclic 1-2%** | Có | Không | Không đáng kể | Có |
| Hợp chất Ammonia bậc 4 0,1-0,5%*** | Có | Có | Không | Không |
* Dùng găng khi tiếp xúc với chất KK** Xuyên thấu kém *** Mức độ tác dụng phụ nhiều
5. Các phương pháp tiệt khuẩn
Nhiều phương pháp TK được sử dụng, như TK nhiệt độ cao bằng bằng hơi nước TK nhiệt độ thấp như TK bằng ethylene oxide và TK bằng hydrogen peroxide công nghệ plasma.
5.1. Hấp ướt (steam sterilization)
Đây là phương pháp thông thưòng, thích hợp và được sử dụng rộng rãi nhất để tiệt trùng cho tất cả các DC xâm lấn chịu được nhiệt và độ ẩm. Phương pháp này tin cậy, không độc, rẻ tiền, nhanh chóng diệt được các tác nhân gây bệnh, bao gồm cả diệt được bào tử, ít tốn thời gian và hơi nước có thể xuyên qua vải bọc, giấy gói, thùng kim loại đóng gói DC. Tuy nhiên, phương pháp này có thể làm ảnh hỏng một số DC như làm ăn mòn và giảm tính chính xác của các DC vi phẫu và cháy đèn của đèn soi tay cầm trong nha khoa. Giảm khả năng chiếu sáng của đèn trên lưỡi đèn soi thanh quản, và nhanh hỏng khuôn bó bột.
Phương pháp được thực hiện bởi các lò hấp và sử dụng hơi nước bão hòa dưới áp lực. Mỗi một loại DC sẽ có những yêu cầu về thời gian hấp khác nhau, và ở mỗi chu trình hấp khác nhau những thông số cũng khác nhau. Các thông số thường sử dụng để theo dõi quá trình TK là: hơi nước, thời gian, áp suất và nhiệt độ hấp. Hơi nước lý tưởng cho tiệt khuẩn là hơi nước bão hòa khô đã được làm ướt (làm giảm khô còn >97%), với một áp lực cao nhằm tiêu diệt nhanh chóng tác nhân gây bệnh. Chu trình cho hấp ướt thường là 121 °C tối thiểu là 15 phút, với những gói kích cỡ lớn và vật liệu khác nhau thời gian sẽ thay đổi, ở 132 - 135 °C trong vòng 3 – 4 phút với những DC có lỗ và DC dạng ống.
Tất cả các chu trình hấp ướt đều phải được theo dõi bởi những thông số cơ học, hóa học và sinh học.
5.2 Hấp khô (dry heat)
Được sử dụng để tiệt trùng duy nhất cho những DC không có nguy cơ bị hỏng, các ống chích thủy tinh dùng lại, các loại thuốc mỡ hoặc dầu, DC sắc nhọn. Sử dụng một nồi hấp khô (hot air oven) có quạt hoặc hệ thống dẫn để bảo đảm sự phân phối đều khắp của hơi nóng. Thời gian là 160 °C (320 °F) trong 2 giờ hoặc 170 °C (340 °F) trong 1 giờ và 150 °C (300 °F) trong 150 phút (2 giờ 30 phút). Phương pháp này rẻ tiền, không độc hại môi trường, dễ dàng lắp đặt, tuy nhiên làm hỏng DC, nhất là DC kim loại, cao su và thời gian dài. Hiện nay không được khuyến cáo sử dụng trong BV.
5.3 Tiệt khuẩn nhiệt độ thấp với hydrogen peroxide công nghệ plasma
Tiệt khuẩn các thiết bị y khoa bằng cách khuyếch tán hydrogen peroxide vào buồng và sau đó “kích hoạt” các phân tử hydrogen peroxide thành dạng plasma. Sử dụng kết hợp hơi và plasma hydrogen peroxide tiệt khuẩn an toàn và nhanh các dụng cụ và vật liệu y khoa mà không để lại dư lượng độc hại. Sản phẩm cuối là oxy và nước nên rất an toàn cho người sử dụng và môi trường. Tất cả các giai đoạn của chu trình tiệt khuẩn, kể cả giai đoạn plasma, vận hành trong một môi trường khô ở nhiệt độ thấp, và do đó chu trình không làm hỏng các dụng cụ nhạy cảm với nhiệt và độ ẩm. Phương pháp này cung cấp mức bảo đảm tiệt khuẩn (SAL) là 10-6, theo định nghĩa tiêu chuẩn quốc tế. Thời gian tiệt khuẩn từ 28 đến 75 phút tùy loại dụng cụ và thế hệ máy. Thích hợp để tiệt khuẩn các dụng cụ nội soi và vi phẫu trong các chuyên khoa khác nhau: phẫu thuật tổng quát, phẫu thuật tim, thần kinh, mắt, tai mũi họng, răng hàm mặt, chấn thương chỉnh hình, sản nhi….
5.4. Tiệt khuẩn bằng Ethylene oxide
Phương pháp này tương hợp với nhiều loại dụng cụ, khả năng thẩm thấu cao, nhiệt độ thấp ở 37 °C trong 5 giờ, 55 °C trong 3 giờ tiếp xúc, không làm hỏng dụng cụ, thích hợp cả với những dụng cụ có lòng ống dài, kích thước nhỏ. Hơi ethylene oxide độc, có khă năng gây ung thư và có thể gây cháy nổ, tốn thời gian thực hiện vì sự nạp khí và thoát khí lâu, chu kỳ lên tới 12 giờ. Nhược điểm là thời gian tiệt khuẩn lâu, có thể thải ra khí C và bắt buộc phải có bộ phận xử lý khí thải để khí thải cuối cùng không độc hại cho môi trường và người sử dụng. Người sử dụng cũng phải được kiểm tra sức khỏe định kỳ. Hiện nay với sự cải tiến của lò hấp mới đã khắc phục phần nào nhược điểm của lò hấp này.
6. Quy trình khử-tiệt khuẩn cụ thể trong các cơ sở khám bệnh, chữa bệnh
6.1. Làm sạch dụng cụ chăm sóc người bệnh
- Dụng cụ phải được làm sạch ngay sau khi sử dụng tại các khoa phòng
- Dụng cụ phải được làm sạch với nước và chất tẩy rửa, tốt nhất là chất tẩy rửa có chứa enzyme trước khi khử khuẩn hoặc tiệt khuẩn tại trung tâm tiệt khuẩn.
- Việc làm sạch có thể thực hiện bằng tay hoặc bằng máy rửa cơ học.
- Cần chọn lựa chất tẩy rửa hoặc enzyme tương thich với dụng cụ và theo khuyến cáo của nhà sản xuất
- Các dụng cụ sau khi làm sạch cần được kiểm tra các bề mặt, khe khớp và loại bỏ hoặc sửa chữa các dụng cụ bị gẫy, bị hỏng, han rỉ trước khi đem khử khuẩn, tiệt khuẩn.
6.2. Khử khuẩn
6.2.1 Khử khuẩn mức độ cao
- Áp dụng trong trường hợp dụng cụ bán thiết yếu khi không thể áp dụng tiệt khuẩn.
- Dung dịch khử khuẩn mức độ cao thường được sử dụng dung dịch glutaraldehyde 2%, orthophthaldehyde 0,55%, hydrogen peroxide 7,35% cộng với 0,23% peracetic acide.
- Dụng cụ sau khi xử lý phải được rửa sạch hóa chất bằng nước vô khuẩn và làm khô,
- Thời gian tiếp xúc tối thiểu cho dụng cụ bán thiết yếu phải được tuân thủ theo khuyến cáo của nhà sản xuất. Tránh để lâu vì có thể gây hỏng dụng cụ.
- Tráng dụng cụ bằng nước vô khuẩn sau khi ngâm khử khuẩn, Nếu không có nước vô khuẩn thì nên tráng lại bằng cồn 70°.
- Làm khô dụng cụ bằng gạc vô khuẩn hoặc hơi nóng và bảo quản trong điều kiện vô khuẩn. Sau khi khử khuẩn mức độ cao, dụng cụ phải được bảo quản tốt và nên được sử dụng trong thời hạn 24 giờ, nếu quá thì phải khử khuẩn lại trước khi sử dụng.
6.2.2. Khử khuẩn mức độ trung bình và thấp
- Áp dụng cho những dụng cụ tiếp xúc với da lành
- Chọn lựa hóa chất khử khuẩn mức độ trung bình và thấp tương hợp với dụng cụ theo khuyến cáo của nhà sản xuất
- Lau khô trước khi ngâm hóa chất khử khuẩn
- Bảo đảm nồng độ và thời gian ngâm theo đúng khuyến cáo của nhà sản xuất. Ngâm ngập dụng cụ hoàn toàn vào hóa chất. Kiểm tra nồng độ hóa chất theo khuyến cáo của nhà sản xuất.
- Tráng dụng cụ bằng nước sạch sau khi ngâm khử khuẩn.
- Làm khô dụng cụ và bảo quản trong điều kiện sạch.
6.5. Phương pháp tiệt khuẩn thường được chọn lựa trong các cơ sở khám chữa bệnh
- Sử dụng phương pháp tiệt khuẩn bằng nhiệt ướt cho những dụng cụ chịu được nhiệt và độ ẩm (nồi hấp, autoclave)
- Sử dụng phương pháp tiệt khuẩn nhiệt độ thấp cho những dụng cụ không chịu được nhiệt và độ ẩm (hydrogen peroxide gas plasma, EtO)
- Tiệt khuẩn bằng phương pháp ngâm peracetic acide, glutaraldehyde, có thể dùng cho những dụng tiệt khuẩn không chịu nhiệt và phải được sử dụng ngay lập tức, tránh làm tái nhiễm lại trong quá trình bảo quản.
- Tiệt khuẩn bằng phương pháp hấp khô (ví dụ như 340°F (170°C) trong 60 phút) không được khuyến cáo trong tiệt khuẩn dụng cụ.
- Nơi tiệt khuẩn dụng cụ y tế và phẫu thuật bằng khí ET phải bảo đảm thông khí tốt. Những dụng cụ dạng ống dài khi hấp nhiệt độ thấp cần phải bảo đảm hiệu quả và bảo đảm chất tiệt khuẩn phải tiếp xúc với bề mặt lòng ống bên trong.
6.6. Tiệt khuẩn nhanh
- Không được tiệt khuẩn nhanh cho những dụng cụ dùng cho cấy ghép.
- Không được dùng tiệt khuẩn nhanh chỉ vì sự tiện lợi và chí phí thấp trong các cơ sở khám bệnh, chữa bệnh.
- Trong trường hợp không có điều kiện sử dụng các phương pháp tiệt khuẩn khác, có thể sử dụng tiệt khuẩn nhanh, nhưng phải bảo đảm giám sát chắc chắn tốt những điều sau sau:
+ Làm sạch dụng cụ trước khi cho vào thùng, khay tiệt khuẩn.
+ Bảo đảm ngăn ngừa tránh nhiễm vi khuẩn ngoại sinh ở dụng cụ trong quá trình di truyển từ nơi tiệt khuẩn đến người bệnh.
+ Bảo đảm chức năng của các dụng cụ sau khi tiệt khuẩn nhanh còn tốt
+ Giám sát chặt chẽ quy trình tiệt khuẩn: thông số vật lý, hóa học và sinh học.
- Không được sử dụng những thùng, khay đóng gói không bảo đảm tiệt khuẩn dụng cụ bằng phương pháp này.
- Chỉ nên tiệt khuẩn nhanh khi cần thiết, như trong tiệt khuẩn những dụng cụ không thể đóng gói, tiệt khuẩn bằng phương pháp khác và lưu chứa dụng cụ trước khi sử dụng.
6.7. Xếp dụng cụ vào lò buồng hấp
- Dụng cụ xếp vào buồng hấp phải bảo đảm sự lưu thông tuần hoàn của các tác nhân tiệt khuẩn xung quanh các gói dụng cụ. Bề mặt của dụng cụ đều được tiếp xúc trực tiếp với tác nhân tiệt khuẩn, không được để dụng cụ chạm vào thành buồng hấp.
- Xếp các loại dụng cụ theo chiều dọc. Các dụng cụ đóng bằng bao plastic phải được áp hai mặt giấy vào nhau.
6.8. Lưu giữ và bảo quản
- Dụng cụ sau tiệt khuẩn phải được lưu giữ ở nơi quy định bảo quản chất lượng dụng cụ đã tiệt khuẩn.
- Nơi lưu giữ dụng cụ phải có các tủ, kệ bảo đảm không bị hỏng khi tiếp xúc bên ngoài bề mặt đóng gói.
- Các tủ, giá để dụng cụ phải cách nền nhà 12 – 25 cm, cách trần 12,5cm nếu không gần hệ thống phun nước chống cháy, 45cm nếu gần hệ thống phun nước chống cháy. Cách tường là 5cm, bảo đảm tuần hoàn thông khí, dễ vệ sinh, chống côn trùng xâm nhập.
- Nơi lưu giữ dụng cụ tại đơn vị tiệt khuẩn trung tâm có thông khí tốt và phải được giám sát nhiệt độ, độ ẩm và bụi: Nhiệt độ: 18 -22°C, Độ ẩm: 35 – 60%.
- Kiểm tra, luân chuyển thường xuyên dụng cụ để tránh hết hạn sử dụng
+ Hạn sử dụng của các dụng cụ tiệt khuẩn tùy thuộc vào phương pháp tiệt khuẩn chất lượng giấy gói, tình trạng lưu trữ.
+ Dụng cụ đóng gói bằng giấy chuyên dụng hạn sử dụng không quá 3 tháng,
+ Dụng cụ đóng gói với bao plastic một mặt giấy kín làm bằng polyethylene sau khi tiệt khuẩn có thể để trong vòng 6 tháng và theo khuyến cáo của nhà sản xuất
+ Khi sử dụng nếu thấy nhãn trên các dụng cụ bị mờ, không rõ, hoặc không còn hạn sử dụng cần phải tiệt khuẩn lại những dụng cụ đó.
6.9. Kiểm soát chất lượng
- NVYT làm việc tại khu vực khử khuẩn, tiệt khuẩn phải được huấn luyện thường xuyên những kiến thức cơ bản về khử khuẩn, tiệt khuẩn dụng cụ y tế và có chứng chỉ đào tạo trong lĩnh vực khử khuẩn, tiệt khuẩn từ các cơ sở huấn luyện có tư cách pháp nhân.
- Toàn bộ hồ sơ lưu kết quả giám sát mỗi chu trình tiệt khuẩn, bộ dụng cụ phải được lưu trữ lại tại đơn vị tiệt khuẩn trung tâm.
- Những người có trách nhiệm kiểm soát chất lượng khử khuẩn, tiệt khuẩn của cơ cở khám chữa bệnh phải được thực hiện bởi và được đào tạo chuyên ngành.
- Thường quy mời những cơ quan có chức năng thẩm định kiểm soát chất lượng lò hấp và các máy móc khử khuẩn, tiệt khuẩn.
7. Một số chú ý
7.1. Đối với dụng cụ tái sử dụng
- Cơ sở khám chữa bệnh phải xây dựng những quy định phù hợp về việc tái sử dụng lại những DC sau khi đã dùng cho người bệnh theo đúng quy định về vô khuẩn khi chăm sóc và chữa trị cho người bệnh.
- Cơ quan chức năng của ngành y tế phải xây dựng một chính sách toàn ngành cho những DC tái sử dụng trong các cơ sở KBCB phù hợp với thực tế.
7.2. Bảo đảm an toàn cho người thực hiện và môi trường khử khuẩn, tiệt khuẩn
- Cơ sở khám chữa bệnh phải cung cấp đủ phương tiện phòng hộ cá nhân cho người làm việc tại khu vực khử khuẩn, tiệt khuẩn bao gồm, áo choàng, tạp dề bán thấm, găng tay dày, kính mắt, mũ, khẩu trang sạch. Việc sử dụng phương tiện phòng hộ cá nhân tùy thuộc vào thao tác sẽ thực hiện của NVYT dự định.
- NVYT làm việc tại khu vực khử khuẩn, tiệt khuẩn phải được khám sức khỏe định kỳ và đột xuất khi có yêu cầu. Tối thiểu phải chích ngừa phòng ngừa bệnh Lao, viêm gan B.
- NVYT làm việc tại khu vực khử khuẩn, tiệt khuẩn phải được huấn luyện thường xuyên những kiến thức cơ bản về khử khuẩn, tiệt khuẩn dụng cụ y tế.
- Với các phòng ngâm khử khuẩn dụng cụ bằng hóa chất, cần trang bị quạt gió và bảo đảm thông thoáng, số lần trao đổi khí theo yêu cầu cho từng loại hóa chất và theo hướng dẫn của nhà sản xuất
- Với các đơn vị sử dụng phương pháp tiệt khuẩn bằng EtO, FO (Formaldehyde), cần có kế hoạch đào tạo thật kỹ cho những người mới sử dụng, và cần trang bị các thiết bị để kiểm soát mức độ tiếp xúc hay rò rỉ của các khí này ra môi trường. Biện pháp phòng chống cháy nổ cần được lưu ý nghiêm ngặt.
7.3. Theo dõi và giám sát kiểm tra chất lượng dụng cụ hấp tiệt khuẩn
- Sử dụng các chỉ thị sinh học, hóa học, cơ học để giám sát quy trình tiệt khuẩn.
- Thường xuyên kiểm tra các thông số cơ học của lò hấp (thời gian, nhiệt độ, áp suất). Các chỉ thị thử nghiệm chất lượng lò hấp ướt cần làm hằng ngày và đặt vào lò không chứa dụng cụ (chạy không tải) và phải được kiểm tra ngay sau khi kết thúc quy trình tiệt khuẩn đầu tiên trong ngày. Nên có các test thử kiểm tra chất lượng lò hấp Bowie-dick và dùng test để kiểm tra 3 thông số (áp suất, nhiệt độ và thời gian).
- Tất cả gói dụng cụ phải được dán băng chỉ thị kiểm tra nhiệt độ để xác định dụng cụ đã được đưa vào lò tiệt khuẩn.
- Đặt các chỉ thị hóa học vào các bộ dụng cụ phải được đặt vào phẫu thuật, nội soi, cấy ghép,…
- Chỉ thị sinh học cần thực hiện ít nhất hằng tuần và vào các mẻ dụng cụ có cấy ghép. Phải chọn lựa loại bacillus phù hợp với quy trình tiệt khuẩn như sau:
- Atrophaeuse spores cho Et và hấp khô.
- Geobacillus stearothermophilus spores cho hấp hơi nước, hydrogen peroxide gas plasma và peracetic acide.
- Nên chọn loại máy ủ vi sinh có thời gian ủ và đọc kết quả thử nghiệm sinh học ở nhiệt độ 55-60°C hoặc 35-370°C và trả lời kết quả càng sớm càng tốt (tốt nhất sau 3 giờ).
- Cần thu hồi và tiệt khuẩn lại các gói dụng cụ và mẻ hấp không đạt chất lượng về chỉ thị hóa học, sinh học.
- Ghi chép và lưu trữ lại tại đơn vị tiệt khuẩn các thông tin quả giám sát mỗi chu trình tiệt khuẩn, bộ dụng cụ về dụng cụ đã hấp.
- Những người có trách nhiệm kiểm soát chất lượng khử khuẩn, tiệt khuẩn của cơ sở khám bệnh, chữa bệnh phải được thực hiện bởi và được đào tạo chuyên ngành.
- Thường quy mời những cơ quan có chức năng thẩm định kiểm soát chất lượng lò hấp và các máy móc khử khuẩn, tiệt khuẩn.
TÀI LIỆU THAM KHẢO
1. Hướng dẫn Quy trình Chống nhiễm khuẩn tập I, Bộ Y tế, 2003
2. Hướng dẫn Khử khuẩn-tiệt khuẩn, Bộ Y tế, 2012
3. Thông tư 18/2009/TT-BYT Hướng dẫn công tác KSNK trong các bệnh viện.
4. CDC Guideline disinfection and sterilization in health care facilities, 2008
CÂU HỎI LƯỢNG GIÁ
Câu 1. Điền chỗ trống cho đủ 3 phương pháp tiệt khuẩn:
A. …………….
B……………..
C…………….
* Chọn câu trả lời Đúng/Sai cho các câu hỏi từ 2 đến 6 bằng cách đánh dấu X vào cột A cho câu đúng và vào cột B cho câu sai:
|
|
| A | B |
| Câu 2 | Tiệt khuẩn là quá trình loại bỏ hoặc phá hủy tất cả các cấu trúc vi khuẩn bao gồm cả nha bào |
|
|
| Câu 3 | Các yếu tố ảnh hưởng đến tác dụng của các chất sát khuẩn là nồng độ của hóa chất, thời gian tiếp xúc và pH môi trường |
|
|
| Câu 4 | Theo Spaudling thì bóng bóp ambu thuộc loại dụng cụ không chịu nhiệt, bán thiết yếu |
|
|
| Câu 5 | Bóng bóp ampu cần được khử khuẩn ở mức độ trung bình |
|
|
| Câu 6 | Người bệnh ho ra máu và bắn vào bóng ambu trong khi được thở qua bóng không làm thay đổi quy trình xử lý dụng cụ |
|
|
* Chọn câu trả lời đúng nhất cho các câu hỏi từ 7 đến 15
Câu 7. Khử khuẩn sơ bộ được định nghĩa là quá trình:
A. Loại bỏ hoàn toàn các chất ngoại lai (chất bẩn, tổ chức cơ thể...) ra khỏi dụng cụ
B. Loại bỏ các vi sinh vật gây bệnh khỏi các dụng cụ
C. Loại bỏ nhiều hoặc tất cả các vi khuẩn gây bệnh trừ nha bào
D. Loại bỏ hoàn toàn các chất ngoại lai và các vi sinh vật gây bệnh khỏi các dụng cụ
E. Cả A và B
Câu 8. Khử khuẩn được định nghĩa là quá trình
A. Loại bỏ hoàn toàn các chất ngoại lai (ví dụ: chất bẩn, tổ chức cơ thể) ra khỏi dụng cụ
B. Loại bỏ các vi sinh vật gây bệnh ra khỏi các dụng cụ
C. Loại bỏ hầu hết hoặc tất cả các vi khuẩn gây bệnh trừ nha bào
D. Loại bỏ hoàn toàn các chất ngoại lai, các vi sinh vật và vi khẩn gây bệnh ra khỏi các dụng cụ
Câu 9. Loại dụng cụ nào dưới đây cần phải tiệt khuẩn
A. Dụng cụ phẫu thuật nội soi
B. Bộ dụng cụ thay băng
C. Mask thở oxy
D. Cả 3 dụng cụ trên (A, B và C)
Câu 10. Phương pháp nào sau đây được gọi là tiệt khuẩn:
A. Hấp ướt ở nhiệt độ 121 °C trong 20 phút
B. Ngâm trong dung dịch Glutaraldehyde trong 10 giờ
C. Hấp ướt ở nhiệt độ 134 °C trong 05 phút
D. Cả 3 phương pháp trên (A, B và C)
Câu 11. Khi tiếp xúc với dụng cụ đã được tiệt khuẩn/khử khuẩn mức độ cao NVYT cần:
A. Không cần sử dụng găng
B. Sử dụng găng sạch
C. Sử dụng găng vô khuẩn
D. Sử dụng găng sạch hoặc vô khuẩn
E. Sử dụng găng bảo hộ hoặc găng sạch
Câu 12. Nguyên tắc nào sau đây được áp dụng khi lựa chọn hóa chất khử khuẩn
A. Phổ kháng khuẩn rộng
B. Tác dụng nhanh
C. Không gây độc cho bệnh nhân, nhân viên y tế và môi trường
D. Cả 3 nguyên tắc trên (A, B, C)
Câu 13. Nguyên tắc lựa chọn hóa chất khử khuẩn
A. Tác dụng nhanh
B. Tác dụng nhanh và .phổ kháng khuẩn hẹp
C. Phổ kháng khuẩn hẹp và không bị ảnh hưởng bởi các chất: chất hữu cơ, xà phòng, chất tẩy rửa khác
D. Tác dụng nhanh và không bị ảnh hưởng bởi các chất: chất hữu cơ, xà phòng, chất tẩy rửa khác
Câu 14. Hãy xắp xếp số thứ tự các bước khử khuẩn bóng Ambu bằng cách đánh dấu X vào ô thích hợp: (Lưu ý: Khi chấm điểm cho câu hỏi này/đáp án cần nêu rõ: chỉ tính điểm khi học viên đánh dấu đúng thứ tự của tất cả các bước)
| Thứ tự các bước khử khuẩn | Thứ tự các bước khử khuẩn | |||||
| 1 | 2 | 3 | 4 | 5 | 6 | |
| 14.1. Rửa bằng nước sạch hoặc xà phòng hoặc với dung dịch enzyme |
|
|
|
|
|
|
| 14.2. Tháo rời các bộ phận nếu được |
|
|
|
|
|
|
| 14.3. Đóng gói |
|
|
|
|
|
|
| 14.4. Ngâm khử khuẩn |
|
|
|
|
|
|
| 14.5. Sấy khô |
|
|
|
|
|
|
| 14.6.Tráng bằng nước vô khuẩn sau khi ngâm khử khuẩn |
|
|
|
|
|
|
Câu 15. Lựa chọn phương pháp khử khuẩn cho từng loại dụng cụ sau bằng cách đánh dấu X vào ô thích hợp:
| Dụng cụ | A. Khử khuẩn Mức độ trung bình | B. Khử khuẩn mức độ cao | C. Tiệt khuẩn |
| 15.1. Mức độ khử khuẩn đối với mặt nạ khí dung |
|
|
|
| 15.2. Mức độ khử khẩn đối với ống nội soi |
|
|
|
| 15.3. Mức độ khử khuẩn đối với kìm sinh thiết |
|
|
|
| 15.4. Mức độ khử khuẩn đối với bình đựng nước để rửa trong khi nội soi |
|
|
|
* Câu hỏi nhiều lựa chọn:
Câu 16. Lựa chọn phương pháp khử khuẩn cho từng loại dụng cụ sau bằng cách đánh dấu X vào ô thích hợp:
| Dụng cụ | A. Khử khuẩn mức độ cao | B. Tiệt khuẩn Nhiệt độ cao | C. Tiệt khuẩn nhiệt độ thấp |
| 16.1. Phương pháp khử khuẩn đối với dây đốt |
|
|
|
| 16.2. Phương pháp khử khuẩn đối với kim Trocard |
|
|
|
| 16.3. Phương pháp khử khuẩn đối với kéo phẫu thuật |
|
|
|
| 16.4. Phương pháp khử khuẩn đối với thanh ngáng miệng/cái đè lưỡi |
|
|
|
| 16.5.Phương pháp khử khuẩn đối với đèn nội khí quản |
|
|
|
HÒNG LÂY NHIỄM TRONG TIÊM VÀ XỬ TRÍ PHƠI NHIỄM VỚI MÁU, DỊCH CƠ THỂ, VẬT SẮC NHỌN TRONG TIÊM
MỤC TIÊU HỌC TẬP: Sau khi học xong bài này, học viên có khả năng
1. Phát biểu đúng định nghĩa tiêm an toàn.
2. Kể được các hành vi tiêm chưa an toàn, nguy cơ và đề xuất các giải pháp thay đổi hành vi nhằm đảm bảo an toàn trong tiêm.
3. Trình bày được nguyên tắc thực hành KSNK trong tiêm
4. Thống nhất nguyên tắc sắp xếp một xe tiêm tại đơn vị
5. Mô phỏng đủ, đúng quy trình xử trí sau phơi nhiễm với máu hoặc dịch cơ thể và tai nạn rủi do do mũi kim tiêm.
NỘI DUNG
Tiêm là một trong các biện pháp để đưa thuốc, chất dinh dưỡng vào cơ thể nhằm mục đích chẩn đoán, điều trị và phòng bệnh. Trong điều trị, tiêm có vai trò rất quan trọng, đặc biệt trong trường hợp người bệnh cấp cứu, người bệnh nặng. Trong lĩnh vực phòng bệnh, tiêm chủng đã tác động mạnh vào việc giảm tỷ lệ mắc và tỷ lệ tử vong đối với 6 bệnh lây có thể phòng bằng vắc xin ở trẻ em.
Theo TCYTTG, hằng năm, toàn thế giới có khoảng 16 tỷ mũi tiêm, 90-95% mũi tiêm nhằm mục đích điều trị, chỉ 5-10% mũi tiêm dành cho dự phòng. Nhưng, khoảng 70% các mũi tiêm sử dụng trong điều trị thực sự là không cần thiết và có thể thay thế được bằng thuốc uống. Nhiều loại thuốc kháng sinh, thuốc giảm đau, thuốc vitamin sử dụng bằng đường uống có tác dụng ngang bằng với thuốc tiêm và an toàn hơn. Hơn nữa, bất cứ một kỹ thuật đâm xuyên da nào, bao gồm cả tiêm đều có nguy cơ lây truyền tác nhân gây bệnh đường máu như vi rút viêm gan hoặc HIV làm nguy hại đến cuộc sống của con người.
1. Định nghĩa tiêm an toàn
Mũi tiêm an toàn là mũi tiêm không gây hại cho người được tiêm, người tiêm, người thu gom chất thải và cộng đồng.
2. Những hành vi nguy cơ liên quan đến tiêm và các lưu ý
2.1. Những hành vi nguy cơ
- Lạm dụng tiêm
- Dùng lại bơm kim tiêm chưa qua xử lý an toàn
- Động tác thực hành gây nguy cơ cho người được tiêm
- Động tác thực hành gây nguy cơ cho người tiêm
- Phân loại, thu gom, xử lý chất thải sau tiêm chưa đảm bảo an toàn
2.2. Những lưu ý thực hành tiêm an toàn
a) Phải thực hiện 5 đúng trước khi chuẩn bị thuốc, trước khi tiêm.
b) Phải khai thác tiền sử dị ứng và chuẩn bị hộp chống sốc
c) Phải đảm bảo kỹ thuật vô khuẩn khi từ khi chuẩn bị, pha thuốc, lấy thuốc và tiêm.
d) Phải phân loại, thu gom chất thải từ tiêm đúng quy định
e) Chỉ mang găng khi có nguy cơ tiếp xúc với máu và dịch tiết của người bệnh.
f) Phải xử lý và khai báo đúng quy trình khi bị tổn thương do vật sắc nhọn
2.3. Những điều không được làm khi thực hành tiêm
a) Không chạm kim tiêm vào bất cứ bề mặt nào đã bị nhiễm bẩn.
b) Không cầm nắm, đụng chạm tay vào pít tông, đầu ăm bu, thân kim tiêm trong quá trình chuẩn bị thuốc, tiêm thuốc (hình 5).
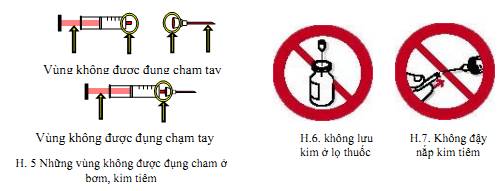
c) Không sử dụng lại bơm tiêm, thậm chí nếu có thay đổi kim tiêm.
d) Không đụng chạm vào nắp lọ thuốc sau khi đã lau khử khuẩn bằng cồn .
e) Không dùng một bơm. kim tiêm lấy thuốc cho nhiều lọ thuốc đa liều.
f) Không lưu kim lấy thuốc vào lọ thuốc đa liều. (hình 6)
g) Không sử dụng túi hoặc chai dung dịch truyền tĩnh mạch để pha thuốc hoặc tiêm cho nhiều người bệnh.
h) Không dùng tay đậy nắp kim, bẻ cong kim hoặc tháo kim tiêm. (hình 7)
3. Phòng nhiễm khuẩn trong thực hành tiêm
3.1. Sử dụng bơm kim tiêm vô khuẩn:
a) Sử dụng bơm, kim tiêm vô khuẩn cho mỗi mũi tiêm bằng kiểm tra tình trạng nguyên vẹn của bao, túi bơm kim tiêm đề phòng túi thủng hoặc nhiễm bẩn.
b) Trường hợp sử dụng bơm kim tiêm chuyên dụng, không có điều kiện sử dụng một lần rồi bỏ, thì bơm, kim tiêm phải được tiệt khuẩn bằng phương pháp hấp theo hướng dẫn của Bộ Y tế (đảm bảo các chỉ số thời gian, phương pháp hấp và nhiệt độ).
3.2. Phòng nhiễm bẩn phương tiện tiêm và thuốc tiêm:
a) Chuẩn bị thuốc và phương tiện tiêm ở môi trường sạch, không bụi, vấy máu hoặc dịch.
b) Sử dụng thuốc tiêm một liều. Nếu phải sử dụng thuốc tiêm nhiều liều, cần sử dụng kim lấy thuốc vô khuẩn. Không để kim lấy thuốc lưu lọ thuốc. Bảo quản tốt lọ thuốc sử dụng nhiều lần: lưu trữ trong tủ lạnh không quá 24 giờ, dùng dụng cụ đậy chuyên dụng.
c) Nên chọn loại ống thuốc tiêm bẻ đầu hơn là loại ống thuốc phải cưa đầu bằng dao cưa.
3.3. Phòng ngừa thương tổn cho người nhận mũi tiêm
a) Kiểm tra sự nguyên vẹn của lọ, ống thuốc và loại bỏ những ống thuốc, lọ thuốc không đảm bảo chất lượng (vẩn đục, biến màu, quá hạn sử dụng)
b) Sử dụng, bảo quản và cất giữ thuốc theo hướng dẫn của nhà sản xuất
c) Loại bỏ kim tiêm đã đụng chạm vào bất kỳ bề mặt nào không vô khuẩn
3.4. Phòng ngừa tiếp cận với kim tiêm đã sử dụng
a) Đậy nắp và niêm phong hộp đựng vật sắc nhọn để vận chuyển tới nơi cất giữ.
Không mở, làm rỗng, sử dụng lại hoặc đem bán.
b) Quản lý chất thải sắc nhọn bằng phương pháp hiệu quả, an toàn và môi trường thân thiện để bảo vệ mọi người khỏi bị phơi nhiễm với những phương tiện tiêm đã sử dụng.
3.5. Những nội dung thực hành khác
a) Nhà sản xuất nên thiết kế những phương tiện tiêm có khả năng phòng ngừa thương tổn cho người bệnh, người tiêm. Khuyến khích sản xuất bơm kim tiêm tự hủy để sử dụng tại những cơ sở y tế được lựa chọn, đặc biệt là trong dịch vụ tiêm chủng đề phòng việc tái sử dụng bơm kim tiêm.
b) VST trước khi chuẩn bị các phương tiện tiêm, giữa những mũi tiêm ở những vùng tiếm tiếp xúc với bụi bẩn, máu hoặc dịch tiết.
c) Tránh thực hành tiêm nếu da tay bị tổn thương, hoặc viêm da chảy nước. Cần băng phủ vùng da tay bị xây xước.
d) Khi tiêm bắp, tiêm trong da, dưới da không nhất thiết phải mang găng. Sử dụng găng một lần trong trường hợp có khả năng tiếp xúc với máu trong quá trình tiêm.
e) Rửa vùng da định tiêm nếu thấy dính bụi hoặc bẩn.
f) Dùng gạc tẩm dung dịch sát khuẩn để sát khuẩn da vùng tiêm và để da khô trong thời gian theo chỉ dẫn của nhà sản xuất.
g) Không sử dụng bông thấm ướt cồn hoặc dung dịch sát khuẩn để trong hộp sử dụng nhiều lần.
h) Không sát khuẩn da vùng tiêm sau tiêm chủng.

4. Sắp xếp xe tiêm
4.1. Nguyên tắc sắp xếp xe tiêm:
Tùy điều kiện, bệnh viện có thể trang bị xe tiêm 2 tầng hoặc ba tầng, song việc sắp xếp xe tiêm phải đảm bảo nguyên tắc:
- Vệ sinh xe tiêm bằng lau vô khuẩn mặt xe tiêm trước khi sắp xếp dụng cụ bắt đầu một ca làm việc và lau toàn bộ xe khi kết thúc ca làm việc.
- Sắp xếp dụng cụ ngăn nắp, thuận tiện để chống nhầm lẫn, đổ vỡ.
- Sắp xếp đủ phương tiện tiêm.
4.2.Vệ sinh và sắp xếp xe tiêm
a) Xe tiêm được lau sạch trước khi chuẩn bị dụng cụ tiêm và sau khi sử dụng.
Xe được lau bằng khăn sạch tẩm dung dịch sát khuẩn. Không để vết bẩn, hoen ố, rỉ sắt trên mặt xe. Các vật dụng được sắp xếp ngăn nắp, thẩm mỹ và thuận tiện cho các thao tác và tránh được nhầm lẫn. Có thể sử dụng xe tiêm 3 tầng hoặc 2 tầng, nhưng thuận tiện hơn cả nếu sử dụng xe tiêm hai tầng, có ngăn kéo dưới tầng 1. Xe tiêm cần được sắp xếp theo thứ tự sau đây:
+ Tầng 1 (trên cùng) đặt các phương tiện vô khuẩn và sạch, dụng cụ thường xuyên sử dụng như bơm kim tiêm, phương tiện sát khuẩn da, dung dịch sát khuẩn tay chứa cồn, sổ thuốc.
+ Tầng 2 (hoặc ngăn kéo): chứa bơm kim tiêm, kim luồn, dây truyền dự trữ, găng tay, máy đo huyết áp, hộp thuốc (dịch truyền nếu là tầng II), hộp chống sốc.
+ Tầng cuối (hoặc thành xe thấp hơn tầng trên cùng hoặc tầng 2): đựng các hộp, túi chứa chất thải.
b) Phương tiện phục vụ cho mục đích, chỉ định tiêm:
+ Bơm, kim tiêm vô khuẩn, kích cỡ phù hợp cho mỗi mũi tiêm. Kiểm tra tình trạng nguyên vẹn của bao gói bơm kim tiêm, còn hạn dùng đề phòng túi thủng hoặc nhiễm bẩn trước khi đặt lên xe tiêm.
+ Thuốc tiêm: Kiểm tra tên thuốc, hàm lượng, hạn sử dụng, chất lượng của thuốc thông qua sự nguyên vẹn của lọ, ống thuốc và loại bỏ những ống thuốc, lọ thuốc không đảm bảo chất lượng (vẩn đục, biến màu, quá hạn sử dụng).
+ Ống nước cất pha thuốc tiêm sử dụng một lần.
+ Bông cồn sát khuẩn da: nên dùng miếng bông cồn (Alcohol Pads) sử dụng một lần. Cồn sát khuẩn da là cồn Isopropyl hoặc ethanol 70%. Hộp bông khô để chặn mũi kim, thấm máu (nếu có) sau tiêm.
+ Dung dịch sát khuẩn tay nhanh chứa cồn.
+ Dây garo (trường hợp tiêm, truyền tĩnh mạch).
+ Hộp chống sốc phản vệ: đủ cơ số, còn hạn dùng. Cơ số thuốc trong hộp cấp cứu theo Hướng dẫn xử trí sốc phản vệ của Bộ Y tế (Adrenalin 1mg x 2 ống; Hydrocortisone hemisuccinate 100 mg hoặc Methylprednisolon (Solumedron 40 mg hoặc Depersolon 30 mg) x 2 ống; Nước cất 10ml x 2 ống; 2 bơm tiêm 10ml, 2 bơm tiêm 1ml; dây ga rô; bông cồn sát khuẩn 1 lần; phác đồ cấp cứu sốc phản vệ.
c) Phương tiện phòng hộ: Căn cứ vào đánh giá nguy cơ để lựa chọn phương tiện phòng hộ thích hợp.
+ Găng tay: Mục đích mang (đeo) găng tay trong tiêm là dự phòng phơi nhiễm với máu và dịch tiết cho nhân viên y tế nên chỉ mang găng tay sạch khi có nguy cơ tiếp xúc với máu và dịch tiết của người bệnh, hoặc da tay của nhân viên y tế bị tổn thương (viêm da, thương tổn da, vết cắt, vết xước). Nếu da tay của nhân viên y tế bị tổn thương, cần băng phủ vết thương hoặc mang găng khi thực hiện quy trình tiêm;
+ Khẩu trang, kính bảo vệ mắt và các loại quần áo bảo vệ khác KHÔNG ĐƯỢC chỉ định sử dụng trong quy trình tiêm bắp, trong da, dưới da, tĩnh mạch ngoại biên. Tuy nhiên, trường hợp có nguy cơ bị phơi nhiễm do máu bắn và tiêm truyền tĩnh mạch trung tâm phải mang găng vô trùng và khẩu trang y tế. Trường hợp tiêm cho người bệnh mắc bệnh lây nhiễm qua đường hô hấp như Rubella, Sởi, lao phổi cần mang khẩu trang phòng lây truyền qua đường hô hấp.
d) Phương tiện đựng chất thải sắc nhọn phải phù hợp với phương pháp tiêu hủy cuối cùng. Hộp đựng chất thải sắc nhọn phải bảo đảm các tiêu chuẩn: thành và đáy cứng không bị xuyên thủng; có khả năng chống thấm; kích thước phù hợp; có nắp đóng mở dễ dàng; Miệng hộp đủ lớn để cho vật sắc nhọn vào mà không cần dùng lực đẩy; có dòng chữ “CHỈ ĐỰNG CHẤT THẢI SẮC NHỌN” và có vạch báo hiệu ở mức 3/4 hộp và có dòng chữ “KHÔNG ĐƯỢC ĐỰNG QUÁ VẠCH NÀY”; mầu vàng; có quai hoặc kèm hệ thống cố định; khi di chuyển vật sắc nhọn bên trong không bị đổ ra ngoài.
Đối với hộp nhựa đựng chất thải sắc nhọn có thể tái sử dụng, nhưng trước khi tái sử dụng, hộp nhựa phải được vệ sinh, khử khuẩn theo quy trình khử khuẩn dụng cụ y tế. Hộp nhựa sau khi khử khuẩn để tái sử dụng phải còn đủ các tính năng ban đầu.
Đối với các cơ sở y tế sử dụng máy hủy kim tiêm, máy cắt bơm kim tiêm, hộp đựng chất thải sắc nhọn (là một bộ phận trong thiết kế của máy hủy, cắt bơm kim) phải được làm bằng kim loại hoặc nhựa cứng để có thể cọ rửa trước khi tái sử dụng.
5. Các phương thức phơi nhiễm nghề nghiệp và biện pháp phòng rủi ro do vật sắc nhọn cho nhân viên y tế
5.1. Các phương thức phơi nhiễm nghề nghiệp
- Vật sắc nhọn nhiễm khuẩn xuyên thấu da (kim tiêm-truyền, kim chọc dò, kim khâu, dao mổ...).
- Máu, dịch cơ thể của người bệnh bắn vào các vùng da bị tổn thương của NVYT khi làm thủ thuật (vết bỏng, da viêm loét từ trước; niêm mạc mắt, mũi, họng...).
- Da của NVYT bị xây xước tiếp xúc với máu và dịch sinh học của người bệnh.
5.2.Tai nạn do kim tiêm và biện pháp phòng
Tai nạn rủi ro nghề nghiệp do kim tiêm và các vật sắc nhọn nhiễm khuẩn có thể xảy ra ở bất cứ bộ phận nào trên cơ thể của nhân viên y tế và làm cho nhân viên y tế đứng trước nguy cơ phơi nhiễm cao.
| - | HBV (kim xuyên da) | 22-40% |
| - | HCV (kim xuyên da) | 10% |
| - | HIV (kim xuyên da) | 0,3% |
| - | HIV (niêm mạc) | 0,09% |
- HIV (da không lành lặn) < 0,01%
Các biện pháp dự phòng cần thực hiện tại các cơ sở y tế là:
a) Tuyên truyền trên các phương tiện thông tin công cộng về nguy cơ của tiêm và khuyến khích giảm số lượng mũi tiêm không cần thiết. Sử dụng thuốc bằng đường uống khi có thể, lấy bệnh phẩm tập trung để tránh lấy máu nhiều lần.
b) Sử dụng các thiết bị thay thế không kim để nối các phần của hệ thống đường truyền tĩnh mạch, hoặc sử dụng các loại kim luồn an toàn (đã và đang được sử dụng ở một số cơ sở y tế). Tuy nhiên các dụng cụ này có thể có chi phí cao hơn, song nếu sử dụng nhiều thì giá thành sẽ hạ. Chính sách của một số nhà cung cấp là hạ giá thành sản phẩm mũi kim an toàn bằng giá thành mũi kim thông thường để khuyến khích người sử dụng nhiều kéo theo giá thành sản phẩm hạ.
c) Đào tạo NVYT cập nhật các kiến thức, thực hành tiêm an toàn và thận trọng khi làm các thủ thuật liên quan đến tiêm và xử lí các vật sắc nhọn khác.
d) Hướng dẫn viên, những người thực hiện các thủ thuật phải luôn luôn cảnh giác những nguy cơ tổn thương khi tiến hành các thủ thuật và các dụng cụ sắc nhọn.
e) Tránh chuyền tay các vật sắc nhọn và nhắc đồng nghiệp thận trọng mỗi khi chuyển vật sắc nhọn, đặt vật sắc nhọn vào khay để đưa cho đồng nghiệp.
f) Bố trí bàn tiêm, bàn thủ thuật sao cho tất cả các dụng cụ đều trong tầm với của cả hai tay và phải chắc chắn là thùng thu gom vật sắc nhọn được để gắn với xe tiêm, xe thủ thuật để giúp cô lập các vật sắc nhọn nhanh và an toàn.
g) Sử dụng các phương tiện thu gom vật sắc nhọn đạt quy chuẩn: kháng thủng, không thấm nước, miệng đủ lớn để chứa các vật sắc nhọn và có nắp.
h) Không đậy nắp kim tiêm ngay cả trước và sau tiêm. Nếu cần phải đậy nắp, dùng kỹ thuật một tay “múc„ để phòng ngừa tổn thương.
Trước tiên để nắp kim lên trên một mặt phẳng sau đó dùng một tay đặt đầu kim vào miệng nắp kim và từ từ luồn sâu kim vào nắp. Dùng tay kia siết chặt nắp kim (Hình 8)
i) Để phòng ngừa rủi ro do kim đâm trong phẫu thuật, nên mang hai găng. Có thể áp dụng một số kỹ thuật thực hành an toàn như dùng kỹ thuật mổ ít xâm lấn nhất và dùng phương pháp đốt điện để rạch da thay cho dùng dao mổ, dùng kẹp để đóng vết mổ thay vì khâu da như kinh điển.
j) Không được để kim tiêm vương vãi ở ngoài môi trường. Nhân viên y tế khi thấy các kim tiêm trên sàn nhà hoặc trên mặt đất trong bệnh viện cần phải dùng kẹp gắp và bỏ vào thùng kháng thủng để bảo vệ bản thân và những đồng nghiệp khác.
- Thực hiện đúng qui trình thu gom vận chuyển rác thải y tế, đặc biệt là lưu giữ, vận chuyển và tiêu hủy an toàn chất thải là vật sắc nhọn. Khi thu gom và xử lý các thùng đựng vật sắc nhọn, cần quan sát kỹ xem có quá đầy và có các vật sắc nhọn chĩa ra ngoài hay không. Vận chuyển thùng bằng xe đẩy và mang găng bảo hộ.
- Cung cấp đầy đủ các phương tiện tiêm thích hợp (xe tiêm, bơm kim tiêm, kim lấy thuốc, cồn sát khuẩn tay, hộp đựng vật sắc nhọn...).
- Tuân thủ quy trình báo cáo, theo dõi và điều trị sau phơi nhiễm.
- Trao quyền cho người bệnh lên tiếng với nhân viên y tế khi không thực hiện đúng các quy định về vô khuẩn hoặc dùng lại bơm kim tiêm chưa qua xử lý an toàn.
k) Đưa các tiêu chí đánh giá tiêm an toàn vào kiểm tra chất lượng bệnh viện hàng năm.
5.3. Xử trí tai nạn rủi ro nghề nghiệp do phơi nhiễm với máu và dịch cơ thể (xem phụ lục 2-3)
a) Sơ cứu ngay sau phơi nhiễm
| Tổn thương hoặc phơi nhiễm | Xử lý |
| Tổn thương do kim tiêm hay vật sắc nhọn
| 1. Rửa ngay vùng da bị tổn thương bằng xà phòng và nước, dưới vòi nước chảy. 2. Để máu ở vết thương tự chảy, không nặn bóp vết thương 3. Băng vết thương lại |
| Bắn máu và/hoặc dịch cơ thể lên da bị tổn thương
| 1. Rửa khu vực bị tổn thương ngay bằng xà phòng và nước dưới vòi nước chảy. 2. Băng vết thương lại 3. KHÔNG sử dụng thuốc khử khuẩn trên da 4. KHÔNG cọ hoặc chà khu vực bị tổn thương |
| Bắn máu hoặc dịch cơ thể lên mắt
| 1. Xả nước nhẹ nhưng thật kỹ dưới dòng nước chảy hoặc nước muối 0,9% vô khuẩn trong ít nhất 5 phút trong lúc mở mắt, lộn nhẹ mi mắt. 2. Không dụi mắt |
| Bắn máu và/hoặc dịch cơ thể lên miệng hoặc mũi
| 1. Nhổ khạc ngay máu hoặc dịch cơ thể và xúc miệng bằng nước nhiều lần 2. Xỉ mũi và rửa sạch vùng bị ảnh hưởng bằng nước hoặc nước muối 0,9% vô khuẩn. 3. KHÔNG sử dụng thuốc khử khuẩn 4. KHÔNG đánh răng |
| Bắn máu và/hoặc dịch cơ thể lên da nguyên vẹn
| 1. Rửa khu vực bị vấy máu hoặc dịch cơ thể ngay bằng xà phòng và nước dưới vòi nước chảy 2. KHÔNG chà sát khu vực bị vấy máu hoặc dịch |
b) Báo cáo người phụ trách và làm biên bản:
Ghi lại đầy đủ các thông tin như: Ngày, giờ, hoàn cảnh xảy ra tai nạn rủi ro, đánh giá vết thương, mức độ nguy cơ của phơi nhiễm. Lấy chữ ký của những người chứng kiến và chữ ký của người phụ trách.
c) Đánh giá nguy cơ phơi nhiễm
- Có nguy cơ:
+ Tổn thương do kim dính máu đâm xuyên qua da gây chảy máu: Kim nòng rộng cỡ to, chứa nhiều máu, đâm sâu thì nguy cơ cao hơn kim nòng nhỏ, chứa ít máu và đâm xuyên nông.
+ Tổn thương da sâu do dao mổ hoặc các ống nghiệm chứa máu và chất dịch cơ thể của người bệnh bị vỡ đâm phải.
+ Máu và chất dịch cơ thể của người bệnh bắn vào các vùng da, niêm mạc bị tổn thương viêm loét hoặc xây sát từ trước (thậm chí ngay cả khi không biết có bị viêm loét hay không) nếu viêm loét hoặc xây sát rộng thì nguy cơ cao hơn.
- Không có nguy cơ: Máu và dịch cơ thể của người bệnh bắn vào vùng da lành.
d) Xác định tình trạng HIV của nguồn gây phơi nhiễm
- Đánh giá nguy cơ dựa vào triệu chứng lâm sàng của người bệnh nguồn.
- Người bệnh đã được xác định HIV (+): Tìm hiểu các thông tin về tiền sử và đáp ứng đối với thuốc ARV.
- Nếu chưa biết về tình trạng HIV của nguồn gây phơi nhiễm: Tư vấn và lấy máu xét nghiệm HIV.
- Trường hợp không thể xác định được (bị phơi nhiễm trong trường hợp đang làm nhiệm vụ, đối tượng trốn thoát).
e) Xác định tình trạng HIV của người bị phơi nhiễm
- Tư vấn trước và sau khi xét nghiệm HIV theo quy định.
- Nếu ngay sau khi phơi nhiễm, người bị phơi nhiễm có HIV (+) : Đã bị nhiễm HIV từ trước không phải do phơi nhiễm.
- Nếu HIV (-) : Kiểm tra lại sau 3 và 6 tháng.
- Xét nghiệm công thức máu và chức năng gan (ALT) khi bắt đầu điều trị và sau 2- 4 tuần.
- Xét nghiệm HIV sau 3 và 6 tháng
- Hỗ trợ tâm lý nếu cần thiết.
f) Tư vấn và điều trị sau phơi nhiễm
Người được xác định là phơi nhiễm với máu, dịch cơ thể và vật sắc nhọn từ nguồn có chứa HIV, HBV, HCV cần tới gặp bác sĩ KSNK hoặc chuyên khoa truyền nhiễm để được tư vấn, và điều trị dự phòng càng sớm càng tốt. Sau đây là phác đồ điều trị dự phòng như theo bảng 1, 2 và 3
Bảng 1: Xử trí phơi nhiễm HBV sau khi tiếp xúc với nguồn máu có (hay có thể) HBsAg
| Người bị phơi nhiễm | KHI NGUỒN MÁU TIẾP XÚC CÓ | ||
| HBsAg+ | HBsAg- | Không rõ hoặc không xét nghiệm | |
| Chưa tiêm chủng HBV | HBIG §, chủng ngừa liều viêm gan B đầu tiên | chủng ngừa liều viêm gan B đầu tiên | chủng ngừa liều viêm gan B đầu tiên |
| Đã có chủng ngừa HBV | Không cần điều trị | Không cần điều trị | Không cần điều trị |
| Biết có đáp ứng kháng thể Anti HBs+ £ | HBIG 2 liều hoặc HBIG 1 liều và tái chủng lại | Không cần điều trị | Nếu biết nguồn nhiểm có nguy cơ cao điều trị như HBsAg+ |
| Biết không đáp ứng kháng thể Anti HBs- Hoặc Không biết | Xét nghiệm tìm Anti HBs người bị phơi nhiễm Nếu nồng độ Anti HBs không đủ: 1 liều HBIG§, và tái chủng lại Nếu nồng độ Anti HBs đủ: không cần điều trị | Không cần điều trị | Xét nghiệm tìm Anti HBs người bị phơi nhiễm£ Nếu nồng độ Anti HBs không đủ: tái chủng lại Nếu nồng độ Anti HBs đủ: không cần điều trị |
§, Liều HBIG 0,06 ml/Kg TB
£ Có đáp ứng kháng thể >100 IU/ml
Nguồn: ACIP: Advisory Committee on Immunization Practices
Bảng 2: Phác đồ điều trị sau phơi nhiễm (DTSPN) đối với tổn thương xuyên da
| Loại phơi nhiễm | Tình trạng nhiễm trùng của nguồn | ||||
| HIV dương tính Nhóm 1 (*) | HIV dương tính Nhóm 2 (**) | HIV không xác định (1) | Nguồn HIV không rõ (2) | HIV âm tính | |
| Ít trầm trọng(3) | Khuyến cáo phác đồ 2 thuốc | Khuyến cáo phác đồ mở rộng 3 thuốc | Nhìn chung không cần DTSPN tuy nhiên có thể xem xét khi nghi ngờ nguồn có HIV | Nhìn chung không cần DTSPN tuy nhiên có thể xem xét khi đơn vị có nguồn bn nhiễm HIV | Không cần DTSPN |
| Trầm trọng hơn (4) | Khuyến cáo phác đồ mở rộng 3 thuốc | Khuyến cáo phác đồ mở rộng 3 thuốc | Nhìn chung không cần DTSPN, tuy nhiên có thể xem xét khi nghi ngờ nguồn có HIV | Nhìn chung không cần DTSPN tuy nhiên có thể xem xét khi đơn vị có nguồn bn nhiễm HIV | Không cần DTSPN |
* HIV dương tính nhóm 1: nhiễm HIV chưa có triệu chứng hoặc tải virus thấp (<1500 RNA/ ml)
** HIV dương tính nhóm 2: nhiễm HIV có triệu chứng, AIDS, chuyển huyết thanh cấp, tải virus cao hoặc không rõ.
(1) HIV không xác định: ví dụ không thử được HIV cho nguồn
(2) Nguồn HIV không rõ: ví dụ kim ở thùng đựng vật sắc nhọn
(3) Ít trầm trọng: ví dụ kim đặc hoặc tổn thương nông
(4) Trầm trọng hơn: ví dụ kim rỗng, đâm sâu, dụng cụ váy máu rõ, kim chích động tĩnh mạch.
Bảng 3: Phác đồ điều trị sau phơi nhiễm ở niêm mạc hay da không lành lặn **
| Loại phơi nhiễm | Tình trạng nhiễm trùng của nguồn | ||||
| HIV dương tính Nhóm 1 * | HIV dương tính Nhóm 2 * | HIV không xác định § | Nguồn HIV không rõ ¥ | HIV âm tính | |
| Thể tích ít ¶ | Xem xét phác đồ 2 thuốc | Khuyến cáo phác đồ 2 thuốc | Nhìn chung không cần DTSPN tuy nhiên có thể xem xét khi nghi ngờ nguồn có HIV | Nhìn chung không cần DTSPN tuy nhiên có thể xem xét khi đơn vị có nguồn bn nhiễm HIV | Không cần DTSPN |
| Thể tích nhiều £ | Khuyến cáo phác đồ 2 thuốc | Khuyến cáo phác đồ mở rộng 3 thuốc | Nhìn chung không cần DTSPN, tuy nhiên có thể xem xét khi nghi ngờ nguồn có HIV | Nhìn chung không cần DTSPN tuy nhiên có thể xem xét khi đơn vị có nguồn bn nhiễm HIV | Không cần DTSPN |
** Đối với tiếp xúc qua da, theo dõi chỉ khi có bằng chứng da không lành lặn (viêm da, có vết thương)
* HIV dương tính nhóm 1: nhiễm HIV chưa có triệu chứng hoặc tải virus thấp (<1500 RNA/ ml)
* HIV dương tính nhóm 2: nhiễm HIV có triệu chứng, AIDS, chuyển huyết thanh cấp, tải virus cao hoặc không rõ.
§ HIV không xác định: ví dụ không thử được HIV cho nguồn
¥ Nguồn HIV không rõ: ví dụ bắn máu đã thải không thích hợp
¶ Thể tích ít: ví dụ bắn một vài giọt máu
£Thể tích nhiều: ví dụ bắn cả mảng máu
TÀI LIỆU THAM KHẢO
1. Tài liệu WHO best practices for injection and related procedures toolkit, 2010
2. Tài liệu hướng dẫn Tiêm an toàn của Bộ Y tế, 2011.
3. Tài liệu đào tạo PNC của Bộ Y tế, 2010.
CÂU HỎI LƯỢNG GIÁ
* Trả lời ngắn các câu hỏi từ 1 đến 14:
Câu 1. Ba yêu cầu cơ bản của mũi tiêm không gây nguy cơ phơi nhiễm cho người tiêm là :
A. .........................................................................
B. ............................................................................
C. Không đậy nắp kim, bỏ ngay bơm, kim tiêm vào hộp kháng thủng sau khi tiêm
Câu 2. Để không tạo chất thải nguy hại cho cộng đồng, người tiêm phải thực hiện đúng và đủ các công việc sau:
A. Bỏ bơm, kim tiêm vào hộp kháng thủng ngay sau khi tiêm
B. ...........................................................
C ............................................................
Câu 3. Việc làm có tác dụng nhất để phòng ngừa nguy cơ cho cả người tiêm và cộng đồng là:
A. Không dùng tay để đậy nắp kim.
B. ..............................................................
C. Bỏ bơm kim tiêm vào hộp kháng thủng ngay sau khi tiêm.
D. ................................................................
Câu 4. Ba Nguyên tắc sắp xếp xe tiêm là:
A. .....................................................
B. Đủ phương tiện tiêm:
C. ……………………………..
Câu 5. Bốn tiêu chuẩn đánh giá mũi tiêm an toàn:
A. ..........................................................
B. Không gây nguy cơ phơi nhiễm cho người thực hiện tiêm
C. ...........................................................................................
D. Sử dụng dụng cụ thích hợp, thuốc an toàn trong khi tiêm
Câu 6. Liệt kê các biện pháp phòng tránh nhiễm bẩn thuốc tiêm?
* Chọn trả lời đúng nhất cho các câu hỏi từ 15 đến 20 :
Câu 7. Tiêm là một trong những biện pháp đưa thuốc vào cơ thể nhằm mục đích:
A. Điều trị
B. Chẩn đoán và điều trị
C. Điều trị và tiêm chủng
D. Chẩn đoán, điều trị, tiêm chủng và kế hoạch hóa gia đình
Câu 8. Để dụng cụ tiêm không bị nhiễm khuẩn, cần phải:
A. Sử dụng bơm, kim tiêm còn trong bao gói nguyên vẹn, còn hạn sử dụng
B. Sử dụng bơm, kim tiêm còn trong bao gói nguyên vẹn, còn hạn sử dụng và kim tiêm không được chạm vào tay điều dưỡng hoặc vật dụng xung quanh trước khi tiêm.
C. Kim tiêm không được chạm vào tay điều dưỡng hoặc vật dụng xung quanh trước khi tiêm.và không nên tháo dời kim tiêm ra khỏi nắp kim trước khi tiêm
D. Kim tiêm không được chạm vào tay điều dưỡng hoặc vật dụng xung quanh trước khi tiêm.và rửa tay trước khi chuẩn bị các phương tiện tiêm và trước khi tiêm.
Câu 9. Nguyên nhân cơ bản nhất dẫn đến hành vi thiếu an toàn trong tiêm là :
A. Thiếu phương tiện rửa tay/sát khuẩn tay
B. Thiếu ý thức tuân thủ quy trình tiêm an toàn của cán bộ y tế
C. Tình trạng quá tải người bệnh, quá tải công việc
D. Thiếu dụng cụ tiêm phù hợp với yêu cầu sử dụng
Câu 10. Để thực hiện tiêm an toàn, việc làm quan trọng nhất đối với bác sỹ là:
A. Chỉ định đúng thuốc trong điều trị
B. Giải thích để người bệnh và người nhà hiểu về tính ưu việt của thuốc uống và nguy cơ của thuốc tiêm
C. Không ra y lệnh theo yêu cầu của người bệnh hoặc của trình dược viên
D. Tuân thủ đúng quy định báo cáo và quy trình xử trí khi xảy ra tai biến do tiêm
Câu 11. Để thực hiện tiêm an toàn cho bản thân, nhiệm vụ quan trọng nhất vủa người tiêm là:
A. Tham gia đầy đủ các chương trình đào tạo về tiêm an toàn
B. Thực hiện đúng quy trình tiêm an toàn.
C. Thực hiện phân loại, thu gom chất thải sắc nhọn đúng quy định
D. Tuân thủ đúng quy trình tiêm, xử trí đúng và báo cáo khi xảy ra phơi nhiễm
Câu 12. Để thực hiện tiêm an toàn, nhiệm vụ quan trọng nhất của người thu gom chất tải sắc nhọn là:
A. Cẩn thận, thực hiện đúng quy trình thu gom, vận chuyển, quản lý chất thải sắc nhọn.
B. Tuân thủ đúng quy định báo cáo và quy trình xử trí khi xảy ra phơi nhiễm.
C. Không thu gom kim bơm tiêm để sử dụng lại hoặc để bán.
D. Không để kim bơm tiêm bừa bãi.
Xử lý tình huống sau:
Anh/Chị nhận được y lệnh tiêm bắp một loại thuốc và truyền dịch đẳng trương cho một người bệnh nam giới mới nhập viện trong trạng thái bị kích động. Trước khi tiêm, bạn nhận định người bệnh và thấy rằng người bệnh có tiền sử nghiện rượu và tiêm chích thuốc gây nghiện.
Anh/Chị hãy xử lý tình huống trên bằng cách thực hiện các yêu cầu nêu trong các câu từ 13 đến 15:
Câu 13. Chuẩn bị một xe tiêm bao gồm đầy đủ các phương tiện tiêm, truyền, thuốc…
Câu 14. Mô tả quy trình xử lý mũi kim đâm do người bệnh giãy giụa làm kim tiêm sau khi tiêm cho người bệnh bị chọc vào cánh tay bạn.
Câu 15. Tư vấn cho nhân viên y tế trong trường hợp nghi ngờ người bệnh có HIV dương tính.
MỤC TIÊU HỌC TẬP: Sau khi học xong, học viên có khả năng:
1. Kể được mục đích, nguyên tắc phân loại, thu gom đồ vải.
2. Liệt kê đủ, đúng nguyên tắc bố trí nhà giặt và danh sách các phương tiện tối thiểu cho xử lý đồ vải tại nhà giặt.
3. Thực hiện đúng qui trình thu gom, xử lý và bảo quản đồ vải tại đơn vị.
NỘI DUNG
Theo thống kê về đồ vải tại một số bệnh viện Việt Nam, ước tính khối lượng (kilogam) đồ vải bẩn của các bệnh viện Việt Nam thải ra hàng ngày ngang bằng với số giường của bệnh viện đó. Khối lượng này sẽ cao hơn ở các bệnh viện tuyến Trung ương, các bệnh viện chuyên khoa ngoại sản. Tại các bệnh viện triển khai nhiều biện pháp chăm sóc người bệnh toàn diện và thực hành KSNK nơi mà các bao gói bằng vải, khăn lau tay, ga trải giường... thì việc sử dụng đồ vải ngày càng nhiều. Trong những năm gần đây, cùng với việc đầu tư cho các bệnh viện các thiết bị giặt là có hiệu quả kinh tế và triển khai đồng bộ các biện pháp kiểm soát NKBV, quy trình xử lý đồ vải đã được cải thiện đáng kể. Tuy nhiên, vì mỗi bệnh viện lại có điều kiện khác nhau, nên mỗi bệnh viện cần có những quy trình, quy định cụ thể quản lý đồ vải phù hợp với bệnh viện.
Thay và thực hiện quy trình xử lý đồ vải bẩn cẩn thận, đúng nguyên tắc và quy trình có tác dụng phòng lây truyền vi khuẩn từ đồ vải bẩn sang nhân viên y tế và người bệnh. Cung cấp đồ sạch, mới sẽ giúp người bệnh thoải mái. Tất cả đồ vải đã sử dụng dù có nhìn thấy vết bẩn hay không đều phải thực hiện theo một quy trình chuẩn. Phải gạt bỏ các chất bẩn dính trên đồ vải như phân, thức ăn... vào đúng nơi quy định trước khi chuyển đi xử lý. Nhân viên thu gom và xử lý đồ vải cần cần thận để tránh tiếp cận và bị tổn thương do vật sắc nhọn lẫn trong đồ vải gây nên.
1. Mục đích
- Phòng lây truyền vi khuẩn từ đồ vải tới người bệnh.
- Đảm bảo cung cấp đồ vải sạch đến khi người bệnh sử dụng
- Tạo môi trường thoải mái cho người bệnh khi sử dụng đồ vải của bệnh viện.
2. Nguyên tắc phân loại và thu gom đồ vải.
2.1. Cần làm:
- Sử dụng phương tiện phòng hộ khi thu gom đồ vải đã sử dụng (găng, tạp dề, khẩu trang, ủng).
- VST sau mỗi lần tiếp xúc đồ vải đã sử dụng.
- Phân loại đồ vải để thu gom và cho vào túi riêng (bằng vải không thấm nước) và giặt riêng:
+ Đồ vải thường: khô, không dính máu, dịch hoặc chất thải cơ thể.
+ Đồ vải lây nhiễm: dính máu, dịch hoặc chất thải cơ thể. Phải thu gom vào túi không thấm nước, buộc chặt miệng túi khi đồ vải đầy 3/4 túi.
- Xử lý ban đầu đồ vải lây nhiễm bằng ngâm với dung dịch khử khuẩn 30 phút trước khi vận hành máy giặt. Thực hiện các chương trình giặt theo hướng dẫn vận hành của nhà sản xuất máy giặt. Thời gian ngâm, giặt phụ thuộc vào độ bẩn, lây nhiễm và chất liệu đồ vải.
- Giặt đồ vải theo các chương trình khác nhau tùy theo mức độ lây nhiễm và chất liệu đồ vải và theo hướng dẫn của nhà sản xuất.
- Bảo quản đồ vải sạch trong kho riêng, có đầy đủ giá, tủ...
- Giặt sạch túi đựng đồ vải sau mỗi lần chứa đồ vải đã sử dụng.
2.2. Không làm:
- Không giũ, đếm đồ vải đã sử dụng tại buồng bệnh để tránh lây nhiễm vi sinh vật từ đồ vải sang môi trường không khí, các bề mặt xung quanh và con người.
- Không đánh dấu đồ vải của người bệnh HIV/AIDS để phân loại và giặt riêng.
- Không để đồ vải đã sử dụng của người này sang giường người khác hoặc xuống sàn nhà.
- Không dùng túi, xe vận chuyển đồ vải đã sử dụng chưa được vệ sinh để chuyển đồ vải sạch.
- Không ngâm đồ vải vào dung dịch khử khuẩn ở ngay khoa, phòng để sau đó chuyển xuống nhà giặt để ngăn ngừa sự rơi vãi nước từ đồ vải bẩn trong quá trình vận chuyển.
3. Bố trí, sắp xếp nhà giặt và phương tiện thu gom, vận chuyển đồ vải
3.1. Bố trí, sắp xếp nhà giặt:
Nơi nhận và giặt đồ vải cần được bố trí một khu vực riêng tách biệt với những khu khác trong nhà giặt để nhận và lưu giữ đồ vải bẩn thu gom từ các khoa, phòng trong bệnh viện.
Bố trí quy trình giặt theo một chiều từ nơi nhận đồ vải bẩn, phân loại, giặt, phơi hoặc làm khô, gấp và đóng gói rồi bàn giao về các khoa sử dụng.
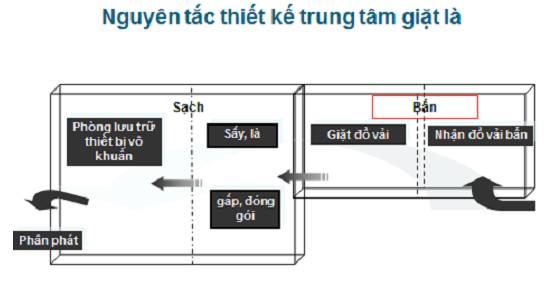
Nhà giặt cần được thiết kế sao cho tách biệt giữa khu vực sạch và bẩn, hệ thống thông khí thích hợp để phòng ngừa sự pha trộn không khí giữa hai khu vực này. Có thể dùng tường phân cách giữa hai khu vực sạch, bẩn
3.2. Trang phục phòng hộ cá nhân gồm:
- Quần áo bảo hộ lao động
- Găng tay vệ sinh.
- Khẩu trang.
- Tạp dề.
- Ủng cao su (nếu cần).
3.3. Phương tiện thu gom tại khoa, phòng gồm:
- Bao đựng đồ vải không thấm nước, không thủng.
- Thùng đựng đồ vải có nắp,
- Xe vận chuyển đồ vải (phân biệt xe chở đồ vải sạch và xe chở đồ vải bẩn).
3.4. Phương tiện xử lý đồ vải tại nhà giặt gồm:
- Xe vận chuyển đồ vải
- Máy giặt
- Máy sấy đồ vải
- Bàn là (máy ủi)
- Xà phòng, chất tẩy.
- Máy khâu, kim chỉ khâu để vá đồ vải, khuy...
4. Quy trình thu gom đồ vải tại buồng bệnh
1) Người thu gom mang găng tay vệ sinh, tạp dề, khẩu trang.
2) Đồ vải đã sử dụng được thu gom thành hai loại (thường và lây nhiễm) cho vào túi riêng biệt.
3) Thu đồ vải theo thứ tự từ khu buồng bệnh không cách ly đến khu cách ly.
4) Sử dụng kỹ thuật gấp, cuộn ga giường, vải phủ khi thay để đặt những vùng bẩn nhất vào bên trong đồ vải và cho vào túi đựng đồ vải. Thận trọng kiểm tra xem đồ vải có dính chất thải, vật sắc nhọn (kim tiêm), dụng cụ phẫu thuật, đồ dùng cá nhân rơi vãi trong đồ vải trước khi gấp cuộn. Nếu có thì gạt vào vật thu gom chất thải trước khi gấp, cuộn.
5) Buộc chặt miệng túi khi đồ vải đầy 3/4 túi.
6) Chuyển đồ vải về nơi tạm lưu đồ vải của khoa. Thời gian lưu giữ tại khoa càng ngắn càng tốt. Đồ vải sử dụng một lần thường dùng ở những khu vực nguy cơ lây nhiễm cao, cần thu gom và đưa vào túi chất thải y tế để xử lý như chất thải y tế.
7) Tháo bỏ găng tay, khẩu trang, tạp dề.
8) Rửa tay thường quy.
5. Quy trình xử lý đồ vải tại nhà giặt
5.1. Đồ vải bẩn
1) Mang găng, khẩu trang, ủng.
2) Phân loại đồ vải:
+ Theo đối tượng sử dụng để giặt riêng đồ vải nhân viên, đồ vải bệnh nhân.
+ Theo chất liệu: vải màu, vải chăn (len, sợi) hoặc vải bông hay vải toan, tuyn...
3) Cho đồ vải vào máy giặt.
4) Bật máy, chọn chế độ giặt, hóa chất hoặc nhiệt độ.
5) Phơi khô tại nơi quy định hoặc xấy khô nếu có điều kiện.
6) Là và gấp đồ vải thành từng bộ, đóng gói.
7) Cho vào tủ hoặc phân phát cho các khoa.
5.2. Đồ vải lây nhiễm
1) Mang phương tiện phòng hộ: quần áo, găng tay, khẩu trang, ủng.
2) Phân loại:
+ Đồ vải nhiễm có máu, dịch tiết, chất thải cơ thể: cần ngâm trước khi giặt.
+ Đồ vải nhiễm không dính máu, dịch tiết, chất thải.
+ Đồ vải sử dụng một lần
3) Pha dung dịch khử khuẩn với nồng độ theo hướng dẫn của nhà sản xuất. Ví dụ như Javel 0,25% (25ml/1000 ml nước), cloramine B 0,25% (25mg/1000 ml nước), hoặc peracetic acid 5%, H2O2 30%. Để đảm bảo nồng độ nước khử nhiễm đồ vải bẩn, bệnh viện cần cung cấp các gói bột cloramine B hoặc lọ dung dịch Javel kèm theo hướng dẫn cách pha cụ thể để nhân viên nhà giặt pha dung dịch dễ dàng, chính xác.
4) Cho đồ vải vào trong thùng máy giặt ngâm ngập dung dịch khử khuẩn trong thời gian 30 phút.
5) Chọn chương trình giặt thích hợp đối với đồ vải bẩn dính máu.
6) Cho thêm xà phòng vào trong máy giặt (theo hướng dẫn của nhà sản xuất).
7) Sau khi máy giặt xong, phơi khô tự nhiên hoặc đưa vào máy sấy khô.
8) Là và gấp thành từng bộ.
9) Giữ trong kho hoặc cấp phát cho các khoa sử dụng.
10) Sử dụng xe vận chuyển đồ vải sạch để chuyển tới các khoa lâm sàng.
6. Bảo quản đồ vải sạch
- Mỗi khoa cần có nơi để đồ vải sạch, có đầy đủ giá, tủ.
- Đồ vải mang từ nhà giặt về được sử dụng càng sớm càng tốt và được sắp xếp gọn gàng.
- Không được lưu giữ đồ vải bẩn chung với đồ vải sạch.
- Kịp thời khâu vá đồ vải khi phát hiện đồ vải rách.
TÀI LIỆU THAM KHẢO
1. Bộ Y tế, Tài liệu đào tạo vệ sinh bệnh viện cho hộ lý, 2009.
2. Bộ Y tế, Tài liệu đào tạo Phòng ngừa chuẩn, 2010.
3. CDC, USA, IFIC basic concept of infection control, 2011, page 305-3010.
CÂU HỎI LƯỢNG GIÁ
Trả lời ngắn các câu từ 1 đến 18
Câu 1. Mục đích của quản lý đồ vải bệnh viện là:
A. Phòng lây truyền vi khuẩn từ đồ vải tới người bệnh.
B. ................................................................................
C. .................................................................................
* Chọn câu trả lời Đúng/Sai cho các câu hỏi từ 2 đến 30 bằng cách đánh dấu X vào cột A cho câu đúng và vào cột B cho câu sai:
|
| Những việc cần làm khi phân loại và thu gom đồ vải | A | B |
| Câu 2 | Sử dụng phương tiện phòng hộ |
|
|
| Câu 3 | VST sau mỗi lần tiếp xúc đồ vải đã sử dụng. |
|
|
| Câu 4 | Phân loại đồ vải thường và lây nhiễm để thu gom và cho vào túi riêng |
|
|
| Câu 5 | Đồ vải lây nhiễm thu gom vào túi không thấm nước, buộc chặt miệng túi khi đồ vải đầy 3/4 túi. |
|
|
| Câu 6 | Xử lý ban đầu đồ vải lây nhiễm bằng ngâm với dung dịch khử khuẩn 30 phút trước khi vận hành máy giặt |
|
|
| Câu 7 | Bảo quản đồ vải sạch trong kho riêng, có đầy đủ giá, tủ... |
|
|
| Câu 8 | Không để đồ vải đã sử dụng của người này sang giường người khác hoặc xuống sàn nhà. |
|
|
| Câu 9 | Cần kiểm tra, đếm đồ vải đã sử dụng để phân loại và thu gom ngay tại bệnh phòng |
|
|
| Câu 10 | Nên đánh dấu đồ vải của người bệnh HIV/AIDS để phân loại và giặt riêng |
|
|
| Câu 11 | Khi đồ vải có máu hoặc chất thải, cần ngâm ngay vào dung dịch khử khuẩn tại bệnh phòng trước khi chuyển xuống nhà giặt |
|
|
| Câu 12 | Giặt sạch túi đựng đồ vải sau mỗi lần chứa đồ vải đã sử dụng. |
|
|
| Câu 13 | Không dùng túi, xe vận chuyển đồ vải đã sử dụng chưa được vệ sinh để chuyển đồ vải sạch |
|
|
|
| Quy trình thu gom đồ vải tại buồng bệnh | A | B |
| Câu 14. | Người thu gom đồ vải mang phương tiện phòng hộ |
|
|
| Câu 15. | Phân loại và cho đồ vải vào túi riêng theo loại |
|
|
| Câu 16 | Thu đồ vải theo thứ tự từ khu buồng bệnh cách ly đến khu không cách ly |
|
|
| Câu 17 | Sử dụng kỹ thuật gấp, cuộn ga giường, vải phủ khi thay |
|
|
| Câu 18 | Buộc chặt miệng túi khi đồ vải đầy 2/3 túi. |
|
|
| Câu 19 | Chuyển đồ vải về nơi tạm lưu đồ vải của khoa |
|
|
| Câu 20 | Tháo bỏ găng tay, khẩu trang, tạp dề |
|
|
| Câu 21 | Rửa tay thường quy |
|
|
|
| Quy trình xử lý đồ vải lây nhiễm tại nhà giặt | A | B |
| Câu 22 | Mang phương tiện phòng hộ, quần áo, găng, khẩu trang, ủng. |
|
|
| Câu 23 | Phân loại đồ vải |
|
|
| Câu 24 | Pha dung dịch khử khuẩn với nồng độ theo hướng dẫn của nhà sản xuất |
|
|
| Câu 25 | Cho đồ vải vào thùng ngâm ngập dung dịch khử khuẩn trong thời gian 20 phút rồi vớt ra cho vào máy giặt |
|
|
| Câu 26 | Chọn chương trình giặt thích hợp đối với đồ vải bẩn dính máu. |
|
|
| Câu 27 | Cho thêm xà phòng và chất tẩy (peracetic acid 5%, H2O2 30%) vào trong máy giặt (theo hướng dẫn của nhà sản xuất). |
|
|
| Câu 28 | Sau khi máy giặt xong, phơi khô tự nhiên hoặc đưa vào máy sấy khô |
|
|
| Câu 29 | Là và gấp thành từng bộ. |
|
|
| Câu 30 | Phân phối cho người bệnh sử dụng |
|
|
* Chọn một câu trả lời đúng nhất cho các câu từ 31 đến 35 :
Câu 31. Các nguyên tắc bố trí nhà giặt bao gồm:
A. Nơi tiếp nhận đồ vải bẩn phải được bố trí tách biệt với những khu khác trong nhà giặt
B. Bố trí quy trình giặt một chiều từ nơi nhận đồ vải bẩn, phân loại, giặt, phơi hoặc làm khô, gấp và đóng gói rồi bàn giao về các khoa sử dụng.
C. Hệ thống thông khí thích hợp để phòng ngừa sự pha trộn không khí giữa hai khu vực này.
D. Tất cả 3 nguyên tắc trên (A, B, C)
Câu 32. Trang bị cần thiết để phòng hộ cá nhân khi thu gom, xử lý đồ vài bẩn gồm
A. Quần áo bảo hộ lao động
B. Quần áo bảo hộ lao động và găng tay vệ sinh.
C. Quần áo bảo hộ lao động, găng tay vệ sinh.và khẩu trang.
D. Quần áo bảo hộ lao động, găng tay vệ sinh, khẩu trang và tạp dề.
E. Quần áo bảo hộ lao động, găng tay vệ sinh, khẩu trang, tạp dề và ủng cao su.
Câu 33. Phương tiện thu gom đồ vải tại buồng bệnh gồm có:
A. Bao đựng đồ vải không thấm nước, không thủng.
B. Thùng đựng đồ vải có nắp.
C. Xe vận chuyển đồ vải.
D. Cả 3 loại phương tiện trên (A, B, C)
Câu 34. Phương tiện xử lý đồ vải tại nhà giặt gồm có
A. Máy giặt
B. Máy sấy đồ vải
C. Bàn là (máy ủi), máy khâu, kim chỉ
D. Xà phòng, chất tẩy hoặc chất khử khuẩn
E. Cả 4 phương tiện trên (A, B, C, D)
Câu 35. Nguyên tắc bào quản đồ vải sạch là
A. Mỗi khoa cần có nơi để đồ vải sạch, có đầy đủ giá, tủ.
B. Đồ vải mang từ nhà giặt về được sử dụng càng sớm càng tốt và được sắp xếp gọn gàng.
C. Không được lưu giữ đồ vải bẩn chung với đồ vải sạch.
D. Kịp thời khâu vá đồ vải khi phát hiện đồ vải rách.
E. Cả 4 nguyễn tắc trên (A, B, C, D)
MỤC TIÊU HỌC TẬP: Sau khi học xong bài này, học viên có khả năng:
1. Kể được mục đích và nội dung vệ sinh trong các cơ sở y tế.
2. Trình bày được nguyên tắc làm vệ sinh, những quy định chung và cách phân vùng vệ sinh đúng
3. Liệt kê được các dụng cụ, phương tiện cần thiết phục vụ cho công tác vệ sinh và tần suất vệ sinh tại các bề mặt trong bệnh viện.
4. Thực hiện đúng qui trình vệ sinh tại đơn vị mình làm việc.
NỘI DUNG
Môi trường bệnh viện bao hàm cả con người, trang thiết bị, dụng cụ, vật tư tiêu hao, nhà cửa (tường, sàn nhà,…), nước và không khí... Môi trường bệnh viện phải là nơi sạch sẽ, ngăn nắp và đẹp đẽ sẽ tạo cảm giác thoải mái mái về cả thể chất lẫn tinh thần cho cho người bệnh trong khi nằm viện và nhân viên y tế trong quá trình công tác. Bệnh viện phải là một môi trường an toàn cho tất cả mọi người trong đến khám, chữa bệnh, thăm nom và làm việc, cũng như cho cộng đồng xung quanh. Do vậy, thực hành tốt vệ sinh môi trường trong bệnh viện hoạt động quan trọng và cần thiết không thể thiếu được trong tất cả các cơ sở y tế.
Vệ sinh môi trường bệnh viện nhằm mục đích:
- Làm sạch môi trường trong bệnh viện
- Giảm nguy cơ lây nhiễm cho người bệnh, nhân viên y tế và cộng đồng.
- Đảm bảo an toàn trong chăm sóc và điều trị người bệnh.
I. Vệ sinh bề mặt môi trường buồng bệnh
1. Nguyên tắc vệ sinh bề mặt, buồng bệnh, khoa phòng
1.1. Nhân viên y tế khi thực hiện nhiệm vụ vệ sinh phải mang đầy đủ phương tiện bảo hộ cá nhân: khẩu trang, găng tay, mũ, áo choàng, ủng,….
1.2. Làm ẩm đối với mọi quy trình vệ sinh, không quét khô
1.3. Thu gom rác trước khi lau, vệ sinh bề mặt
1.4. Làm vệ sinh đi từ khu sạch nhất đến khu bẩn nhất, từ trên xuống dưới và từ trong ra ngoài.
1.5. Sử dụng dụng cụ vệ sinh riêng cho từng khu vực.
1.6. Cần làm vệ sinh ngay những nơi có nguy cơ lây nhiễm cao (khi có vương vãi máu hoặc các chất tiết, dịch cơ thể của bệnh nhân).
1.7. Không làm vệ sinh tại buồng bệnh khi có nhân viên y tế đang thực hiện kỹ thuật thăm khám và điều trị.
1.8. Sau khi làm vệ sinh, giẻ lau cần được giặt sạch, phơi khô dưới nắng
1.9. Khu vực nguy cơ cao cần sử dụng tải lau nhà dùng một lần, có máy giặt riêng
1.10. Sử dụng đúng loại dung dịch làm sạch và khử khuẩn đúng nồng độ đã quy định.
2. Phân vùng các khu vực vệ sinh
2.1 Phân loại theo vùng:
- Vùng sạch: phòng hành chính, phòng giao ban, phòng nghỉ nhân viên, nhà kho….
- Vùng kém sạch : những phòng trực tiếp có liên quan đến hoạt động khám và chữa bệnh như phòng khám bệnh, phòng thay băng, phòng chuẩn bị dụng cụ, buồng bệnh,…
- Vùng nhiễm khuẩn: phòng vệ sinh, phòng thụt rửa, phòng để đồ bẩn,….
2.2 Phân loại theo nguy cơ:
- Nguy cơ thấp: khu vực hành chính
- Nguy cơ trung bình: khu vực khám và điều trị.
- Nguy cơ cao: khu vực nếu không xử lý tốt có thể nguy hiểm đến tính mạng người bệnh và NVYT, cũng như có thể lây thành dịch bệnh: khu vực phòng cách ly, khoa nhiễm, khu phẫu thuật,…
2.3 Phân theo màu sắc:
- Màu xanh: khu vực an toàn, sạch, ít nguy cơ (văn phòng, kho sạch, nhà ăn...).
- Màu vàng: khu vực chăm sóc và điều trị, nguy cơ trung bình (buống bệnh, buồng thủ thuật).
- Màu đỏ: khu vực lây nhiễm, nguy cơ cao (nhà vệ sinh, khu vực chứa đồ vệ sinh, nơi cọ rửa dụng cụ).
- Màu trắng: khu vực vô khuẩn (phòng mổ, phòng sinh).
3. Các Quy định áp dụng cho khu vực vệ sinh bề mặt môi trường chăm sóc người bệnh.
3.1. Quy định chung
- Mỗi bệnh viện, khoa, phòng cần có lịch vệ sinh cụ thể cho từng vùng thuộc đơn vị mình, trong đó nêu rõ những nội dung cụ thể cần thực hiện, các loại phương tiện và dung dịch khử khuẩn thích hợp cho từng vùng và tên nhân viên làm việc chịu trách nhiệm tại mỗi khu vực.
- Lịch vệ sinh chung:
+ Lau sàn nhà 2 lần/ngày và khi cần.
+ Đánh cọ bồn rửa 2 lần/ngày và khi cần.
+ Đánh cọ rửa buồng tắm, nhà vệ sinh 4 lần/ngày và khi cần,
+ Lau cửa kính, cửa chớp, cửa ra vào, đèn, quạt 1 lần/tuần và khi cần.
+ Quét mạng nhện, làm sạch chân tường 1 lần/tuần,
+ Vệ sinh khử khuẩn giường và khu vực người bệnh nằm ngay sau khi người bệnh tử vong và giữa hai người bệnh khác nhau.
+ Vệ sinh bề mặt các thiết bị, phương tiện chăm sóc người bệnh 1 lần/ngày và khi cần.
3.2. Quy định cụ thể cho từng khu vực
3.2.1. Phương tiện:
Phương pháp thông thường
- Xe đẩy có 2 xô hoặc 3 xô
+ 1 xô đựng nước xà phòng: 30g -50g xà phòng bột /20 lít nước
+ 1 xô đựng dung dịch khử khuẩn (ví dụ: Presept 0,014%: pha 1viên 2,5g trong 10 lít nước hoặc nước javel). Nồng độ Clo khuyến cáo để lau sàn, bề mặt thiết bị: 0.05%
+ 1 xô nước sạch
- Chổi, xẻng, túi đựng rác
- Cây lau nhà: đa năng (phải thay vải lau sau khi kết thúc từng phòng, từng khu vực.)
- Dầu xả tẩy mùi hôi.
- Khăn lau dùng 1 lần, thấm hút tốt.
- Bột chà hoặc dung dịch chà trắng men.
- Bàn chải cọ chân tường nhà
- Bàn chải cọ nhà vệ sinh.
- Các phương tiện bảo hộ cá nhân: găng tay, khẩu trang, ủng, áo choàng y tế…. Phương pháp mới có sử dụng giẻ/ móp sinh học:
Xe đẩy có một xô đựng hóa chất khử khuẩn, thùng đựng giẻ dơ, thùng đựng giẻ sạch
- Nhúng giẻ sạch vào hóa chất khử khuẩn
- Lau trong diện tích khoảng 10 m2
- Bỏ giẻ dơ vào thùng đựng giẻ dơ
- Lấy giẻ sạch và lau tiếp
3.2.2. Quy định về hóa chất vệ sinh (xem phụ lục số 6)
4. Quy trình thực hiện:
4.1 Vệ sinh phòng bệnh:
a. Sàn nhà: 2 lần/ ngày hoặc khi cần.
Bước 1: Mang trang phục bảo hộ cá nhân và chẩn bị đủ phương tiện.
Bước 2: Thu dọn đồ đạc trong phòng bệnh gọn gàng.
Bước 3: Lau ẩm sạch bụi và hốt rác, chú ý các góc ở dưới gầm giường, bàn con ...
Bước 4:
- Đối với khu vực không lây nhiễm:
+ Lau lần 1 với nước xà bông.
+ Lau lần 2 với nước sạch
- Đối với khu vực lây nhiễm
+ Lau lần 1 với nước xà phòng.
+ Lau lần 2 với nước sạch
+ Lau lần 3 với dung dịch khử khuẩn
- Đối với khu vực lây nhiễm đặc biệt nguy hiểm như khi có dịch cúm H5N1, SARS,…
+ Lau lần 1 với dung dịch khử khuẩn
+ Lau lần 2 với nước xà phòng.
+ Lau lần 3 với nước sạch
Bước 5: Mang găng tháo khăn lau bỏ vào túi chuyển nhà giặt
Bước 6: Đưa dụng cụ ra khỏi phòng, thu dọn.
Bước 7: Tháo găng tay và rửa tay
Chú ý:
Cách dùng khăn (giẻ) lau nhà:
- Khăn lau khô, sạch, dùng một lần cho mỗi lần lau. Không dùng khăn ẩm, treo sẵn trên cây.
- Khăn lau vùng này không mang sang vùng khác lau.
- Khi lau nền, nên chia đôi mặt sàn nhà, đặt biển báo để giành 1/2 lối đi .
- Kỹ thuật lau theo đường zíc zắc, đường lau sau không đè lên đường lau trước, không để sót chỗ chưa lau, chỗ nào lau rồi, không lau lại, thay khăn khi kết thúc mỗi phòng bệnh
- Không dùng chổi quét trong những khu vực nguy cơ cao như phòng mổ, phòng hồi sức tích cực, phòng người bệnh suy giảm miễn dịch. Chỉ dung máy hút ẩm
b. Vệ sinh giường, bàn, đệm, ghế
- Đối với giường, bàn, đệm, ghế dùng cho người bệnh không lây nhiễm:
+ Lau sạch bụi bằng khăn ẩm,
+ Lau cọ bằng nước xà phòng, lau lại bằng nước sạch và dùng khăn sạch để lau khô
- Đối với giường, bàn, đệm, ghế dùng cho người bệnh lây nhiễm
+ Lau sạch bụi bằng khăn ẩm có dung dịch khử khuẩn, sau đó lau lại bằng xà phòng nước
+ Lau lại bằng nước và dùng khăn sạch lau khô
+ Tháo găng, rửa tay
c. Vệ sinh trần nhà, tường, cửa và các dụng cụ khác: 1 tuần / lần.
- Chuẩn bị dụng cụ
- Đưa BN ra khỏi phòng. Cho các vật dụng trên bàn con vào tủ đầu giường hoặc che đậy laị tránh bụi.Tắt quạt.
- Quét nhẹ nhàng, cẩn thận trần nhà và tường từ trên xuống loại bỏ bụi và màng nhện, chú ý tránh bụi rơi vào mắt.
- Lau cửa kính, lau tường men, các dụng cụ như quạt trần, đèn,… bằng nước xà bông hoặc dung dịch khử khuẩn, sau đó lau lại bằng nước sạch và lau khô.
- Dùng bàn chải và xà phòng cọ rửa sạch sẽ và lau các vế bẩn trên tường, sau đó lau lại bằng nước sạch.
- Lau sàn nhà theo quy trình.
- Thu dọn dụng cụ
- Tháo găng và rửa tay
d. Nhà vệ sinh:
* Nhân viên: 2 lần/ngày.
* Bệnh nhân: 4 lần/ngày và khi cần.
- Mang phương tiện phòng hộ
- Dọn hết rác bẩn
- Tưới dung dịch khử khuẩn lên sàn nhà vệ sinh, bề mặt bệ xí và để trong 10 phút
- Cọ rửa bằng nước cho sạch
- Thu dọn dụng cụ
- Tháo găng và rửa tay
e. Hành lang, cầu thang: Lau 2 lần /ngày hay khi bẩn
Lưu ý: Có kế hoạch cuốn chiếu hằng tháng cọ rửa nền nhà, hành lang, cầu thang ... từng vùng nhỏ và lau khô ngay. Tránh đổ nước dùng chổi quét làm thấm, ẩm ướt, trơn trợt.
g. Vệ sinh bề mặt có máu và dịch cơ thể:
- Mang trang phục phòng hộ: Găng tay, khẩu trang, ủng, kính bảo hộ (nếu cần).
- Pha dung dịch khử khuẩn chứa sodium nồng độ 1%.
- Tưới dung dịch khử khuẩn sodium nồng độ 1% để ít nhất trong 10 phút.
- Lấy giẻ hoặc giấy thấm để thấm máu và dịch trên bề mặt sàn nhà hoặc đồ vật và cho vào túi rác y tế mầu vàng.
- Lau bằng khăn ướt có xà phòng hoặc chất diệt khuẩn nơi có máu hoặc dịch đổ.
- Giặt khăn hoặc thay tải và lau lại bằng nước sạch hết xà phòng, sau đó lau khô mặt sàn.
- Tải lau sau khi làm vệ sinh phải giặt, phơi và để đúng quy định hoặc cho vào túi để chuyển đi giặt. Không được để tải lau ẩm ướt ở các góc nhà.
- Thu dọn dụng cụ vệ sinh, làm sạch và để đúng nơi quy định.
- Rửa tay ngay sau khi tháo găng vệ sinh.
h. Vệ sinh dây dẫn, lọ đựng chất thải (xem phần xử lý dụng cụ ở bài khử khuẩn, tiệt khuẩn)
- Thay tải lau hoặc giặt tải lau trong xô nước sạch, vắt khô và lau lại sàn nhà cho sạch xà phòng hoặc dung dịch khử khuẩn theo trình tự trên.
- Thu dọn dụng cụ, cọ rửa sạch các dụng cụ vệ sinh và để đúng nơi quy định.
- Giặt tải lau và phơi khô. Không được để tải lau ẩm ướt ở các góc nhà.
- Rửa tay thường quy và chuyển sang khu vực làm vệ sinh khác.
4.2. Xử lý dụng cụ sau khi làm vệ sinh:
- Tất cả các dụng cụ sau khi làm vệ sinh được cọ rửa sạch, để nơi khô ráo
- Tải lau sau khi làm vệ sinh phải giặt, dưới ánh nắng mặt trời và để đúng quy định hoặc cho vào túi để chuyển đi giặt. Không được để tải lau ẩm ướt ở các góc nhà.
- Sử dụng tải riêng dụng cụ vệ sinh riêng cho từng khu vực, từng khoa phòng.
- Phải rửa tay ngay sau khi tháo găng vệ sinh.
II. Vệ sinh môi trường nước
Nước sạch là nguồn tài sản quý giá với loài người, đặc biệt trong môi trường bệnh viện, nước đóng vai trò quan trọng trong việc đảm bảo vệ sinh, góp phần đắc lực trong việc cứu sống người bệnh. Việc sử dụng và duy trì môi trường nước sạch trong các cơ sở y tế phải tuân thủ các nguyên tắc sau đây:
- Tất cả các cơ sở y tế đều phải sử dụng nguồn nước sạch theo đúng quy định (nước máy).
- Các bể chứa nước được lát xi măng, có nắp đậy và định kỳ vệ sinh cọ rửa bể chứa nước theo quy định
- Nước sử dụng tại phòng mổ, khoa Sản phải sử dụng nước máy và được lọc qua màng siêu lọc trước trước khi sử dụng
- Các cơ sở y tế cần lập kế hoạch để Trung tâm y tế dự phòng định kỳ lấy mẫu nước xét nghiệm các yếu tố, vật lý, hóa học học và vi sinh. Khi kết quả xét nghiệm các mẫu nước sinh hoạt không đảm bảo phảo có các biện pháp can thiệp kịp thời nhằm đảm bảo an toàn cho người bệnh và nhân viên y tế
III. Vệ sinh môi trường không khí
Không khí là một trong các các thành phần cơ bản của môi trường bệnh viện. Không khí sạch, đảm bảo an toàn cho người bệnh là yếu tố rất quan trọng trong thực hành chăm sóc và điều trị. Ngoài việc bề mặt môi trường khoa phòng sạch sẽ gọn gàng, các buồng bệnh phải đảm bảo thoáng khí mát mẻ về mùa hè, ấm áp về mùa đông. Việc đảm bảo sắp xếp người bệnh hợp lý là một trong chín nội dung thực hành của phòng ngừa chuẩn. Để tránh nhiễm khuẩn mắc phải tại bệnh viện, các phòng phẫu thuật, phòng hồi sức tích cực cần được bố trí hệ thống thông khí đúng quy định: lắp hệ thống thông khí trên trần hoặc gần sát trần nhà và quạt hút khí tồn đọng cách sàn nhà 10 cm giúp tạo luồng không khí đi từ cao xuống thấp và thoát ra ngoài gần sàn nhà. Hệ thống thông khí cần có những phin lọc có thể lọc được bụi, tác nhân gây bệnh đạt từ 97-99% các phần tử (như các phin lọc của HEPA 97 – 99% hiệu quả). Nắp quạt hút khí tồn đọng cần có lưới chắn côn trùng, loài gặm nhấm. Màng lọc khí của điều hòa cần được vệ sinh khử khuẩn định kỳ theo quy định. Cửa buồng phẫu thuật phải luôn đóng kín trong suốt thời gian phẫu thuật trừ khi vận chuyển thiết bị, dụng cụ hoặc lúc thành viên kíp phẫu thuật ra vào buồng phẫu thuật. Cần kiểm tra định kỳ môi trường không khí khu vực trọng điểm như phòng mổ, phòng hồi sức để có giải pháp khắc phục kịp thời khi không khí bị ô nhiễm, đảm bảo an toàn cho người bệnh trong quá trình nằm viện.
TÀI LIỆU THAM KHẢO
- Tài liệu Đào tạo PNC của Bộ Y tế, 2010
- Tài liệu đào tạo vệ sinh bệnh viện của Bộ Y tế, 2009
- Tài liệu Hướng dẫn phòng ngừa và KSNK vết mổ của Hội KSNK TP Hà Nội, 2011 (Dự thảo)
- Tài liệu Hướng dẫn Quy trình chống nhiễm khuẩn bệnh viên – Tập I của Bộ Y tế, 2003
- Tài liệu đào tạo Hướng dẫn Phòng ngừa phổ cập trong các cơ sở chăm sóc sức khỏe sinh sản của Bộ Y tế, 2007
CÂU HỎI LƯỢNG GIÁ
* Trả lời ngắn các câu hởi từ 1 đến 5 bằng cách điền từ và cụm từ thích hợp vào các trống :
Câu 1. Liệt kê đủ 10 nguyên tắc vệ sinh buồng bệnh, bề mặt, khoa phòng:
A. Nhân viên y tế khi thực hiện nhiệm vụ vệ sinh phải mang đầy đủ phương tiện bảo hộ cá nhân: khẩu trang, găng tay, mũ, áo choàng, ủng,…
B………………………………………………………………………………
C. Thu gom rác trước khi lau, vệ sinh bề mặt
D………………………………………………………………………………
E. Sử dụng dụng cụ vệ sinh riêng cho từng khu vực.
G……………………………………………………………………………..
H. Không làm vệ sinh tại buồng bệnh khi có nhân viên y tế đang thực hiện kỹ thuật thăm khám và điều trị.
I. …………………………………………………………………………..
K. Khu vực nguy cơ cao cần sử dụng tải lau nhà dùng một lần, có máy giặt riêng
L. Sử dụng đúng loại dung dịch làm sạch và khử khuẩn đúng nồng độ đã quy định.
Câu 2. Cách dùng khăn lau nhà như sau:
A. Khăn dùng một lần rồi bỏ, luôn dùng khăn khô cho mỗi lần lau, không dùng khăn ẩm, treo sẵn trên cây.
B. ………………………………………………………………………………….
C. Khi lau nhà nên chia đôi mặt sàn nhà, đặt biển báo để giành ½ lối đi .
D……………………………………………………………………………………
…………………………………………………………………………………...
……………………………………………………………………………………
Câu 3. Liệt kê các dụng cụ, phương tiện cần thiết phục vụ vệ sinh bề mặt môi trường bệnh viện
……………………………………………………………………………………
…………………………………………………………………………………….
……………………………………………………………………………………
Câu 4. Liệt kê các bước vệ sinh phòng bệnh đối với khu vực lây nhiễm:
……………………………………………………………………………………
……………………………………………………………………………………..
……………………………………………………………………………………..
Câu 5. Liệt kê các bước vệ sinh bề mặt có máu và dịch cơ thể:
……………………………………………………………………………………
…………………………………………………………………………………….
…………………………………………………………………………………..
…………………………………………………………………………………….
……………………………………………………………………………………..
* Câu hỏi nhiều lựa chọn từ câu 6 đến câu 7:
Câu 6. Đánh dấu x vào ô thích hợp cách phân vùng bề mặt môi trường chăm sóc người bệnh theo đúng quy định:
|
|
| Vùng sạch | Vùng kém sạch | Vùng nhiễm khuẩn |
| 6.1 | Những phòng trực tiếp có liên quan đến hoạt động khám và chữa bệnh như phòng khám bệnh, phòng thay băng, phòng chuẩn bị dụng cụ, buồng bệnh |
|
|
|
| 6.2 | Phòng hành chính, phòng giao ban, phòng nghỉ nhân viên, nhà kho |
|
|
|
| 6.3 | Phòng vệ sinh, phòng thụt rửa, phòng để đồ bẩn |
|
|
|
Câu 7. Đánh dấu x vào ô thích hợp cách phân vùng đúng bề mặt môi trường theo màu sắc:
|
|
| Màu đỏ | Màu xanh | Màu vàng |
| 7.1 | Khu vực an toàn, sạch, ít nguy cơ |
|
|
|
| 7.2 | Khu vực chăm sóc và điều trị, nguy cơ trung bình); |
|
|
|
| 7.3 | Khu vực lây nhiễm, nguy cơ cao |
|
|
|
* Chọn câu trả lời đúng nhất cho câu hỏi từ 8 đến 10
Câu 8: Mục đích vệ sinh môi trường là để
A. Làm sạch môi trường trong bệnh viện
B. Giảm nguy cơ lây nhiễm cho người bệnh, nhân viên y tế và cộng đồng.
C. Đảm bảo an toàn trong chăm sóc và điều trị người bệnh
D. Cả 3 mục đích trên (A,B,C)
Câu 9. Phân loại các khu vực vệ sinh trong môi trường bệnh viện được thực hiện theo tiêu chí sau:
A. Phân loại theo vùng: sạch, vùng kém sạch, vùng nhiễm khuẩn
B. Phân loại theo nguy cơ: nguy cơ thấp, nguy cơ trung bình, nguy cơ cao
C. Phân theo màu sắc: màu xanh, màu vàng, màu đỏ
D. Cả 3 tiêu chí trên (A,B,C)
Câu 10. Quy định tần suất vệ sinh bề mặt môi trường chăm sóc người bệnh như sau:
A. Lau sàn nhà 2 lần/ngày, Đánh cọ bồn rửa 3 lần/ngày, đánh cọ rửa buồng tắm, nhà vệ sinh 4 lần/ngày và khi cần
B. Lau sàn nhà 3 lần/ngày, Đánh cọ bồn rửa 2 lần/ngày, đánh cọ rửa buồng tắm, nhà vệ sinh 4 lần/ngày và khi cần
C. Lau sàn nhà 2 lần/ngày, Đánh cọ bồn rửa 2 lần/ngày, đánh cọ rửa buồng tắm, nhà vệ sinh 4 lần/ngày và khi cần
D. Lau sàn nhà 2 lần/ngày, Đánh cọ bồn rửa 2 lần/ngày, đánh cọ rửa buồng tắm, nhà vệ sinh 5 lần/ngày và khi cần
MỤC TIÊU HỌC TẬP: Sau khi học xong bài này, học viên có khả năng:
1. Trình bày được khái niệm cơ bản chất thải rắn trong các cơ sở y tế
2. Liệt kê được 5 nhóm chất thải rắn y tế và 4 nhóm chất thải lây nhiễm.
3. Nêu được nguyên tắc phân loại chất thải rắn trong cơ sở y tế.
4. Thực hiện đúng quy trình thu gom, vận chuyển và xử lý chất thải rắn y tế.
NỘI DUNG
Bệnh viện là nơi phát sinh ra một lượng chất thải lớn mỗi ngày, bao gồm chất thải rắn, chất thải lỏng và chất thải khí. Chất thải rắn được phân ra 5 nhóm, nhóm chất thải lây nhiễm có khả năng lây nhiễm và tổn hại đến môi trường. Vì thế, việc xử lý chất thải là một trong những thực hành việc quan trọng của công tác KSNK trong tất cả các cơ sở y tế. Nhân viên y tế phải có kiến thức và phân loại đúng chất thải rắn y tế trong bệnh viện ngay từ khi phát sinh.
1. Một số khái niệm cơ bản
1.1. Chất thải trong các cơ sở y tế là các chất thải phát sinh từ các hoạt động khám chữa bệnh, phòng bệnh, chăm sóc, xét nghiệm, nghiên cứu, đào tạo và sản xuất -pha chế thuốc… tại các sơ sở y tế Nhà nước, tư nhân, và các dịch vụ chăm sóc sức khỏe tại nhà. Chất thải y tế là vật chất ở thể rắn, lỏng và khí. Trong phạm vi bài này chỉ đề cập đến xử lý chất thải rắn y tế.
1.2. Chất thải y tế nguy hại: Là chất thải y tế chứa yếu tố nguy hại cho sức khỏe con người và môi trường như dễ lây nhiễm, gây ngộ độc, chất phóng xạ, chất dễ cháy, nổ hoặc các đặc tính nguy hại khác nếu những chất thải này không được tiêu hủy an toàn.
1.3. Quản lý chất thải y tế là các hoạt động quản lý việc phân loại, xử lý ban đầu, thu gom, vận chuyển, lưu giữ, giảm thiểu, tái sử dụng, tái chế, xử lý, tiêu hủy chất thải y tế và kiểm tra, giám sát việc thực hiện.
1.4. Giảm thiểu chất thải y tế là các hoạt động làm hạn chế tối đa sự phát triển chất thải y tế, bao gồm: giảm lượng chất thải y tế tại nguồn, sử dụng các sản phẩm có thể tái chế, tái sử dụng, quản lý tốt, kiểm soát chặt chẽ quá trình thực hành và phân loại chất thải chính xác.
1.5. Tái sử dụng là việc sử dụng một sản phẩm nhiều lần cho đến hết tuổi thọ sản phẩm hoặc sử dụng sản phẩm theo một chức năng mới, mục đích mới
1.6. Tái chế là việc tái sản xuất các vật liệu thải bỏ thành những sản phẩm mới
1.7. Thu gom chất thải tại nơi phát sinh là quá trình phân loại, tập hợp, đóng gói và lưu giữ tạm thời chất thải tại địa điểm phát sinh chất thải trong cơ sở y tế.
1.8. Vận chuyển chất thải là quá trình chuyên chở chất thải từ nơi phát sinh, tới nơi xử lý ban đầu, lưu giữ hoặc tiêu hủy.
1.9. Xử lý ban đầu là quá trình khử khuẩn hoặc tiệt khuẩn các chất thải có nguy cơ lây nhiễm cao tại nơi chất thải phát sinh trước khi vận chuyển tới nơi lưu giữ hoặc tiêu hủy
1.10. Xử lý và tiêu hủy chất thải là quá trình sử dụng các công nghệ nhằm làm mất khả năng gây nguy hại của chất thải đối với sức khỏe của con người và môi trường
1.11. Hồ sơ chất thải y tế nguy hại là những chứng từ đi kèm với chất thải nguy hại từ nguồn thải, tới nơi lưu giữ, xử lý và nơi tiêu tiêu hủy cuối cùng.
2. Phân nhóm chất thải rắn y tế
- Chất thải y tế lây nhiễm
- Chất thải hoá học nguy hại
- Chất thải phóng xạ
- Bình áp suất
- Chất thải thông thường
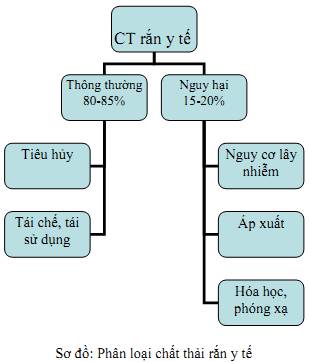
3. Phân loại và nhận dạng các chất
3.1. Phân loại chất thải lây nhiễm:
- Chất thải sắc nhọn (loại A) bao gồm: Bơm kim tiêm, đầu sắc nhọn của dây truyền, lưỡi dao mổ, đinh mổ, cưa, các ống tiêm, mảnh thủy tinh vỡ và các vật sắc nhọn khác sử dụng trong các hoạt động y tế.
- Chất thải lây nhiễm không sắc nhọn (loại B) bao gồm: Chất thải thấm máu, thấm dịch sinh học của cơ thể và các chất thải phát sinh từ buồng bệnh cách ly.
- Chất thải có nguy cơ lây nhiễm cao (loại C) bao gồm: Chất thải phát sinh trong các phòng xét nghiệm như: Bệnh phẩm và dụng cụ đựng/dính bệnh phẩm.
- Chất thải giải phẫu (loại D) bao gồm: Các mô, cơ quan, bộ phận cơ thể người; rau thai, bào thai và xác động vật thí nghiệm.
3.2. Nhận dạng chất thải hóa học nguy hại:
- Dược phẩm quá hạn, kém phẩm chất không còn khả năng sử dụng
- Chất hóa học nguy hại sử dụng trong y tế
- Chất gây độc tế bào, gồm: vỏ các chai thuốc, lọ thuốc, các dụng cụ dính thuốc gây độc tế bào và các chất tiết từ người bệnh được điều trị bằng hóa trị liệu (phụ lục 2)

Hình 15. Sử dụng hộp an toàn và túi thu gom chất thải trên xe tiêm
- Chất thải chứa kim loại nặng: thủy ngân (từ nhiệt kế, huyết áp kế thủy ngân bị vỡ, chất thải từ hoạt động nha khoa) cadimi (Cd) (từ pin, ắc quy), chì (từ tấm gỗ bọc chì hoặc vật liệu tráng chì sử dụng trong ngăn tia xạ từ các khoa chẩn đoán hình ảnh, xạ trị).
3.3. Chất thải phóng xạ:
Chất thải phóng xạ: gồm các chất thải phóng xạ rắn, lỏng và khí phát sinh từ các hoạt động chẩn đoán, điều trị, nghiên cứu và sản xuất như:
- Chất thải rắn có chứa phóng xạ: gồm các vật liệu sử dụng trong các xét nghiệm, chuẩn đoán, điều trị: ống tiêm, bơm tiêm, kim tiêm, kính bảo hộ, gạc sát khuẩn, ống nghiệm, chai lọ đựng chất phóng xạ…
- Chất thải lỏng có chứa phóng xạ gồm: dung dịch có chứa phóng xạ phát sinh trong quá trình chẩn đoán và điều trị: như nước tiểu, chất bài tiết, nước xúc rửa các dụng cụ có chứa chất phóng xạ…
- Chất thải phóng xạ khí: các chất áp dụng trong lâm sàng như Xe 133, các khí thoát ra từ kho chứa các chất phóng xạ,…
3.4. Bình chứa áp suất:
Bao gồm bình đựng ô xy, CO2, bình ga, bình khí dung. Các bình này dễ gây cháy, gây nổ khi thiêu đốt vì vậy phải thu gom riêng.
3.5. Nhận dạng chất thải y tế thông thường
Chất thải y tế thông thường là chất thải không chứa các yếu tố lây nhiễm, hóa học nguy hại, phóng xạ, dễ cháy nổ, bao gồm
- Chất thải sinh hoạt phát sinh từ các buồng bệnh (trừ các buồng bệnh cách ly).
- Chất thải phát sinh từ các hoạt động chuyên môn y tế: Các chai lọ thủy tinh, chai huyết thanh, các vật liệu nhựa, các loại bột bó trong gẫy xương kín. Những chất thải này không dính máu, dịch sinh học và các chất hoá học nguy hại.
- Chất thải phát sinh từ các công việc hành chính: Giấy, báo, tài liệu, vật liệu đóng gói, thùng các tông, túi nilon, túi đựng phim.
- Chất thải ngoại cảnh: Lá cây và rác từ các khu vực ngoại cảnh.
4. Hệ thống mã màu các dụng cụ đựng chất thải
- Màu vàng đựng chất thải lây nhiễm
- Màu đen đựng chất thải hóa học nguy hại và chất thải phóng xạ.
- Màu xanh đựng chất thải thông thường và các bình áp suất nhỏ.
- Màu trắng đựng chất thải tái chế
5. Nguyên tắc phân loại chất thải
- Người làm phát sinh ra chất thải phải phân loại ngay tại nguồn theo đúng quy định
- Chất thải rắn y tế phải phân loại riêng theo đúng quy định.
- Mỗi nhóm/loại chất thải rắn phải được đựng trong các túi và thùng có mã màu và biểu tượng theo quy định
- Các chất thải y tế nguy hại không được để lẫn trong chất thải thông thường. Nếu vô tình để lẫn chất thải y tế nguy hại vào chất thải thông thường, thì hỗn hợp chất thải đó phải được xử lý như chất thải y tế nguy hại
6. Thu gom và lưu giữ chất thải
- Đặt thùng, hộp đựng chất thải phải gần nơi chất thải phát sinh. Hộp an toàn phải để ngay cạch các xe tiêm, nơi làm thủ thuật.
- Từng nhóm/loại chất thải phải để trong các thùng, túi riêng, không đựng quá ¾ túi thùng.
- Thu gom tối thiểu ngày 1 lần và khi cần
- Thời gian lưu giũ chất thải trong các cơ sở y tế không quá 48 giờ. Lưu giữ chất thải trong các nhà bảo quản lạnh và thùng lạnh có thể đến 72 giờ, chất thải giải phẫu phải chuyển đi chôn hoặc tiêu hủy hàng ngày.
7. Vận chuyển chất thải trong cơ sở y tế
- Vận chuyển rác thải từ các khoa phòng về nơi lưu giữ chất thải của cơ sở khám bênh, chữa bệnh ít nhất 1 lần/ ngày và khi cần.
- Cơ sở y tế phải quy định đường vận chuyển và giờ vận chuyển chất thải. Tránh vận chuyển qua các khu vực chăm sóc người bệnh và các khu vực sạch khác.
- Vận chuyển bằng xe chuyên dụng; không được làm rơi, vãi chất thải, nước thải và phát tán mùi hôi trong quá trình vận chuyển.
8. Nơi lưu giữ chất thải rắn trong cơ sở khám chữa bệnh:
- Lưu giữ riêng chất thải y tế nguy hại và chất thải thông thường
- Cách xa nhà ăn, buồng bệnh, lối đi công cộng và khu tập trung đông người tối thiểu 100 mét.
- Có đường để xe chuyên chở chất thải từ bên ngoài đến.
- Nhà lưu giữ chất thải phải có mái che, có hàng rào bảo vệ, có cửa và có khóa. Không để súc vật, các loài gậm nhấm và người không có nhiệm vụ tự do xâm nhập.
- Diện tích phù hợp với lượng chất thải phát sinh của cơ sở khám chữa bệnh.
- Có phương tiện rửa tay, phương tiện bảo hộ cho nhân viên, có dụng cụ hóa chất làm vệ sinh.
- Có hệ thống cống thoát nước, tường và nền chống thấm, thông khí tốt.
- Khuyến khích các cơ sở khám bệnh, chữa bệnh lưu giữ chất thải trong nhà có bảo quản lạnh.
9. Các phương pháp tiêu hủy chất thải rắn y tế:
9.1. Tiêu hủy chất thải lây nhiễm:
a) Tiêu hủy chất thải lây nhiễm sắc nhọn
- Cô lập trong hộp an toàn và thiêu đốt trong lò đốt
+ Cách 1: Cho cả bơm tiêm có gắn kim vào thùng đựng vật sắc nhọn bằng bìa cát tông an toàn của WHO-UNICEP (hình 11B) có khả năng kháng thủng là biện pháp an toàn nhất cho người đi tiêm. Treo hộp an toàn trên các xe tiêm hoặc bàn tiêm, khi hộp đầy 3/4 dán kín miệng chuyển đi thiêu đốt cùng chất thải lây nhiễm ở nơi thiêu đốt tập trung ngoài cơ sở khám, chữa bệnh.
+ Cách 2: Cho cả bơm tiêm có gắn kim vào thùng đựng vật sắc nhọn vào thùng
đựng bơm kim tiêm bằng chất liệu nhựa hoặc inox (hình 11a), khi đầy ¾ theo quy định, người thu gom chất thải vận chuyển về nơi tập trung chất thải chuyển bơm kim tiêm sang hộp cát tông không có khả năng xuyên thủng, đóng gói vào túi màu vàng đem thiêu đốt theo quy định. Thùng nhựa hoặc inox khử khuẩn và cấp phát cho các khoa phòng tái sử dụng phù hợp với nguồn lực hiện nay, tuy nhiên người thu gom chất thải phải mặc đủ phương tiện phòng hộ (Hình 11a).
+ Cách 3: Gạt kim tiêm ở miệng của thùng đựng vật sắc nhọn chuyên biệt có chỗ gạt kim riêng. Nếu không có thùng này, tách kim tiêm ra khỏi bơm tiêm bằng kìm, sau đó cô lập kim tiêm vào hộp an toàn / các chai nhựa sẵn có. Bơm tiêm sau tiêm cho ngay vào túi nilon mầu vàng chứa chất thải lây nhiễm và vận chuyển cùng chất thải lây nhiễm đem đi thiêu đốt.

Chú ý: việc tách rời kim tiêm khỏi bơm tiêm sau tiêm không được khuyến cáo và cần phải cân nhắc kỹ điểm lợi và điểm hại, khi tháo kim có thể dẫn tới nguy cơ bị tai nạn rủi ro do kim đâm vào tay cho NVYT.
+ Cách 4: Cắt bơm tiêm và kim tiêm bằng thiết bị cắt: (áp dụng cho trạm y tế xã)
Thiết bị cắt kim để trên xe tiêm hoặc bàn tiêm; túi nilon mầu vàng đựng bơm tiêm; hố chôn kim được xây bằng bê tông, có nắp bằng bê tông và trên nắp có thiết kế một ống kim loại đường kính 15 cm để thải bỏ kim tiêm vào trong hố.
* Quy trình cắt và xử lý kim tiêm:
+ Đặt thiết bị cắt kim chắc chắn trên bàn tiêm hoặc xe tiêm (hình 12a)
+ Cắt ngay từng bơm kim tiêm sau mỗi lần tiêm.
+ Vị trí cắt là điểm khớp giữa đốc kim và đầu ambu.
+ Cho bơm tiêm sau khi đã cắt vào trong túi nilon mầu vàng đựng chất thải nhiễm khuẩn, vận chuyển đến điểm thu gom chất thải gần nhất để thiêu đốt hoặc hấp tiệt khuẩn sau xử lý như chất thải thông thường.
+ Tháo hộp đựng kim tiêm sau khi đã được chứa đầy 2/3 hộp từ thiết bị cắt kim, sau đó đậy kín nắp hộp (chú ý tháo cẩn thận để kim tiêm không văng ra khỏi hộp).
+ Chuyển ngay hộp đựng kim tiêm ra hố chôn kim, mở nắp hộp, đổ kim tiêm đã cắt vào hố và đậy kín nắp hố chốn kim.(hình 12b)
+ Khử khuẩn hộp đựng kim để dùng lại.

Hình 17. xử lý kim tiêm bằng máy cắt kim và chôn lấp sau cắt
Chú ý: Thiết bị cắt kim phải lau chùi hàng ngày sau mỗi buổi tiêm và hàng tháng cần tháo rời từng bộ phận để bảo dưỡng.
b) Tiêu hủy chất thải lây nhiễm không sắc nhọn
- Cách 1: Thiêu đốt trong lò đốt chuyên dụng.
- Cách 2: Khử khuẩn bằng hơi nóng trong máy khử khuẩn chuyên dụng hoặc bằng thiết bị vi sóng để tiêu diệt các tác nhân vi sinh. Chất thải lây nhiễm sau khi khử khuẩn được xử lý như chất thải thông thường. Hiện nay, Bộ Y tế khuyến cáo thay thế dần công nghệ đốt chất thải sang công nghệ khử khuẩn để phòng ngừa phát tán các khí có chứa dioxin và fuaran vào không khí.
- Cách 3: Chôn lấp hợp vệ sinh, áp dụng tạm thời đối với các cơ sở y tế các tỉnh miền núi và trung du chưa có cơ sở xử lý chất thải y tế nguy hại đạt tiêu chuẩn tại địa phương. Nơi chôn lấp tại địa điểm theo quy định của chính quyền và được sự chấp thuận của cơ quan quản lý môi trường tại địa phương. Hố chôn lấp phải có hàng rào vây quanh, cách xa giếng nước, xa nhà ở tối thiểu 100 m, đáy hố cách mức nước bề mặt tối thiểu 1,5 mét, miệng hố nhô cao và che tạm thời để tránh nước mưa, mỗi lần chôn chất thải phải đổ lên trên mặt hố lớp đất dầy từ 10-25 cm và lớp đất trên cùng dầy 0,5 mét. Không chôn chất thải lây nhiễm lẫn với chất thải thông thường. Chất thải lây nhiễm phải được khử khuẩn trước khi chôn lấp.
c) Tiêu hủy chất thải giải phẫu
- Cách 1: Phân loại riêng, cô lập trong 2 túi nilon mầu vàng, thiêu đốt như chất thải y tế lây nhiễm.
- Cách 2: Phân loại riêng, cô lập trong 2 túi nilon mầu vàng, cho vào thùng và chuyển đi chôn tại nghĩa trang.
- Cách 3: Phân loại riêng, cô lập trong 2 túi nilon mầu vàng, chôn trong hố bê tông, có đáy và có nắp kín trong khu đất của cơ sở khám, chữa bệnh (chỉ áp dụng với các cơ sở khám, chữa bệnh miền núi, có khu đất rộng và chưa có điều kiện xử lý chất thải y tế theo tiêu chuẩn quy định.
d) Xử lý ban đầu chất thải có nguy cơ lây nhiễm cao
- Chất thải có nguy cơ lây nhiễm cao phải được xử lý an toàn ở gần nơi chất thải phát sinh.
- Phương pháp xử lý ban đầu chất thải có nguy cơ lây nhiễm cao có thể áp dụng một trong các phương pháp sau:
a) Khử khuẩn bằng hóa chất: Ngâm chất thải có nguy cơ lây nhiễm cao trong dung dịch Cloramin B 1-2%, Javen 1-2% trong thời gian tối thiểu 30 phút hoặc các hóa chất khử khuẩn khác theo hướng dẫn sử dụng của nhà sản xuất và theo quy định của Bộ Y tế.
b) Khử khuẩn bằng hơi nóng ẩm: Cho chất thải có nguy cơ lây nhiễm cao vào trong máy khử khuẩn bằng hơi nóng ẩm và vận hành theo đúng hướng dẫn của nhà sản xuất.
Chất thải có nguy cơ lây nhiễm cao sau khi xử lý ban đầu có thể đem chôn hoặc cho vào túi nilon mầu vàng để hòa vào chất thải lây nhiễm. Trường hợp chất thải này được xử lý ban đầu bằng phương pháp tiệt khuẩn bằng hơi nóng, bằng vi sóng hoặc các công nghệ hiện đại khác đạt tiêu chuẩn thì sau đó có thể xử lý như chất thải thông thường và có thể tái chế.
9.2. Xử lý, tiêu hủy chất thải hóa học nguy hại:
Có thể áp dụng một trong các phương pháp sau:
- Trả lại nhà cung cấp theo hợp đồng
- Thiêu đốt trong lò đốt có nhiệt độ cao
- Phá hủy bằng phương pháp trung hòa hoặc thủy phân kiềm
- Trơ hóa trước khi chôn lấp
9.3. Xử lý và tiêu hủy các bình áp suất:
Có thể áp dụng một trong các phương pháp sau:
- Trả lại nơi sản xuất
- Tái sử dụng
- Chôn lấp thông thường đối với các bình áp suất có thể tích nhỏ
9.4. Xử lý và tiêu hủy chất thải phóng xạ:
Cơ sở y tế sử dụng chất phóng xạ và dụng cụ thiết bị liên quan đến chất phóng xạ phải tuân theo các quy định hiện hành của pháp luật về an toàn bức xạ
9.5. Tiêu hủy chất thải thông thường
- Chôn lấp tại bãi chôn lấp chất thải trên địa bàn.
- Tái chế.
10. Tái chế, tái sử dụng chất thải thông thường
Nguyên tắc:
Danh mục chất thải thông thường được tái chế, tái sử dụng bao gồm các chai nhựa đựng huyết thanh (không lẫn thuốc gây độc hại tế bào), lọ đựng thuốc thông thường, bao túi bằng nilon và bằng cát tông. (phụ lục 3)
- Chất thải thông thường được tái chế phải bảo đảm không có yếu tố lây nhiễm và các chất hoá học nguy hại gây ảnh hưởng cho sức khoẻ.
- Chất thải được phép tái chế, tái sử dụng chỉ cung cấp cho tổ chức cá nhân có giấy phép hoạt động và có chức năng tái chế chất thải.
- Cơ sở khám, chữa bệnh giao cho một đơn vị chịu trách nhiệm tổ chức, kiểm tra, giám sát chặt chẽ việc xử lý chất thải thông thường theo đúng quy định để phụ vụ mục đích tái chế, tái sử dụng.
Việc quản lý chất thải y tế từ khâu phân loại tại nguồn đến việc thu gom, vận chuyển, xử lý và tiêu hủy là một quy trình khép kín. Để đảm bảo an toàn cho người bệnh, cán bộ y tế và cộng đồng, các cơ sở y tế cần tuân thủ nghiêm túc quy chế quản lý chất thải y tế theo quyết định 43/2007/QĐ-BYT ngày 30 tháng 11 năm 2007 của Bộ Y tế.
TÀI LIỆU THAM KHẢO
1. Quyết định số 43/2007/QĐ-BYT , ngày 30 tháng 11 năm 2007 của Bộ Y tế ban hành Quy chế quản lý chất thải y tế.
2. Tài liệu Đào tạo PNC của Bộ Y tế, 2010
3. Tài liệu đào tạo Tiêm an toàn của Hội Điều dưỡng Việt Nam, 2010
4. Tài liệu đào tạo Hướng dẫn phòng ngừa phổ cập trong các cơ sở chăm sóc sức khỏe sinh sản của Bộ Y tế, 2007.
CÂU HỎI LƯỢNG GIÁ
* Trả lời ngắn các câu hỏi từ 1 đến 5 bằng cách điền từ hoặc cụm từ thích hợp vào khoảng trống:
Câu 1. Hoàn thiện khái niệm về Chất thải y tế nguy hại:
Chất thải y tế nguy hại là chất thải y tế chứa yếu tố .....(A)..........cho sức khỏe con người và môi trường như dễ.....(B)......, gây ngộ độc, chất phóng xạ, chất dễ cháy, nổ hoặc các đặc tính nguy hại khác nếu những chất thải này không được tiêu hủy an toàn.
A..............................
B.............................
Câu 2. Liệt kê đủ năm nhóm chất thải y tế:
A. Chất thải y tế lây nhiễm
B....................................
C. Chất thải phóng xạ
D. Bình áp suất
E....................................
Câu 3. Liệt kê hai nhóm chất thải y tế phổ biến nhất:
A. .........................................................................................
B............................................................................................
Câu 4 Liệt kê các nhóm chất thải lây nhiễm?
Câu 5. Liệt kê các chất thải lây nhiễm không sắc nhọn?
* Chọn câu trả lời đúng nhất cho các câu 6 từ đến 10
Câu 6. Theo quy định, hệ thống mã màu đựng chất thải lây nhiễm là:
A. Màu xanh
B. Màu vàng
C. Màu đen
D. Màu trắng
Câu 7. Thời gian lưu giữ chất thải trong các cơ sở y tế là:
A. Không quá 12 giờ
B. Không quá 24 giờ
C. Không quá 48 giờ
D. Không quá 72 giờ
Câu 8. Vận chuyển chất thải từ nơi phát sinh về nơi tập trung chất thải gần nhất:
A. Ít nhất một lần/ngày
B. Ít nhất một lần/ngày và khi cần
C. Ít nhất hai lần/ngày
D. Ít nhất hai lần/ngày và khi cần
Câu 9. Khoảng cách từ nơi lưu giữ chất thải trong các cơ sở y tế phải cách xa nhà ăn, buồng bệnh, lối đi công cộng và khu vực tập trung đông người tối thiểu là:
A. 10 mét
B. 50 mét
C. 100 mét
D. 150 mét.
Câu 10. Phương pháp cô lập và tiêu hủy chất thải sắc nhọn an toàn nhất là:
A. Cho ngay cả bơm kim tiêm có gắn kim vào hộp an toàn làm bằng bìa cát tông kháng thủ trên các xe tiêm hoặc bàn tiêm, khi hộp đầy ¾ dán kín miệng chuyển đi thiêu đốt cùng chất thải lây nhiễm.
B. Tách kim ra khỏi bơm tiêm bằng kìm, sau đó cô lập kim tiêm vào hộp an toàn/các chai nhựa, bơm tiêm cho vào túi nilon màu vàng và vận chuyển cùng chất thải lây nhiễm đem đi thiêu đốt.
C. Gạt kim tiêm ở miệng của thùng đựng vật sắc nhọn chuyên biệt có chỗ gạt kim riêng. Bơm tiêm sau tiêm cho ngay vào túi nilon mầu vàng chứa chất thải lây nhiễm và vận chuyển cùng chất thải lây nhiễm đem đi thiêu đốt.
D. Bẻ cong kim ngay sau khi tiêm rồi cho hộp an toàn làm băng bìa cát tông kháng thủng trên các xe tiêm hoặc bàn tiêm, khi hộp đầy ¾ dấn kín miệng chuyển đi thiêu đốt cùng chất thải lây nhiễm.
PHÒNG NGỪA VÀ KIỂM SOÁT CÁC BỆNH NHIỄM KHUẨN BỆNH VIỆN THƯỜNG GẶP
MỤC TIÊU HỌC TẬP: Sau khi học bài này, học viên có khả năng
1. Kể tên được các bệnh nhiễm khuẩn bệnh viện thường gặp và các yếu tố ảnh hưởng đến nguy cơ nhiễm khuẩn đó.
2. Trình bày được tiêu chuẩn chẩn đoán nhiễm khuẩn bệnh viện thường gặp
3. Kể được được nguyên được nguyên tắc và các biện pháp phòng ngừa nhiễm khuẩn trong chăm sóc người bệnh.
NỘI DUNG
1. Mở đầu
Nhiễm khuẩn bệnh viện trước đây được gọi là nhiễm khuẩn mắc phải ở bệnh viện hay nhiễm khuẩn do thầy thuốc. Hiện nay, Tổ chức Y tế Thế giới dùng khái niệm khuẩn bệnh viện là nhiễm khuẩn liên quan đến chăm sóc y tế (Nosocomial Associate Healthcare Infection - NAHI).
Một số yếu tố tác động tới sự gia tăng lên NTBV:
- Nhiều người bệnh bị bệnh nhiễm khuẩn nằm viện, vì vậy có mặt nhiều vi sinh vật (VSV) gây bệnh ở bệnh viện.
- Do tiếp xúc thường xuyên nên nhiều nhân viên y tế mang VSV gây bệnh nhưng trên cơ thể họ chúng như là VSV hội sinh bình thường
- Nhiều loài vi khuẩn kháng thuốc mức độ cao vì chúng được tiếp xúc với kháng sinh qua nhiều thế hệ và có sự chọn lọc các vi khuẩn kháng thuốc.
- Nhiều người bệnh nằm viện có hệ thống miễn dịch giảm sút do bệnh hoặc do tuổi, do dùng thuốc hoặc hóa chất gây suy giảm miễn dịch
- Các phương pháp xâm phạm như phẫu thuật, nội soi, đặt catheter làm tăng nguy cơ VSV gây bệnh qua da, niêm mạc.
2. Căn nguyên gây nhiễm khuẩn bệnh viện
2.1. Căn nguyên vi khuẩn và nấm
Căn nguyên gây nhiễm khuẩn vết mổ thường gặp: Staphylococcus aureus, Enterococcus, E. coli, Enterobacter spp và P. aerugiosa. Căn nguyên gây nhiễm khuẩn vết thương không phải do mổ như: bỏng, loét, ổ loét ở người bệnh suy dinh dưỡng thường do vi khuẩn mủ xanh, các vi khuẩn đường ruột.
Nhiễm khuẩn đường hô hấp dưới do liên quan đến thông khí nhân tạo do vi khuẩn Gram (-), trong đó hay gặp nhất là Acinertobacter, P.aeruginosa, Enterobacter, S.aureus.
Nhiễm khuẩn tiết niệu thường liên quan đến đặt catheter. Các vi khuẩn thường gặp là: E.coli, P. aeruginosa, C.albicans, Enterococcus.
Nhiễm khuẩn huyết đứng hàng thứ 3 trong NKBV tại khoa Hồi sức thường liên quan đến đặt catheter tĩnh mạch. Các vi khuẩn thường gặp nhất là Coagulase-negative Staphylococcus, S. aureus, Enterococcus, Enterobacter, Candida.
2.2. Căn nguyên vi rút
2.2.1. Tác nhân vi rút gây bệnh qua đường máu
Phơi nhiễm và lây truyền các tác nhân gây bệnh qua đường máu có nguy cơ rất lớn ở nhân viên y tế. Cho đến nay có tới 20 tác nhân gây bệnh khác nhau được lây truyền qua kim đâm hoặc tổn thương do các vật sắc nhọn gây ra, trong số, 3 loại virus lây truyền qua đường máu thường gặp nhất là: vi rút viêm gan B, viêm gan C và HIV.
Sự lan truyền có thể từ người bệnh sang NVYT và ngược lại. Các nghiên cứu ước tính nguy cơ nhiễm HIV trung bình sau phơi nhiễm với máu có chứa HIV là 0,3%, nguy cơ phơi nhiễm qua niêm mạc khoảng 0,09%. Đối với các phơi nhiễm HBV, nguy cơ nhiễm khuẩn sau một lần bị kim đâm ở một người chưa được tiêm phòng vacxin là 6-30%, với HCV là 1,8%. Mức độ nặng của phơi nhiễm và lượng virus là những yếu tố nguy cơ đối với sự lây truyền sau phơi nhiễm đó bao gồm:
- Số lượng virus: phơi nhiễm với máu, dịch, dịch lẫn máu hay mô có số lượng virus cao; trong nước bọt, tinh dịch, dịch âm đạo có số lượng trung bình
- Đường đưa vi rút vào cơ thể: thủ thuật có xâm lấn hay không xâm lấn.
- Phơi nhiễm qua da, qua niêm mạc hay qua da bị tổn thương
- Người bị phơi nhiễm đã dùng vac xin chưa.
Các dụng cụ liên quan đến phơi nhiễm nghề nghiệp: các vật sắc nhọn như kim tiêm, dao, kéo, ống thủy tinh vỡ. Thời điểm bị tổn thương có thể xảy ra trước và khi đang sử dụng, thậm chí sau khi sử dụng nhưng trước khi vứt bỏ.
2.2.2. Tác nhân virus gây bệnh qua đường hô hấp
Các vi rút cúm, thủy đậu, sởi: lây qua đường hô hấp bằng các giọt bắn, khí dung có chứa vi rút khi nói, ho, hắt hơi. Có thể lây truyền qua tiếp xúc, qua bàn tay. Ngoài ra còn gặp các vi rút Adeno, virus hô hấp hợp bào, SARS.
2.2.3. Vi rút gây viêm dạ dày, ruột :
Vi rút Rota vào cơ thể theo đường phân miệng, xâm nhập vào các tế bào nhung mao niêm mạc ruột non, chủ yếu là ở tá tràng. Người bệnh thường ở thể nhẹ, triệu chứng kéo dài khoảng 3-8 ngày và hồi phục hoàn toàn. Nhiễm khuẩn không triệu chứng thường gặp ở trẻ em dưới 6 tháng tuổi
2.3. Căn nguyên ký sinh trùng:
Căn nguyên ký sinh trùng có thể gặp ở người bệnh suy giảm miễn dịch với các căn nguyên sau:
- Toxoplasma gondii
- Cryptosporidum
- Entamoeba histolitica
- Nấm: Candida albicans, Cryptococcus neoformans
3.Tiêu chuẩn chẩn đoán nhiễm khuẩn bệnh viện
Nhiễm khuẩn bệnh viện (NKBV)* là tình trạng bệnh lý toàn thân hay tại chổ do hậu quả của nhiễm vi sinh vật hay độc tố của nó và không có triệu chứng lâm sàng hay đang ở giai đoạn ủ bệnh của nhiễm khuẩn ở thời điểm nhập viện. Tiêu chuẩn để xác định và phân loại một NKBV gồm kết hợp chẩn đoán lâm sàng và các kết quả xét nghiệm khác. Trên thực tế, giám sát NKBV thường phát hiện được NKBV nếu người bệnh xuất hiện các dấu hiệu và triệu chứng của NKBV hay kết quả nuôi cấy có tác nhân gây bệnh dương tính sau hơn 48 giờ nhập viện. Định nghĩa NKBV của Trung tâm Kiểm soát và Phòng ngừa bệnh tật Hoa Kỳ - CDC (Center for Disease Control and Prevention) hiện được sử sụng rộng rãi ở nhiều nước để tầm soát NKBV. Định nghĩa này đưa ra tiêu chuẩn chẩn đoán cho các loại NKBV thường gặp là nhiễm khuẩn vết mổ, viêm phổi bệnh viện, nhiễm khuẩn tiểu do đặt sonde, nhiễm khuẩn huyết qua tiêm truyền. Thứ tự thường gặp của các loại NKBV này khác nhau tùy theo từng nước khác nhau.
Lưu ý chung chẩn đoán ca bệnh nhiễm khuẩn bệnh viện:
- Mỗi cơ sở y tế lựa chọn những tiêu chuẩn chẩn đoán ca bệnh phù hợp với điều kiện cụ thể của mình để có chẩn đoán nhiễm khuẩn bệnh viện phù hợp, chính xác, đồng nhất.
- Định nghĩa phải thống nhất cho mọi ca bệnh theo đúng định nghĩa đã lựa chọn
(Tham khảo Phụ lục 32)
4. Nguyên tắc phòng ngừa nhiễm khuẩn bệnh viện: nội dung này tham khảo ở bài
Phòng ngừa lây nhiễm qua đường lây truyền. Nội dung chủ yếu bao gồm:
4.1. Áp dụng các biện pháp PNC khi tiếp xúc, chăm sóc và thực hiện thăm khám, chữa trị cho tất cả người bệnh. Trong các biện pháp này, lưu ý bao gồm cả cả phòng ngừa nguy cơ lây truyền bệnh qua phơi nhiễm với máu
4.2. Phòng ngừa qua đường giọt bắn
4.3. Phòng ngừa qua đường không khí.
5. Biện pháp phòng ngừa các nhiễm khuẩn bệnh viện thường gặp
5.1. Nhiễm khuẩn vết mổ
Nhiễm khuẩn vết mổ (NKVM) là những nhiễm khuẩn tại vị trí phẫu thuật trong thời gian từ khi mổ cho đến 30 ngày sau mổ với phẫu thuật không có cấy ghép và cho tới một năm sau mổ với phẫu thuật có cấy ghép bộ phận giả (phẫu thuật implant).
5.1.1. Các yếu tố nguy cơ gây NKVM. Có 4 nhóm yếu tố nguy cơ gây NKVM gồm:
a. Yếu tố người bệnh:
- Người bệnh phẫu thuật đang mắc nhiễm khuẩn tại vùng phẫu thuật, bệnh tiểu đường, nghiện thuốc lá; đang sử dụng các thuốc ức chế miễn dịch ; Người bệnh béo phì hoặc suy dinh dưỡng…
b.Yếu tố môi trường
- Khử khuẩn tay ngoại khoa không đủ thời gian hoặc không đúng kỹ thuật.
- Điều kiện khu phẫu thuật không đảm bảo vô khuẩn: Không khí, nước VST ngoại khoa và bề mặt thiết bị, môi trường buồng phẫu thuật bị ô nhiễm .
- Dụng cụ y tế: Không đảm bảo vô khuẩn do chất lượng tiệt khuẩn, khử khuẩn hoặc lưu giữ, sử dụng dụng cụ không đúng nguyên tắc vô khuẩn.
- Không tuân thủ nguyên tắc vô khuẩn trong buồng phẫu thuật làm tăng lượng vi sinh vật ô nhiễm.
c. Yếu tố phẫu thuật
- Thời gian phẫu thuật: Thời gian phẫu thuật càng dài thì nguy cơ NKVM càng cao.
- Loại phẫu thuật: Phẫu thuật cấp cứu, phẫu thuật nhiễm và bẩn có nguy cơ NKVM cao hơn các loại phẫu thuật khác.
d. Yếu tố vi sinh vật
5.1.2. Các biện pháp phòng ngừa và kiểm soát NKVM:
a. Biện pháp chung:
- Tắm khử khuẩn cho người bệnh trước phẫu thuật;
- Loại bỏ lông và chuẩn bị vùng rạch da đúng quy định;
- Khử khuẩn tay ngoại khoa và thường quy bằng dung dịch VST chứa cồn;
- Áp dụng đúng liệu pháp kháng sinh dự phòng (KSDP);
- Tuân thủ chặt chẽ quy trình vô khuẩn trong buồng phẫu thuật
- Kiểm soát đường huyết, ủ ấm người bệnh trong phẫu thuật.
- Duy trì tốt các điều kiện vô khuẩn khu phẫu thuật như dụng cụ, đồ vải phẫu thuật, nước vô khuẩn cho VST ngoại khoa và đảm bảo thông khí sạch trong buồng phẫu thuật.
b. Chuẩn bị người bệnh trước phẫu thuật
- Xét nghiệm đường máu trước mọi phẫu thuật.
- Phát hiện và điều trị mọi ổ nhiễm khuẩn ở ngoài vị trí phẫu thuật hoặc ổ nhiễm khuẩn tại vị trí phẫu thuật trước mổ đối với các phẫu thuật có chuẩn bị.
- Người bệnh mổ phiên phải được tắm bằng xà phòng kháng khuẩn hoặc dung dịch kháng khuẩn có chứa iodine hoặc chlorhexidine vào tối trước ngày phẫu thuật.
- Không loại bỏ lông trước phẫu thuật trừ người bệnh phẫu thuật sọ não hoặc người bệnh có lông tại vị trí rạch da. Sử dụng kéo cắt hoặc máy cạo râu để loại bỏ lông, không sử dụng dao cạo.
c. Sử dụng kháng sinh dự phòng (KSDP) trong phẫu thuật
- Sử dụng KSDP với các phẫu thuật sạch và sạch – nhiễm. KSDP cần dùng liều ngắn ngày ngay trước phẫu thuật nhằm diệt các vi khuẩn xâm nhập vào vết mổ trong thời gian phẫu thuật. Thường dùng 30 phút trước lúc rạch da với một liều duy nhất. Nếu phẫu thuật quá 3h hoặc mất máu nhiều thì lặp lại liều thứ 2.
d. Các biện pháp phòng ngừa trong phẫu thuật
- Buồng phẫu thuật phải đảm bảo thông khí thích hợp. Phòng mổ nên duy trì ở áp lực dương đối với vùng kế cận và hành lang. Duy trì tối thiểu 15 luồng khí thay đổi mỗi giờ, ba trong số những luồng không khí đó phải là không khí sạch. Lọc tất cả không khí, tươi và quay vòng lại bằng hệ thống lọc thích hợp. Đưa không khí vào từ trần nhà và hút ra dưới sàn. Cửa buồng phẫu thuật phải luôn đóng kín trong suốt thời gian phẫu thuật trừ khi phải vận chuyển thiết bị, dụng cụ hoặc khi ra vào buồng phẫu thuật.
- Hạn chế số lượt NVYT vào khu vực vô khuẩn của khu phẫu thuật và buồng phẫu thuật. Những người không có nhiệm vụ không được vào khu vực này. Mọi NVYT khi vào khu vực vô khuẩn của khu phẫu thuật phải mang đầy đủ, đúng quy trình các phương tiện phòng hộ trong phẫu thuật
- Các thành viên không trực tiếp tham gia phẫu thuật phải VST hoặc khử khuẩn tay bằng dung dịch VST chứa cồn theo quy trình VST thường quy.
- Mọi người khi đã vào buồng phẫu thuật cần hạn chế nói chuyện, hạn chế đi lại hoặc ra ngoài buồng phẫu thuật và hạn chế tiếp xúc tay với bề mặt môi trường trong buồng phẫu thuật.
- Kỹ thuật mổ: Khi phẫu thuật cần thao tác nhẹ nhàng, duy trì cầm máu tốt, tránh làm đụng rập, thiểu dưỡng mô/tổ chức. Cần loại bỏ hết tổ chức chết, chất ngoại lai và các khoang chết trước khi đóng vết mổ.
e. Chăm sóc vết mổ sau phẫu thuật
- Băng vết mổ bằng gạc vô khuẩn liên tục từ 24-48 giờ sau mổ. Chỉ thay băng khi băng thấm máu/dịch, băng bị nhiễm bẩn hoặc khi mở kiểm tra vết mổ.
- Hướng dẫn người bệnh, người nhà người bệnh cách theo dõi phát hiện và thông báo ngay cho NVYT khi vết mổ có các dấu hiệu/triệu chứng bất thường.
- Cần rút dẫn lưu sớm nhất có thể.
f. Đảm bảo các điều kiện, thiết bị, phương tiện và hóa chất thiết yếu.
- Tiệt khuẩn tập trung, theo bộ cho mỗi ca phẫu thuật tại khoa KSNK.
- Tuân thủ đúng quy trình tiệt khuẩn. Ưu tiên phương pháp tiệt khuẩn bằng nhiệt ướt (hấp ướt bằng nồi hấp ở nhiệt độ tối thiểu là 121 °C theo thời gian quy định tùy loại thiết bị. Trường hợp dụng cụ được tiệt khuẩn bằng nhiệt khô (tủ sấy), cần duy trì trì ở nhiệt độ 170 °C trong thời gian 1 giờ.
- Ưu tiên đóng gói bằng vải chéo 2 lớp. Trường hợp đóng gói bằng hộp kền, hộp cần có nắp kín, có lỗ thông khí đóng mở được ở 2 bên hộp.
- Mọi hộp dụng cụ cần được kiểm soát chất lượng bằng chỉ thị nhiệt (dán ở bên ngoài hộp hấp), chỉ thị hoá học (đặt ở trong mỗi hộp hấp).
- Có các phương tiện cho thu gom và khử khuẩn sơ bộ dụng cụ phẫu thuật.
5.2. Nhiễm khuẩn đường tiết niệu bệnh viện
80% nhiễm khuẩn tiết niệu (NKTN) gặp ở người bệnh có đặt thông dẫn lưu bàng quang. Mặc dù bệnh này có tỷ lệ tử vong thấp hơn các nhiễm khuẩn khác nhưng là nguyên nhân dẫn đến nhiễm khuẩn huyết. Việc giám sát ngăn ngừa NKTN bệnh viện là nhiệm vụ rất quan trọng của NVYT, nhất là đối với người bệnh phải phẫu thuật.
+ Có 3 đường dẫn đến nhiễm khuẩn tiết niệu
- Tiếp xúc trực tiếp: là con đường chủ yếu nhất trong bệnh viện. Các vi khuẩn gây ô nhiễm từ dụng cụ y tế (nhất là thông tiểu), bàn tay nhân viên y tế, dung dịch bôi trơn, hoặc theo ống thông tiểu trong quá trình chăm sóc ống thông, để nước tiểu trào ngược... đều dẫn đến NKTN ngược dòng (asending UTI). Tỷ lệ người bệnh mắc NKTN theo đường này chiếm tời 90% số ca mắc NKTN bệnh viện.
- Theo đường máu: các vi khuẩn gây nhiêm khuẩn máu xâm nhập vào đường tiết niệu gây NKTN. Tỷ lệ mắc NKTN theo đường máu thường thấp nhưng bệnh cảnh lâm sàng các trường hợp này thường nặng, tỷ lệ tử vong cao.
- Nhiễm khuẩn từ các khu vực xung quanh lan đến NKTN. Các vi khuẩn, nhất là từ cơ quan sinh dục, trực tràng có thể gây nhiễm khuẩn đường tiết niệu ở người bệnh nằm lâu, chăm sóc dẫn lưu không tốt.
5.2.1. Các yếu tố nguy cơ gây NKTN
- Tắc ngẽn, ứ đọng nước tiểu
- Trào ngược nước tiểu khi dẫn lưu.
- Dị vật đường tiết niệu (đặt thông tiểu)
- Thời gian đặt thông tiểu kéo dài
- Kỹ thuật đặt thông tiểu không vô khuẩn
- Hệ thống dẫn lưu bị hở.
- Quy trình chăm sóc không vô khuẩn hoặc túi đựng nước tiểu bị ô nhiễm
5.2.2 .Các biện pháp thực hành phòng ngừa NKTN
a. Giáo dục nhân viên y tế:
- Nhận thức tầm quan trọng NKTN
- Tỷ lệ NKTN chiếm 40% tổng số NKBV
- Các yếu tố nguy cơ.
- Biện pháp dự phòng
b. Giám sát.
- Giám sát tỷ lệ NKTN ở các khoa hậu phẫu, hồi sức cấp cứu xác định tỷ lệ, nguyên nhân và sự nhạy cảm kháng sinh của vi khuẩn.
- Giám sát việc tuân thủ kỹ thuật chăm sóc ống dẫn lưu nước tiểu đảm bảo nguyên tắc kín, một chiều, không liên tục.
- Vô khuẩn trong thực hành đặt, chăm sóc ống dẫn lưu.
c. Khử khuẩn, tiệt khuẩn các dụng cụ dẫn lưu nước tiểu.
Nguyên tắc
- Dụng cụ (sonde, túi chứa nước tiểu) phải đảm bảo vô khuẩn.
- Không sử dụng dụng cụ hở bao gói, quá hạn sử dụng.
- Dụng cụ tái sử dụng phải khử khuẩn tiệt khuẩn lại.
- Không sử dụng máy hút trong dẫn lưu nước tiểu.
- Khử khuẩn các dụng cụ y tế bằng nhiệt độ hóa chất hoặc theo hướng dẫn
5.2.3. Kỹ thuật chăm sóc dự phòng NKTN
Chuẩn bị dụng cụ, phương tiện đặt sonde dẫn lưu đúng quy định.
- Đặt dẫn lưu nước tiểu trước, trong, sau khi mổ: sử dụng ống thông vô khuẩn đúng tiêu chuẩn. còn hạn sử dụng
- Sử dụng hệ thống dẫn lưu kín
- Mang phương tiện phòng hộ (găng tay, khẩu trang, mũ) đầy đủ khi thực hành kỹ thuật. Mang găng đúng kỹ thuật.
- Sử dụng chất sát khuẩn da, niêm mạc đúng (Betadin 2%), chất bôi trơn tan trong nước, đảm bảo vô khuẩn với dẫn lưu qua niệu đạo.
- Hạn chế chỉ định đặt sonde tiểu, chấm dứt sớm ngay khi tình trạng cho phép.
- Cố định sonde dẫn lưu tốt tránh tụt ra tụt vào làm tăng nguy cơ NKTN.
- Đặt túi nước tiểu thấp hơn lưng NB tối thiểu 50cm tránh trào ngược nước tiểu vào bàng quang gây NKTN.
- Chăm sóc chân ống dẫn lưu bằng dung dịch sát khuẩn nhẹ (Betadin) ngày 1-2 lần. Thay băng hàng ngày
- Thường xuyên kiểm tra hệ thống dẫn lưu đảm bảo kín, một chiều phòng ngừa nhiễm khuẩn ngược dòng.
- Thời gian đặt dẫn lưu: căn cứ tình hình NB xong hầu hết các phẫu thuật tiêu hoá, phẫu thuật ngực được rút trong 3 ngày. Riêng các dẫn lưu khi mở bể thận 7-14 ngày.
- Xả nước tiểu qua van ở đáy túi khi đầy 2/3 túi hoặc mỗi 24 giờ. Thay hệ thống dẫn lưu nước tiểu mỗi 3 ngày.
- Sử dụng kháng sinh dự phòng hợp lý trước phẫu thuât có dẫn lưu đường tiết niệu
5.2.4. Giám sát
- Cần thường xuyên giám sát và phát hiện những ca NKTN, qua đó xác định được tỷ lệ nền. Khi có biểu hiện vượt quá tỷ lệ nền, cần xác định dịch và có biện pháp can thiệp kịp thời.
- Xây dựng những bảng kiểm đối với thực hành của NVYT khi thực hiện quy trình đặt thông tiểu,
- Thường xuyên báo cáo các thống kê trường hợp nhiễm khuẩn tiét niệu, thời gian, số lượng, giúp đưa ra chính sách KSNK.
5.3. Nhiễm khuẩn đường hô hấp dưới
Nhiễm khuẩn đương hô hấp dưới là loại nhiễm khuẩn liên quan đến chăm sóc y tế thường gặp tại khoa Hồi Sức. Việc thực hiện các biện pháp KSNK giảm thiểu viêm đường hô hấp dưới là rất cần thiết nhất là tuyến huyện. Việc gia tăng các vi khuẩn kháng đa thuốc kháng sinh đang là thách thức rất lớn cho ngành Y tế hiện nay về điều trị viêm đường hô hấp dưới
5.3.1. Đường lây truyền
Vi sinh vật xâm nhập vào phổi qua :
- Đường không khí và giọt bắn
- Các chất tiết từ vùng hầu họng xâm nhập vào phổi
- Các dụng cụ hỗ trợ hô hấp bị ô nhiễm, hoặc bàn tay nhân viên y tế.
- Qua đường máu, bạch mạch
5.3.2. Yếu tố nguy cơ
a. Các yếu tố thuộc về người bệnh:
+ Trẻ sơ sinh, người già trên 65 tuổi, người béo phì, người bệnh phẫu thuật , người bệnh có bệnh lý nặng kèm theo như có rối loạn chức năng phổi như bệnh phổi tắc nghẽn mạn tính, bất thường lồng ngực, chức năng phổi bất thường
+ Người bệnh hôn mê, khó nuốt do bệnh lý hệ thần kinh hoặc thực quản làm tăng nguy cơ viêm phổi hít
b. Các yếu tố do can thiệp y tế
+ Được đặt nội khí quản hoặc mở khí quản.
+ Đặt ống thông mũi dạ dày: ống thông làm gia tăng vi sinh vật ký sinh ở vùng mũi, hầu, gây trào ngược dịch dạ dày, vi khuẩn từ dạ dày theo đường ống đến đường hô hấp trên.
+ Các bệnh lý cần thở máy kéo dài: làm tăng nguy cơ tiếp xúc với các dụng cụ bị nhiễm khuẩn, bàn tay của các NVYT nhân viên y tế bị nhiễm bẩn.
c. Các yếu tố môi trường, dụng cụ
+ Lây truyền các vi khuẩn gây bệnh qua bàn tay của NVYT bị nhiễm bẩn thông qua các thao tác như hút đờm, cầm vào dây máy thở, vào ống nội khí quản.
+ Lây truyền các vi sinh vật gây bệnh qua dụng cụ không được khử tiệt khuẩn
+ Lây truyền các vi sinh vật gây VPBV qua môi trường không khí, qua bề mặt bị nhiễm.
Nhân viên y tế phải được đào tạo, cập nhật về các biện pháp phòng ngừa, kiểm soát VPBV. Người bệnh, khách thăm cần được hướng dẫn về các biện pháp phòng ngừa nhiễm khuẩn hô hấp dưới.
5.3.3. Các biện pháp phòng ngừa nhiễm khuẩn hô hấp dưới a. Những biện pháp chính bao gồm:
1) VST trước và sau khi tiếp xúc người bệnh và bất kỳ dụng cụ hô hấp đang sử dụng cho bệnh nhân
2) Vệ sinh răng miệng 2-4 giờ /lần
3) Rút các ống nội khí quản, ống mở khí quản, ống nuôi ăn, cai máy thở càng sớm càng tốt
4) Nằm đầu cao 30-450 nếu không có chống chỉ định
5) Nên sử dụng dụng cụ hô hấp dùng một lần hoặc tiệt khuẩn / khử khuẩn mức độ cao/ các dụng cụ sử dụng lại
6) Đổ nước tồn lưu trong ống dây máy thở, bẫy nước thường xuyên
7) Dây máy thở phải để ở vị trí thấp hơn phần trên của ống nội khí quản.
8) Thường xuyên kiểm tra tình trạng ứ đọng của dạ dày trước khi cho ăn qua ống
9) Giám sát và phản hồi ca VPBV
b. Khử khuẩn, tiệt khuẩn dụng cụ liên quan đến thở máy và hỗ trợ hô hấp khác
- Tiệt khuẩn hoặc khử khuẩn mức độ cao tất cả các dụng cụ, thiết bị tiếp xúc trực tiếp hoặc gián tiếp với niêm mạc đường hô hấp dưới theo đúng hướng dẫn.
- Thay toàn bộ dây thở oxy, mặt nạ, dây dẫn oxy khi dùng cho người bệnh khác.
- Khử khuẩn thường quy bên ngoài máy thở bằng dung dịch khử khuẩn mức độ trung bình. Tiệt khuẩn hoặc khử khuẩn mức độ cao bình làm ẩm oxy. Khử khuẩn mức độ cao bóng giúp thở (ambu) sau khi sử dụng.
- Dùng ống hút đờm vô khuẩn cho mổi lần hút hoặc ống hút đờm kín nếu có điều kiện. Dùng nước cất vô khuẩn để làm sạch chất tiết của ống hút đờm trong quá trình hút. Thay dây nối từ ống hút đến máy hút hàng ngày hoặc khi dùng cho người bệnh khác.
c. Khử khuẩn dụng cụ liên quan đến thở khí dung
- Bộ phận phun khí của máy khí dung phải khử khuẩn mức độ cao
- Tiệt khuẩn hoặc khử khuẩn mức độ cao bộ phận ngậm vào miệng, ống dây, ống nối theo hướng dẫn của nhà sản xuất khi dùng cho người bệnh khác.
d. Phòng ngừa lây nhiễm do nhân viên y tế
- Vệ sinh tay: tuân thủ theo 5 thời điểm VST của TCYTTG
- Sử dụng găng sạch khi tiếp xúc bằng tay với chất tiết đường hô hấp, hoặc những dụng cụ có dính chất tiết đường hô hấp. Sử dụng găng vô khuẩn khi hút đờm qua nội khí quản hoặc đường mở khí quản .
- Các phương tiện phòng hộ khác: mặc áo choàng khi dự đoán có thể bị dính chất tiết đường hô hấp của người bệnh, thay áo choàng sau khi tiếp xúc và trước khi chăm sóc người bệnh khác. Mang khẩu trang, mạng che mặt, mắt kính bảo vệ khi dự đoán có khả năng bị văng bắn máu hoặc dịch tiết lên mắt mũi miệng
e. Giám sát
- Giám sát mức độ tuân thủ của NVYT đối với hướng dẫn phòng ngừa viêm phổi bệnh viện theo bảng kiểm đã xây dựng sẵn .
- Chỉ thực hiện giám sát thường quy nuôi cấy các bệnh phẩm, các dụng cụ, thiết bị dùng cho điều trị hô hấp, đánh giá chức năng phổi, gây mê khi có dịch.
5.4. Phòng ngừa NKH do đặt ống thông mạch máu (ÔTMM)
Nhiễm khuẩn huyết (NKH) xảy ra trong quá trình điều trị người bệnh có đặt các ÔTMM là KNH tiên phát ở người bệnh không có và không ở trong giai đoạn ủ bệnh của NKH tại thời điểm nhập viện và nguyên nhân có liên quan đến việc đặt các ÔTMM.
Tại tuyến huyện, ông thông mạch máu hay gặp nhất là kim luồn tĩnh mạch và kỹ thuật truyền dịch tĩnh mạch. Việc phòng ngừa NKH này là một việc làm cần thiết và có thể thực hiện được nếu như chúng ta tuân thủ nghiêm ngặt quá trình thực hiện thủ thuật xâm lấn này.
5.4.1. Các yếu tố ảnh hưởng.
Có nhiều yếu tố ảnh hưởng đến quá trình NKH ở người có đặt ÔTMM.
a. Yếu tố người bệnh
- Tình trạng suy giảm miễn dịch của người bệnh làm gia tăng yếu tố nguy cơ NKH như người già, trẻ sơ sinh non yếu, trẻ có bệnh nhiễm khuẩn hoặc tổn thương da hở, suy dinh dưỡng, tiểu đường, HIV, …
b. Yếu tố can thiệp
- Vị trí đặt: Loại ÔTMM mạch máu ngoại biên, trung tâm. ÔTMM ngoại biên ít nguy cơ hơn ÔTMM trung tâm.
- Thời gian lưu ÔTMM càng dài, nguy cơ NKH càng gia tăng.
c. Yếu tố môi trường
- Đặt ÔTMM trong môi trường có nguy cơ lây nhiễm và tình trạng cấp cứu nguy cơ cao hơn đặt có chuẩn bị và môi trường có kiểm soát,
- Sự không tuân thủ quy trình và kỹ thuật đặt vô khuẩn cũng có thể góp phần làm gia tăng nguy cơ NKH Khi đặt tuân thủ sử dụng phương tiện vô khuẩn làm giảm nguy cơ lây nhiễm.
Có 4 đường nhiễm vào máu đã được ghi nhận là :
- Vi khuẩn từ trên da người bệnh di chuyển vào vùng da của vị trí đặt ống thông và tụ tập suốt chiều dài của bề mặt ống thông đến đầu ống thông, đây là con đường nhiễm khuẩn thông thường nhất của của những ÔTMM ngắn ngày.
- Vi khuẩn xâm nhập trực tiếp vào nắp cửa bơm thuốc (Hub) do tiếp xúc với bàn tay hoặc dịch bị nhiễm hoặc thiết bị đặt bị nhiễm.
- Do các máu tụ, mảnh tế bào bị nhiễm khuẩn có thể do kỹ thuật đặt, hoặc từ nơi khác di chuyển đến (ít gặp hơn)
- Từ dịch bị nhiễm đưa vào (hiếm gặp)
5.4.2. Biện pháp ngăn ngừa nhiễm khuẩn huyết do đặt ống thông mạch máu
a. Giáo dục, đào tạo NVYT
- NVYT phải được giáo dục việc tuân thủ chỉ định, quy trình đặt và chăm sóc
ÔTMM đặt trong lòng mạch và những biện pháp KSNK nhằm làm giảm NKH liên quan đến việc đặt ÔTMM.
- Cần để những nhân viên đã được đào tạo trực tiếp thực hiện đặt và chăm sóc ÔTMM.
b. Lựa chọn vị trí và chăm sóc loại ÔTMM
- Ở người lớn, nên sử dụng mạch máu ở chi trên. Trong trường hợp phải đặt đường truyền ở chi dưới nên chuyển vị trí đặt từ chi dưới lên chi trên nếu có thể thay đổi.
- Ở trẻ em, nên ưu tiên chi trên. Trong trường hợp không còn nơi khác, có thể sử dụng đặt ở chi dưới hoặc vùng da đầu lành lặn.
- Cần thăm khám hàng ngày bằng quan sát trực tiếp để phát hiện dấu hiệu sưng nóng, đỏ của vị trí đặt ống thông khi sử dụng loại băng keo trong.
- Rút bỏ ÔTMM trong trường hợp có sưng, nóng, đỏ đau tại vị trí đặt hoặc có những dấu hiệu khác có liên quan đến NKH có liên quan đến đặt ÔTMM..
c.Vệ sinh bàn tay và kỹ thuật vô khuẩn
- Phải VST với xà phòng và nước hoặc sát khuẩn tay với dung dịch có chứa cồn trước đụng chạm vào đường truyền,
- Cần mang găng sạch khi đặt ÔTMM ngoại biên có nguy cơ phơi nhiễm với máu. Không được đụng chạm vào vùng da đã sát khuẩn, thân kim, đốc kim, cửa bơm thuốc của hệ thống tiêm truyền.
- Phải mang găng vô khuẩn khi đặt ống thông động mạch, ÔTMM trung tâm, và ÔTMM trung tâm từ ngoại biên.
- Phải VST sau khi tháo găng kết thúc quy trình đặt, nhằm bảo vệ NVYT khỏi nguy cơ lây nhiễm tác nhân lây truyền qua đường máu, cũng như lây cho BN khác.
d. Phương tiện vô khuẩn khi đặt ÔTMM
- Phải sử dụng tối đa phương tiện vô khuẩn bao gồm mũ, khẩu trang, áo choàng , găng tay vô khuẩn và tấm phủ vô khuẩn che kín người bệnh chỉ trừ nơi đặt ÔTMM khi đặt ÔTMM trung tâm, ÔTMM trung tâm từ ngoại biên hoặc thay đổi đường dẫn.
- Cần sử dụng một tấm phủ che vị trí đặt ÔTMM vào động mạch phổi trong suốt quá trình đặt.
e. Chuẩn bị vùng da tiêm truyền
- Phải Sát khuẩn da với dung dịchcồn 70% hoặc hỗn hợp cồn trong I ốt hoặc cồn trong chlorhexidine trước đặt đường truyền mạch máu ngoại biên.
- Để cho sát khuẩn có hiệu quả sau khi sát khuẩn cần phải để chất sát khuẩn khô trước khi đặt ÔTMM.
f. Thay gạc che phủ tại vị trí tiêm truyền
- Phải sử dụng gạc vô khuẩn (gạc dạng bán thấm, gạc trong suốt) để che phủ vị trí đặt ÔTMM. Và thay gạc che phủ nếu gạc bị ẩm ướt, hở hoặc nhìn thấy bẩn.
- Cần thay gạc tại vị trí đặt mỗi 2 ngày với gạc thông thường và mỗi 7 ngày với gạc trong vô trùng khi lưu ÔTMM , ở bệnh nhi phải thay ngay khi gạc che phủ bị tuột và không còn tác dụng che phủ vô trùng.
- Phải giám sát tình trạng vị trí đặt khi thăm khám và thay gạc hàng ngày. Nếu người bệnh có dấu hiệu sưng nóng ở vị trí đặt, sốt hoặc thấy những biểu hiện nghi ngờ nhiễm khuẩn tại nơi đặt hoặc có nhiễm khuẩn phải rút bỏ ngay đường truyền.
g. Sử dụng kháng sinh dự phòng toàn thân
Không khuyến cáo sử dụng kháng sinh dự phòng toàn thân cho người bệnh trước, trong quá trình đặt, và lưu ÔTMM trung tâm chỉ nhằm mục đích ngăn ngừa sự tụ tập của vi khuẩn và nhiễm khuẩn huyết.
h. Thuốc chống đông
Không nên sử dụng thường quy thuốc chống đông nhằm mục đích giảm nguy cơ NKH ở mọi người bệnh có đặt đường truyền vào mạch máu.
5.4.3. Kỹ thuật đặt và chăm sóc vô khuẩn một số vị trí thường gặp
Phải chọn vị trí an toàn ít nguy cơ nhiễm khuẩn.
Phải VST với xà phòng có tính sát khuẩn.
Mang găng: Găng tay sạch khi có nguy cơ tiếp xúc với máu. Găng tay vô khuẩn khi đặt đường ÔTMM trung tâm từ mạch máu ngoại biên.
Kỹ thuật sát khuẩn da vùng đặt phải đúng kỹ thuật: sát khuẩn ít nhất 2 lần và giữa hai lần sát trùng vùng da đặt ÔTMM phải khô.
Cần phải sát khuẩn da với chất sát khuẩn trước khi tiêm, có thể chọn chlorhexidine 0,5% với người lớn và trẻ lớn hoặc iode 10% trong cồn trước khi đặt, (có thể dùng cồn 70 độ, povidone-iodine được bảo quản kỹ).
Không được dùng cồn có chứa Iốt cho trẻ sơ sinh, nhưng có thể dùng povidone- iodine.
5.4.4. Kiểm soát việc pha chế dịch truyền
Tất cả các dung dịch nuôi dưỡng đường mạch máu cần phải được pha chế tại khoa dược hoặc có buồng riêng, hoặc tủ với luồng khí siêu sạch thổi vào khu vực pha, không được pha ngay buồng bệnh.
Nghiêm cấm sử dụng những loại dung dịch tiêm truyền nếu hết hạn sử dụng, không đảm bảo chất lượng đóng gói, bao bì, bị nứt, vỡ…
Nên dùng thuốc đơn liều cho người bệnh. Trong trường hợp đa liều, khoa dược phải chịu trách nhiệm pha thuốc và chia liều.
Không được sử dụng thuốc đã rút trên cùng một bơm tiêm để tiêm cho nhiều người mặc dù có thay kim.
5.4.5. Giám sát
Cần thường xuyên giám sát và phát hiện những ca NKH có đặt ÔTMM, qua đó xác định được tỷ lệ nền. Khi có biểu hiện vượt quá tỷ lệ nền, cần xác định yếu tố gây dịch bệnh và có biện pháp can thiệp kịp thời.
Cần xây dựng những bảng kiểm đối với thực hành của NVYT khi thực hiện quy trình đặt ống thông mạch máu,
Nên thường xuyên báo cáo các thống kê về việc sử dụng tiêm truyền mạch máu, thời gian, số lượng, giúp đưa ra chính sách KSNK.
TÀI LIỆU THAM KHẢO
1.Hướng dẫn Chống nhiễm khuẩn tập I, Bộ Y tế, 2003
2. Hướng dẫn Phòng ngừa chuẩn, Bộ Y tế, 2012
3. IFIC basic concepts of infection control, International Federation of Infection Control, 2011
CÂU HỎI LƯỢNG GIÁ
* Trả lời ngắn các câu từ 1 đến 3 bằng cách điền từ hoặc cụm từ thích hợp vào khoảng trống:
Câu 1. Các yếu tố môi trường làm tăng nguy cơ nhiễm khuẩn vết mổ gồm:
A. Khử khuẩn tay ngoại khoa không đủ ............... hoặc không ...................... .
B. Điều kiện khu phẫu thuật không ................................
C. Không khí, nước VST ngoại khoa và bề mặt thiết bị, môi trường buồng phẫu thuật .................
D. Dụng cụ y tế: Không ............................... do chất lượng tiệt khuẩn, khử khuẩn hoặc lưu giữ, sử dụng dụng cụ không vô khuẩn.
Câu 2. Kể tên 4 đường lây truyền bệnh chính trong bệnh viện
A. Đường ………….
B. Đường ………….
C. Đường ………….
D. Đường ………….
Câu 3. Kể tên 4 yếu tố ảnh hưởng đến nhiễm khuẩn vết mổ
A. Yếu tố ………………….
B. Yếu tố ………………….
C. Yếu tố ………………….
D Yếu tố ………………….
* Chọn câu trả lời đúng nhất cho các từ 4 đến 20
Câu 4. Loại bệnh NKBV thường gặp là:
A. Nhiễm khuẩn máu, NK hô hấp dưới, NK tiết niệu, nhiễm khuẩn vết mổ
B. Nhiễm khuẩn máu, NK tiêu hoá, NK tiết niệu, nhiễm khuẩn vết mổ
C. Nhiễm khuẩn máu, NK da niêm mạc, NK tiết niệu, nhiễm khuẩn vết mổ
D. Nhiễm khuẩn máu, NK hô hấp dưới, NK do tiếp xúc, nhiễm khuẩn vết mổ
Câu 5. Yếu tố nào sau đây không làm tăng nguy cơ nhiễm khuẩn bệnh viện
A. Nhiều người bệnh bị bệnh nhiễm khuẩn nằm viện, vì vậy có nhiều vi sinh vật gây bệnh ở bệnh viện.
B. Do nhân viên y tế mang nhiều vi khuẩn trên cơ thể như ở đại tràng, khoang miệng.
C. Nhiều loài vi khuẩn kháng thuốc cao vì có sự chọn lọc các vi khuẩn kháng thuốc.
D. Người bệnh nằm viện có hệ thống miễn dịch giảm sút do bệnh hoặc do tuổi, do dùng thuốc hoặc hóa chất gây suy giảm miễn dịch
Câu 6. Căn nguyên vi sinh vật gây NKBV gồm:
A. Vi khuẩn
B. Vi rút
C. Ký sinh trùng
D. Cả 3 loại trên
Câu 7. Vi rus viêm gan B, C, và HIV lây truyền trong bệnh viện chủ yếu theo đường:
A - Đường hô hấp
B - Đường máu
C - Đường tiêu hoá
D - Đường tiếp xúc
Câu 8. Biện pháp nào dưới đây KHÔNG thuộc phòng ngừa chuẩn:
A. Vệ sinh tay
B. Mang phương tiện phòng hộ
C. Sắp xếp người bệnh hợp lý
D. Khử khuẩn tiệt khuẩn
Câu 9. Biện pháp nào dưới đây KHÔNG sử dụng để dự phòng nhiễm khuẩn vết mổ:
A. Tắm khử khuẩn cho người bệnh trước phẫu thuật;
B. Loại bỏ lông và chuẩn bị vùng rạch da đúng quy định;
C. Vệ sinh hô hấp và sắp xếp người bệnh
D. Áp dụng đúng liệu pháp kháng sinh dự phòng (KSDP);
Câu 10. Kháng sinh dự phòng trong phẫu thuật dùng khi:.
A. Trước khi đưa người bệnh lên phẫu thuật
B. Tối hôm trước phẫu thuật
C. Dùng lúc 30 phút trước rạch da
D. Ngay trước lúc rạch da
Câu 11. Kỹ thuật chăm sóc vết mổ sau phẫu thuật đúng là:
A. Băng vết mổ bằng gạc vô khuẩn liên tục từ 24-48 giờ sau mổ. Chỉ thay băng khi băng thấm máu/dịch, băng bị nhiễm bẩn hoặc khi mở kiểm tra vết mổ.
B. Băng vết mổ bằng gạc vô khuẩn liên tục sau mổ. Chỉ thay băng khi băng thấm máu/dịch, băng bị nhiễm bẩn.
C. Băng vết mổ bằng gạc vô khuẩn liên tục từ 24-48 giờ sau mổ. Không cần thay băng.
D. Băng vết mổ bằng gạc vô khuẩn. Thay băng hàng ngày hoặc khi bẩn.
Câu 12. Nhiễm khuẩn đường tiết niệu trong bệnh viện chủ yếu do :
A. Đặt thông tiết niệu
B. Nội soi đường tiết niệu.
C. Nhiễm khuẩn máu dẫn đến nhiễm khuẩn tiết niệu.
D. Do người bệnh suy giảm miễn dịch
Câu 13. Yếu tố nào dưới đây KHÔNG gây nguy cơ NKTN:
A. Tắc ngẽn ứ đọng nước tiểu
B. Kỹ thuật đặt thông tiểu không vô khuẩn
C. Dị vật đường tiết niệu (sỏi)
D. Thời gian đặt thông tiểu kéo dài
Câu 14. Dự phòng NKTN bệnh viện bằng biện pháp sau:
A. Thực hành PNC trong đặt ống thông
B. Kiểm tra giám sát thực hành kỹ thuật.
C. Giáo dục nhân viên y tế
D. Tất cả các biện pháp trên
Câu 15. Con đường dẫn đến nhiễm khuẩn hô hấp dưới là
A. Không khí, giọt bắn, bàn tay nhân viên y tế
B. Không khí, giọt bắn, dụng cụ hô hấp, bàn tay nhân viên y tế
C. Không khí, giọt bắn, dụng cụ hô hấp, bàn tay nhân viên y tế, chất tiết vùng hầu họng.
D. chỉ lây truyền qua đường không khí và giọt bắn
Câu 16. Yếu tố nguy cơ do can thiệp y tế mà KHÔNG làm tăng nhiễm khuẩn hô hấp dưới là
A. Được đặt nội khí quản hoặc mở khí quản.
B. Đặt ống thông mũi dạ dày: ống thông làm gia tăng vi sinh vật ký sinh ở vùng mũi, hầu, gây trào ngược dịch dạ dày có thể dẫn đến viêm phổi.
C. Người bệnh được đặt cathether tĩnh mạch cảnh làm tăng nguy cơ viêm phổi hít.
D. Các bệnh lý cần thở máy kéo dài: làm tăng nguy cơ tiếp xúc với các dụng cụ bị nhiễm.
Câu 17. Dụng cụ hỗ trợ hô hấp sau sử dụng cần sử dựng biện pháp sử lý hợp lý nhất trong những biện pháp dưới đây:
A. Mức độ thấp
B. Mức độ trung bình
C. Mức độ cao
D. Nhất thiết phải tiệt khuẩn
Câu 18. Chỉ định thay dụng cụ hỗ trợ hô hấp đúng nhất trong trường hợp:
A. Thay toàn bộ dây thở oxy, mặt nạ, dây dẫn oxy 2 ngày một lần.
B. Thay toàn bộ dây thở oxy, mặt nạ, dây dẫn oxy 3 ngày một lần.
C. Thay toàn bộ dây thở oxy, mặt nạ, dây dẫn oxy khi dùng cho người bệnh khác.
D. Thay toàn bộ dây thở oxy, mặt nạ, dây dẫn oxy khi dùng hàng ngày.
Câu 19. Con đường chủ yếu nhất gây NKH là
A. Vi khuẩn từ trên da người bệnh di chuyển vào vùng da của vị trí đặt ống thông và tụ tập suốt chiều dài của bề mặt ống thông đến đầu ống thông.
B. Vi khuẩn xâm nhập trực tiếp vào nắp cửa bơm thuốc (Hub) do tiếp xúc với bàn tay hoặc thiết bị đặt bị nhiễm.
C. Do các máu tụ, mảnh tế bào bị nhiễm khuẩn có thể do kỹ thuật đặt, hoặc từ nơi khác di chuyển đến.
D. Từ dịch bị nhiễm đưa vào .
Câu 20. Vị trí đặt ống thông tĩnh mạch máu tốt nhất là:
A. Chi dưới vì tĩnh mạch to xa trung tâm.
B. Chi trên vì dễ kiểm soát.
C. Tĩnh mạc dưới đòn.
D. Tĩnh mạch cảnh
GIÁM SÁT NHIỄM KHUẨN BỆNH VIỆN
MỤC TIÊU HỌC TẬP: Sau khi học bài này học viên có khả năng:
1. Kể được tên các phương pháp giám sát NKBV cơ bản.
2. Lựa chọn được việc lựa chọn phương pháp giám sát phù hợp, biết phân tích kết quả giám sát.
3. Mô tả và xác định được đúng ca bệnh nhiễm khuẩn bệnh viện thường gặp.
4. Sử dụng được bộ công cụ giám sát trong thực hành.
NỘI DUNG
1. Đại cương về giám sát nhiễm khuẩn bệnh viện
1.1. Đại cương
Giám sát là hoạt động chủ yếu của chương trình kiểm soát NKBV. Giám sát NKBV được định nghĩa như là “việc thu thập có hệ thống, liên tục; việc xử lý và phân tích những dữ kiện về sức khỏe của người bệnh và NVYT cần thiết nhằm triển khai, lập kế hoạch và phổ biến kịp thời những dữ kiện này đến những người cần được biết”. Giám sát NKBV là một trong những yếu tố quan trọng để cải thiện tình hình NKBV. Nhân viên kiểm soát NKBV có nhiệm vụ trọng tâm dành chủ yếu thời gian công việc để tiến hành giám sát.
Chương trình KSNK tại mỗi cơ sở y tế phải xây dựng kế hoạch giám sát theo yêu cầu của từng thời điểm, mục tiêu từng giai đoạn cụ thể. Giám sát nhiễm khuẩn bệnh viện sẽ cung cấp những dữ kiện có tính thực tiễn cao của bệnh viện để đánh giá tình hình NKBV: xác đinh ca bệnh có NKBV, xác định vị trí nhiễm khuẩn, những yếu tố nguy cơ, thuận lợi góp phần vào nhiễm khuẩn bệnh viện thường gặp. Từ đó giúp bệnh viện có kế hoạch chiến lược can thiệp và đánh giá được hiệu quả của những can thiệp với từng trường hợp nhiễm khuẩn cụ thể. Giám sát NKBV còn là tiền đề cho việc thực hiện các nghiên cứu về NKBV.
Cần xác định những mục tiêu và định nghĩa các vấn đề cần giám sát, mức độ cung cấp thông tin cần thiết về sự xuất hiện và phân bố của NKBV trong quần thể được giám sát và những điều kiện hay yếu tố làm gia tăng hay giảm nhiễm khuẩn. Dữ liệu thu thập được phải tập hợp, phân tích và thông báo phản hồi cho những người cần biết để có biện pháp thích hợp. Phương pháp sử dụng để xác định tỉ lệ NKBV cần dựa vào khả năng sẵn có của bệnh viện và của nguồn nhân lực của KSNK. Giám sát có thể hiệu quả hơn qua việc giám sát những khoa có nguy cơ NKBV cao, những người bệnh có những yếu tố nguy cơ đặc biệt, hay những nhiễm khuẩn có nguy cơ tử vong cao và tốn nhiều kinh phí.
Chương trình giám sát cũng cần bao gồm chương trình kiểm soát kháng sinh. Cần đưa ra được những quy định, chính sách sử dụng kháng sinh. Cần hạn chế những hoạt động tiếp thị của các hãng thuốc trong bệnh viện, nhất là khi bệnh viện có đào tạo. Điều 5 thộc Thông tư 18/2009/TT-BYT về việc hướng dẫn thực hành KSNK (KSNK) của Bộ Y tế đã qui đinh cụ thể việc giám sát NKBV như sau:
Điều 5. Giám sát phát hiện nhiễm khuẩn mắc phải và các bệnh truyền nhiễm trong cơ sở y tế
1. Cơ sở khám bệnh, chữa bệnh tổ chức, giám sát, phát hiện và thông báo, báo cáo các trường hợp nghi ngờ mắc bệnh truyền nhiễm tối nguy hiểm theo quy định của pháp luật về phòng, chống bệnh truyền nhiễm
2. Tổ chức giám sát, phát hiện, báo cáo và lưu giữ số liệu về các trường hợp nhiễm khuẩn mắc phải trong mỗi cơ sở khám bệnh, chữa bệnh và đưa ra các biện pháp can thiệp kịp thời nhằm làm giảm nhiễm khuẩn liên quan đến chăm sóc y tế.
1.2 .Một số thuật ngữ thường dùng
1.2.1.Nhiễm khuẩn bệnh viện (hospital-acquier infections/nosocomial infections):
Là một nhiễm khuẩn toàn thân hoặc tại chỗ, mắc phải trong thời gian người bệnh điều trị tại bệnh viện, do vi sinh vật hoặc độc tố của chúng gây ra. Đối với hầu hết các NKBV, nhiễm khuẩn xuất hiện sau 48 giờ nhập viện mà không có các dấu hiệu ủ bệnh của một nhiễm khuẩn trước đó có thể được coi là NKBV (xem phu lục).
1.2.2. Giám sát nhiễm khuẩn bệnh viện (Surveilance/monitoring of nosocomial infections): Là việc thu thập, phân tích và xử lý một cách hệ thống, thường xuyên các số liệu về NKBV cùng các yếu tố liên quan, phát hiện và phòng chống NKBV cũng như đánh giá hiệu quả các biện pháp kiểm soát NKBV thông qua các công cụ giám sát. Giám sát NKBV được coi là một bộ phận của giám sát dịch tễ học thực hiện trên đối tượng là người bệnh điều trị nội trú, ngoại trú hoặc ngay cả nhân viên y tế của bệnh viện, trong các điều kiện cụ thể của từng bệnh viện.
1.2.3. Nhiễm khuẩn bệnh viện tản phát (spontaneous nosocomial infections): là khi có các ca bệnh NKBV xảy ra tản phát/rời rạc, đơn lẻ trên các nhóm người bệnh trong bệnh viện, thường từ những nguồn nhiễm khuẩn khác nhau, hoặc nếu do từ một nguồn thì ở những thời gian và điều kiện lây nhiễm khác nhau.
Hầu hết các NKBV ở dạng tản phát (khoảng 90% tổng các ca NKBV, theo tài liệu của Hoa kỳ). Trên cơ sở giám sát chúng đã hình thành nên các tỷ lệ cơ bản về NKBV cho mỗi bệnh viện ở những nhóm đối tượng đặc trưng của từng giai đoạn, từng chuyên khoa.
1.2.4. Bùng phát dịch nhiễm khuẩn bệnh viện (outbreak of nosocomial infections): Hay còn gọi là vụ dịch NKBV, để chỉ tình trạng tăng cao số trường hợp NKBV so với tỷ lệ cơ bản trong một khoảng thời gian ngắn, thường do một nguồn truyền nhiễm duy nhất, trong điều kiện và với những cơ chế lây truyền giống nhau.
Bùng phát dịch NKBV ít gặp (thường chiếm khoảng 10% tổng số ca NKBV, theo số liệu của Hoa Kỳ) và có các quy mô khác nhau. Để xác định một bùng nổ dịch/vụ dịch NKBV thường sử dụng các chỉ số như tỷ lệ tấn công, tỷ lệ mắc mới và các chỉ số đánh giá nhanh khác.
a. Xác định một vụ dịch/ bùng nổ dịch
Là nội dung quan trọng, nhất là khi còn nhiều nguy cơ tiềm ẩn NKBV có thể dẫn tới việc bùng phát dịch. Bùng nổ dịch NKBV thường nhỏ và diễn biến nhanh, trên một số nhóm người bệnh hay nhân viên phơi nhiễm nhiều với yếu tố gây nhiễm khuẩn. Định nghĩa: Dịch là sự gia tăng tỷ lệ mới mắc bệnh vượt quá ngưỡng bình thường vốn có trong một giới hạn không gian, thời gian, ở một cộng đồng dân cư xác định.
b. Xác định tần số các nhiễm khuẩn bệnh viện
Những tần số NKBV được thể hiện qua các chỉ số tỷ lệ mới mắc, tỷ lệ tấn công, tỷ lệ hiện mắc, tỷ lệ tử vong do NKBV, cùng với sự phân bố các tần số đó theo nhóm đối tượng (người bệnh, nhân viên y tế), thời gian (tuần, tháng, năm, mùa...) và địa điểm (khoa, đơn vị điều trị...).
Những chỉ số về tần số nêu trên được tính cho cả quần thể toàn bộ, hay cho từng nhóm đối tượng cụ thể (người bệnh HSCC, lọc thận, trẻ sơ sinh thiếu cân....) trong những thời gian xác định, và địa điểm cụ thể.
c. Xác định yếu tố nguy cơ nhiễm khuẩn bệnh viện
Bên cạnh việc xác định các nhóm nguy cơ cao NKBV, cũng cần làm rõ các yếu tố nguy cơ NKBV như là một nhiệm vụ, nội dung quan trọng của giám sát NKBV.
Những yếu tố nguy cơ ở đây rất đa dạng, bao gồm từ yếu tố tự nhiên (nhiệt độ, độ ẩm, mùa vụ...), yếu tố xã hội và dân số học (tuổi, giới, tình trạng dinh dưỡng, bệnh kèm theo, trình độ dân trí, thói quen sinh hoạt...), yếu tố trang bị y tế và cơ sở điều trị (trạng bị cũ, tái dùng nhiều lần, buồng bệnh gần đường đi lại, thiếu thiết bị khử trùng buồng mổ...), yếu tố thuốc (thiếu kháng sinh, phác đồ điều trị không theo kháng sinh đồ...), yếu tố quản lý bệnh viện (thiếu khoa KSNK, chưa thực hiện khâu xử lý chất thải bệnh viện...).v.v.
Về mặt trực quan ta có thể đưa ra những nhận định sơ bộ khá dễ dàng, song để khẳng định một nhân tố có thực sự là yếu tố nguy cơ lại cần có các theo dõi thường xuyên, đủ lớn trên cơ sở những thiết kế nghiên cứu phân tích và xử lý số liệu khoa học. Cần chú ý phân định rõ yếu tố nào có tính nguyên nhân chính/căn nguyên của NKBV đang theo dõi, và những yếu tố nào có tác dụng phụ, thậm chí yếu tố nào chỉ là yếu tố trung gian (sản phẩm phụ) hoặc yếu tố gây nhiễu (yếu tố giả), không cần can thiệp gì cũng khắc phục được.
d. Yếu tố nguy cơ nhiễm khuẩn bệnh viện (risk factor of nosocomial infections):
Để chỉ các yếu tố nội sinh (cơ thể người bệnh) hoặc ngoại sinh (môi trường tự nhiên xã hội trong bệnh viện) có ảnh hưởng một cách trực tiếp hay gián tiếp, làm tăng nguy cơ xảy ra NKBV trong các điều kiện xác định của bệnh viện.
Mỗi yếu tố nguy cơ có trách nhiệm ở mức độ khác nhau đối với một loại NKBV. Để xác định yếu tố nguy cơ NKBV ta sử dụng các thiết kế nghiên cứu dịch tễ học mô tả (để định hướng sơ bộ), sau đó là thiết kế nghiên cứu phân tích như nghiên cứu bệnh chứng, nghiên cứu thuần tập (để xác định và quy kết trách nhiệm từng yếu tố nguy cơ).
e. Số hiện mắc và tỷ lệ hiện mắc (Prevalence of nosocomial infections): Là số trường hợp NKBV hiện đếm được qua một điều tra cắt ngang trong một thời điểm nhất định, gọi là hiện mắc điểm (point prevalence); hoặc tổng các trường hợp NKBV đếm được trong một khoảng thời gian nhất định, bao gồm cả những ca xuất hiện trước thời gian thống kê vẫn còn sống sót và đang được theo dõi trong thời gian thống kê, gọi là hiện mắc kỳ (period prevalence).
Từ số hiện mắc ta lập được tỷ lệ hiện mắc bằng cách chia số hiện mắc cho tổng số người bệnh của bệnh viện (có trong cùng thời điểm điều tra, hoặc tổng số người bệnh thu dung trong thời gian thống kê số hiện mắc kỳ). Tỷ lệ hiện mắc được tính trên 100, 1.000 hoặc 10.000 người bệnh (bằng cách nhân với hệ số k = 100, 1.000, 10.000).
1.2.5. Số mới mắc và tỷ lệ mới mắc nhiễm khuẩn bệnh viện (Incidence of nosocomial infections): Là số trường hợp NKBV mới đếm được trong khoảng thời gian xác định không lặp lại (tuần, tháng, năm...) mà không tính các ca bệnh xuất hiện từ khoảng thời gian trước cũng đang được theo dõi trong thời gian thống kê.
Từ số mới mắc ta lập tỷ lệ mới mắc NKBV bằng cách lấy mẫu số là tổng số người bệnh có nguy cơ NKBV trong cùng thời gian. Tỷ lệ mắc mới NKBV cũng được tính trên 100,1000 hay 10000 người bệnh/ ngày điều trị/can thiệp.
1.2.6.Tỷ lệ tấn công (Attack rate): Là dạng riêng của tỷ lệ mới mắc, thường sử dụng trong trường hợp có bùng nổ dịch NKBV, được tính bằng cách chia số mắc mới trong vụ dịch NKBV cho tổng số người bệnh có nguy cơ của khoa có dịch hoặc của toàn bộ bệnh viện theo ngày/tuần/tháng hay tiến triển của dịch. Nếu dịch kéo dài ta có tỷ lệ tấn công tiên phát và tỷ lệ tấn công thứ phát, tính trong những khoảng thời gian khác nhau của vụ dịch. Mẫu số trong tỷ lệ tấn công thứ phát phải trừ đi số đã mắc và những người đã xuất viện ở giai đoạn trước.
Ví dụ về tỷ lệ mới mắc NKBV trên 100 người bệnh xuất viện của 15 bệnh viện nhỏ vùng nông thôn Wisconsin, Hoa kỳ, 1985.
| Đối tượng | Số mắc NKBV | Tổng người bệnh ra viện | Tỷ lệ mới mắc NKBV | Tỷ lệ mới mắc (NNIS, 1984) |
| Đa khoa Ngoại khoa Phụ khoa Sản khoa Trẻ sơ sinh Nhi khoa Tổng cộng | 64 116 19 17 4 0 220 | 6759 2878 385 1411 1241 746 13420 | 0,95 4,03 4,94 1,20 0,30 0 1,64 | 3,57 4,48 2,67 1,46 1,38 1,28 3,24 |
(Nguồn số liệu: TLTK số 5, Chương 97)
1.2.7. Nghiên cứu cắt ngang (cross sectional study/prevanlance): Là thiết kế nghiên cứu dịch tễ học mô tả, xẩy ra trong một thời điểm hoặc thời khoảng hẹp, trong đó mọi đối tượng đều được điều tra bằng cùng một loại công cụ và chỉ số nghiên cứu, nhằm xác định số hiện mắc NKBV hay các yếu tố có liên quan với NKBV tại thời điểm và khu vực điều tra.
Kết quả điều tra ngang thường được thể hiện bằng số lượng tuyệt đối ca NKBV, cùng với những dữ kiện liên quan như dân số học, lịch sử bệnh và can thiệp y tế, tiêm chủng, các quan hệ tiếp xúc trong bệnh viện...Kết quả điều tra ngang thường dùng để xác định các tỷ lệ cơ bản của NKBV và phát hiện định tính các yếu tố nguy cơ của NKBV.
1.2.8. Nghiên cứu bệnh chứng (Case - control study/case finding): Là thiết kế nghiên cứu dịch tễ học phân tích, trong đó gồm 2 nhóm được đưa vào nghiên cứu: i) nhóm người bệnh có NKBV (nhóm bệnh) và ii) nhóm người bệnh không có NKBV cũng đang nằm viện trong thời gian đó (nhóm chứng). Tỷ lệ số người nhóm bệnh trên nhóm chứng thường là 1:2 hay 1:3, song không vượt quá 1:4. Nghiên cứu bệnh chứng thường là nghiên cứu hồi cứu (retrospective) trên bệnh án hoặc các dữ liệu bệnh viện khác, dùng để xác định căn nguyên và các yếu tố nguy cơ của NKBV.
Kết quả của nghiên cứu bệnh chứng thường được thể hiện qua tỷ suất chênh (odds ratio – OR), biểu thị sự khác nhau về nguy cơ mắc NKBV giữa nhóm bệnh so với nhóm chứng. Nếu OR lớn hơn 1, khoảng tin cậy CI 95% không bước qua giới hạn 1,0 và chỉ số so sánh p < 0,05 ta nói rằng yếu tố đang xem xét là yếu tố nguy cơ của nhóm mắc NKBV.
1.2.9. Nghiên cứu thuần tập (Cohort study): Là thiết kế nghiên cứu dịch tễ học phân tích, trong đó gồm 2 nhóm: i) Nhóm chủ cứu là người bệnh khi bước vào nghiên cứu không có NKBV, sau khi phơi nhiễm với yếu tố nguy cơ (ví dụ làm thủ thuật nội soi) có một số trong đó mới mắc NKBV; ii) Nhóm chứng là người bệnh không bị phơi nhiễm với yếu tố nguy cơ (không bị làm nội soi) và sau đó có hoặc không có mắc mới NKBV. Tỷ lệ nhóm chủ cứu trên chứng thường là 1:2. Đây là nghiên cứu tiến cứu (prospective) hay theo dõi tiếp diễn (follow up), nhằm xác định căn nguyên và các yếu tố nguy cơ của NKBV. Kết quả nghiên cứu thuần tập được thể hiện bằng tỷ suất nguy cơ tương đối (risk ratio – RR), xác định sự chênh lệch nguy cơ NKBV giữa nhóm có phơi nhiễm (chủ cứu) với nhóm chứng không phơi nhiễm. Nếu giá trị RR > 1,0, khoảng tin cậy CI 95% không bước qua giá trị 1, °Cùng với giá trị so sánh p < 0,05 ta nói rằng yếu tố đang xem xét là yếu tố nguy cơ của NKBV.
1.2.10. Nhân viên giám sát nhiễm khuẩn bệnh viện (nosocomial infection control professionals): là 1 hoặc 1 nhóm nhân viên, thường là nhà dịch tễ, có chức năng giám sát và kiểm soát việc thực thi các biện pháp phòng chống nhiễm khuẩn trong một bệnh viện. Nhân viên này là biên chế chính thức của khoa/tổ KSNK, chịu trách nhiệm trước Chủ nhiệm khoa và Giám đốc bệnh viện về các nội dung công tác giám sát NKBV.
1.3. Mục đích giám sát nhiễm khuẩn bệnh viện
Mục đích chung
Giám sát NKBV là góp phần cùng với những biện pháp kiểm soát khác nhằm hạ thấp số mắc NKBV và số tử vong do ảnh hưởng của NKBV thông qua việc phát hiện và hạ thấp nguy cơ gây nhiễm khuẩn tại bệnh viện, hạ thấp chi phí điều trị, nâng cao chất lượng khám chữa bệnh, đảm bảo an toàn cho người bệnh và nhân viên y tế.
Những mục đích cụ thể
- Xác định các chỉ số cơ bản NKBV thông qua hoạt động giám sát thường xuyên: tỷ lệ mới mắc, tỷ lệ hiện mắc, tỷ lệ tử vong do NKBV, các chỉ số về nguy cơ do môi trường bệnh viện, do hoạt động chữa bệnh và phục hồi chức năng và do đặc tính cá thể người bệnh.
- Xác định bùng nổ dịch NKBV trên cơ sở hình thành tỷ lệ tấn công và so sánh chúng với các chỉ số cơ bản NKBV qua giám sát thường xuyên. Xác định căn nguyên vụ dịch, các yếu tố nguy cơ trực tiếp và từ đó đề xuất biện pháp khống chế dập tắt vụ dịch.
- Góp phần xây dựng mạng lưới giám sát dịch tễ các nhiễm khuẩn bệnh viện thông qua việc định kỳ cung cấp số liệu giám sát NKBV cho toàn bộ hệ thống giám sát dịch bệnh truyền nhiễm chung.
- Góp phần đánh giá hiệu quả/kết quả can thiệp kiểm soát, phòng chống NKBV thông qua việc so sánh các chỉ số giám sát thường xuyên và giám sát vụ dịch hoặc sử dụng kết quả các nghiên cứu cắt ngang hay nghiên cứu can thiệp.
- Xây dựng và điều chỉnh các chuẩn mực về quản lý công tác KSNK bệnh viện, trước hết là những quy chuẩn kỹ thuật có ảnh hưởng trực tiếp hoặc gián tiếp tới NKBV.
- Trên cơ sở bằng chứng là các số liệu giám sát và kết quả nghiên cứu NKBV, thuyết phục nhân viên bệnh viện tuân thủ đúng các quy trình KSNK, giảm bớt những yếu tố nguy cơ từ phía thầy thuốc.
- Đóng góp thêm bằng chứng, cơ sở pháp lý cho các hồ sơ bệnh viện trong trường hợp có tranh chấp pháp lý của người bệnh hoặc nhân viên.
Lựa chọn hoạt động ưu tiên trong KSNK với nguồn lực hạn chế về giám sát NKBV cần được xem xét trên các tiêu chí.
Tính thường xuyên của bệnh nhiễm khuẩn hay thực hành chăm sóc y tế. Ví dụ:
Vi khuẩn đa kháng thuốc (MDRO) hoặc thất bại của quy trình chăm sóc có tần suất cao dẫn đến nhiễm khuẩn cho người bệnh)
Hậu quả của những vấn đề cần giám sát đó trầm trọng như thế nào dối với bệnh viện/người bệnh/cộng đồng/kinh tế-xã hội...
Hiệu quả của các biện pháp giám sát kiểm soát hiện hành như thế nào, vì sao cần giám sát để được mục đích gì?
2. Các phương pháp giám sát nhiễm khuẩn bệnh viện
Có nhiều cách thức để phân loại giám sát NKBV, tùy thuộc mục tiêu khả năng của bệnh viện và năng lực thực tế của đội ngũ cán bộ KSNK, cơ sở vật chất phục vụ cho giám sát để lựa chọn phương pháp giám sát thích hợp. Giám sát NKBV được sử dụng rộng rãi hiện nay với 2 hình thức: giám sát thực hành KSNK và giám sát ca bệnh NKBV.
2.1. Giám sát thực hành KSNK
Trong hoạt động KSNK việc giám sát tuân thủ thực hành được hiểu như là một công việc kiểm tra tuân thủ thực hiện các qui trình chuyên môn y tế trong chăm sóc, thăm khám can thiệp thủ thuật với người bệnh theo một chuẩn mực
Trong môi trường mỗi bệnh viện có qui mô hoạt động và năng lực thực hành ở trình độ rất khác nhau trong đội ngũ cán bộ y tế. Năng lực thực hành của nhân viên y tế (NVYT) phụ thuộc vào môi trường đào tạo, môi trường làm việc sau tốt nghiệp, kỹ năng tự đào tạo, kỹ năng tìm tòi hoàn thiện thực hành...
Để giúp cho việc điều chỉnh các hoạt động thực hành trong nhân viên y tế hàng ngày được hoàn thiện, đáp ứng nhu cầu chuyên môn của từng chuẩn mực lĩnh vực chuyên khoa và đồng nhất, việc giám sát tuân thủ thực hành rất được coi trọng tại các nước có nền y tế phát triển cao. Tại Việt Nam việc giám sát thực hành đã được chú trọng trong những năm gần đây thông qua chương trình đào tạo liên tục, chương trình đánh giá chất lượng hàng năm của các bệnh viện, tiêu chí đào tạo cập nhật và giám sát thực hành đã được chú trọng trên nhiều góc độ khác nhau.
a. Mục đích giám sát thực hành
- Chuẩn hóa thực hành y khoa trong một bộ phận hay toàn bộ nhân viên y tế về một kỹ thuật được áp dụng.
- Giám sát áp dụng, hoàn thiện một kỹ thuật mới được áp dụng tại một bệnh viện.
- Cập nhật hoặc hiệu chỉnh một số thủ thuật đã được áp dụng trước đó nay cần cải tiến hoặc hoàn thiện theo hướng dẫn mới.
- Giám sát đánh giá sự thành thạo của NVYT về một kỹ thuật, phát hiện các yếu tố nguy cơ trong thực hành y khoa để có giải pháp phòng ngừa.
b. Phương pháp thực hiện
Muốn cho việc giám sát thực hành đạt được một chuẩn mực trong thực hành y tế cần xây dựng các tiêu chuẩn, qui trình hóa các hoạt động y tế và các hướng dẫn thực hành chuẩn từng loại kỹ thuật tại các chuyên khoa. Ví dụ: chuẩn hóa thực hành VST thườn qui, chuẩn hóa qui trình sử dụng găng trong y tế, chuẩn hóa qui trình vệ sinh bệnh viện...
Để lượng giá được hiệu quả của thực hành y khoa phải xây dựng công cụ giám sát thực hành KSNK cho từng loại kỹ thuật, tùy thuộc vào trình độ, yêu cầu, mong đợi của sự phát triển hướng tới sự hoàn thiện để có bộ công cụ lượng giá thích hợp. Ví dụ: bảng kiểm tiêm an toàn, bảng kiểm vệ sinh tay, bảng kiểm chuẩn bị người bệnh trước phẫu thuật... (tham khảo bộ công cụ giám sát tại phụ lục kèm theo bài này)
Đây là hình thức giám sát được sử dụng rộng rãi nhằm tự hoàn thiện các nội dung giám sát các nội dung, mục tiêu cần hướng tới.
Từng cá nhân, bộ phận, bệnh viện căn cứ vào bộ công cụ giám sát để tự giám sát thực hành trong hoạt động chuyên môn liên quan đến thực hành KSNK.
Từng bộ phân tự xem xét giám sát các hoạt động của các cá nhân liên quan đến thực hành KSNK hàng ngày, định kỳ thường qui.
Mục tiêu của giám sát thực hành là hướng tới sự tự hoàn thiện một kỹ thuật, một kỹ năng, hoặc điều chỉnh một hành vi, một thói quen không phù hợp trong thực hành.
Giám sát thường qui các thực hành chăm sóc người bệnh căn cứ trên qui trình và bộ công cụ đã được xây dựng để thực hiện giám sát. Việc giám sát do một tổ chức khác tiến hành từ bên ngoài. Việc giám sát thụ động này được thể hiện dưới nhiều hình thức khác nhau.
- Quan sát thực hành trực tiếp theo tiêu chí đã được định sẵn Ví dụ: đánh giá mức độ thuần thục, quan sát thực hành VST của một bộ phận NVYT để đánh giá chương trình cải thiện VST tại một cơ sở y tế. (Xem phụ lục)
- Phân tích các hoạt động liên quan gián tiếp để đánh giá hiệu quả của một thực hành chuẩn Ví dụ: mức độ sử dụng dung dịch sát khuẩn tay nhanh trong một tháng, một tuần tại một vị trí đặt phương tiện vệ sinh tay, lượng khăn sử dụng để đánh giá tính khả thi của chương trình VST tại một khoa, một bệnh viện...
Hình thức giám sát này có ý nghĩa đặc biệt quan trọng với các hoạt động thực hành KSNK. Giám sát thực hành vừa giúp cho người thực hành tự điều chỉnh các hoạt động mà chuyên môn kỹ thuật yêu cầu cần có khi thực hành KSNK. Đồng thời giúp cho người thực hành tự đào tạo cho mình những kiến thức chưa đáp ứng với thực hành cần có.
Tổ chức giám sát do từng cá nhân, nhóm công việc, các bộ phận chuyên trách thực hiện thường qui, đột xuất, theo nhu cầu để xác định vị trí, mức độ, qui mô, nội dung giám sát.
2.2 .Giám sát phát hiện ca bệnh nhiễm khuẩn bệnh viện.
Giám sát phát hiện ca bệnh nhiễm khuẩn bệnh viện là nội dung quan trọng và có ý nghĩa quyết định trong hoạt động giám sát.
Căn cứ trên các định nghĩa về ca bệnh NKBV xác định đúng NKBV giúp cho việc đánh giá các căn nguyên, đánh giá đúng dịch tễ lây truyền các NKBV thường gặp. Căn cứ các thông tin liên quan được thu thập về ca bệnh nhiễm khuẩn bệnh viện giúp cho hệ thống giám sát phát hiện các nguy cơ bùng phát dịch, yếu tố thuận lợi gây dịch.
Mục đích giám sát phát hiện ca bệnh nhiễm khuẩn bệnh viện:
- Cung cấp thông tin chính xác về ca bệnh nhiễm khuẩn bệnh viện để can thiệp làm giảm tỉ lệ nhiễm khuẩn bệnh viện
- Biết được tỉ lệ bệnh đang lưu hành trong từng bệnh viện, từng chuyên khoa để làm cơ sở lượng giá thay đổi về KSNK.
- Cung cấp bằng chứng để khẳng định, nhận biết những trường hợp có dịch nhiễm khuẩn bệnh viện.
- Cung cấp bằng chứng thuyết phục NVYT cải thiện các hành vi không an toàn.
- So sánh được tình hình, tỉ lệ nhiễm khuẩn tại bệnh viện từng giai đoạn và giữa các bệnh viện.
Về lý thuyết giám sát NKBV, cũng giống như đối với các bệnh nhiễm khuẩn khác, có thể thực hiện nhờ những phương pháp và kỹ thuật sau:
a. Giám sát cắt ngang: Thực hiện vào những thời điểm nhất định trong năm (giữa, cuối năm) hay tại 1 thời điểm xác định tùy theo nhu cầu giám sát. Có thể cho biết số hiện mắc và tỷ lệ hiện mắc của một NKBV.
b. Giám sát hồi cứu: Hồi cứu số liệu từ các bệnh án, bệnh trình, sổ khám bệnh, số liệu tổng hợp...do bệnh viện hoặc cá nhân quản lý. Có thể cho biết:
- Nhóm số liệu về dân số học: tên, tuổi, giới, nghề nghiệp, nơi cư trú thường xuyên, học vấn...
- Nhóm số liệu về cá thể: thể lực, loại sức khỏe, bệnh đang điều trị, bệnh số hiện mắc và tỷ lệ hiện mắc và các dữ liệu về yếu tố nguy cơ NKBV. Tuy nhiên đặc điểm của điều tra hồi cứu là hay phạm các sai số do thiếu kế hoạch và đề cương từ đầu, công cụ thu thập số liệu không nhất quán, số liệu thường gián đoạn, nhớ lại không chính xác..., vì thế khi hồi cứu NKBV cần chú ý:
+ Tìm nguồn tư liệu tin cậy (ví dụ bệnh án)
+ Thiết kế nghiên cứu chuẩn xác, có thể dùng nhiều nguồn chứng minh
+ Xử lý dùng các phần mềm đủ mạnh để loại sai số và nhiễu
+ Đặt ra các mục tiêu vừa phải cho điều tra hồi cứu, ví dụ không dùng kết quả hồi cứu để khẳng định căn nguyên vụ dịch NKBV như một chứng cứ duy nhất
c. Giám sát theo dõi tiếp diễn: Là nghiên cứu theo dõi dọc, thực hiện theo một kế hoạch và thiết kế có chủ định từ trước, trên những nhóm đối tượng, loại bệnh, thời gian và địa điểm xác định. Ta có các nội dung theo dõi giám sát cụ thể sau:
- Theo dõi thống kê số mắc mới NKBV (toàn bộ hay từng nhóm người bệnh riêng) để có số liệu mới mắc cơ bản.
- Theo dõi thống kê số mắc mới trong một bùng nổ dịch NKBV để xác định tỷ lệ tấn công của vụ dịch.
- Xác định số mới mắc và những yếu tố nguy cơ có liên quan để đánh giá hiệu quả một hoặc một nhóm biện pháp can thiệp phòng chống NKBV.
Phương pháp này nếu đặt trong một thiết kế nghiên cứu phân tích thường cho kết quả chính xác về căn nguyên và yếu tố nguy cơ và do đó cung cấp số liệu chính xác cho giám sát NKBV. Tuy nhiên để thực hiện thường tốn thời gian, nhân lực và chi phí, do đó cần có sự chuẩn bị kế hoạch và thiết kế giám sát rất chu đáo. Các phần mềm vi tính trong quản lý bệnh viện thường rất hữu ích khi thực hiện quy trình giám sát tiếp diễn, thường xuyên.
d. Giám sát điều tra xã hội học: Thực hiện qua các kỹ thuật phỏng vấn theo bộ câu hỏi (người bệnh, gia đình người bệnh, nhân viên y tế), có khi dùng phiếu hỏi tự điền hoặc dùng bảng kiểm do điều tra viên thực hiện, nhằm bổ sung tư liệu bệnh sử và những yếu tố nguy cơ NKBV từ góc độ dân số học, xã hội và tâm lý học.
Vai trò của phương pháp điều tra xã hội học trong giám sát NKBV tuy không cao nhưng sẽ rất quan trọng nếu muốn tìm ra các yếu tố nguy cơ về mặt xã hội (trong và ngoài bệnh viện) để có biện pháp phòng ngừa chủ động hơn.
e. Giám sát bằng phương pháp và kỹ thuật xét nghiệm vi sinh, miễn dịch và sinh học phân tử: Bao gồm các xét nghiệm chẩn đoán hình thể, nuôi cấy phân lập, xác định chủng loài vi sinh gây bệnh hay phát hiện các dấu ấn miễn dịch, dấu ấn di truyền trên bộ gien đặc hiệu. Phương pháp này cung cấp kết quả chính xác, thường là quyết định trong quá trình giám sát thường xuyên hoặc giám sát vụ dịch NKBV, nhất là khi kết hợp với giám sát lâm sàng trong một nghiên cứu theo dõi tiếp diễn. Vì vậy việc có nhiều tác nhân vi sinh được xét nghiệm, việc tăng độ chính xác của mỗi kỹ thuật xét nghiệm cũng như đưa thêm các kỹ thuật mới, hiện đại trong đó có các kỹ thuật sinh học phân tử sẽ giúp cho giám sát NKBV thêm hiệu quả và chính xác.
f. Phương pháp xử lý thống kê và phân tích số liệu: Các phần mềm quản lý và xử lý thống kê thông thường hiện nay như Microsoft Excel là phương pháp xử lý số liệu thông dụng dễ sử dụng, ngoài ra có thể dùng các phần mềm Epiinfo, Stata...đều có thể sử dụng trong quản lý và xử lý số liệu giám sát NKBV trên cơ sở các dữ liệu định lượng và cả định tính về lâm sàng, xét nghiệm và quan sát môi trường, điều tra xã hội. Việc chọn thuật toán thống kê là tùy thuộc mục tiêu và yêu cầu cụ thể của từng loại giám sát. Thường dùng các loại thống kê sau:
- Thống kê mô tả (descriptive statistics): số tuyệt đối hoặc các tỷ lệ của các sự kiện được đưa vào thống kê (ca bệnh KNBV, ca phẫu thuật, số lần khử trùng tay phẫu thuật viên, mẫu máu được sàng lọc vi rút HBV...).
- Thống kê so sánh (comparative statistics): Sử dụng các phép so sánh thông thường với các giá trị t-test, Chi bình phương... hay các chỉ số so sánh chuyên biệt hơn (tỷ suất chênh R, tỷ suất nguy cơ RR, độ nhạy Se, độ đặc hiệu Sp, giá trị dự báo dương PPV, giá trị dự báo âm NPV, hệ số tương quan r, R...).
- Thống kê quy chiếu (referential statistics): Sử dụng kết quả giám sát/nghiên cứu NKBV trên một mẫu nhỏ (tính khả thi và độ chính xác cao) để quy ra tình trạng cho một tập hợp lớn hơn (Ví dụ: toàn bộ người bệnh phẫu thuật, toàn bộ các trẻ sinh thiếu tháng...). Việc xác định “mẫu nhỏ” sao cho bảo đảm tính đại diện là rất quan trọng. Trong trường hợp này việc tính cỡ mẫu và kỹ thuật chọn mẫu tuân thủ đúng các quy tắc nghiên cứu theo mẫu của Dịch tễ học cơ bản.
Trong thực hành giám sát NKBV thường sử dụng kết hợp 2 hay nhiều phương pháp, kỹ thuật nêu trên để bổ sung và tăng độ tin cậy, giảm chi phí và thời gian. Thông thường nhất ta áp dụng phương pháp theo dõi mô tả thường xuyên (qua hồ sơ ghi chép hàng ngày của bệnh viện) kết hợp điều tra theo mẫu nhỏ những nhóm có nguy cơ cao NKBV rồi xử lý thống kê so sánh và dùng phép quy chiếu. Phương pháp hồi cứu số liệu thường chỉ cho các nhận xét định tính gợi ý hoặc khi cần được chứng minh thêm.
3. Giám sát ca bệnh nhiễm khuẩn bệnh viện thường sử dụng
- Nhân viên chuyên trách KSNK phải hiểu rõ và vận dụng được định nghĩa và tiêu chuẩn xác định ca NKBV cho từng loại nhiễm khuẩn cụ thể với các nhiễm khuẩn thường gặp (xem thêm phụ lục).
Các nhiễm khuẩn do các tác nhân vi rút, vi khuẩn, nấm, ký sinh vật... có thời gian ủ bệnh kéo dài không chỉ dựa vào thời gian vào viện mà còn dựa vào những bằng chứng khác như tiền sử dịch tễ, lâm sàng, đối chiếu kết quả vi sinh, miễn dịch hay sinh học phân tử của tác nhân gây NKBV.
- Để xác định một ca bệnh NKBV chủ yếu vẫn phải dựa vào định nghĩa ca bệnh nhiễm khuẩn và kết luận chẩn đoán của các bác sỹ trực tiếp điều trị hay sau đó là ý kiến xác định của chủ nhiệm khoa. Những quan sát, ý kiến nhận xét và kết luận về NKBV phải được ghi chép đầy đủ và có tính hệ thống trên các phiếu hồ sơ giám sát chính thức của bệnh viện.
- Để xác định ca bệnh NKBV cần dựa vào cả tư liệu về bệnh sử, biểu hiện lâm sàng và các kết quả vi sinh, huyết thanh miễn dịch học cũng như kết quả cận lâm sàng khác như X quang, siêu âm, cắt lớp vi tính, nội soi, chẩn đoán phóng xạ, sinh thiết, tử thiết, cộng hưởng từ...để tăng độ chính xác cho chẩn đoán.
- Lưu ý trong quá trình xét nghiệm vi sinh tìm căn nguyên gây NKBV cần phân biệt và loại trừ những quần thể vi khuẩn cộng sinh, hỗ sinh có thể gây các kết quả dương tính giả, dẫn tới sai lầm trong thống kê giám sát NKBV.
3.1. Yêu cầu của một giám sát ca bệnh nhiễm khuẩn bệnh viện tốt
Giám sát chủ động, chẩn đoán bệnh dựa trên người bệnh và là giám sát tiền cứu. Dữ kiện giám sát được thực hiện cần được xác định đồng nhất về phương pháp thu thập thông tin như sau:
Hoặc:
- Chỉ dựa vào hồ sơ bệnh án.
- Dựa vào hồ sơ bệnh án + khai thác trực tiếp từ người bệnh.
- Dựa vào hồ sơ bệnh án + khai thác trực tiếp từ người bệnh + thực hiện nuôi cấy vi sinh vật hoặc các chẩn đoán đặc hiệu khác để xác định có hay không có nhiễm khuẩn.
Dữ kiện cần thu thập giám sát sử dụng các tiêu chí sau:
Dựa vào bệnh nhân
Khám bệnh
Đi buồng khai thác trực tiếp từ người bệnh
Thảo luận với đồng nghiệp về các trường hợp chưa rõ ràng
Xem hồ sơ bệnh án
Xem y lệnh và chăm sóc của điều dưỡng, y lệnh điều trị của bác sĩ. Thay băng
Dịch truyền Sonde tiểu Phẫu thuật Cách ly Kháng sinh
Bảng mạch, nhiệt độ
Kết quả X quang...
Dựa vào xét nghiệm
Kết quả vi sinh (vi khuẩn, virus, ký sinh trùng, nấm) Bảng đánh giá độ nhạy cảm của kháng sinh
Kết quả huyết thanh chẩn đoán
Kết quả giải phẫu bệnh
Dựa vào các thông tin liên quan khác
Phòng nhận bệnh
Phòng mỗ Khoa cấp cứu Phòng khám
Những nhân viên chăm sóc tại nhà
Hệ thống giám sát đa trung tâm
Phòng khám bệnh địa phương
Thiết lập mẫu đánh giá theo các yêu cầu giám sát.
3.2 .Giám sát tỷ lệ bệnh mắc (prevalence)
Điều tra những NKBV trong bệnh viện (bao gồm cả những trường hợp bệnh cũ và mới) trong một ngày (point prevalence) hay trong một giai đoạn (period prevalence), mỗi người bệnh được khảo sát một lần trong đợt giám sát.
Ưu điểm của phương pháp giám sát:
- Dễ thực hiện
- Chi phí nghiên cứu thấp
- Diện thực hiện rộng
- Nhiều người có thể tham gia
- Độ tin cậy chấp nhận được
Nhược điểm của phương pháp:
- Phản ánh thực trạng nhiễm khuẩn không đầy đủ
- Là một bức ảnh ”chụp” về tỷ lệ nhiễm khuẩn tại một thời điểm nghiên cứu không phản ánh đầy đủ diễn biến nhiễm khuẩn.
3.3. Giám sát ca bệnh mới mắc (incidence)
Điều tra theo dõi toàn bộ người bệnh từ lúc nhập viện đến khi ra viện, do đó theo dõi được những NKBV từ lúc mới bắt đầu xuất hiện. Đây là hình thức đánh giá chính xác đầy đủ các nhiễm khuẩn bệnh viện tuy nhiên tốn kém và mất nhiều công sức.
Ưu điểm của phương pháp:
- Đây là phương pháp nghiên cứu có độ tin cậy cao.
- Đánh giá đúng thực trạng và diễn biến của nhiễm khuẩn bệnh viện với nhiều thông tin tin cậy có vai trò rất quan trọng để giúp đưa ra các can thiệp, hoạch định chính sách toàn diện về KSNK.
- Phương pháp nghiên cứu này được sử dụng cung cấp bằng chứng nhiễm khuẩn bệnh viện tin cậy.
Nhược điểm của phương pháp:
- Chi phí cao cho thực hành nghiên cứu theo phương pháp này
- Thời gian kéo dài
- Quá trình đánh giá kết quả nghiên cứu khó thực hiện, tốn nhiều công sức
3.4. Giám sát trọng điểm
Giám sát có thể dựa trên vị trí mắc bệnh hoặc giám sát tại một khoa hay một đơn vị, giám sát từng loại NKBV tại một đơn vị có nguy cơ cao nào đó. Ví dụ như tìm những người bệnh nhiễm khuẩn huyết mắc phải trong bệnh viện, hay giám sát tình hình viêm phổi bệnh viện tại ICU. Các phương pháp giám sát như đã đề cập ở trên có thể được sử dụng để giám sát tại các khoa trọng điểm, có thể đánh giá tỉ lệ bệnh (prevalence) hay tỉ lệ mới mắc (incidence) hay đánh giá hiệu quả can thiệp (thử nghiệm lâm sàng). Tùy mức độ và yêu cầu để xác định hình thức giám sát thích hợp với điều kiện cụ thể từng nơi, từng lúc, từng loại nhiễm khuẩn tại từng chuyên khoa, từng lĩnh vực chuyên môn.
3.5. Giám sát qua mạng thông tin bệnh viện
Khoa KSNK sẽ cập nhật những thông tin về NKBV hàng ngày nhờ vào mạng thông tin nối với khoa vi sinh, hoặc nối với tất cả các khoa từ một phần mềm giám sát NKBV viết sẵn. Từ đó có biện pháp can thiệp kịp thời. Đây cũng là hình thức giám sát đang được khuyến khích sử dụng vì nó nhanh chóng và ít tốn công sức.
Những dữ kiện về nhiễm khuẩn bệnh viện được thu thập theo một đề cương chuẩn, gồm một số hệ thống giám sát được lựa chọn.
3.6. Giám sát toàn bệnh viện
Nhân viên KSNK thu thập các dữ kiện về tất cả các loại nhiễm khuẩn bệnh viện trong toàn bệnh viện theo một đề cương chuẩn. Tỉ lệ nhiễm khuẩn tính theo từng khoa, tử số là số bệnh nhiễm khuẩn bệnh viện, với mẫu số là số người bệnh xuất viện, hoặc bệnh nhân/ngày
4. Quy trình giám sát nhiễm khuẩn bệnh viện
Trong công tác giám sát NKBV dù là giám sát thường xuyên những ca NKBV tản phát hay giám sát vụ dịch, dù là giám sát toàn bộ người bệnh trong bệnh viện hay chỉ với các nhóm người bệnh trọng điểm, hay kể cả những thiết kế nghiên cứu nhằm phục vụ mục tiêu giám sát trọng điểm, nói chung đều trải qua những bước triển khai chính sau đây:
4.1. Xây dựng kế hoạch giám sát
Xác định đối tượng giám sát (nhóm người bệnh nào, nhóm công việc nào yếu tố nguy cơ giả thiết nào); xác định phương pháp, kỹ thuật giám sát (theo dõi tiếp diễn, hồi cứu, điều tra cá thể, khám lâm sàng, xét nghiệm vi sinh miễn dịch, các kiểm tra cận lâm sàng khác); chuẩn bị công cụ giám sát (sổ sách theo dõi, bệnh án, phiếu điều tra, bảng kiểm, các công cụ giám sát đo đạc chỉ số môi trường, buồng làm kháng sinh đồ...); xác định thời gian tiến hành; quy định các chỉ số giám sát phù hợp với mục tiêu. Bước chuẩn bị là bước rất quan trọng vì chỉ khi thiết kế đúng và chuẩn bị tốt mới tránh được các nội dung công việc thiếu hoặc thừa và bảo đảm tính chính xác sau này của kết quả giám sát.
4.2 .Tiến hành thu thập số liệu giám sát
Tùy theo mục tiêu và thiết kế giám sát ta có thể tập hợp, khai thác số liệu về NKBV hoặc số liệu có liên quan từ một hoặc một số trong những nguồn sau:
-Thiết kế biểu mẫu thu thập số liệu phù hợp mục tiêu giám sát
- Sổ đăng ký, ghi chép tại phòng/khoa khám bệnh.
- Bệnh án lập cho các người bệnh nội trú.
- Bệnh trình theo dõi điều trị, hồ sơ phẫu thuật, tiểu thủ thuật, ghi chép hộ chẩn...
- Các phiếu xét nghiệm vi sinh, kháng sinh đồ, miễn dịch, sinh học phân tử.
- Các kết quả khám nghiệm cận lâm sàng khác (x quang, nội soi...).
- Hồ sơ chuyển viện, ra viện, tử vong.
- Hồ sơ, bệnh án ngoại trú/ phục hồi chức năng.
- Các phiếu điều tra phỏng vấn người bệnh hay gia đình.
- Các kết quả đo đạc, nghiên cứu môi trường bệnh viện.
- Các kết quả do các cuộc điều tra cắt ngang cung cấp.
- Các kết quả do các điều tra nghiên cứu tiếp diễn, nghiên cứu can thiệp cung cấp.
Từ những nguồn tư liệu trên đây người làm công tác giám sát lựa chọn các nguồn số liệu thích hợp, khả thi và đáng tin cậy nhất để vận dụng cho việc thu thập và tổng hợp (xử lý số liệu cấp 1 và cấp 2). Những số liệu được khai thác cho giám sát NKBV thường tập trung vào những nhóm sau:
- Có các bệnh kèm, tiêm chủng, tiền sử can thiệp y tế.
- Nhóm số liệu về bệnh học lâm sàng: các triệu chứng chủ quan khách quan bệnh chính và bệnh NKBV (nếu có).
- Nhóm số liệu kết quả xét nghiệm vi sinh, kháng sinh đồ, miễn dịch, sinh học phân tử và các khám nghiệm khác (nếu có).
- Nhóm số liệu về dịch tễ môi trường bệnh viện nghi ngờ có liên quan với NKBV, bao gồm cả số liệu về người tiếp xúc, nhân viên y tế phục vụ trực tiếp người bệnh NKBV và môi trường bệnh viện.
Đây là bước quan trọng nhất, quyết định sự thành công của công tác giám sát.
Các số liệu cần được thu thập một cách thường xuyên, liên tục và bằng những chỉ số, biểu mẫu cũng như công cụ đo lường nhất quán. Để có số liệu giám sát chính xác cần sử dùng đồng thời nhiều nguồn, nhiều nhóm số liệu. Những loại số liệu này sẽ bổ sung cho nhau làm tăng độ chuẩn xác của giám sát NKBV tại mỗi cơ sở bệnh viện.
4.3. Xử lý và phân tích số liệu
Đây là bước cũng rất quan trọng để đưa các tập hợp số liệu có phần còn “thô” trở thành những chỉ số đúc kết và nói lên mối tương quan, so sánh với nhau. Trên thực tế bước xử lý và phân tích số liệu gần như được thực hiện song song hoặc đi sau một chút so với bước thu thập và tổng hợp dữ liệu NKBV. Hầu hết các bệnh viện hiện nay đã có máy vi tính phục vụ cho công tác quản lý và thống kê xử lý số liệu, vấn đề là phải có các phần mềm chuyên biệt cho nội dung quản lý NKBV. Các nội dung công việc cần làm là:
- Xử lý số liệu sơ bộ để loại bỏ những sai số hiển nhiên, tập hợp các kết quả rời rạc thành những bảng số liệu có tính hệ thống và phần nào có liên quan logic sinh học và toán học (xử lý cấp I).
- Thành lập các chỉ số cơ bản cần thiết theo mục tiêu giám sát NKBV (số tuyệt đối, tỷ lệ, tỷ suất...) (xử lý cấp 2).
- Tiến hành các phân tích so sánh đánh giá các mối tương quan nghiên cứu đây được coi là bước xử lý cấp 3.
- Tiến hành những điều tra, nghiên cứu bổ sung khi cần phải xác minh hoặc còn có những điểm nghi ngờ trong quá trình xử lý số liệu.
4.4. Báo cáo và công bố kết quả
- Báo cáo kết quả giám sát NKBV thường xuyên hoặc giám sát vụ dịch theo hệ thống cơ quan quản lý Bộ Y tế quy định cho từng hạnh bệnh viện để góp phần trong công tác quản lý và điều hành kiểm soát NKBV.
- Công bố số liệu trên các ấn phẩm phát hành của bệnh viện hoặc của chuyên ngành tùy theo phân cấp, mức độ của các NKBV, qui mô dịch... được Bộ Y tế hoặc Sở Y tế, bệnh viện quy định trong hệ thống.
- Công bố dưới hình thức các báo cáo tại hội nghị khoa học hoặc bài báo khoa học trong và ngoài nước. Mọi hình thức công bố kết quả giám sát NKBV do quy định của ngành y tế thống nhất trong cả nước (xem thông tư 18/2009/TT-BYT).
TÀI LIỆU THAM KHẢO
1- Guidelines for Healthcare Facilities with Limited Resources Infection Prevention Guidelines An Affiliate of Johns Hopkins University, 2003
2. Queensland Medical Laboratory and Queensland University of Technology. Diagnosis and Management of Infectious Diseases- Phillip Petersen, B.Sc., F.A.S.M., Published by Wordnet, Australia (2007).
3- Nhà xuất bản y học (2003) Qui trình chống nhiễm khuẩn- Bộ Y tế.
4- Bệnh viện Bạch Mai (2001): Hướng dẫn thực hành chống nhiễm khuẩn bệnh viện viện Bạch Mai.
5- Bệnh viện Chợ Rẫy (2004): Hướng dẫn thực hành chống nhiễm khuẩn bệnh viện Chợ Rẫy.
6- Bệnh viện Nhi đồng 1 (2003): Hướng dẫn thực hành chống nhiễm khuẩn bệnh viện Nhi đồng I.
7- Bệnh viện Trung ương Huế (2012): Hướng dẫn thực hành chống nhiễm khuẩn bệnh viện.
8- Thông tư 18/2009/TT-BYT ngày 14/10/2009- Bộ Y tế.
9- Dr. Ling Moi Lin Genral hospiotal Singapore Sổ tay KSNK khu vực châu Á- Thái Bình Dương (tài liệu dịch của Nguyễn Việt Hùng (2003)
CÂU HỎI LƯỢNG GIÁ
* Trả lời ngắn các câu hỏi từ 1 đến 4
Câu 1. Nêu những ưu điểm và nhược điểm của phương pháp nghiên cứu cắt ngang nhiễm khuẩn bệnh viện
Câu 2. Nêu những ưu điểm và nhược điểm của phương pháp nghiên cứu ca bệnh mắc mới nhiễm khuẩn bệnh viện
Câu 3. Định nghĩa vụ dịch nhiễm khuẩn bệnh viện
Câu 4. Nêu các bước, nội dung cơ bản tổ chức giám sát nhiễm khuẩn bệnh viện
* Chọn câu trả lời đúng /sai cho các câu từ 5 đến 10 bằng cách đánh dấu x vào cột A cho câu đúng và cột B cho câu sai:
|
|
| A | B |
| Câu 5 | Giám sát tỷ lệ hiện mắc nhiễm khuẩn bệnh viện bằng cách thu thập có hệ thống, liên tục; việc xử lý và phân tích những dữ kiện về sức khỏe của người bệnh và NVYT cần thiết nhằm triển khai, lập kế hoạch và phổ biến kịp thời những dữ kiện này đến những người cần được biết. |
|
|
| Câu 6 | Mục tiêu giám sát nhiễm khuẩn bệnh viện là cung cấp thông tin chính xác để can thiệp làm giảm tỉ lệ nhiễm khuẩn bệnh viện |
|
|
| Câu 7 | Mục tiêu giám sát nhiễm khuẩn bệnh viện là để biết được tỉ lệ bệnh đang lưu hành trong từng bệnh viện, từng chuyên khoa để làm cơ sở lượng giá thay đổi về KSNK |
|
|
| Câu 8 | Mục tiêu giám sát nhiễm khuẩn bệnh viện là cung cấp bằng chứng để khẳng định, nhận biết những trường hợp có dịch nhiễm khuẩn bệnh viện. |
|
|
| Câu 9 | Mục tiêu giám sát nhiễm khuẩn bệnh viện là cung cấp bằng chứng thuyết phục nhân viên y tế cải thiện các hành vi không an toàn. |
|
|
| Câu 10 | Mục tiêu giám sát nhiễm khuẩn bệnh viện là so sánh được tình hình, tỉ lệ nhiễm khuẩn từng giai đoạn của bệnh viện và giữa các bệnh viện. |
|
|
* Chọn câu trả lời đúng nhất cho các câu từ 11 đến 19
Câu 11. Mục tiêu của hoạt động giám sát KSNK là
A. Giảm nhẹ nguy cơ NKBV cho người bệnh
B. An toàn cho nhân viên y tế
C. An toàn cho cộng đồng
D. Giảm nhẹ nguy cơ NKBV cho người bệnh và An toàn cho nhân viên y tế
E. An toàn cho nhân viên y tế, Giảm nhẹ nguy cơ NKBV cho người bệnh và An toàn cho cộng đồng
Câu1 2. Nội dung cơ bản trong kiểm soát NKBV tại các khoa lâm sàng là
A. Thực hành cách ly
B. Dự phòng cơ bản
C. Rửa tay
D. Phòng ngừa lây nhiễm cho nhân viên y tế
E. Cả 4 nội dung trên
Câu 13. Mục tiêu của giám sát phòng ngừa lan truyền vi khuẩn đa kháng là
A. Hạn chế chỉ định làm xét nghiệm nuôi cấy, phân lập vi khuẩn
B. Đảm bảo an toàn cho nhân viên y tế trong quá trình chăm sóc và điều trị
C. Ngăn ngừa sự lan truyền vi khuẩn đa kháng thuốc kháng sinh trong bệnh viện
D. Ngăn ngừa sự lan truyền vi khuẩn đa kháng thuốc kháng sinh trong bệnh viện và Đảm bảo an toàn cho nhân viên y tế trong quá trình chăm sóc và điều trị.
E. Hạn chế chỉ định làm xét nghiệm nuôi cấy, phân lập vi khuẩn, Ngăn ngừa sự lan truyền vi khuẩn đa kháng thuốc kháng sinh trong bệnh viện và Hạn chế chỉ định làm xét nghiệm nuôi cấy, phân lập vi khuẩn
Câu 14. Không được chẩn đoán là NKBV tại thời điểm điều tra cắt ngang trong trường hợp sau:
A. Những người bệnh mắc NKBV từ các bệnh viện khác chuyển đến
B. Những NKBV xuất hiện trước 48 giờ tính từ thời gian người bệnh vào viện
C. Người bệnh xuất hiện nhiễm khuẩn trong thời gian nằm viện nhưng được điều trị khỏi hoàn toàn tại thời điểm điều tra
D. Những NKBV xuất hiện trước 48 giờ tính từ thời gian người bệnh vào viện và Những người bệnh mắc NKBV từ các bệnh viện khác chuyển đến
E. Người bệnh xuất hiện nhiễm khuẩn trong thời gian nằm viện nhưng được điều trị khỏi hoàn toàn tại thời điểm điều tra, Những NKBV xuất hiện trước 48 giờ tính từ thời gian người bệnh vào viện và Những người bệnh mắc NKBV từ các bệnh viện khác chuyển đến
Câu 15. Việc tốt nhất cần phải làm ngay để KSNK bệnh viện là
A. Mua thêm máy móc hiện đại
B. Cho sử dụng nhiều kháng sinh mới
C. Mua thêm nhiều vật tư tiêu hao chăm sóc người bệnh
D. Tổ chức lại hệ thống KSNKBV
E. Tất cả các việc trên (A, B, C và D)
Câu 16. Phạm vi tiến hành giám sát nhiễm khuẩn bệnh viện có thể là
A. Trong toàn bệnh viện
B. Tại một số khoa trọng điểm
C. Trên một số nhóm bệnh có nguy cơ cao
D. Tại một số khoa trọng điểm và Trong toàn bệnh viện
E. Trên một số nhóm bệnh có nguy cơ cao, tại một số khoa trọng điểm và trong toàn bệnh viện
Câu 17. Tỷ lệ % người bệnh nhiễm khuẩn bệnh viện là tỷ lệ được tính theo công thức sau:
A. Số người bệnh hiện mắc trong 1 tháng điều tra chia cho tổng số người bệnh có mặt trong ngày điều tra và nhân với 100
B. Số người bệnh hiện mắc trong ngày điều tra chia cho tổng số người bệnh có mặt trong ngày điều tra và nhân với 100
C. Số người bệnh hiện mắc NKBV trong ngày điều tra chia cho tổng số người bệnh có mặt trong ngày điều tra và nhân với 100
D. Số người bệnh tử vong trong ngày điều tra chia cho tổng số người bệnh có mặt trong ngày điều tra và nhân với 100
E. Số người bệnh xuất viện trong ngày điều tra chia cho tổng số người bệnh có mặt trong ngày điều tra và nhân với 100.
Câu 18. Căn nguyên gây nhiễm khuẩn bệnh viện là:
A. Chỉ có vi khuẩn đa kháng thuốc kháng kháng sinh
B. Chỉ có các vius gây bệnh nguy hiểm
C. Chỉ có nấm gây bệnh
D. Vi sinh vật gây nhiễm khuẩn bệnh viện có thể vi khuẩn, virus, nấm, ký sinh trùng.
Câu 19. Chẩn đoán ca bệnh nhiễm khuẩn bệnh viện dựa vào
A. Chỉ dựa vào hồ sơ bệnh án.
B. Chỉ dựa vào hồ sơ bệnh án + khai thác trực tiếp từ người bệnh.
C. Dựa vào hồ sơ bệnh án + khai thác trực tiếp từ người bệnh + thực hiện nuôi cấy vi sinh vật hoặc các chẩn đoán đặc hiệu khác để xác định nhiễm khuẩn.
D. Thảo luận với đồng nghiệp về các trường hợp cần chẩn đoán nhiễm khuẩn bệnh viện
TIẾP NHẬN NGƯỜI BỆNH VÀ MÔ HÌNH KHU CÁCH LY
Việc xác định và cách ly sớm người bệnh nghi ngờ hoặc nhiễm cúm A (H5N1/H1N1),SARS và các bệnh nhiễm khuẩn hô hấp cấp tính có nguy cơ gây dịch
(NKHHC) khác là biện pháp quan trọng hàng đầu nhằm hạn chế lây nhiễm trong bệnh viện. Để thực hiện tốt biện pháp cách ly, các Cơ sở khám bệnh, chữa bệnh cần luôn có sẵn khu vực, buồng cách ly với đầy đủ các phương tiện cho thực hiện cách ly cần thiết:
Các Cơ sở khám bệnh, chữa bệnh cần thiết lập khu cách ly, gồm các buồng cách ly và các phương tiện phòng ngừa, điều trị và chăm sóc người bệnh để thu dung người bệnh cúm A (H5N1/H1N1), SARS,.. khi có dịch.
Các khoa lâm sàng thường tiếp nhận người bệnh vào khám và điều trị bệnh lý hô hấp cấp tính (khoa Khám bệnh, khoa Cấp cứu, khoa Hô hấp, khoa Nhi) cần dự liệu sẵn một buồng cách ly với đầy đủ phương tiện cách ly cần thiết để kịp thời cách ly người bệnh khi chưa đủ điều kiện chuyển về khu cách ly của bệnh viện.
1. Mô hình khu cách ly
1.1. Mục đích
- Cách ly người bệnh trong một khu vực an toàn, đảm bảo vệ sinh và đủ phương tiện chăm sóc, điều trị theo đúng quy định.
- Hạn chế và kiểm soát sự lây lan của virus cúm A (H5N1/H1N1), SARS và các bệnh NKHHC có nguy cơ gây dịch trong môi trường bệnh viện và cho cộng đồng.
- Giảm thiểu lây lan cho người bệnh khác, NVYT, thân nhân, khách thăm.
1.2. Nguyên tắc xây dựng khu cách ly
- Cách xa khu dân cư, nhân viên y tế, khách thăm, thân nhân, người bệnh khác và nơi có nhiều người thường xuyên qua lại.
- Thiết kế ở vị trí cuối đường lưu thông của không khí tự nhiên trong bệnh viện và/hoặc khu điều trị, ít người qua lại.
- Khu cách ly cần được chia thành 3 vùng khác nhau theo nguy cơ lây nhiễm:
Vùng có nguy cơ lây nhiễm thấp: Khu vực hành chính, nơi làm việc của nhân viên y tế.
Vùng có nguy cơ lây nhiễm trung bình: Khu vực hành lang, buồng đệm để phương tiện chăm sóc và điều trị người bệnh.
Vùng có nguy cơ lây nhiễm cao: Buồng cấp cứu, cách ly, nhà vệ sinh, buồng xử lý dụng cụ.
- Tùy theo từng vùng của khu cách ly mà phải có đầy đủ các buồng chức năng phù hợp cho chăm sóc, điều trị bệnh và đủ phương tiện thiết yếu cho phòng ngừa lây nhiễm: Bồn rửa tay, nhà vệ sinh, buồng xử lý dụng cụ bẩn, nhà tắm cho NVYT khi kết thúc công việc.
1.3. Thiết kế cụ thể
a) Thiết kế khu/buồng cách ly áp dụng cho bệnh viện tuyến tỉnh, thành phố
* Các buồng chức năng:
- Buồng hành chính.
- Buồng tiếp nhận người bệnh.
- Buồng người bệnh cúm A (H5N1/H1N1).nặng cấp cứu.
- Buồng người bệnh cúm A (H5N1/H1N1).
- Buồng người bệnh nghi ngờ nhiễm cúm A (H5N1/H1N1).
- Buồng xử lý dụng cụ có đủ phương tiện cho khử khuẩn ban đầu: như máy rửa dụng cụ có chức năng rửa dây máy thở, bồn rửa dụng cụ, tủ sấy khô và hóa chất khử khuẩn.
- Buồng để vật dụng thiết yếu cho chăm sóc và điều trị người bệnh.
- Buồng vệ sinh cho NB, NVYT có đủ bồn rửa tay, khăn lau tay sạch dùng 1 lần và xà phòng hoặc dung dịch rửa tay có tính sát khuẩn.
- Nhà tắm cho nhân viên y tế.
Chú ý: Các buồng trong khu cách ly đều phải đủ bồn, khăn lau, xà phòng rửa tay. Bố trí đường di chuyển đi từ vùng nguy cơ thấp đến nguy cơ cao.
* Hệ thống thông khí
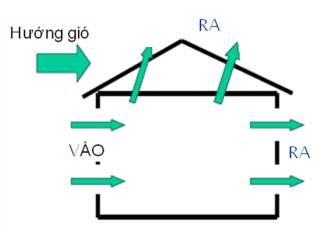
Tốt nhất là hệ thống khí áp lực âm tại các buồng cách ly. Trong trường hợp không có hệ thống thông khí áp lực âm, các buồng cách ly cần lắp đặt thiết bị thông khí chủ động (sử dụng nguồn khí tự nhiên), dùng quạt thổi luồng khí theo hướng từ trong ra ngoài nơi ít người qua lại.
- Khu vực ngoại vi, nên lắp đặt thiết bị thông khí chủ động, quạt thổi theo hướng từ vùng ít nguy cơ đến vùng có nguy cơ cao và ra ngoài nơi ít người qua lại.
* Bề mặt
- Sàn nhà, bờ tường cần gắn gạch men, dễ vệ sinh.
- Góc nhà và bờ tường nên thiết kế góc tù (không nên làm góc vuông) để dễ vệ sinh, không đọng bẩn.
- Cửa sổ làm bằng vật liệu dễ vệ sinh.
b) Thiết kế khu/buồng cách ly cho bệnh viện tuyến quận, huyện
- Các bệnh viện trong vùng thường xảy ra dịch cần luôn dành một khu vực tại khoa lây hoặc một khu vực riêng biệt trong nội viện để tiếp nhận người bệnh nhiễm hoặc nghi ngờ nhiễm cúm A (H5N1/H1N1).
- Khu cách ly cũng phải bố trí bảo đảm xa nơi điều trị người bệnh khác và nơi nhiều người qua lại.
- Khu cách ly không cần đủ các buồng chức năng như các bệnh viện tuyến trên nhưng tối thiểu phải có các buồng chức năng sau:
+ Buồng khám, tiếp nhận người bệnh.
+ Buồng cách ly điều trị người bệnh nặng.
+ Buồng vệ sinh, xử lý dụng cụ (có thể nằm ngay trong buồng cách ly).
- Khu cách ly cần có hệ thống thông khí chủ động tạo hướng khí từ buồng cách ly ra vùng ít người qua lại, có cửa sổ thông thoáng với môi trường bên ngoài.
c) Mô hình buồng cách ly
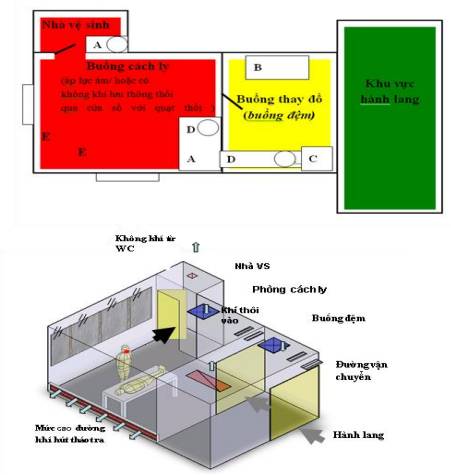
A: Nơi khử khuẩn
B: Tủ đựng PTPHCN, đồ vải và dụng cụ sạch,
C: Túi đựng phương tiện PHCN sau sử dụng, rác, đồ vải bẩn
D: Bồn rửa tay có xà phòng, dung dịch sát khuẩn tay chứa cồn,
E: Cửa sổ mở ra ngoài, xa khu vực dân cư, it người qua lại, (phòng áp lực âm các cửa sẽ đóng như trên, nếu không có áp lực âm chúng ta phải mở hết cửa sổ, ra vào theo hướng gió)
Hình 3.1. Sơ đồ buồng cách ly người bệnh cúm A và các bệnh nhiễm khuẩn hô hấp có nguy cơ gây dịch
1.4. Sắp xếp giường bệnh trong buồng cách ly
Nếu có điều kiện, tốt nhất là đặt mỗi người bệnh nhiễm cúm A và NKHHC có nguy cơ gây dịch một buồng riêng.
Nếu không có điều kiện hoặc khi có quá nhiều người bệnh nhập viện thì bố trí người bệnh nghi ngờ vào cùng buồng (Ví dụ: người bệnh mắc cúm A (H5N1/H1N1) vào cùng buồng, người mắc Lao vào cùng 1 buồng). Khoảng cách giữa các giường tối thiểu là 1 mét.
2. Tiếp nhận và cách ly người mắc hoặc nghi ngờ nhiễm cúm A (H5N1/H1N1) và các bệnh NKHHC có nguy cơ gây dịch
Tất cả người bệnh có chẩn đoán nghi ngờ nhiễm virus cúm A hoặc các bệnh NKHHC có nguy cơ gây dịch nhập viện cần phải được cách ly ngay tại phòng cấp cứu và tuân theo đúng quy trình phòng ngừa lây nhiễm theo từng giai đoạn chẩn đoán và quy trình tiếp nhận người bệnh và cách ly (Sơ đồ 3.1 và 3.2). Cần thông tin cho người bệnh, thân nhân và nhân viên y tế có liên quan về lý do vì sao phải cách ly và hướng dẫn cho nhân viên y tế, người bệnh, thân nhân người bệnh và khách thăm hợp tác, tuân thủ các biện pháp cách ly, phòng lây nhiễm.
2.1. Quy trình phòng ngừa lây nhiễm theo từng giai đoạn chẩn đoán
2.1.1. Mục đích
Ngăn ngừa nguy cơ lây nhiễm cúm A (H5N1) từ người bệnh này sang người bệnh khác, nhân viên y tế, thân nhân, khách thăm, môi trường bệnh viện và cộng đồng.
2.1.2. Nguyên tắc thực hiện
Cơ sở khám bệnh, chữa bệnh cần:
- Sẵn sàng và ưu tiên thực hiện các biện pháp để nhận biết và chẩn đoán sớm những trường hợp cúm A (H5N1/H1N1), SARS,….
- Triển khai ngay các hướng dẫn phòng ngừa.
- Bắt đầu thực hiện các biện pháp phòng ngừa ngay khi nghi ngờ người bệnh có nhiễm cúm A (H5N1/H1N1), SARS,….
2.1.3. Đối tượng và phạm vi áp dụng
Mọi cơ sở khám bệnh, chữa bệnh nhận người bệnh có các triệu chứng về đường hô hấp cấp kèm sốt.
2.1.4. Phương tiện
- Buồng cách ly (Xem phần hướng dẫn bố trí khu vực cách ly)
- Phương tiện phòng hộ cá nhân (xem bài phương tiện phòng ngừa chuẩn)
2.1.5. Các bước thực hiện
Thực hiện ngay các biện pháp phòng lây nhiễm theo từng giai đoạn chẩn đoán theo Sơ đồ 3.1. và báo cáo ngay lên Trung tâm y tế dự phòng, Sở Y tế và Bộ Y tế.
2.1.6. Kiểm tra giám sát
Khoa KSNK, phòng điều dưỡng chịu trách nhiệm kiểm tra, giám sát, huấn luyện việc thực hiện quy trình cách ly của nhân viên y tế.
Nội dung giám sát:
- Buồng bệnh có đạt tiêu chuẩn buồng cách ly.
- Có đầy đủ phương tiện phòng hộ cá nhân.
- Ý thức tuân thủ của nhân viên y tế về việc thực hiện cách ly theo từng giai đoạn chẩn đoán và điều trị.
Phương pháp thực hiện giám sát: quan sát trực tiếp và ghi phiếu khảo sát.
2.2. Quy trình tiếp nhận người bệnh và cách ly
2.2.1. Mục đích
Ngăn ngừa nguy cơ lây nhiễm cúm A(H5N1/H1N1) và NKHHC có nguy cơ gây dịch từ người bệnh này đến người bệnh khác, thân nhân, nhân viên y tế, khách thăm và môi trường bệnh viện.
2.2.2. Nguyên tắc thực hiện
Cơ sở khám bệnh, chữa bệnh cần phải xây dựng kế hoạch đánh giá và quản lý người bệnh nghi ngờ/ có thể nhiễm cúm A(H5N1/H1N1).
Cơ sở khám bệnh, chữa bệnh cần phải xây dựng hệ thống nhận biết và cách ly người bệnh nghi ngờ/ có thể nhiễm cúm A (H5N1/H1N1).
2.2.3. Phạm vi áp dụng
Mọi cơ sở khám bệnh, chữa bệnh có nhận người bệnh có các triệu chứng về đường hô hấp cấp kèm sốt
2.2.4. Phương tiện
- Buồng cách ly (Xem phần Hướng dẫn xây dựng khu cách ly)
- Phương tiện phòng hộ cá nhân (Xem phần hướng dẫn sử dụng phương tiện phòng hộ cá nhân) đầy đủ ngay tại buồng cách ly (xem bảng phương tiện PHCN tại khu vực cách ly)
2.2.5. Các bước thực hiện
Tiến hành chẩn đoán sớm người bệnh nghi bệnh lây nhiễm, ví dụ như nhiễm cúm A (H5N1/H1N1) như sau: Tất cả NB có các bệnh về đường hô hấp cấp kèm sốt (ví dụ: sốt > 38°C, ho, khó thở) hoặc có những triệu chứng nặng không giải thích được nguyên nhân như bệnh lý về não, tiêu chảy và có tiền sử tiếp xúc với gia cầm bị bệnh hay người bệnh nghi nhiễm cúm A (H5N1/H1N1) trong vòng 14 ngày trước khi khởi bệnh.
Khi có những triệu chứng và tiền sử như trên, người bệnh cần được cách ly khỏi các người bệnh khác càng sớm càng tốt theo các bước trong Sơ đồ 3.2.
Trong thời gian có dịch, cần treo những bảng hướng dẫn ngay khu vực ra vào và phòng khám để hướng dẫn người bệnh và thân nhân để họ báo cáo các triệu chứng bệnh lý đường hô hấp có sốt ngay khi vào viện.
Gia đình đi kèm với người bệnh nghi nhiễm cúm A (H5N1/H1N1) cần phải được xem như là có phơi nhiễm với cúm A (H5N1/H1N1) và cũng phải được tầm soát để chẩn đoán cúm A (H5N1/H1N1).
Những thủ thuật tạo khí dung nên được tiến hành khi:
- Thật sự cần thiết
- Hạn chế số nhân viên tham gia
- Thực hiện bởi nhân viên có kinh nghiệm
- Trong điều kiện môi trường thông khí chuẩn (≥12 chu kỳ trao đổi khí/giờ).
- Trong điều kiện đã chuẩn bị trước nếu có thể được (ví dụ: đặt nội khí quản sớm cho người bệnh có biểu hiện liệt, suy hô hấp)
2.2.6. Kiểm tra, giám sát
Khoa chống nhiễm khuẩn, phòng điều dưỡng chịu trách nhiệm kiểm tra, giám sát, huấn luyện việc thực hiện quy trình cách ly của nhân viên y tế.
Nội dung giám sát:
- Buồng bệnh có đạt tiêu chuẩn buồng cách ly.
- Có đẩy đủ phương tiện phòng hộ cá nhân.
- Ý thức tuân thủ của nhân viên y tế về việc thực hiện cách ly theo từng giai đoạn chẩn đoán và điều trị.
Phương pháp giám sát: quan sát trực tiếp và ghi phiếu giám sát (Phụ lục 3.2).
Sơ đồ 3.2. Quy trình tiếp nhận người bệnh nghi ngờ nhiễm cúm A (H5N1)
Bảng kiểm dụng cụ cần thiết phải có đặt tại khu/buồng cách ly:
Bảng 3.1. Phương tiện, dụng cụ cần luôn có sẵn tại khu buồng cách ly
| TT | Dụng cụ | Cơ số | Thực tế |
|
| Phương tiện phòng hộ cá nhân |
|
|
|
| Khẩu trang phẫu thuật, khẩu trang N95 |
|
|
|
| Kính bảo hộ mắt (hoặc mặt nạ) |
|
|
|
| Áo choàng tay dài sử dụng một lần, không thấm nước, cài sau lưng |
|
|
|
| Mũ phẫu thuật |
|
|
|
| Găng tay sạch |
|
|
|
| Bao giầy (hoặc dép) |
|
|
|
| Dụng cụ cần thiết khác |
|
|
|
| Quần áo người bệnh |
|
|
|
| Vải trải giường |
|
|
|
| Khăn lau tay dùng một lần |
|
|
|
| Thùng đựng khăn |
|
|
|
| Xà phòng rửa tay khử khuẩn và dung dịch cồn sát khuẩn tay |
|
|
|
| Giá để xà phòng và dung dịch sát khuẩn tay |
|
|
|
| Găng tay vệ sinh |
|
|
|
| Giẻ lau bề mặt và giấy thấm lau dịch vương vãi |
|
|
|
| Túi và thùng đựng chất thải các loại có in biểu tượng loại chất thải theo quy chế |
|
|
|
| Túi đựng đồ vải bẩn |
|
|
|
| Thùng đựng đồ vải bẩn |
|
|
|
| Thùng đựng dụng cụ bẩn |
|
|
|
| Hóa chất khử khuẩn ban đầu và vệ sinh |
|
|
Chú ý: Các dụng cụ trên cần phải có trong khu cách ly, buồng cách ly, được để trên xe hoặc tủ ngay trước buồng cách ly.
MẪU THÔNG BÁO TAI NẠN NGHỀ NGHIỆP
(Do vật sắc nhọn, văng bắn máu và dịch cơ thể)
1. Khoa/Phòng: ...........................................................................................
2. Họ tên: ....................................................... 3. Tuổi: ....................4. giới (nam, nữ)
5. Nghề nghiệp:
| Bác sỹ: | Điều dưỡng: | Hộ sinh |
| KTV xét nghiệm: | Hộ lý, Y công: | Học sinh |
Khác (ghi rõ nghề nghiệp): .........................................................
6. Loại tổn thương:
Xuyên da □ Máu dịch tiết tiếp xúc niêm mạc /da không lành lặn:□
7. Mức độ tổn thương :
Trầy xước□ Nông □ Sâu □
8. Hoàn cảnh xảy ra tai nạn :
Tiêm truyền:□ Lấy máu:□
Làm XN:□ Rửa dụng cụ: □
Phẫu thuật:□ Làm các thủ thuật:□
Khác (ghi rõ): ...........................................................
9. Thời điểm bị thương:
..........giờ phút , ngày ........tháng...........năm
10. Nguồn lây nhiễm:
- Họ tên bệnh nhân: ................................................................
- Giường số (nội trú): ................................................................
| - | Địa chỉ (ngoại trú): | ................................................................ |
| - | Chẩn đoán |
|
- Tình trạng HIV: âm tính □ dương tính □ không rõ □
| - | Tình trạng HBV: âm tính □ | dương tính □ | không rõ □ |
| - | Tình trạng HCV: âm tính □ | dương tính □ | không rõ □ |
11. Xử lý ban đầu sau khi bị thương:
Rửa vết thương bằng xà phòng và nước: Rửa niêm mạc bằng nước sạch:
Không xử lý
12. Tình trạng xét nghiệm của người bị tai nạn:
- Tình trạng HIV: âm tính □ dương tính □ không rõ □
| - | Tình trạng HBV: âm tính □ | dương tính □ | không rõ □ |
| - | Tình trạng HCV: âm tính □ | dương tính □ | không rõ □ |
13. Tiêm vaccin phòng viêm gan B: Có □ Chưa □
Mũi tiêm gần nhất: ......./ ......./........
|
| Ngày........ tháng........năm 201..... |
QUY TRÌNH QUẢN LÝ PHƠI NHIỄM NGHỀ NGHIỆP
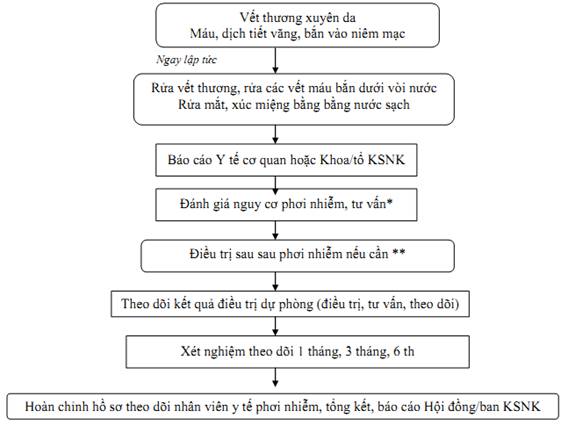
*HIV bệnh nhân nguồn dương tính hoặc nghi ngờ hoặc không rõ: cần điều trị sau phơi nhiễm.
Trường hợp bệnh viện không XN được HIV, nhân viên cần được uống thuốc điều trị sau phơi nhiễm các liều đầu tiên trong khi gửi XN HIV đến các trung tâm khác
** Phác đồ điều trị sau phơi nhiễm: Phác đồ kháng virus cơ bản phối hợp 2 thuốc (ví dụ Lamzidivir 2 viên/ ngày) hoặc mở rộng 3 thuốc
Tiêm ngừa Vaccin viêm Gan B va HBIg trong vòng 24 giờ sau tai nạn nếu nhân viên chưa có kháng thể HBV
BẢNG KIỂM QUY TRÌNH THU GOM ĐỒ VẢI
| STT | Các bước quy trình | Có | Không |
| 1 | Chuẩn bị túi, xe thu gom đồ vải theo loại đồ vải sẽ thu gom |
|
|
| 2 | Người thu gom mặc bảo hộ lao động, mang găng, tạp dề, khẩu trang |
|
|
| 3 | Đồ vải của người bệnh được thu gom thành hai loại và cho vào túi riêng biệt và thu gom đồ vải từ buồng bệnh không lây nhiễm trước, đồ vải lây nhiễm sau: - Đồ vải bẩn - Đồ vải lây nhiễm : túi màu vằng |
|
|
| 4 | Buộc chặt miệng túi đựng đồ vải khi đầy 3/4 túi. |
|
|
| 5 | Chuyển đồ vải về nơi tập kết đồ vải bẩn của khoa hoặc bàn giao cho nhà giặt |
|
|
| 6 | Tháo bỏ găng tay, khẩu trang. |
|
|
| 7 | Rửa tay |
|
|
BẢNG KIỂM QUY TRÌNH XỬ LÝ ĐỒ VẢI LÂY NHIỄM
| STT | Các bước quy trình | Có | Không |
| 1 | Mặc bảo hộ lao động, mang găng, khẩu trang, ủng. |
|
|
| 2 | Pha dung dịch khử khuẩn có chứa Chlorine 0,25% như Javen, cloramine B đúng nồng độ. |
|
|
| 3 | Cho đồ vải vào trong thùng ngâm ngập nước khử khuẩn trong thời gian 30 phút. |
|
|
| 4 | Chọn chương trình giặt đối với đồ vải bẩn dính máu. |
|
|
| 5 | Cho xà phòng và chất tẩy vào trong máy giặt. |
|
|
| 6 | Sau khi máy giặt xong đưa ra phơi khô tự nhiên hoặc đưa vào máy sấy khô. |
|
|
| 7 | Là và gấp thành từng bộ, đóng gói tùy theo cơ số bệnh viện quy định. |
|
|
| 8 | Giữ đồ vải sạch trong kho hoặc cấp phát cho các khoa sử dụng. |
|
|
MỘT SỐ HÓA CHẤT KHỬ KHUẨN - TIỆT KHUẨN THƯỜNG ĐƯỢC SỬ DỤNG TRONG CÁC CƠ SỞ Y TẾ
1. Một số hóa chất sử dụng trong khử khuẩn tiệt khuẩn trong bệnh viện
| TT | Gốc hóa học | Tên thương mại | Mức độ khử khuẩn có thể đạt |
| 1. | Chlorin | Presept , Chlospray, | Cao-trung bình |
| 2. | Glutaraldehyd | Cidex, | Cao |
| 3. | Orthophataldehyde | Cidex OPA, | Cao |
| 4. | Acid peracetic | Peracept, | Cao |
| 5. | Ethanol | Cồn 70 độ | Trung bình – thấp |
| 6. | Iodin | Cồn iod | Trung bình – thấp |
| 7. | Amomium bậc 4 | Hexanios, | Trung bình – thấp |
| 8. | Phenol | Pose-cresol | Trung bình – thấp |
Mức độ khử khuẩn phụ thuộc vào nồng độ và thời gian tiếp xúc của hóa chất xử lý dụng cụ.
2. Cách pha dung dịch có chứa chlorin
Nguyên tắc
- Sử dụng khẩu trang, găng tay cao su, và tạp dề chống thấm nước. Người pha cần mang kính bảo vệ mắt tránh bị bắn clo vào mắt.
- Khi pha và sử dụng dung dịch có chứa clo tự do ở trong vùng có thông khí tốt.
- Chỉ pha dung dịch có chứa clo với nước lạnh bởi vì nước nóng có thể làm phá hủy sodium hypochlorit và trở nên không có hiệu quả.
- Clo tự do chứa trong dung dịch sodium hypochlorit nên được pha loãng theo hướng dẫn của WH .
Cách pha dung dịch Hypochlorit theo WHO như sau:
- Thành phần: Hypochlorite, nước lạnh
- Trình tự pha: xem bảng 1
Bảng 1. Hướng dẫn pha dung dịch Hypochlorit theo WHO
| Cách pha | Khi pha dung dịch có chứa 5% sodium hypochlorit sẽ có 50.000 ppm clo được phóng thích tự do |
| Hướng dẫn pha loãng | Pha dung dịch sodium hypochlorit 5%, với tỷ lệ 1:100: Một phần clo tự do với 99 phần nước lạnh cho khử khuẩn bề mặt. Khi pha dung dịch sodium hypochlorit 2,5%, phải pha 2 phần clo tự do với 98 phần nước |
| Clo phóng thích tự do sau pha | Để đạt được nồng độ sodium hypoclorit 5%, phải pha: 1:100 với 0,05% hoặc 500 ppm clo tự do. Dung dịch có chứa nồng độ clo tự do khác sẽ có được một lượng khác nhau khi pha dung dịch sodium hypochorit. |
| Thời gian tiếp xúc Khử khuẩn ở trên bề mặt có lỗ Khử khuẩn dụng cụ bằng ngâm dụng cụ với dung dịch | Thời gian tiếp xúc là ≥ 10 phút Thời gian tiếp xúc là 30 phút |
* ppm = phần triệu
Một số điểm cần lưu ý:
- Tránh sờ tay lên mắt. Nếu clo vào mắt, ngay lập tức phải rửa với nước sạch ít nhất 15 phút và sau đó đi khám.
- Clo không được sử dụng chung hoặc trộn với chất tẩy rửa khác, vì nó sẽ làm giảm hiệu quả và là nguyên nhân của sự phản tác dụng của hóa chất.
- Khí độc được tạo ra khi clo tự do được trộn với acid của chất tẩy rửa như là khi sử dụng làm sạch và khử khuẩn nhà vệ sinh và khí độc này có thể là nguyên nhân gây chết hoặc tổn thương. Nếu cần thiết thì bước đầu tiên là sử dụng chất tẩy rửa và sau đó làm sạch với nước và cuối cùng mới sử dụng dung dịch có clo tự do để khử khuẩn.
- Clo nguyên chất không bị pha loãng sẽ giải phóng ra khí độc khi nó tiếp xúc với ánh sáng và phải chứa ở nơi có nhiệt độ lạnh và đặt trong nhà kho tránh tầm với của trẻ em.
- Sodium hypochlorit sẽ bị mất tác dụng với thời gian, để đảm bảo hiệu quả của sản phẩm, sử dụng clo mới mua và tránh để quá lâu.
- Dung dịch clo phải được pha mỗi ngày, có dán tên, ngày sử dụng và không sử dụng khi đã pha quá 24 giờ và phải đổ đi.
- Chất hữu cơ làm mất tác dụng của clo, do vậy bề mặt phải được làm sạch các chất hữu cơ trước khi khử khuẩn với clo.
- Đậy kín dung dịch clo sau khi đã pha, tránh ánh sáng, để trong thùng tối (nếu có thể) và để xa tầm tay của trẻ em.
3. Cách pha cụ thể một số sản phẩm có ch a Chlor có mặt trên thị trường Việt Nam
Bảng 2: Cách pha và sử dụng dung dịch Javel 12 °Clo (dung dịch của Pháp)
| Mục đích sử dụng | Làm sạch và khử khuẩn | Cách pha loãng | Thời gian tiếp xúc |
| Dụng cụ sử dụng trong bệnh viện | Tốt | 1:20 đến 1:8* | 10 -15 phút |
| Diệt virus | Tốt | 1:20 đến 1:8 | 20 phút |
| Diệt virus cúm | Tốt | 1:20 đến 1:8 | 30 phút |
* Một phần Javel và 20 hoặc 8 phần nước lạnh
Bảng 3: Cách pha và sử dụng Chlorox 16 0clo
| Mục đích sử dụng | Làm sạch và khử khuẩn | Cách pha loãng | Thời gian tiếp xúc |
| Dụng cụ sử dụng trong bệnh viện | Tốt | 1:10 đến 1:2* | 10 -15 phút |
| Diệt virus cúm | Tốt | 1:10 đến 1:2 | 30 phút |
*Một phần Chlorox và 20 hoặc 8 phần nước lạnh
Bảng 4: Cách pha và sử dụng viên Presept 2,5 g
| Mục đích sử dụng | Khử khuẩn | Nồng độ tự do | Cách pha loãng (viên 2,5g) | Thời gian tiếp xúc |
| DC sử dụng trong bệnh viện Khử khuẩn dụng cụ hô hấp Lau bề mặt máy móc Đồ vải | Tốt Tốt Tốt Tốt | 0,5% (5 000 ppm) 0,14% (1400 ppm) 0,14% (1400 ppm) | 1,8V: 1 lít nước 1V: 10 lít nước 1V: 10 lít nước | 30 phút 30 phút 30 phút |
| Diệt virus cúm có trong dịch hô hấp, máu, dịch cơ thể, mô | Tốt | 1% (10 000 ppm) | 7v: 1 lít nước | 10 phút |
| Lau sàn nhà | Tốt | 0,14% (1400 ppm) | 1v: 10 lít nước | 10 phút |
*Một phần Chlorox và 20 hoặc 8 phần nước lạnh
** Ở độ pH 7,0, nồng độ sodium hypochlorit 0,5%, nhiệt độ 25 – 28 °C, trong thời gian 3 phút hầu hết các virus (bao gồm cả cúm A) đều bị tiêu diệt.
Bảng 5: Cách pha và sử dụng Surphanios, Chlospray
| Mục đích sử dụng | Khử khuẩn | Nồng độ tự do | Cách pha loãng | Thời gian tiếp xúc |
| Dụng cụ sử dụng trong bệnh viện Lau bề mặt máy móc | Tốt | Surphanios: 0,25% Chlorspray: 0,25% | 20 ml: 8 lít nước Không pha, xịt lau trực tiếp | 15 phút 15 phút |
| Lau sàn nhà | Tốt | Surphanios: 0,25% | 20 ml 8 lít nước | 15 phút |
Bảng 6: Cách pha và sử dụng dung dịch khử nhiễm và chất hữu cơ ban đầu
| Dung dịch | Dụng cụ trong bệnh viện | Khử khuẩn | Thành phần | Cách pha loãng | Thời gian tiếp xúc |
| Cidezyme (Ezyme) | DC hô hấp DC phẫu thuật DC nội soi | Tốt Tốt Tốt |
| 25 ml: 5 lít nước | 5 phút |
| Aniosym DD1 (Ezyme) | DC hô hấp DC phẫu thuật DC nội soi | Tốt Tốt Tốt | Protease Lipase Amylase | 25 ml: 5 lít nước | 5 phút |
| Hexanios GR | DC hô hấp DC phẫu thuật | Tốt Tốt | Polihexanid, didecyldimet hylammoniu m chlorid | 25 ml: 5 lít nước | 15 phút |
Bảng 7. Cách pha và sử dụng dung dịch khử khuẩn dụng cụ không chịu nhiệt
| Dung dịch | Dụng cụ trong bệnh viện | Khử khuẩn bậc cao | Thành phần | Cách pha loãng Can 5 lít/ chất xúc tác | Thời gian tiếp xúc |
| Cidex* | DC hô hấp DC phẫu thuật DC nội soi | Tốt Tốt Tốt | Glutaraldehyd 2% | Pha chai đựng chất xúc tác vào can 5 lít đựng glutaraldehyd 2% | 20 phút: Giữa 2 lần 1 giờ cuối buổi |
| Cidex OPA** | DC hô hấp DC phẫu thuật DC nội soi | Tốt Tốt Tốt | Orthophathalald e-hyd 0,55% | Pha chai đựng chất xúc tác vào can 5 lít đựng orthophathalald e-hyd 0,55% | 20 phút: Giữa 2 lần 1 giờ cuối buổi |
| Steranios *** | DC hô hấp DC phẫu thuật DC nội soi | Tốt Tốt Tốt | Glutaraldehyd 2% | pha chai đựng chất xúc tác vào can 5 lít đựng glutaraldehyde 2% | 20 phút: Giữa 2 lần 1 giờ cuối buổi |
| Anioxyde 1000* | DC hô hấp DC phẫu thuật DC nội soi | Tốt Tốt Tốt | Acid peracetic 0,15% | Pha chai đựng chất xúc tác vào can 5 lít đựng acid peracetic 0,15% | 20 phút: Giữa 2 lần 1 giờ cuối buổi |
* Thời gian sử dụng tối đa 14 ngày; ** Thời gian sử dụng tối đa 45 ngày; ***Thời gian sử dụng 30 ngày
BẢNG KIỂM PHƯƠNG TIỆN RỬA TAY THƯỜNG QUY
| STT | Nội dung đánh giá | Có | Không |
| 1 | Bồn rửa tay đạt tiêu chuẩn |
|
|
| 2 | Vòi nước có cần gạt |
|
|
| 3 | Xà phòng bánh hoặc dung dịch xà phòng sát khuẩn |
|
|
| 4 | Hộp đựng khăn và khăn lau tay một lần |
|
|
| 5 | Thùng (hộp) đựng khăn bẩn |
|
|
| 6 | Dung dịch sát khuẩn tay có chứa cồn ở các địa điểm quy định |
|
|
| 7 | Phương tiện rửa tay đầy đủ tại tất cả các phòng thủ thuật, phòng chuẩn bị dụng cụ, phòng người bệnh nặng. |
|
|
|
| Người giám sát |
GIÁM SÁT TUÂN THỦ THỰC HÀNH RỬA TAY THƯỜNG QUY
| TT | Nội dung đánh giá | Có | Không |
| 1. | Trước và sau khi thăm khám, chăm sóc cho mỗi người bệnh |
|
|
| 2. | Trước khi làm các công việc đòi hỏi vô khuẩn |
|
|
| 3. | Sau khi tiếp xúc với người bệnh |
|
|
| 4. | Sau khi tiếp xúc với máu, dịch cơ thể, các chất bài tiết, tháo bỏ găng. |
|
|
| 5. | Sau khi tiếp xúc với các dụng cụ bẩn, đồ vải bẩn, chất thải và các vật dụng trong buồng bệnh. |
|
|
|
| Người giám sát |
GIÁM SÁT THỰC HÀNH RỬA TAY THƯỜNG QUY
| STT | Các buớc quy trình | Có | Không |
| 1. | Bước 1: Làm ướt bàn tay, lấy 3 - 5ml dung dịch rửa tay hoặc chà bánh xà phòng lên lòng và mu hai bàn tay. Xoa hai lòng bàn tay vào nhau cho xà phòng dàn đều. |
|
|
| 2. | Bước 2: Đặt lòng và các ngón của bàn tay này lên mu bàn tay kia và chà sạch mu bàn tay và kẽ các ngón tay (từng bên). |
|
|
| 3. | Bước 3: Đặt lòng 2 bàn tay vào nhau, chà sạch lòng bàn tay và kẽ ngón tay. |
|
|
| 4. | Bước 4: Móc hai bàn tay vào nhau và chà sạch mặt mu các ngón tay. |
|
|
| 5. | Bước 5: Dùng lòng bàn tay này xoay và chà sạch ngón tay cái bàn tay kia và ngược lại. |
|
|
| 6. | Bước 6: Chụm đầu các ngón tay của bàn tay này và chà sạch đầu các ngón tay vào lòng bàn tay kia và ngược lại. Rửa sạch tay dưới vòi nước, sau đó dùng khăn sạch thấm khô tay. |
|
|
|
| Người giám sát |
Ghi chú:
Rửa tay thường qui
- Lấy xà phòng có lượng đủ 3-5 ml, sử dụng xà phòng dịch nước
- Mỗi bước thực hiện 5 lượt;
- Nước chảy từ vòi nước vừa đủ để làm sạch tay, không bắn tung téo ra ngoài;
- Làm sạch tay dến cổ tay
- Dùng khăn lau tay tắt vòi nước, không để tay chạm vào vòi nước
GIÁM SÁT THỰC HÀNH SÁT KHUẨN TAY BẰNG DUNG DỊCH CHỨA CỒN
| STT | Các bước quy trình | Có | Không |
| 1 | Bước 1: Lấy 3 ml dung dịch chứa cồn cho vào lòng bàn tay và chà hai lòng bàn tay vào nhau cho cồn dàn đều. |
|
|
| 2 | Bước 2: Đặt lòng và các ngón tay này lên mu bàn tay kia và chà sạch mu bàn tay và kẽ các ngón tay (từng bên). |
|
|
| 3 | Bước 3: Đặt lòng 2 bàn tay vào nhau, chà sạch lòng bàn tay và kẽ các ngón tay. |
|
|
| 4 | Bước 4: Móc hai bàn tay vào nhau và chà sạch mặt ngoài mu các ngón tay |
|
|
| 5 | Bước 5: Dùng lòng bàn tay này xoay và chà sạch ngón tay cái bàn tay kia và ngược lại. |
|
|
| 6 | Bước 6: Chụm đầu các ngón tay của bàn tay này và chà sạch đầu các ngón tay vào lòng bàn tay kia và ngược lại. |
|
|
|
| Người giám sát |
Lưu ý :
- Lấy lượng dung dịch sát khuẩn đủ 3ml
- Lòng bàn tay hơi khum để giữ dịch sát khuẩn không tràn ra ngoài trước khi thực hiện thao tác sát khuẩn tay
- Sát khuẩn đều các vị trí của bàn tay như thao tác rửa tay thường qui, chú ý 5 đầu ngón tay, ngón tay cái.
GIÁM SÁT THỰC HÀNH CƠ HỘI VỆ SINH TAY
Khoa……………………. Bệnh viện…………………………
Ngày thực hiện……/…./….. Thời gian bắt đầu……giờ….. kết thúc ….. giờ….
Số nhân viên hiện có…….. Tổng số lần quan sát….. Tờ quan sát số:……
| Đối tượng: 1=Điều dưỡng, 2= Hộ lý 3= Bác sĩ, 4= Đối tượng khác. T BN= Trước khi tiếp xúc với bệnh nhân; T VK= Trước khi thực hiện một thủ thuật vô khuẩn; S BN= Sau khi đụng chạm đến người bệnh; SDT= sau khi phơi nhiễm vỡi bất cứ dịch tiết của nb; SBM= sau khi tiếp xúc bât cứ vật dụng gì liên quan đến nb;Chà= chà tay bằng dd chứa cồn 700; Rửa= rửa tay với nước và xà phòng; Không= không VST, Găng= sử dụng găng thay cho VST |
GIÁM SÁT THỰC HÀNH THU GOM ĐỒ VẢI
| STT | Các bước quy trình | Có | Không |
| 1 | Người thu gom mang găng, tạp dề, khẩu trang |
|
|
| 2 | Đồ vải của người bệnh được thu gom thành hai loại và cho vào túi riêng biệt: Đồ vải bẩn và đồ vải lây nhiễm. |
|
|
| 3 | Đồ vải lây nhiễm bỏ vào túi màu vàng |
|
|
| 4 | Thu đồ vải từ thứ tự từ khu buồng bệnh không lây nhiễm đến khu cách ly bệnh nhiễm. |
|
|
| 5 | Buộc chặt miệng túi đựng đồ vải khi đầy 3/4 túi. |
|
|
| 6 | Chuyển đồ vải về phòng tạm lưu đồ vải của khoa hoặc bàn giao cho nhà giặt |
|
|
| 7 | Xe thu gom đồ vải sạch, vận chuyển đồ vải bẩn riêng |
|
|
| 8 | Vệ sinh xe vận chuyển đồ vải bẩn đúng qui trình phòng ngừa lây nhiễm |
|
|
| 9 | Tháo bỏ găng tay, khẩu trang. |
|
|
| 10 | Rửa tay |
|
|
|
| Người giám sát |
GIÁM SÁT THỰC HÀNH XỬ LÝ ĐỒ VẢI NHIỄM KHUẨN
| STT | Các bước quy trình | Có | Không |
| 1 | Mang găng, khẩu trang, ủng. |
|
|
| 2 | Pha dung dịch khử khuẩn có chứa Chlorine 0,25% như Javen, cloramine B... (tương đương 70-80ppm) |
|
|
| 3 | Cho đồ vải vào trong thùng ngâm ngập nước khử khuẩn trong thời gian 30 phút (nên ngâm trong máy giặt). |
|
|
| 4 | Lấy đồ vải ra cho vào máy giặt, sử dụng phương tiện chống thấm, tránh tiếp xúc da với đồ vải nhiễm khuẩn. |
|
|
| 5 | Chọn chương trình giặt đối với đồ vải bẩn dính máu. |
|
|
| 6 | Cho xà phòng và chất tẩy vào trong máy giặt. |
|
|
| 7 | Sau khi máy giặt xong đưa ra phơi khô tự nhiên hoặc đưa vào máy sấy khô. |
|
|
| 8 | Là và gấp thành từng bộ. |
|
|
| 9 | Giữ trong kho hoặc cấp phát cho các khoa sử dụng. |
|
|
|
| Người giám sát |
TÓM TẮT CÁC BƯỚC LÀM VỆ SINH PHÒNG BỆNH THEO MỨC ĐỘ NGUY CƠ
| Các bước tiến hành | Khu vực không lây nhiễm | Khu vực lây nhiễm | Khu vực lây nhiễm đặc biệt nguy hiểm (SARS, Cúm H5N1…) | |
| Bước 1 | NVYT Mang trang phục PHCN và chuẩn bị đủ phương tiện | |||
| Bước 2 | Thu dọn đồ đạc trong phòng bệnh gọn gàng | |||
| Bước 3 | Lau ẩm sạch bút và hốt rác, chú ý các góc ở dưới gầm giường, bàn con | |||
| Bước 4 | - Lau lần 1: với xà phòng | - Lau lần 1: với xà phòng | - Lau lần 1: với dung dịch khử khuẩn | |
|
| - Lau lần 2: với nước sạch | - Lau lần 2: với nước sạch | - Lau lần 2: với nước xà phòng | |
|
|
| - Lau lần 3: với dung dịch khử khuẩn | - Lau lần 3: với nước sạch | |
| Bước 5 | Mang găng tháo giẻ lau, bỏ vào túi chuyển nhà giặt | |||
| Bước 6 | Đưa dụng cụ ra khỏi phòng, thu dọn | |||
| Bước 7 | Tháo găng tay và rửa tay | |||
GIÁM SÁT THỰC HÀNH KSNK CÁC KHOA CẬN LÂM SÀNG
| TT | Nội dung kiểm tra | Có | Không |
| 1. | Rửa tay, sát khuẩn tay bằng cồn trước khi thực hiện, sau khi kết thúc thủ thuật của NVYT |
|
|
| 2. | Sử dụng gant đúng (Sai; thực hành nhiều thao tác chăm sóc, không thay gant, không rửa tay, sát khuẩn tay bằng cồn sau khi thay gant) |
|
|
| 3. | Có hướng dẫn qui trình can thiệp thủ thuật, kỹ thuật vô khuẩn, sát khuẩn đúng kỹ thuật |
|
|
| 4. | Có khử khuẩn sát khuẩn nơi thực hành thủ thuật đúng quy định |
|
|
| 5. | Không dùng chung dụng cụ can thiệp xâm lấn cho người bệnh khi tiệt trùng đúng hướng dẫn |
|
|
| 6. | Bảo quản dụng cụ đã tiệt khuẩn đúng quy định vô khuẩn |
|
|
| 7. | Bảo quản bệnh phẩm đúng quy định an toàn sinh học |
|
|
| 8. | Có hướng dẫn phòng ngừa lây nhiễm cho NVYT khi thực hành thủ thuật tiếp xúc với máu, dịch tiết người bệnh |
|
|
| 9. | Quản lý, xử lý mẫu nghiệm, chủng vi sinh vật đúng qui trình an toàn sinh học, có sổ theo dõi quản lý. |
|
|
| 10. | Có qui trình hướng dẫn xử lý bệnh phẩm đúng quy định an toàn cho NVYT, môi trường |
|
|
| 11. | Vệ sinh buồng thủ thuật, buồng xét nghiệm sạch sẽ gọn gàng |
|
|
| 12. | Hóa chất độc hại, nguy hiểm có quy định bảo quản sử dụng. |
|
|
| 13. | Hướng dẫn người bệnh phòng ngừa lây nhiễm khi thực hành thủ thuật can thiệp, xét nghiệm |
|
|
| 14. | Hóa chất sử dụng có nhãn, hạn sử dụng rõ ràng. |
|
|
| 15. | Có Sổ theo dõi kiểm chuẩn: nội kiểm, ngoại kiểm đúng quy định |
|
|
| 16. | Có nơi thu gom chất thải đúng quy định |
|
|
| 17. | Có hướng dẫn xử lý bệnh phẩm |
|
|
| 18. | Có quy định và nơi rửa tay đúng tiêu chuẩn |
|
|
| 19. | Có hướng dẫn kỹ thuật lấy và bảo quản mấu xét nghiệm |
|
|
| 20. | Rửa tay đúng kỹ thuật, đúng thời điểm chỉ định |
|
|
|
| Người giám sát |
GIÁM SÁT THỰC HÀNH KSNK PHÒNG MỔ, TIỂU PHẪU
| TT | Nội dung kiểm tra | Có | Không |
| 1. | Rửa tay phẫu thuật đúng qui trình |
|
|
| 2. | Sử dụng phương tiện phòng hộ đúng (gant, mủ che kín tóc, khẩu trang bịt kín mũi miệng, dày dép vô khuẩn) |
|
|
| 3. | Có khử khuẩn sát khuẩn nắp chai thuốc, dịch chuyền vỏ ống ampul khi thực hành thủ thuật |
|
|
| 4. | Không lưu catheter sau khi hết truyền dịch. Không để dây truyền dịch vắt ngang dây dẫn lưu |
|
|
| 5. | Sát khuẩn da nơi PT đúng kỹ thuật vô khuẩn |
|
|
| 6. | Dụng cụ phục vụ PT được chuẩn bị đầy đủ trước khi PT. |
|
|
| 7. | Không đổ đồ dùng vô khuẩn ra khay khi PTV chưa sẵn sàng tiến hành phẫu thuật. |
|
|
| 8. | Có dụng cụ thu gom phân loại vật sắc nhọn, chất thải y tế đúng quy định |
|
|
| 9. | Nhân viên tham gia kíp PT không ra vào phòng mổ khi đang phẫu thuật |
|
|
| 10. | Chuẩn bị người bệnh mổ, có hướng dẫn vệ sinh cá nhân trước khi phẫu thuật đúng qui trình |
|
|
| 11. | Dây dẫn, bình và làm ẩm o xy, khử khuẩn tiệt khuẩn, thay nước vô khuẩn mỗi ngày, mỗi cas PT |
|
|
| 12. | Dép dày dùng trong phòng mổ được ngâm khử khuẩn hàng ngày, không mang dày dép đi ngoài vào phổng mổ |
|
|
| 13. | Hút đờm giải thủ thuật và gant vô khuẩn |
|
|
| 14. | Không mang trang phục khu phẫu thuật ra ngoài |
|
|
| 15. | Có qui trình xử lý dụng cụ Nội soi, dụng cụ không chịu nhiệt bằng |
|
|
| 16. | Có sổ theo dỏi kiểm tra dung dịch khử khuẩn mức độ cao hàng ngày, có giấy thử test. |
|
|
| 17. | Không ngâm tay trong chậu có chất sát khuẩn chung cho nhiều người |
|
|
| 18. | Bót đánh tay được tiệt trùng đúng quy định |
|
|
| 19. | Không đưa dụng cụ nhiễm bẩn, thức ăn vào khu phẫu thuật, đi qua khu vực vô khuẩn |
|
|
| 20. | Không cười đùa trong phòng mổ khi phẫu thuật |
|
|
|
| Người giám sát |
GIÁM SÁT THỰC HÀNH KSNK CÁC KHOA LÂM SÀNG
| TT | Nội dung kiểm tra | Có | Không |
| 1. | Rửa tay, sát khuẩn tay bằng cồn trước khi thực hiện, sau khi kết thúc thủ thuật của NVYT khi tiêm thuốc thay băng, thăm khám |
|
|
| 2. | Sử dụng gant đúng (Sai: mang găng chăm sóc nhiều người bệnh, mang găng đi trong hành lang, đeo găng thực hành chăm sóc thông thường, thay gant không rửa tay hoặc sát khuẩn tay bằng cồn) |
|
|
| 3. | Sử dụng phương tiện phòng hộ đúng (khẩu trang, mủ) |
|
|
| 4. | Có ghi ngày giờ dán lên vị trí đặt Catheter. Không bơm thuốc qua dây truyền dịch không sát khuẩn |
|
|
| 5. | Có sát khuẩn đúng nắp chai, thuốc, dịch truyền, vỏ ống ampul khi tiêm truyền |
|
|
| 6. | Không lưu catheter sau khi hết truyền dịch |
|
|
| 7. | Sát khuẩn đúng kỹ thuật khi tiêm, truyền dịch |
|
|
| 8. | Không để dây truyền dịch vắt ngang dây dẫn lưu |
|
|
| 9. | Dụng cụ thay băng, thủ thuật riêng cho mỗi người bệnh, sát khuẩn đúng thủ thuật vô khuẩn |
|
|
| 10. | Không đổ băng, gạc, bông ra khay, khăn, khōng dłng pince, kéo chung cho nhiều người bệnh. |
|
|
| 11. | Chuẩn bị người bệnh mổ, thủ thuật, thăm dò có hướng dẫn và giúp người bệnh vệ sinh cá nhân trước khi phẫu thuật đúng qui trình (xem y lệnh trong bệnh án, hỏi người bệnh) |
|
|
| 12. | Thở oxy (bình làm ẩm o xy: làm sạch, khử khuẩn tiệt khuẩn, thay nước vô khuẩn mỗi ngày, sau mỗi người bệnh) |
|
|
| 13. | Dẫn lưu kín vô khuẩn, không để tśi dẫn lưu trźn sąn nhą |
|
|
| 14. | Dịch rửa, dịch hút, dùng 1 lần cho người bệnh thở máy, khai khí quản… |
|
|
| 15. | Hút đờm giải thủ thuật và gant vô khuẩn 1 lần không dùng pince sử dụng nhiều lần |
|
|
| 16. | Có dụng cụ thu gom phân loại vật sắc nhọn, chất thải y tế có nắp đậy, đúng màu quy định. |
|
|
| 17. | Chất sát khuẩn, khử khuẩn sử dụng đúng quy định |
|
|
| 18. | Rửa tay đúng |
|
|
| 19. | Phân loại chất thải đúng |
|
|
| 20. | Có nơi xử lý dụng cụ bẩn sau khi sử dụng |
|
|
|
| Người giám sát |
GIÁM SÁT THỰC HÀNH PHÒNG VIÊM PHỔI BỆNH VIỆN
| TT | Chăm sóc ống ăn | Có | Không |
| 1. | Thức ăn được dự trữ đúng theo khuyến cáo nhà sản xuất |
|
|
| 2. | Rửa tay trước khi chuẩn bị thức ăn hoặc thao tác với ống ăn |
|
|
| 3. | Ống ăn được tráng bằng nước vô khuẩn |
|
|
| 4. | Dùng 30 ml nước chín trước và sau khi cho thuốc |
|
|
| 5. | Sử dụng ống bơm sạch mỗi lần rút dịch |
|
|
| 6. | Thức ăn đã chế biến được cho ăn trong vòng 4 giờ |
|
|
| 7. | Thường xuyên kiểm tra vị trí ống ăn |
|
|
| 8. | Rút dịch tồn lưu trước khi cho ăn qua ống |
|
|
| 9. | Thường xuyên kiểm tra vòng bụng, thể tích dịch |
|
|
| 10. | Người bệnh được nằm đầu cao nếu không có chống chỉ định |
|
|
| 11. | Rửa tay khi chăm sóc ống nội khí quản |
|
|
| 12. | Bơm bóng chèn sau khi đặt ống |
|
|
| 13. | Sử dụng nước vô khuẩn khi làm loãng đờm trong ống |
|
|
| 14. | Chăm sóc răng miệng bằng bàn chải |
|
|
| 15. | Sử dụng găng vô khuẩn, rửa tay khi hút đàm |
|
|
| 16. | Kiểm tra thuờng xuyên để quyết định có thể rút ống NKQ sớm |
|
|
| 17. | Hút sạch đờm ở vùng hầu họng trước khi xả bóng chèn để rút NKQ |
|
|
| 18. | Không có nước khi không sử dụng |
|
|
| 19. | Dùng nước vô khuẩn để cho vào bình |
|
|
| 20. | Không có bụi bám trên bình xy |
|
|
| 21. | Rửa tay khi chăm sóc dây máy thở |
|
|
| 22. | Đổ bỏ nước đọng trong dây máy thở, bẫy nước |
|
|
| 23. | Bô phận mũi nhân tạo, lọc không bị ẩm nước |
|
|
| 24. | Thay dây mỗi 48 giờ |
|
|
| 25. | Thay dây khi dùng cho người bệnh khác |
|
|
| 26. | Khử khuẩn mức độ cao toàn bộ hệ thống dây máy thở |
|
|
| 27. | Dây máy thở phải để ở vị trí thấp hơn phần trên của ống nội khí quản. |
|
|
| 28. | Cho nước vô khuẩn vào bình làm ẩm |
|
|
|
| Người giám sát |
GIÁM SÁT THỰC HÀNH TIÊM TRONG DA, DƯỚI DA, TIÊM BẮP
| STT | Các bước tiến hành | có | không |
| 1. | Điều dưỡng rửa tay thường quy/sát khuẩn tay nhanh. |
|
|
| 2. | Thực hiện 5 đúng – Nhận định người bệnh- Giải thích cho người bệnh biết việc sắp làm. |
|
|
| 3. | Kiểm tra lại thuốc, sát khuẩn ống thuốc, dùng gạc vô khuẩn bẻ ống thuốc. |
|
|
| 4. | Xé vỏ bao bơm tiêm và thay kim lấy thuốc. |
|
|
| 5. | Rút thuốc vào bơm tiêm. |
|
|
| 6. | Thay kim tiêm, cho vào bao vừa đựng bơm tiêm vô khuẩn. |
|
|
| 7. | Bộc lộ vùng tiêm, xác định vị trí tiêm. |
|
|
| 8. | Sát khuẩn vùng tiêm từ trong ra ngoài theo hình xoáy ốc đường kính trên 10 cm cho đến khi da sạch (tối thiểu 2 lần). |
|
|
| 9. | Cầm bơm tiêm, đuổi khí. |
|
|
| 10. | Căng da, đâm kim - Trong da: đâm chếch 10-150 so với mặt da, kim tiêm song song với mặt da, mũi vát kim ngửa lên trên và ngập vào trong da. |
|
|
| - Dưới da: đâm kim nhanh chếch 300 - 450 so với mặt da hoặc đâm kim vuông góc với mặt da véo/ đáy da véo, buông tay vùng da véo. |
|
| |
| - Tiêm bắp: đâm kim nhanh 60-900 so với mặt da, |
|
| |
| 11. | Bơm thuốc: - Tiêm trong da: Bơm thuốc chậm khi có cảm giác nặng tay. |
|
|
| - Tiêm dưới da, tiêm bắp: Rút nhẹ nòng bơm tiêm thấy không có máu thì bơm thuốc từ từ, đồng thời quan sát sắc mặt người bệnh. Tốc độ tiêm bắp 1ml/10 giây. |
|
| |
| 12. | Hết thuốc, căng da rút kim nhanh, cho ngay bơm kim tiêm vào hộp an toàn. Trường hợp vị trí tiêm chảy máu hoặc rỉ thuốc thì đè áp lực trong vòng 30 giây hoặc khi không thấy máu chảy ra nữa. |
|
|
| 13. | Sát khuẩn lại vị trí tiêm - Trong da: Không sát khuẩn lại trong trường hợp tiêm vắc xin. Nếu thử phản ứng khoanh tròn nơi tiêm, ghi tên thuốc. |
|
|
| - Dưới da, bắp: dùng bông gòn khô đề lên vết kim đâm trong vòng 30 giây để phòng chảy máu. |
|
| |
| 14. | Hướng dẫn người bệnh những điều cần thiết, để người bệnh trở lại lại tư thế thích hợp, thuận tiện. |
|
|
| 15. | Thu dọn dụng cụ, rửa tay. |
|
|
| 16. | Ghi hồ sơ - Phiếu thử phản ứng (nếu thử phản ứng). - Trong trường hợp sử dụng luân phiên các vị trí tiêm, ghi rõ vị trí vừa tiêm. |
|
|
|
| Người giám sát |
GIÁM SÁT THỰC HÀNH TIÊM TĨNH MẠCH
| TT | Các bước tiến hành | Có | Không |
| 1 | Điều dưỡng rửa tay thường quy/sát khuẩn tay nhanh. |
|
|
| 2 | Thực hiện 5 đúng – Nhận định người bệnh, Giải thích cho người bệnh biết việc sắp làm. |
|
|
| 3 | Kiểm tra lại thuốc, sát khuẩn ống thuốc, dùng gạc vô khuẩn bẻ ống thuốc. |
|
|
| 4 | Xé vỏ bao bơm tiêm và thay kim lấy thuốc. |
|
|
| 5 | Rút thuốc vào bơm tiêm |
|
|
| 6 | Thay kim tiêm, đuổi khí, cho vào bao đựng bơm tiêm vô khuẩn. |
|
|
| 7 | Bộc lộ vùng tiêm, xác định vị trí tiêm. |
|
|
| 8 | Đặt gối kê tay dưới vùng tiêm (nếu cần), đặt dây ga rô/cao su phía trên vị trí tiêm khoảng 10-15 cm. |
|
|
| 9 | Mang găng tay sạch. |
|
|
| 10 | Buộc dây ga rô/cao su phía trên vị trí tiêm 10-15 cm. |
|
|
| 11 | Sát khuẩn sạch vùng tiêm từ trong ra ngoài theo hình xoáy ốc đường kính trên 10 cm, tối thiểu 2 lần. |
|
|
| 12 | - Cầm bơm tiêm đuổi khí (nếu còn khí) - Căng da, đâm kim chếch 300 so với mặt da và đẩy kim vào tĩnh mạch. |
|
|
| 13 | Kiểm tra có máu vào bơm tiêm, tháo dây cao su. |
|
|
| 14 | Bơm thuốc từ từ vào tĩnh mạch đồng thời quan sát theo dõi người bệnh, theo dõi vị trí tiêm có phồng không. |
|
|
| 15 | Hết thuốc rút kim nhanh, kéo chệch da nơi tiêm. Cho bơm, kim tiêm vào hộp an toàn. |
|
|
| 16 | Dùng bông gòn khô đè lên vùng tiêm phòng chảy máu. |
|
|
| 17 | Tháo găng bỏ vào vật đựng chất thải lây nhiễm. |
|
|
| 18 | Giúp người bệnh trở lại tư thế thoải mái, dặn người bệnh những điều cần thiết. |
|
|
| 19 | Thu dọn dụng cụ, rửa tay thường quy. |
|
|
| 20 | Ghi hồ sơ. |
|
|
|
| Người giám sát |
GIÁM SÁT THỰC HÀNH ĐẶT CATHETER TRONG LÒNG MẠCH
| TT | Các bước thực hành | Có | Không |
| 1 | Điều dưỡng rửa tay thường quy/sát khuẩn tay nhanh đúng thời điểm, đúng kỹ thuật |
|
|
| 2 | Thực hiện 5 đúng Nhận định người bệnh, giải thích cho người bệnh biết việc sắp làm |
|
|
| 3 | Kiểm tra lại thuốc, sát khuẩn ống thuốc, dùng gạc vô khuẩn bẻ ống thuốc |
|
|
| 4 | Xé vỏ bao bơm tiêm và thay kim lấy thuốc |
|
|
| 5 | Rút thuốc vào bơm tiêm |
|
|
| 6 | Thay kim tiêm, đuổi khí, cho vào bao đựng bơm tiêm vô khuẩn (vừa xé lấy bơm tiêm)/khay vô khuẩn. |
|
|
| 7 | Bộc lộ vùng tiêm, xác định vị trí tiêm. |
|
|
| 8 | Đặt gối kê tay dưới vùng tiêm (nếu cần), đặt dây ga rô/cao su, buộc dây ga rô/cao su phía trên vị trí tiêm 10-15 cm |
|
|
| 9 | Mang găng tay cao su (nếu cần, không bắt buộc) |
|
|
| 10 | Sát khuẩn sạch vùng tiêm từ trong ra ngoài theo hình xoáy ốc đường kính trên 10 cm, tối thiểu 2 lần |
|
|
| 11 | - Cầm bơm tiêm kiểm tra đuổi khí (nếu còn khí) - Căng da, đâm kim chếch 300 so với mặt da và đẩy kim vào tĩnh mạch |
|
|
| 12 | Kiểm tra có máu vào bơm tiêm, tháo dây cao su |
|
|
| 13 | Bơm thuốc từ từ vào tĩnh mạch đồng thời quan sát theo dõi người bệnh, theo dõi vị trí tiêm có phồng không |
|
|
| 14 | Hết thuốc rút kim nhanh, kéo chệch da nơi tiêm để bịt nơi tiêm. Cho bơm, kim tiêm vào hộp an toàn |
|
|
| 15 | Sát khuẩn lại vùng tiêm. |
|
|
| 16 | Giúp người bệnh trở lại tư thế thoải mái, dặn người bệnh những điều cần thiết |
|
|
| 17 | Thu dọn dụng cụ, thu gom chất thải, rửa tay thường quy |
|
|
| 18 | Kiểm tra lần cuối liều lượng dịch truyền, an toàn của vị trí truyền, tốc độ truyền... |
|
|
| 19 | Ghi ngày giờ thực hiện lên vị trí đặt catheter |
|
|
| 20 | Ghi hồ sơ chăm sóc |
|
|
|
| Người giám sát |
Ghi chú: tay và tay mang găng không được đụng chạm vào các điểm vô khuẩn của kim tiêm, bơm tiêm (kim tiêm, đầu nối bơm tiêm với bơm tiêm,
GIAM SÁT THỰC HÀNH TRUYỀN DỊCH TĨNH MẠCH NGOẠI VI
| STT | Các bước tiến hành | Có | Không |
| 1 | Điều dưỡng rửa tay thường quy/sát khuẩn tay nhanh |
|
|
| 2 | Thực hiện 5 đúng – nhận định người bệnh - Giải thích cho người bệnh biết việc sắp làm |
|
|
| 3 | Cắt băng dính. Kiểm tra dịch truyền, sát khuẩn nút chai, pha thuốc (nếu cần) |
|
|
| 4 | Khóa dây truyền, cắm dây truyền vào chai dịch. |
|
|
| 5 | Treo chai dịch lên cọc truyền, đuổi khí, cho dịch chảy đầu 2/3 bầu đếm giọt đầy và khoá lại. |
|
|
| 6 | Bộc lộ vùng truyền, chọn tĩnh mạch, đặt gối kê tay (nếu cần), dây cao su/ ga rô dưới vùng truyền |
|
|
| 7 | Mang găng tay sạch |
|
|
| 8 | Buộc dây cao su/garo trên vùng truyền 10-15 cm. |
|
|
| 9 | Sát khuẩn vị trí truyền từ trong ra ngoài đường kính trên 10 cm, sát khuẩn đến khi da sạch (tối thiểu 2 lần). |
|
|
| 10 | Căng da, đâm kim chếch 300 so với mặt da và đẩy kim vào tĩnh mạch thấy máu ở đốc kim, tháo dây cao su/ garo |
|
|
| 11 | Mở khoá truyền cho dịch chảy để thông kim. |
|
|
| 12 | Cố định đốc kim, che và cố định thân kim bằng gạc vô khuẩn hoặc băng dính trong, cố định dây truyền dịch bằng băng dính. |
|
|
| 13 | Tháo găng và bỏ vào vật đựng chất thải lây nhiễm, vệ sinh tay. |
|
|
| 14 | Rút gối kê tay và dây cao su/garo, cố định tay người bệnh (nếu cần). |
|
|
| 15 | Điều chỉnh tốc độ dịch chảy theo y lệnh. |
|
|
| 16 | Hướng dẫn người bệnh và người nhà người bệnh những điều cần thiết, cho người bệnh nằm ở tư thế thích hợp, thuận tiện. |
|
|
| 17 | Thu dọn dụng cụ, rửa tay. |
|
|
| 18 | Ghi phiếu truyền dịch và phiếu chăm sóc. |
|
|
|
| Người giám sát |
GIÁM SÁT THỰC HÀNH KHỬ KHUẨN TIỆT KHUẨN
| TT | Nội dung kiểm tra | Có | Không |
| 1. | Khu vực riêng xử lý dụng cụ tại các khoa |
|
|
| 2. | Khử nhiễm ban đầu tại các khoa |
|
|
| 3. | Các quy trình xử lý riêng cho từng loại dụng cụ, phương tiện |
|
|
| 4. | Dụng cụ phương tiện xử lý đúng quy trình |
|
|
| 5. | Nước sạch rửa dụng cụ |
|
|
| 6. | Bàn chải cọ rửa dụng cụ |
|
|
| 7. | Chậu ngâm dụng cụ đủ tiêu chuẩn (kín, có nắp đậy) |
|
|
| 8. | Tờ hướng dẫn sử dụng hóa chất |
|
|
| 9. | Bể rửa khử nhiễm |
|
|
| 10. | Máy rửa khử khuẩn |
|
|
| 11. | Máy sấy khô |
|
|
| 12. | Máy hấp ướt |
|
|
| 13. | Máy rửa siêu âm |
|
|
| 14. | Máy tiệt khuẩn nhiệt độ thấp |
|
|
| 15. | Các loại chỉ thị đánh giá kết quả xử lý dụng cụ |
|
|
| 16. | Sổ theo dõi quá trình xử lý dụng cụ |
|
|
| 17. | Phương tiện xử lý dụng cụ được kiểm tra, bảo dưỡng định kỳ (kiểm tra sổ theo dõi sửa chữa, bảo dưỡng thiết bị) |
|
|
| 18. | Nhân viên xử lý dụng cụ được tập huấn về khử khuẩn, tiệt khuẩn |
|
|
| 19. | Nhân viên chuyên trách về khử khuẩn, tiệt khuẩn |
|
|
| 20. | Dụng cụ sau khi xử lý được gói, hoặc để trong hộp/túi kín , có test thử tiệt khuẩn, có hạn sử dụng, đấu hiệu kỹ thuật tiệt khuẩn |
|
|
| 21. | Xe riêng vận chuyển dụng cụ sạch |
|
|
| 22. | Xe riêng vận chuyển dụng cụ bẩn |
|
|
| 23. | Tủ/kho lưu giữ dụng cụ sạch |
|
|
| 24. | Lưu giữ dụng cụ hết hạn sử dụng trong tủ/kho sạch |
|
|
| 25. | Có nơi xử lý dụng cụ nhiễm bẩn riêng |
|
|
| 26. | Có nơi riêng cất dụng cụ vệ sinh không để lẩn với các loại khác, không để rơi vải chất thải. |
|
|
| 27. | Không để lẫn dụng cụ sạch và vô khuẩn. |
|
|
|
| Người giám sát |
GIÁM SÁT THỰC HÀNH PHÒNG NGỪA CHUẨN
| TT | Nội dung kiểm tra | Có | Không |
| 1. | Tập huấn, tuyên truyền bệnh nhân, người nhà người bệnh về các biện pháp phòng ngừa cách ly các bệnh truyền nhiễm |
|
|
| 2. | Pa nô, áp phích về cách phòng ngừa các bệnh truyền nhiễm |
|
|
| 3. | Nhân viên bệnh viện được trang bị đầy đủ phương tiện phòng hộ cá nhân khi xử lý dụng cụ, phương tiện (quần áo, mũ, khẩu trang, găng tay, tạp dề) |
|
|
| 4. | Nhân viên bệnh viện áp dụng biện pháp PNC khi chăm sóc, thăm khám bệnh nhân, khi tiếp xúc với máu, dịch sinh học… |
|
|
| 5. | Rửa tay theo các thời điểm quy định |
|
|
| 6. | Đủ phương tiện rửa tay (bồn nước, dung dịch sát khuẩn tay nhanh) |
|
|
| 7. | Hội đồng KSNK bệnh viện |
|
|
| 8. | Mạng lưới KSNK bệnh viện |
|
|
| 9. | Hoạt động thường kỳ của Hội đồng KSNK bệnh viện |
|
|
| 10. | Hoạt động thường kỳ của Mạng lưới KSNK bệnh viện |
|
|
| 11. | Báo cáo tình hình phơi nhiễm hay tai nạn nghề nghiệp của nhân viên bệnh viện |
|
|
| 12. | Xử lý các phơi nhiễm hay tai nạn nghề nghiệp của nhân viên bệnh viện |
|
|
| 13. | Báo cáo bệnh dịch hay bệnh lây cho hệ thống y tế dự phòng |
|
|
| 14. | Buồng bệnh cách ly để cách ly cho những người bệnh nghi ngờ mắc bệnh truyền nhiễm |
|
|
| 15. | Buồng bệnh cách ly để cách ly cho những người bệnh nghi ngờ mắc bệnh nhiễm trùng do vi khuẩn đa kháng thuốc |
|
|
| 16. | Nhân viên bệnh viện được khám sức khỏe định kỳ |
|
|
| 17. | Nhân viên bệnh viện được tiêm vắc xin phòng Viêm gan B, vắc xin phòng Cúm |
|
|
| 18. | Sử dụng kháng sinh theo kháng sinh đồ |
|
|
| 19. | Buồng thực hiện kỷ thuật, thủ thuật sạch, không có mạng nhện, sắp xếp gọn gàng, đủ ánh sang |
|
|
| 20. | Có quy trình hướng dẫn thực hiện kỹ thuật, thủ thuật vô khuẩn |
|
|
| 21. | Có quy trình xử lý máu, dịch, mô cơ thể sau khi thực hiện các kỹ thuật, thủ thuật. |
|
|
| 22. | Nhân viên biết cách phân loại thu gom chất thải Y tế theo quy định. |
|
|
| 23. | Có quy định KSNK bệnh viện để tại khoa |
|
|
| 24. | Có sổ báo cáo rủi ro do vật sắc nhọn |
|
|
|
| Người giám sát |
GIÁM SÁT THỰC HÀNH SỬ DỤNG PHƯƠNG TIỆN PHÒNG HỘ CÁ NHÂN
| TT | Nội dung kiểm tra | Có | Không |
| 1. | Mang khẩu trang y tế khi tiếp xúc với người bệnh có nhiễm khuẩn hô hấp cấp có nguy cơ tiếp xúc hạt bắn dịch tiết khi ho, hắt hơi |
|
|
| 2. | Mang khẩu trang đúng kỹ thuật (Che kín miệng, mũi) |
|
|
| 3. | Nhân viên bệnh viện được trang bị đầy đủ khẩu trang sử dụng một lần và sử dụng đúng |
|
|
| 4. | Loại bỏ ngay khẩu trang khi bẩn, ướt, sau khi hoàn thành công việc tiếp xúc với người bệnh nhiễm khuẩn hô hấp cấp tính |
|
|
| 5. | Mang khẩu trang đi trong hành lang bệnh viện, khi không tiếp xúc nguồn lây |
|
|
| 6. | Đeo khâu trang một tai, dưới cằm, quanh cổ, tháo khẩu trang bỏ vào túi áo choàng |
|
|
| 7. | Chạm tay vào mặt ngoài khẩu trang trước khi thực hiện một thủ thuật can thiệp với người bệnh |
|
|
| 8. | Có sử dụng khẩu trang N95 khi tiếp xúc nguồn lây từ không khí, hạt khí dung, người bệnh bệnh lao phổi tiến triển |
|
|
| 9. | Mang mạng che mặt hoặc kính che mắt khi có nguy cơ văn bản dịch tiết vào măt, niêm mạc từ người bệnh |
|
|
| 10. | Kính, mạng che mặt được khử khuẩn đúng quy trình, bảo quản an toàn cho người sử dụng |
|
|
| 11. | Sử dụng mủ che tóc khi thực hành các thủ thuật xâm lấn, vô khuẩn, che kín tóc gọn gàng |
|
|
| 12. | Sử dụng tạp dề chông thấm khi dự đoán có nguy cơ tiếp xúc với máu, dịch tiêt bắn tóe |
|
|
| 13. | Buồng bệnh cách ly những người bệnh nghi ngờ mắc bệnh truyền nhiễm có nơi vệ sinh tay, dung dịch sát khuẩn tay nhanh, nơi loại bỏ chất thải đúng quy định |
|
|
| 14. | Buồng thu gom xử lý chất thải lây nhiễm, phương tiện phòng hộ sau khi sử dụng đúng quy định |
|
|
| 15. | Có quy trình hướng dẫn sử dụng phương tiện phòng hộ cá nhân |
|
|
|
| Người giám sát |
GIÁM SÁT HOẠT ĐỘNG CƠ BẢN KSNK TẠI BỆNH VIỆN
Khoa phòng……………………………… Bệnh viện…………………………
Ngày…… tháng ….. năm 201..
1- Rửa tay, sát khuẩn tay của nhân viên y tế
|
| Có | Không | |
| 1. | Bệnh viện có hướng dẫn qui trình rửa tay, có quy định rõ ràng về vệ thực hành sinh tay. - Xem văn bản hướng dẫn - Hỏi NVYT, Học sinh |
|
|
| 2. | Bệnh viện cung cấp đủ phương tiện vệ sinh tay - Có đủ nước sạch, xà phòng, có dung dịch sát khuẩn tay nhanh - Có khăn lau dùng một lần - Quan sát tại 10 vị trí trong bệnh viện |
|
|
| 3. | NVYT, học sinh thực tập được đào tạo về VST theo hướng dẫn của Bộ Y tế - Xem nội dung chương trình đào tạo - Xem dach sách học viên - Hỏi trực tiếp người được học (Bác sĩ, Đ.Dưỡng, Hộ lý, học viên) |
|
|
| 4. | NVYT tuân thủ quy định giữ bàn tay sạch - Không để móng tay dài - Không sơn móng tay - Không đeo móng tay giả |
|
|
| 5. | NVYT không mang trang sức trên tay khi chăm sóc người bệnh, khi rửa tay - Không mang nhẫn - Không mang đồng hồ, vòng ở cổ tay |
|
|
| 6. | Có nơi VST tại phòng điều trị hoạt động tốt, nơi VST thuận tiện cho NVYT thực hiện việc rửa tay (Lavabo, dung dịch sát khuẩn tay…) - Đủ các phương tiện cho vệ sinh tay - Kiểm tra 10 điểm tại 1 bệnh viện |
|
|
| 7. | Không để các dụng cụ không liên quan đến VST tại nơi rửa tay. - Kiểm tra 10 điểm tại 1 bệnh viện |
|
|
| 8. | NVYT rửa tay thường qui đúng kỹ thuật (20-30giây) đủ đúng các bước (Thao tác sai: Thiếu bước, nhầm bước) |
|
|
| 9. | NVYT thực hiện VST đúng thời điểm - Theo hướng dẫn tại công văn số 7517/BYT-ĐTr 12/10/2007) - Theo hướng dẫn của WHO |
|
|
| 10. | Có hướng dẫn cho người nhà người bệnh, khách thăm biết VST khi có tham gia chăm sóc, têisp xúc với người bệnh - Xem nội dung hướng dẫn - Hỏi một số người nhà người bệnh. |
|
|
| 11. | Có Poster hướng dẫn và khuyến khích về VST cho NVYT để nơi đễ thấy, hướng dẫn người nhà về vệ sinh tay - Để nơi dễ thấy - Nội dung dễ thực hiện |
|
|
| 12. | Có kiểm tra vi sinh định kỳ nguồn nước vệ sử dụng tại bệnh viện đảm bảo sạch vệ sinh - Xem kết quả kiểm tra. - Kiểm tra nơi rửa tay 10 vị trí |
|
|
2- Thực hiện các quy định về vô khuẩn
|
| Có | Không | |
| 1. | Bệnh viện có hướng dẫn về KSNK tại bệnh viện và tại tất cả các khoa. Nhân viên Bệnh viện được đào tạo về KSNK. - Kiểm tra bảng hướng dẫn - Kiểm tra chương trình đào tạo, danh sách học viên - Kiểm tra tại các khoa |
|
|
| 2. | Chuẩn bị người bệnh mổ, thủ thuật, thăm dò chẩn đoán có hướng dẫn và giúp người bệnh vệ sinh cá nhân trước khi phẫu thuật đúng qui trình - Kiểm tra nội dung hướng dẫn - Hỏi NVYT thực hành cụ thể tại một số khoa - Xem y lệnh trong bệnh án, hỏi người bệnh - Hỏi người bệnh hoặc người nhà |
|
|
| 3. | Có đơn vị xử lý dụng cụ tập trung, có quy định thực hiện thống nhất toàn bệnh viện. - Kiểm tra hướng dẫn - Kiểm tra thực hiện tại các khoa |
|
|
| 4. | Phòng làm việc, phòng điều trị được sắp xếp gọn, sạch - Không để đồ vật vướng việc quét dọn. - Không có chổ bẩn nhìn, sờ thấy được như bụi, mạng nhện.v.v… |
|
|
| 5. | Sàn nhà sạch, không thấy vết ố bẩn do lâu ngày không lau chùi - Tại buồng bệnh - Tại buồng thủ thuật - Góc nhà, bục cửa |
|
|
| 6. | Không có vết máu, dịch cơ thể trên các bề mặt: sàn nhà, bàn, xe thủ thuật, giường nệm… - Kiểm tra thực hiện tại các khoa |
|
|
| 7. | Xung quanh giường, máy điều hoà, khung cửa sổ không để các vật dụng - Kiểm tra hướng dẫn - Kiểm tra thực hiện tại các khoa |
|
|
| 8. | Trên bàn người bệnh , tủ đầu giường không để các dụng cụ y tế không cần thiết. Không để lẩn những dụng cụ sạch bẩn phục vụ cho người bệnh - Kiểm tra hướng dẫn - Kiểm tra thực hiện tại các khoa |
|
|
| 9. | Xe thủ thuật được sắp xếp gọn gàng, sạch không có vết bẩn nhìn thấy được. - Không để đồ vật không cần thiết lên xe thay băng, không có chổ bẩn nhìn, sờ thấy được - Chai dung dịch sát khuẩn có ghi ngày mở nắp - Không có thuốc sát khuẩn quá hạn |
|
|
| 10. | Trên xe thủ thuật không để đồ vật lây nhiễm, lẫn với khay thay băng, dụng cụ thay băng được tiệt khuẩn. - Trên xe tiêm, xe thay băng, có dịch sát khuẩn tay nhanh. - Vệ sinh xe sau khi kết thúc công việc. |
|
|
| 11. | Xe riêng vận chuyển dụng cụ sạch, dụng cụ bẩn - Kiểm tra hướng dẫn - Kiểm tra thực hành |
|
|
3. Làm sạch, khử khuẩn, tiệt khuẩn dụng cụ và phương tiện chăm sóc, điều trị.
|
|
| Có | Không |
| 1. | Có quy định thời hạn sử dụng các dụng cụ vô khuẩn sau khi tiệt khuẩn, khử khuẩn mức độ cao, dụng cụ tái sử dụng. - Kiểm tra quy định - Kiểm tra dụng cụ đã tiệt khuẩn tại các khoa |
|
|
| 2. | Dụng cụ ngâm chất sát khuẩn đúng cách - Dụng cụ ngập hoàn toàn trong dịch ngâm - Bồn đựng nước sát trùng có nắp đậy kín |
|
|
| 3. | Chai thuốc sát trùng, nước dùng pha thuốc tiêm, nước muối sinh lý… có ghi ngày, giờ, hạn sử dụng (Nước cất, nước muối sinh lý tiêm, dung dịch sát khuẩn…) - Kiểm tra hướng dẫn - Kiểm tra thực hiện tại các khoa |
|
|
| 4. | Có hướng dẫn sử dụng gant đúng an toàn Sai: - Mang găng chăm sóc nhiều người bệnh, - Mang găng đi trong hành lang, - Mang găng thực hành chăm sóc thông thường, - Thay gant không rửa tay hoặc sát khuẩn tay bằng cồn |
|
|
| 5. | Có hướng dẫn sử dụng phương tiện phòng hộ đúng (khẩu trang, mủ) - Kiểm tra hướng dẫn - Kiểm tra thực hiện tại các khoa |
|
|
| 6. | Có sẵn các dụng cụ phòng hộ thông dụng để nơi dễ lấy cho NVYT khi cần sử dụng - Kiểm tra hướng dẫn - Kiểm tra thực hiện tại các khoa |
|
|
| 7. | Có quy định, hướng dẫn thực hành tiêm an toàn áp dung trong toàn bệnh viện. - Kiểm tra hướng dẫn - Kiểm tra thực hiện tại các khoa |
|
|
| 8. | Có ghi ngày giờ dán lên vị trí đặt Catheter. Không bơm thuốc qua dây truyền dịch không sát khuẩn - Kiểm tra hướng dẫn - Kiểm tra thực hiện tại các khoa |
|
|
| 9. | Có quy định sử dụng thuốc an toàn, hạn chế lạm dụng sử dụng thuốc tiêm - Kiểm tra hướng dẫn - Kiểm tra thực hiện tại các khoa |
|
|
| 10. | Không lưu catheter sau khi hết truyền dịch để bơm thuốc - Kiểm tra hướng dẫn - Kiểm tra thực hiện tại các khoa |
|
|
| 11. | Sát khuẩn đúng kỹ thuật khi tiêm, truyền dịch, thay băng, phương tiện thủ thuật vô khuẩn còn hạn sử dụng - Kiểm tra hướng dẫn - Kiểm tra thực hiện tại các khoa |
|
|
| 12. | Không để dây truyền dịch vắt ngang dây dẫn lưu - Kiểm tra hướng dẫn - Kiểm tra thực hiện tại các khoa |
|
|
| 13. | Dụng cụ thay băng, thủ thuật riêng cho mỗi người bệnh. Nhân viên thay băng thực hành thủ thuật đúng kỹ thuật vô khuẩn. - Kiểm tra hướng dẫn - Kiểm tra thực hiện tại các khoa |
|
|
| 14. | Không đổ băng, gạc, bông ra khay, khăn, không dùng pince, kéo chung cho nhiều người bệnh. - Kiểm tra hướng dẫn - Kiểm tra thực hiện tại các khoa |
|
|
| 15. | Bông sát khuẩn tiêm được tiệt khuẩn, bông cồn được bảo quản tốt - Có nắp đậy kín - Ghi giờ, ngày tháng sử dụng (sử dụng trong vòng 24 giờ) |
|
|
| 16. | Tủ lạnh bảo quản thuốc được sắp xếp gọn sạch. - Không để bệnh phẩm lẫn cùng thuốc trong 1 tủ lạnh - Không để Sering đã hút thuốc, dịch vào tủ lạnh - Không có chổ bẩn nhìn, sờ thấy được |
|
|
| 17. | Thuốc tiêm cần bảo quản lạnh được để trong tủ lạnh còn hạn sử dụng, có hướng dẫn chống nhầm lẫn. - Kiểm tra hướng dẫn - Kiểm tra thực hiện tại các khoa |
|
|
| 18. | Dụng cụ đã tiệt khuẩn được bảo vệ đúng cách, có tủ kệ riêng không có vết bụi bẩn nhìn, sờ thấy được. - Kiểm tra hướng dẫn - Kiểm tra thực hiện tại các khoa |
|
|
| 19. | Có nơi lưu giữ dụng cụ hết hạn sử dụng không để lẫn dụng cụ còn hạn trong tủ/kho sạch - Kiểm tra thực tế |
|
|
| 20. | Thuốc sát trùng được sử dụng đúng cách - Không có bụi, chất gel đông cứng trên miệng chia đựng, vòi - Có ghi ngày mở nắp còn hạn sử dụng |
|
|
| 21. | Có nơi xử lý lưu giữ dụng cụ bẩn tại các khoa lâm sàng - Kiểm tra hướng dẫn - Kiểm tra thực hiện tại các khoa |
|
|
| 22. | Quản lý dụng cụ chăm sóc người bệnh đúng cách - Sond, ống dẫn lưu, catheter… bảo quản, sử dụng đúng qui cách - Không có ống, túi nằm trên sàn nhà - Không bị bắt chéo đường truyền với đường dẫn lưu |
|
|
| 23. | Các dụng cụ đựng chất bài tiết được giữ sạch (Bồn tiểu, bô…) - Không có chổ bẩn nhìn, sờ thấy được - Không có mùi hôi |
|
|
| 24. | Phòng vệ sinh, phòng tắm không có chổ bẩn nhìn thấy được - Không sử dụng thảm chùi chân trước phòng vệ sinh, cửa ra vào buồng bệnh ẩm ướt - Không có mùi hôi -Xem lịch kiểm tra |
|
|
| 25. | Phòng để đồ vải sạch, gọn gàng, không ẩm mốc có giá kệ đựng đồ vải sạch. - Không để lẩn đồ vải sạch, bẩn - Cửa thông gió không bụi, không có đồ vật che chắn - Không có chuột, gián, mùi hôi |
|
|
| 26. | Đồ vải lây nhiễm được bảo quản đúng cách, kín, có hướng dẫn qui trình xử lý Đồ vải lây nhiễm đóng gói có ghi tác nhân lây nhiễm (MRSA, EBLS,HIV, HBV…) để phòng ngừa hạn chế lây lan - Kiểm tra hướng dẫn - Kiểm tra thực hành tại các khoa, khoa KSNK |
|
|
| 27. | Bệnh viện có đủ cơ sở phục vụ cho người bệnh, không nằm đôi, giường bố trí cách giường tối thiểu 1 mét, đủ mát về mùa hè, ấm về mùa đông, có hệ thống thông gió tự nhiên, (hay cường bức thụ động tốt) - Kiểm tra hướng dẫn - Kiểm tra thực hành |
|
|
| 28. | Có hướng dẫn qui trình chuẩn bị người bệnh, hướng dẫn can thiệp thủ thuật, kỹ thuật vô khuẩn, sát khuẩn đúng kỹ thuật - Kiểm tra hướng dẫn - Kiểm tra thực hành |
|
|
| 29. | Có hướng dẫn khử khuẩn sát khuẩn nơi thực hành thủ thuật đúng quy định - Kiểm tra hướng dẫn - Kiểm tra thực hành |
|
|
| 30. | Có hướng dẫn bảo quản dụng cụ đã tiệt khuẩn đúng quy định vô khuẩn - Kiểm tra hướng dẫn - Kiểm tra thực hành |
|
|
| 31. | Có hướng dẫn bảo quản bệnh phẩm đúng quy định an toàn sinh học - Kiểm tra hướng dẫn - Kiểm tra thực hành |
|
|
| 32. | Dụng cụ phương tiện xử lý đúng quy trình - Kiểm tra quy trình - Kiểm tra thực hành |
|
|
| 33. | Phương tiện xử lý dụng cụ được kiểm tra, bảo dưỡng định kỳ - Kiểm tra sổ theo dõi sửa chữa, bảo dưỡng thiết bị |
|
|
| 34. | Nhân viên xử lý dụng cụ được tập huấn về khử khuẩn, tiệt khuẩn - Kiểm tra hướng dẫn - Kiểm tra thực hành |
|
|
| 35. | Nhân viên chuyên trách về khử khuẩn, tiệt khuẩn - Kiểm tra hướng dẫn - Kiểm tra thực hành |
|
|
4. Thực hiện các biện pháp phòng ngừa cách ly
|
|
| Có | Không |
| 1. | Có khu vực cách ly các bệnh truyền nhiễm nguy hiểm, NVYT được đào tạo kiến thức cơ bản phòng ngừa - Kiểm tra hướng dẫn - Kiểm tra nội dung, đối tượng được đào tạo - Kiểm tra thực hiện tại các khoa |
|
|
| 2. | Có hướng dẫn và NVYT được đào tạo về phòng ngừa chuẩn - Kiểm tra hướng dẫn - Kiểm tra nội dung, đối tượng được đào tạo - Kiểm tra thực hiện tại các khoa |
|
|
| 3. | Có hướng dẫn và thực hiện quy định phòng lây cho tất cả NVYT (hoặc những khu vực có nguy cơ cao) tiêm phòng vắc xin phòng các bệnh lây nguy hiểm như Viêm gan, Cúm … - Kiểm tra hướng dẫn - Kiểm tra thực hiện tại các khoa |
|
|
| 4. | Có hướng dẫn và thực hiện đúng các chế độ theo quy định của nhà nước đối với NVYT bị phơi nhiễm nghề nghiêp (điều trị dự phòng, tiêm văc xin, xét nghiệm giám sát, nghĩ điều trị …) - Kiểm tra hướng dẫn, sổ sách theo dõi - Kiểm tra thực hiện tại các khoa |
|
|
| 5. | Bệnh viện có hướng dẫn và quy định quản lý các tai nạn rủi ro nghề nghiệp do vật sắc nhọn với NVYT (bao gồm cả sinh viên) - Kiểm tra hướng dẫn, sổ sách theo dõi - Kiểm tra nội dung, đối tượng được quản lý - Kiểm tra thực hiện tại các khoa |
|
|
| 6. | Có hướng dẫn phòng ngừa lây nhiễm cho NVYT khi thực hành thủ thuật tiếp xúc với máu, dịch tiết người bệnh - Kiểm tra hướng dẫn - Kiểm tra thực hành |
|
|
| 7. | Quản lý, xử lý mẫu nghiệm, chủng vi sinh vật đúng qui trình an toàn sinh học, có sổ theo dõi quản lý. - Kiểm tra hướng dẫn - Kiểm tra thực hành |
|
|
| 8. | Có qui trình hướng dẫn xử lý bệnh phẩm đúng quy định an toàn cho NVYT, môi trường - Kiểm tra hướng dẫn - Kiểm tra thực hành |
|
|
| 9. | Vệ sinh buồng thủ thuật, phòng xét nghiệm sạch sẽ gọn gàng - Kiểm tra hướng dẫn - Kiểm tra thực hành |
|
|
| 10. | Hóa chất độc hại, nguy hiểm có quy định bảo quản sử dụng. - Kiểm tra hướng dẫn - Kiểm tra thực hành |
|
|
| 11. | Hướng dẫn người bệnh phòng ngừa lây nhiễm khi thực hành thủ thuật can thiệp, xét nghiệm - Kiểm tra hướng dẫn - Kiểm tra thực hành |
|
|
| 12. | Có hướng dẫn qui trình xử lý bệnh phẩm sau khi xét nghiệm - Kiểm tra hướng dẫn - Kiểm tra thực hành |
|
|
| 13. | Có hướng dẫn kỹ thuật lấy và bảo quản các loại mẫu nghiệm - Kiểm tra hướng dẫn - Kiểm tra thực hành |
|
|
| 14. | Có sổ theo dõi kiểm tra dung dịch khử khuẩn mức độ cao hàng ngày, có giấy thử test. - Kiểm tra hướng dẫn - Kiểm tra thực hành |
|
|
| 15. | Buồng phẫu thuật, thủ thuật được thiết kế đạt tiêu chuẩn, có đủ phương tiện đảm bảo an toàn phẫu thuật - Kiểm tra hướng dẫn - Kiểm tra thực hiện tại các khoa |
|
|
| 16. | Có hướng dẫn qui trình tiệt khuẩn, bảo quản, vận chuyển dụng cụ phẫu thuật đúng tiêu chuẩn an toàn - Kiểm tra hướng dẫn - Kiểm tra thực hiện tại các khoa |
|
|
| 17. | Có đủ phương tiện tiệt khuẩn đảm bảo an toàn cho phẫu thuật - Loại kỹ thuật tiệt khuẩn (Nhiệt cao, thấp…) - Phương tiện tiệt khuẩn - Qui trình tiệt khuẩn - Qui trình đánh giá chất lượng |
|
|
| 18. | Có hướng dẫn và cung cấp đủ hóa chất khử khuẩn đảm bảo an toàn cho toàn bệnh viện - Kiểm tra hướng dẫn - Kiểm tra thực hiện tại các khoa |
|
|
| 19. | Tập huấn, tuyên truyền cho nhân viên bệnh viện về các biện pháp phòng ngừa cách ly các bệnh truyền nhiễm - Kiểm tra lý thuyết - Kiểm tra thực hành |
|
|
| 20. | Tuyên truyền bệnh nhân, người nhà người bệnh về các biện pháp phòng ngừa cách ly các bệnh truyền nhiễm - Kiểm tra hướng dẫn - Kiểm tra thực hiện tại các khoa |
|
|
| 21. | Có Poster hướng dẫn về cách phòng ngừa các bệnh truyền nhiễm đặt ở nơi dễ thấy dễ thực hiện - Kiểm tra thực tế |
|
|
| 22. | Nhân viên bệnh viện được trang bị đầy đủ phương tiện phòng hộ cá nhân khi xử lý dụng cụ, phương tiện (quần áo, mũ, khẩu trang, găng tay, tạp dề) - Kiểm tra hướng dẫn - Kiểm tra thực tế tại các khoa |
|
|
| 23. | Nhân viên bệnh viện áp dụng biện pháp PNC khi chăm sóc, thăm khám bệnh nhân, khi tiếp xúc với máu, dịch sinh học… - Kiểm tra hướng dẫn - Kiểm tra thực hiện tại các khoa |
|
|
| 24. | Báo cáo tình hình phơi nhiễm hay tai nạn nghề nghiệp của nhân viên bệnh viện - Kiểm tra hướng dẫn - Kiểm tra thực tế tại các khoa |
|
|
| 25. | Có hường dẫn xử lý các phơi nhiễm hay tai nạn nghề nghiệp của nhân viên bệnh viện - Kiểm tra hướng dẫn - Kiểm tra thực tế tại các khoa |
|
|
| 26. | Báo cáo bệnh dịch hay bệnh lây cho hệ thống y tế dự phòng - Kiểm tra hướng dẫn - Kiểm tra thực tế tại các khoa |
|
|
| 27. | Buồng bệnh cách ly để cách ly cho những người bệnh nghi ngờ mắc bệnh truyền nhiễm - Kiểm tra hướng dẫn - Kiểm tra thực tế |
|
|
| 28. | Buồng bệnh cách ly để cách ly cho những người bệnh nghi ngờ mắc bệnh nhiễm trùng do vi khuẩn đa kháng thuốc - Kiểm tra hướng dẫn - Kiểm tra thực tế |
|
|
| 29. | Nhân viên bệnh viện được khám sức khỏe định kỳ - Kiểm tra hướng dẫn - Kiểm tra thực tế |
|
|
| 30. | Nhân viên bệnh viện được tiêm vắc xin phòng Viêm gan B, vắc xin phòng Cúm - Kiểm tra hướng dẫn - Kiểm tra thực tế |
|
|
5. Giám sát phát hiện nhiễm khuẩn mắc phải và các bệnh truyền nhiễm
|
|
| Có | Không |
| 1. | Bệnh viện có quy định hệ thống giám sát, phát hiện và thông báo, báo cáo các trường hợp nghi ngờ mắc bệnh truyền nhiễm tối nguy hiểm theo quy định của pháp luật về phòng, chống bệnh truyền nhiễm - Kiểm tra quy định hướng dẫn - Kiểm tra thực hiện tại các khoa |
|
|
| 2. | Bệnh viện có quy định và tổ chức giám sát, phát hiện, báo cáo và lưu giữ số liệu về các trường hợp nhiễm khuẩn mắc phải trong bệnh viện và đưa ra các biện pháp can thiệp kịp thời nhằm làm giảm nhiễm khuẩn liên quan đến chăm sóc y tế. - Kiểm tra quy định hướng dẫn - Kiểm tra thực hiện tại các khoa, bệnh viện (dữ liệu của năm trước và 6 tháng trước kiểm tra) |
|
|
| 3. | Bệnh viện có cán bộ chuyên trách thực hiện công tác giám sát nhiễm khuẩn bệnh viện theo quy định 1 chuyên trách/150 giường bệnh - Kiểm tra quy định, danh sách - Kiểm tra thực hiện tại các khoa, bệnh viện - Kiểm tra nội dung giám sát, dữ liệu lưu |
|
|
| 4. | Có hướng dẫn và chế độ khen thưởng, kỷ luật liên quan đến quản lý báo cáo các trường hợp nhiễm khuẩn mắc phải trong bệnh viện và đưa ra các biện pháp can thiệp kịp thời nhằm làm giảm nhiễm khuẩn liên quan đến chăm sóc y tế. - Kiểm tra quy định, danh sách khen thưởng kỹ luật - Kiểm tra thực hiện tại các khoa, bệnh viện |
|
|
| 5. | Bệnh viện có quy định về chế độ Hội chẩn và áp dụng các biện pháp can thiệp liên quan đến các trường hợp nhiễm khuẩn mắc phải trong bệnh viện các trường hợp nhiễm khuẩn đa kháng, nhiễm khuẩn lây dịch. - Kiểm tra quy định - Kiểm tra thực hiện tại các khoa, bệnh viện |
|
|
| 6. | Bệnh viện có quy định kiểm thảo tử vong liên quan đến các trường hợp nhiễm khuẩn mắc phải trong bệnh. - Kiểm tra quy định - Kiểm tra thực hiện tại các khoa, bệnh viện |
|
|
| 7. | Bệnh viện có quy định hội chẩn và giám sát sử dụng kháng sinh liên quan đến các trường hợp nhiễm khuẩn mắc phải trong bệnh. - Kiểm tra quy định - Kiểm tra thực hiện tại các khoa, bệnh viện |
|
|
|
| Người giám sát |
Hành chính
Bệnh viện:……………………………………Mã bệnh viện:………………………………….
Số hồ sơ bệnh nhân:…………………………………………………………………………….
Khoa:……………………..mã khoa:…………………………………………………………...
Họ tên bệnh nhân:…………………………………………….Giới: nam nữ
Ngày tháng năm sinh: ………/……./………
Địa chỉ nơi cư trú:….............................................................................................
Ngày nhập viện:……/……../………………….Ngày xuất viện:… …./……./……
Chuyên môn
Ngày phẫu thuật:………/………/…………… Mã phẫu thuật:………………………………...
Tên phẫu thuật ICD 10 (mã):…………………………………………………………….........
Nếu có phẫu thuật chỉnh hình vui lòng ghi phẫu thuật: bên phải bên trái hai bên
1 phần hay toàn phần tiên phát hay thứ phát
Thời gian bắt đầu PT:……..Thời gian kết thúc……. …hay thời gian PT:……..giờ…..phút. Thang điểm ASA: không ghi 1 2 3 4 5
Phân loại vết mổ: sạch sạch/nhiễm nhiễm bẩn
| Cấy ghép: | có | không | Phẫu thuật nhiều lần: | có | không |
| Phẫu thuật nội soi: | có | không | Chấn thương: | có | không |
| Phẫu thuật cấp cứu: | có | không |
|
|
|
Kháng sinh dự phòng: có không
Tên kháng sinh: thời gian cho kháng sinh
………………………. Trong vòng 2 g trước khi rạch da hơn 2 g trước khi rạch da
ngay lúc mổ sau khi mổ không ghi
………………………. Trong vòng 2 g trước khi rạch da hơn 2 g trước khi rạch da
ngay lúc mổ sau khi mổ không ghi
………………………. Trong vòng 2 g trước khi rạch da hơn 2 g trước khi rạch da
ngay lúc mổ sau khi mổ không ghi
KẾT QUẢ
Nhiễm trùng vết mổ
Nhiễm trùng: có không Ngày xuất hiện:………/……../……….
Nơi xuất hiện: trong thời gian nằm viện tái khám lần (ngày thứ…sau PT)
Vị trí nhiễm trùng: nông sâu cơ quan/khoang cơ thể
Nếu có nhiễm trùng cơ quan vui lòng ghi cơ quan nào:……………………………
.........................……………………………………………………………………
Nếu có nhiễm trùng ở khoang cơ thể vui lòng ghi khoang nào:
……………………………………………………………………………………
………………………………………………………………………………
……………………………………………………………………………………
……………………………………………………………………………………
Tác nhân phân lập được và kháng sinh đồ
| B.phẩm:................ Ngày: ..../..../...... Vi khuẩn:.............. Kháng sinh đồ: |
| B.phẩm:................ Ngày: ..../..../...... Vi khuẩn:.............. Kháng sinh đồ: |
| B.phẩm:................ Ngày: ..../..../...... Vi khuẩn:.............. Kháng sinh đồ:: |
| B.phẩm:................ Ngày: ..../..../...... Vi khuẩn:.............. Kháng sinh đồ: |
|
| Amikacin |
| Amikacin |
| Amikacin |
| Amikacin |
|
| Amox/clav |
| Amox/clav |
| Amox/clav |
| Amox/clav |
|
| Amp/Sulbactam |
| Amp/Sulbactam |
| Amp/Sulbactam |
| Amp/Sulbactam |
|
| Cefotaxim |
| Cefotaxim |
| Cefotaxim |
| Cefotaxim |
|
| Ceftazidin |
| Ceftazidin |
| Ceftazidin |
| Ceftazidin |
|
| Ceftriaxon |
| Ceftriaxon |
| Ceftriaxon |
| Ceftriaxon |
|
| Cefuroxim |
| Cefuroxim |
| Cefuroxim |
| Cefuroxim |
|
| Cefepim |
| Cefepim |
| Cefepim |
| Cefepim |
|
| Chloramphenicol |
| Chloramphenicol |
| Chloramphenicol |
| Chloramphenicol |
|
| Ciprofloxacin |
| Ciprofloxacin |
| Ciprofloxacin |
| Ciprofloxacin |
|
| Clindamycin |
| Clindamycin |
| Clindamycin |
| Clindamycin |
|
| Colistin |
| Colistin |
| Colistin |
| Colistin |
|
| Doxyciclin |
| Doxyciclin |
| Doxyciclin |
| Doxyciclin |
|
| Gentamycin |
| Gentamycin |
| Gentamycin |
| Gentamycin |
|
| Imipenem |
| Imipenem |
| Imipenem |
| Imipenem |
|
| Netilmicin |
| Netilmicin |
| Netilmicin |
| Netilmicin |
|
| Oxacilin |
| Oxacilin |
| Oxacilin |
| Oxacilin |
|
| Pefloxacin |
| Pefloxacin |
| Pefloxacin |
| Pefloxacin |
|
| Piper/tazo |
| Piper/tazo |
| Piper/tazo |
| Piper/tazo |
|
| PNC G |
| PNC G |
| PNC G |
| PNC G |
|
GIÁM SÁT THỰC HÀNH PHÒNG NGỪA VÀ KIẾM SOÁT NHIỄM KHUẨN VẾT MỔ
Bệnh viện:………………………………………………………………….
Khoa:……………………………………………………………………….
Ngày đánh giá:…./…../…..
Người đánh giá:……………………………………………………………….
| Nội dung | Có | Không |
| 1. Chuẩn bị NB trước phẫu thuật |
|
|
| a. Xét nghiệm đường máu trước mọi PT |
|
|
| b. Xét nghiệm albumin huyết thanh BN mổ phiên |
|
|
| c. NB mổ phiên được tắm khử khuẩn trước PT |
|
|
| d. NB được loại bỏ lông đúng quy định |
|
|
| e. Chuẩn bị vùng rạch da đúng quy định |
|
|
| 2. Đánh giá nguy cơ nhiễm khuẩn |
|
|
| a. Đánh giá tình trạng NB trước PT theo thang điểm ASA |
|
|
| b. Thực hiện phân loại vết mổ |
|
|
| c. Ghi thời gian phẫu thuật vào hồ sơ bệnh án |
|
|
| 3. Sử dụng kháng sinh dự phòng |
|
|
| a. Sử dụng loại kháng sinh dự phòng thích hợp |
|
|
| b. Sử dụng KSDP theo đường tĩnh mạch |
|
|
| c. KSDP được dùng < 30 phút trước khi rạch da |
|
|
| d. Không dùng KS > 3 ngày với PT sạch, sạch-nhiễm |
|
|
| 1. Thực hành kiểm soát NKVM tại khu vực PT |
|
|
| a. NVYT tuân thủ quy định ra/vào khu phẫu thuật |
|
|
| b. NVYT thực hiện đúng kỹ thuật rửa tay ngoại khoa |
|
|
| c. Nước rửa tay ngoại khoa được khử khuẩn |
|
|
| d. Dụng cụ, đồ vải, vật liệu cầm máu đảm bảo vô khuẩn |
|
|
| 2. Chăm sóc NB sau PT |
|
|
| a. Không thay băng vết mổ sau PT từ 24-48h |
|
|
| b. Chỉ thay băng khi băng thấm máu dịch hoặc khi mở kiểm tra vết mổ |
|
|
| c. Thay băng đúng quy trình kỹ thuật |
|
|
| d. Dẫn lưu vết mổ đúng quy định |
|
|
| 3. Giám sát |
|
|
| a. Giám sát NKVM hàng năm |
|
|
| b. Giám sát NVYT tuân thủ quy định/quy trình kiểm soát NKVM |
|
|
| c. Giám sát vi sinh môi trường khu PT hàng năm |
|
|
| d. Tổng kết và thông báo kết quả tới các đơn vị liên quan sau mỗi đợt giám sát |
|
|
| e. Có biện pháp khắc phục các vấn đề tồn tại |
|
|
| 4. Vệ sinh môi trường |
|
|
| a. Làm sạch và khử khuẩn sàn nhà, bàn mổ sau mỗi ca phẫu thuật và cuối mỗi ngày |
|
|
| b. Tổng vệ sinh khu phẫu thuật hàng tuần đúng quy định |
|
|
| c. Thu gom đồ vải, chất thải đúng quy định |
|
|
| d. Đảm bảo thông khí buồng phẫu thuật |
|
|
GIÁM SÁT THỰC HÀNH QUI TRÌNH RỬA TAY NGOẠI KHOA
| STT | Các bước tiến hành | Có | Không | Ghi chú |
| Bước 1: Rửa tay bằng dung dịch xà phòng, không dùng bàn chải, 1 phút | ||||
| 1 | Mang đúng và đầy đủ trang phục |
|
|
|
| 2 | Tháo, cất đồ trang sức |
|
|
|
| 3 | Mở nước chảy, không làm bắn nước ra ngoài |
|
|
|
| 4 | Làm ướt bàn tay tới khủyu tay, lấy xà phòng hoặc dung dịch rửa tay vào lòng bàn tay. |
|
|
|
| 5 | Chà 2 lòng bàn tay vào nhau (5 lần). |
|
|
|
| 6 | Chà lòng bàn tay này lên mu và kẽ ngoài các ngón tay của bàn tay kia và ngược lại (5 lần) |
|
|
|
| 7 | Chà 2 lòng bàn tay vào nhau, miết mạnh các kẽ trong ngón tay (5 lần) |
|
|
|
| 8 | Chà mặt ngoài các ngón tay của bàn tay này vào lòng bàn tay kia (5 lần) |
|
|
|
| 9 | Dùng bàn tay này xoay ngón cái của bàn tay kia và ngược lại (5 lần) |
|
|
|
| 10 | Xoay các đầu ngón tay này vào lòng bàn tay kia và ngược lại (5 lần) |
|
|
|
| 11 | Chà cổ tay, cẳng tay tới khủyu tay theo lần lượt từng tay. Bàn tay hướng lên trên |
|
|
|
| 12 | Rửa sạch tay dước vòi nước chảy đến khủyu tay. Bàn tay hướng lên trên |
|
|
|
| Bước 2: Dùng bàn chải đánh kẽ móng tay, 1 phút | ||||
| 13 | Lấy 1 - 2 ml dung dịch xà phòng vào bàn chải |
|
|
|
| 14 | Đánh kỹ các kẽ móng tay bằng bàn chải, bỏ bàn chải vào nơi quy định |
|
|
|
| 15 | Làm khô bàn tay tới khủyu tay bằng khăn vô khuẩn. Bỏ khăn vào thùng thu gom khăn. |
|
|
|
| Bước 3: Chà tay bằng dung dịch cồn VST trong 3 phút | ||||
| 16 | Lấy 3-5 ml dung dịch chứa cồn vào lòng bàn tay. Chà 2 lòng bàn tay vào nhau (5 lần) |
|
|
|
| 17 | Chà lòng bàn tay này lên mu và kẽ ngoài các ngón của bàn tay kia và ngược lại (5 lần) |
|
|
|
| 18 | Chà 2 lòng bàn tay vào nhau, miết mạnh các kẽ ngón tay (5 lần) |
|
|
|
| 19 | Chà mặt ngoài các ngón tay của bàn tay này vào lòng bàn tay kia và ngược lại (5 lần) |
|
|
|
| 20 | Dùng lòng bàn tay này xoay ngón cái của bàn tay kia và ngược lại (5 lần) |
|
|
|
| 21 | Xoay đầu ngón tay này vào lòng bàn tay kia và ngược lại (5 lần). Chà tay đến khi khô tay. |
|
|
|
| 22 | Lấy 5-10 ml dung dịch cồn vào lòng bàn tay (lấy 2 lần, mỗi lẫn cho một bên tay), dàn đều cồn lên 2 cẳng tay, từ cổ tay tới khủyu tay |
|
|
|
| 23 | Chà cổ tay, cẳng tay tới khủyu tay cho tới khi tay khô |
|
|
|
| 24 | Lấy tiếp 3-5 ml cồn, chà bàn tay như kỹ thuật rửa tay thường quy cho tới khi bàn tay khô |
|
|
|
| 25 | Vào buồng phẫu thuật (bàn tay để ngang ngực, hướng lên trên, tránh đụng chạm), mặc áo, mang găng vô khuẩn |
|
|
|
GIÁM SÁT THỰC HÀNH QUY TRÌNH THAY BĂNG
1. Ngày giám sát: …… /…../2008
2. Bệnh viện: .................................................... Khoa: ......................
3. Họ tên bệnh nhân: …………………………. Tuổi: …… Giới: Nam , Nữ
4. Ngày phẫu thuật: ...…/……/200…. Chẩn đoán:
…………………………………….......
5. Đối tượng giám sát: BS , ĐD , HV
6. Nội dung giám sát:
| Nội dung | Có | Không | Ghi chú |
| 6.1.VST (1) |
|
|
|
| 6.2. Mang khẩu trang (2) |
|
|
|
| 6.3. Tháo băng (3) |
|
|
|
| 6.4. VST (4) |
|
|
|
| 6.5. Chuẩn bị dụng cụ(5) |
|
|
|
| 6.6. Rửa vết mổ/chân dẫn lưu đúng kỹ thuật (6) |
|
|
|
| 6.7. Sát khuẩn vết mổ/chân dẫn lưu đúng kỹ thuật (7) |
|
|
|
| 6.8. Băng vết mổ(8) |
|
|
|
| 6.9. Thu dọn dụng cụ(9) |
|
|
|
| 6.10. Vệ sinh tay(10) |
|
|
|
(1). KK/ rửa tay tại BB/buồng thay băng. KK/rửa tay khi mang găng không được tính là VST.
(2). Đeo khẩu trang che kín mũi và miệng
(3). Tháo băng bằng tay trần. Nếu băng ướt, tháo băng bằng tay mang găng hoặc sử dụng kẹp không mấu.
(4). Không đánh giá nếu tháo băng bằng panh
(5). Dụng cụ thay băng đóng theo bộ, dùng riêng cho 1 BN, tiệt khuẩn trước khi sử dụng lại.
(6). Rửa vết thương bằng nước muối sinh lý theo nguyên tắc từ trên xuống duới, từ vết thương ra ngoài, từ cao xuống thấp. Thấm khô và ấn kiểm tra vết thương bằng gạc cầu hoặc gạc 6 cm x 10 cm với vết thương có nhiều dịch. Với chân ống dẫn lưu, rửa theo guyên tắc từ trong ra ngoài, từ trên xuống dưới. Rửa lên trên khoảng 5 cm tính từ chân ống. Với vết thương nhiễm khuẩn: rửa vết thương từ ngoài vào trong vết mổ.
(7). Thay panh mới khi sát khuẩn vết thương.
(8). Lấy băng tiệt khuẩn được đóng gói để sử dụng cho mỗi lần thay băng. Không đánh giá bước này với những BN có chỉ định để hở VM.
(9). Dụng cụ bẩn được gói kín, bông băng gạc bẩn được thu gom vào túi nilon riêng hoặc túi/ thùng đựng chất thải lây nhiễm trên xe thay băng, tháo găng sau khi thu dọn dụng cụ.
(10). KK/ rửa tay tại BB/buồng thay băng.
Nhận xét (nếu có) ...................................................................................................
|
| Người giám sát |
GIÁM SÁT CHUẨN BỊ NGƯỜI BỆNH TRƯỚC PHẪU THUẬT
Mã BN: ............
1. Người giám sát: ……/……/200…
2. Bệnh viện (BV): ............................................ 3. Khoa ................................ ….
4. Họ tên người bệnh (BN): …………………………………………………
5. Tuổi: …… 6. Giới: Nam Nữ 7. Nghề nghiệp: ……………………
8. Ngày phẫu thuật (PT): ...…/……/200….
9. Chẩn đoán: …………………………………………………….
10. Nội dung giám sát (hỏi BN, người nhà BN)
10.1.Tắm tại bệnh viện Có Không
Nếu có:
| 10.1.1. Tắm bằng nước máy | Có | Không |
| 10.1.2. Tắm vào ngày trước khi phẫu thuật | Có | Không |
| 10.1.3. Tắm vào ngày phẫu thuật | Có | Không |
| 10.1.4. Tắm bằng dung dịch XP khử khuẩn | Có | Không |
| 10.1.5. Thay quần áo sạch sau khi tắm | Có | Không |
Nếu không:
| 10.1.6. BV không có chổ tắm | Có | Không |
| 10.1.7. BV không có nước nóng | Có | Không |
| 10.1.8. Không được NVYT hướng dẫn | Có | Không |
| 10.1.9. BN không thể tự tắm | Có | Không |
10.1.10. Khác: ...............................................................................................................................
10.2. Loại bỏ lông trước PT Có Không
Nếu có:
10.2.1. Vị trí loại bỏ lông: Tại vùng rạch da Ngoài vùng rạch da
10.2.2Địa điểm loại bỏ lông Buồng bệnh Nhà VS BV Buồng chuẩn bị BN
Khác ................
10.2.3. Phương tiện loại bỏ lông Dao cạo Kéo cắt Máy cạo râu Khác ………...
10.2.4. Thời điểm loại bỏ lông < 30 phút trước PT ≥ 30 phút trước PT
10.2.5. Người thực hiện: BN NVYT Người nhà BN
|
| Người giám sát |
CHẨN ĐOÁN NHIỄM KHUẨN BỆNH VIỆN THƯỜNG GẶP
Nhiễm khuẩn bệnh viện (NKBV)* được định nghĩa như là tình trạng bệnh lý toàn thân hay tại chổ do hậu quả của nhiễm vi sinh vật hay độc tố của nó và không có triệu chứng lâm sàng hay đang ở giai đoạn ủ bệnh của nhiễm khuẩn ở thời điểm nhập viện. Tiêu chuẩn để xác định và phân loại một NKBV gồm kết hợp chẩn đoán lâm sàng và các kết quả xét nghiệm khác. Trên thực tế, giám sát NKBV thường tầm soát chẩn đoán NKBV nếu người bệnh xuất hiện các dấu hiệu và triệu chứng của NKBV hay có cấy tác nhân gây bệnh dương tính sau hơn 48 giờ nhập viện. Định nghĩa NKBV của Trung tâm Kiểm soát và Phòng ngừa bệnh tật Hoa Kỳ - CDC (Center for Disease Control and Prevention) hiện được sử sụng rộng rãi ở nhiều nước để tầm soát NKBV. Định nghĩa này đưa ra tiêu chuẩn chẩn đoán cho các loại NKBV thường gặp là nhiễm khuẩn vết mổ, viêm phổi bệnh viện, nhiễm khuẩn tiểu do đặt sonde, nhiễm khuẩn huyết qua tiêm truyền. Thứ tự thường gặp của các loại NKBV này khác nhau tùy theo từng nước khác nhau.
Lưu ý chung chẩn đoán ca bệnh nhiễm khuẩn bệnh viện:
Nên sử dụng chung một định nghĩa thống nhất giữa các cơ sở y tế để có thể so sánh tỉ lệ NKBV giữa các cơ sở khác nhau.
Trong các vụ dịch NKBV, mỗi cơ sở y tế có thể lựa chọn những tiêu chuẩn chẩn đoán ca bệnh phù hợp với điều kiện cụ thể của mình để có chẩn đoán nhiễm khuẩn bệnh viện phù hợp, chính xác, .
Chẩn đoán phải thống nhất cho mọi ca bệnh theo đúng định nghĩa đã lựa chọn
1. Nhiễm khuẩn vết mổ
1.1. Nhiễm khuẩn vết mổ nông
Phải thỏa các tiêu chuẩn sau:
Nhiễm khuẩn xảy ra trong vòng 30 ngày sau phẫu thuật.
Và: chỉ xuất hiện ở vùng da hay vùng dưới da tại đường mổ.
Và: Có ít nhất một trong các triệu chứng sau:
a. Chảy mủ từ vết mổ nông.
b. Phân lập vi khuẩn từ cấy dịch hay mô được lấy vô trùng từ vết mổ.
c. Có ít nhất một trong những dấu hiệu hay triệu chứng sau: đau, sưng, nóng, đỏ và cần mở bung vết mổ, trừ khi cấy vết mổ âm tính.
d. Bác sĩ chẩn đoán nhiễm khuẩn vết mổ (NKVM) nông.
1.2. Nhiễm khuẩn vết mổ sâu
Phải thỏa các tiêu chuẩn sau:
Nhiễm khuẩn xảy ra trong vòng 30 ngày sau phẫu thuật hay 1 năm đối với đặt implant.
Và: xảy ra ở mô mềm sâu của đường mổ.
Và: Có ít nhất một trong các triệu chứng sau:
a. Chảy mủ từ vết mổ sâu nhưng không từ cơ quan hay khoang nơi phẫu thuật.
(*)Theo định nghĩa của CDC năm1992 được hầu hết các nước trên thế giới sử dụng
b. Vết thương hở da sâu tự nhiên hay do phẫu thuật viên mở vết thương khi người bệnh có ít nhất một trong các dấu hiệu hay triệu chứng sau: sốt > 38 °C, đau, sưng, nóng, đỏ, trừ khi cấy vết mổ âm tính.
c. Abces hay bằng chứng nhiễm khuẩn vết mổ sâu qua thăm khám, phẫu thuật lại,
X quang hay giải phẫu bệnh.
d. Bác sĩ chẩn đoán NKVM sâu.
1.3. Nhiễm khuẩn vết mổ tại cơ quan / khoang phẫu thuật
Phải thỏa mãn các tiêu chuẩn sau:
Nhiễm khuẩn xảy ra trong vòng 30 ngày sau phẫu thuật hay 1 năm đối với đặt implant
Và: xảy ra ở bất kỳ nội tạng, loại trừ da, cân, cơ, đã xử lý trong phẫu thuật
Và: Có ít nhất một trong các triệu chứng sau:
a. Chảy mủ từ dẫn lưu nội tạng
b. Phân lập vi khuẩn từ cấy dịch hay mô được lấy vô trùng ở cơ quan hay khoang nơi phẫu thuật.
c. Abces hay bằng chứng khác của nhiễm khuẩn qua thăm khám, phẫu thuật lại,
X quang hay giải phẫu bệnh
d. Bác sĩ chẩn đoán NKVM tại cơ quan/khoang phẫu thuật.
2. NKH
2.1. Nhiễm khuẩn huyết lâm sàng: Phải thoả mãn ít nhất một trong các tiêu chuẩn sau:
Tiêu chuẩn 1: Người bệnh có ít nhất một trong các dấu hiệu hay triệu chứng sau mà không tìm ra nguyên nhân nào khác: sốt >38 °C, hạ huyết áp (HA tâm thu ≤90mmHg) hay thiểu niệu (<20cm³/giờ).
Và: không làm cấy máu người bệnh hoặc không tìm ra tác nhân gây bệnh hay kháng nguyên trong máu.
Và: không thấy dấu nhiễm khuẩn ở vị trí khác
Và: bác sĩ thiết lập điều trị theo hướng nhiễm khuẩn huyết.
Tiêu chuẩn 2: Bệnh nhi ≤1 tuổi có ít nhất một trong các dấu hiệu hay triệu chứng sau mà không tìm ra nguyên nhân nào khác: sốt >38 °C, hạ thân nhiệt <37 °C, ngừng thở, tim đập chậm mà không tìm ra nguyên nhân nào khác.
Và: không thực hiện cấy máu hoặc không tìm ra tác nhân gây bênh hay kháng nguyên của trong máu.
Và: không có nhiễm khuẩn tại vị trí khác.
Và: bác sĩ thiết lập điều trị theo hướng nhiễm khuẩn huyết.
2.2 Nhiễm khuẩn huyết xác định qua kết quả xét nghiệm
Phải thoả mãn ít nhất một trong các tiêu chuẩn sau:
Tiêu chuẩn 1: Người bệnh có một hay nhiều lần cấy máu dương tính.
Và: vi khuẩn phân lập từ máu không liên quan đến nhiễm khuẩn ở vị trí khác.
Tiêu chuẩn 2: Người bệnh có ít nhất một trong các dấu hiệu hay triệu chứng sau: sốt >38 °C, rét run, hạ huyết áp (HA tâm thu <90mmHg) Và: ít nhất một trong các dấu hiệu sau:
a. Phân lập được vi khuẩn thường trú trên da từ hai hoặc nhiều lần cấy máu khác nhau.
b. Phân lập được vi khuẩn thường trú trên da từ ít nhất một lần cấy máu trên người bệnh có đường truyền mạch máu và bác sĩ thiết lập điều trị kháng sinh phù hợp nhiễm khuẩn huyết.
c. Test kháng nguyên dương tính trong máu (H.influenzae, S.pneumoniae...) và triệu chứng và kết quả xét nghiệm không liên quan đến nhiễm khuẩn ở vị trí khác.
Tiêu chuẩn 3: Bệnh nhi ≤1 tuổi có ít nhất một trong các dấu hiệu hoặc triệu chứng dưới đây: Sốt >38 °C, hạ thân nhiệt <37 °C, ngừng thở, tim đập chậm
Và: ít nhất một trong các dấu hiệu dưới đây:
a. Phân lập được vi khuẩn thường trú trên da từ hai hoặc nhiều lần cấy máu khác nhau.
b. Phân lập được vi khuẩn thường trú trên da từ ít nhất một lần cấy máu ở người bệnh có đường truyền mạch máu và bác sĩ thiết lập điều trị kháng sinh phù hợp nhiễm khuẩn huyết.
c. Test kháng nguyên dương tính trong máu (H.influenzae, S.pneumoniae...) và
triệu chứng và kết quả xét nghiệm không liên quan đến nhiễm khuẩn ở vị trí khác.
3. Viêm phổi bệnh viện
Phải thoả mãn ít nhất một trong các tiêu chuẩn sau:
Tiêu chuẩn 1: Người bệnh có ran (rales) hay gõ đục qua khám lâm sàng
Và: bất cứ triệu chứng sau:
a. Xuất hiện đàm mủ hay thay đổi tính chất của đàm
b. Cấy máu phân lập được vi khuẩn
c. Phân lập được vi khuẩn qua hút xuyên khí quản hoặc chải phế quản, hoặc sinh thiết
Tiêu chuẩn 2: Người bệnh có X quang phổi có thâm nhiễm mới hay tiến triển, đông đặc, tạo hang hay tràn dịch màng phổi
Và: ít nhất một trong các triệu chứng sau:
1. Xuất hiện đàm mủ hay thay đổi tính chất của đàm
2. Cấy máu phân lập được vi khuẩn
3. Phân lập được vi khuẩn qua hút xuyên khí quản hoặc chải phế quản, hoặc sinh thiết
4. Phân lập được virus hoặc kháng nguyên virus từ chất tiết hô hấp.
5. Tăng IgM hoặc tăng 4 lần IgG.
6. Bằng chứng viêm phổi trên mô học
7. Huyết thanh chẩn đoán viêm phổi không điển hình dương tính với Legionella, Clamydia hoặc Mycoplasma
Tiêu chuẩn 3: Bệnh nhi ≤1 tuổi có ít nhất hai trong các triệu chứng: ngừng thở, thở nhanh, tim đập chậm, khò khè, ran ngáy và ho.
Và: có ít nhất một trong các dấu hiệu dưới đây:
a. Tăng tiết đường hô hấp
b. Xuất hiện đàm mủ hoặc thay đổi tính chất đàm.
c. Cấy máu phân lập được vi khuẩn hoặc có sự gia tăng IgM hoặc tăng 4 lần IgG.
d. Phân lập được vi khuẩn từ dịch hút xuyên khí quản hoặc dịch chải phế quản hoặc sinh thiết.
e.Phân lập được virus hoặc kháng nguyên virus từ chất tiết hô hấp.
f. Hình ảnh viêm phổi trên mô học.
Tiêu chuẩn 4: Bệnh nhi ≤1 tuổi có X quang phổi có thâm nhiễm mới hay tiến triển, đông đặc, tạo hang hay tràn dịch màng phổi.
Và: có ít nhất một trong các dấu hiệu dưới đây:
a. Tăng tiết đường hô hấp
b. Xuất hiện đàm mủ hoặc thay đổi đặc tính đàm.
b. Xuất hiện đàm mủ hoặc thay đổi tính chất đàm.
c. Cấy máu phân lập được vi khuẩn hoặc có sự gia tăng IgM hoặc tăng 4 lần IgG.
d. Phân lập được vi khuẩn từ dịch hút xuyên khí quản hoặc dịch chải phế quản hoặc sinh thiết.
e. Phân lập được virus hoặc kháng nguyên virus từ chất tiết hô hấp.
f. Hình ảnh viêm phổi trên mô học.
Lưu ý:
- Cấy đàm khạc ra không có giá trị chẩn đoán viêm phổi nhưng có thể hữu ích cho việc chẩn đoán nguyên nhân và thực hiện kháng sinh đồ.
- Hình ảnh trên nhiều phim X quang có thể có giá trị nhiều hơn một phim.
4. Nhiễm khuẩn bệnh viện đường niệu
4.1. Nhiễm khuẩn đường niệu có triệu ch ng
Nhiễm khuẩn đường niệu có triệu chứng phải thỏa ít nhất một trong các tiêu chuẩn sau:
Tiêu chuẩn 1: Người bệnh có ít nhất một trong các dấu hiệu hay triệu chứng sau mà không tìm ra nguyên nhân nào khác: sốt >38 °C, tiểu gấp, tiểu lắt nhắt, khó đi tiểu, hay căng tức trên xương mu.
Và: người bệnh có một cấy nước tiểu dương tính (>105 khuẩn lạc (CFU)/ cm³) với không hơn hai loại vi khuẩn.
Tiêu chuẩn 2: Người bệnh có ít nhất hai trong các dấu hiệu hay triệu chứng sau mà không tìm ra nguyên nhân nào khác: sốt >38 °C, tiểu gấp, tiểu lắt nhắt, khó đi tiểu, hay căng tức trên xương mu.
Và: người bệnh có ít nhất một trong các triệu chứng sau:
1. Que thử bạch cầu (+) đối với phản ứng ester hóa (esterase) và hoặc nitrate của bạch cầu
2. Tiểu mủ (≥10 bạch cầu/mm³ nước tiểu hoặc ≥3 bạch cầu ở quang trường có độ phóng đại cao).
3. Tìm thấy vi khuẩn trên nhuộm Gram
4. Ít nhất hai lần cấy nước tiểu có ≥102 CFU/ cm³ với cùng một loại tác nhân gây nhiễm khuẩn tiểu (Gram âm hay S. saprophyticus)
5. Cấy nước tiểu có ≤105 CFU/ cm³ đối với một loại tác nhân gây bệnh đường tiểu (Gram âm hay S.saprophyticus) trên người bệnh đang điều trị kháng sinh hiệu quả KSNK tiểu.
6. Bác sĩ chẩn đoán nhiễm khuẩn đường niệu.
7. Bác sĩ thiết lập điều trị phù hợp nhiễm khuẩn đường niệu.
Tiêu chuẩn 3: Bệnh nhi ≤1 tuổi có ít nhất một trong những triệu chứng sau mà không tìm ra nguyên nhân nào khác: sốt >38 °C, hạ thân nhiệt <37 °C, ngừng thở, tim đập chậm, tiểu khó, mệt mỏi, nôn mửa.
Và: người bệnh có kết quả cấy nước tiểu dương tính >105 CFU/cm 3 với không hơn hai loại vi khuẩn.
Tiêu chuẩn 4: Bệnh nhi ≤1 tuổi có ít nhất một trong những triệu chứng sau mà không tìm ra nguyên nhân nào khác: sốt >38 °C, hạ thân nhiệt <37 °C, ngừng thở, tim đập chậm, tiểu khó, mệt mỏi, nôn mửa.
Và: có ít nhất một trong các điều kiện dưới đây:
a. Que thử bạch cầu (+) đối với phản ứng ester hóa (esterase) và hoặc nitrate của bạch cầu.
b. Tiểu mủ (≥10 bạch cầu/mm³ nước tiểu hoặc ≥3 bạch cầu ở quang trường có độ phóng đại cao.
c. Tìm thấy vi khuẩn trên nhuộm gram.
d. Ít nhất hai lần cấy nước tiểu có ≥102 CFU/cm³ với cùng một tác nhân gây nhiễm khuẩn đường tiết niệu (Gram âm hoặc S.saprophyticus).
e. Cấy nước tiểu có ≤105 CFU/cm³ với chỉ một tác nhân gây bệnh ở một người bệnh đang được điều trị với kháng sinh hiệu quả KSNK tiểu.
f. Bác sĩ chẩn đoán nhiễm khuẩn đường niệu.
g. Bác sĩ tiến hành điều trị phù hợp với nhiễm khuẩn đường niệu.
4.2. Nhiễm khuẩn đường niệu không triệu chứng
Nhiễm khuẩn tiểu không triệu chứng phải có ít nhất một trong các tiêu chuẩn sau:
Tiêu chuẩn 1: Người bệnh được đặt Catheter lưu trong vòng 7 ngày trước khi cấy.
Và: cấy nước tiểu dương tính (>105 CFU/cm³ với không hơn hai loại vi khuẩn).
Và: người bệnh không có các triệu chứng sau: sốt, tiểu gấp, tiểu nhắt, khó đi tiểu hay căng tức trên xương mu.
Tiêu chuẩn 2: Người bệnh không được đặt catheter lưu trong vòng 7 ngày trước lần cấy dương tính đầu tiên.
Và: cấy nước tiểu dương tính (>105 CFU/cm³ với không hơn hai loại vi khuẩn).
Và: người bệnh không có các triệu chứng sau: sốt, tiểu gấp, tiểu nhắt, khó đi tiểu hay căng tức trên xương mu.Ghi chú:
1. Cấy đầu catheter đường tiểu dương tính không có giá trị trong chẩn đoán NKBV đường tiết niệu.
2. Mẫu nước tiểu dùng thử phải được lấy đúng về mặt kỹ thuật.
3. Ở trẻ em phải lấy nước tiểu bằng cách đặt ống thông bàng quang hoặc hút trên xương mu.
4. Cấy nước tiểu ở túi chứa dương tính không đáng tin.
4.3. Nhiễm khuẩn khác của đường niệu (thận, niệu quản, bàng quang, niệu đạo, mô sau phúc mạc và quanh thận)
Các nhiễm khuẩn khác của đường niệu phải thỏa ít nhất một trong các tiêu chuẩn sau:
Tiêu chuẩn 1: Phân lập được vi khuẩn qua cấy dịch (ngoài nước tiểu) hay mô ở nơi tổn thương.
Tiêu chuẩn 2: Abces hay bằng chứng nhiễm khuẩn trên lâm sàng, lúc mổ hay giải phẩu bệnh.
Tiêu chuẩn 3: Người bệnh có ít nhất hai trong các triệu chứng sau mà không tìm ra nguyên nhân nào khác: sốt >38 °C, đau khu trú hay căng tức khu trú. Và: ít nhất một trong các triệu chứng sau:
a. Dẫn lưu ra mủ từ nơi tổn thương.
b. Cấy máu ra vi khuẩn phù hợp với vị trí tổn thương nghi ngờ.
c. Bằng chứng nhiễm khuẩn trên Xquang, siêu âm, CT scan, MRI…
d. Bác sĩ lâm sàng chẩn đoán nhiễm khuẩn thận, niệu quản, bàng quang, niệu đạo, mô sau phúc mạc hay khoảng quanh thận.
e. Điều trị phù hợp với nhiễm khuẩn thận, niệu quản, bàng quang, niệu đạo, mô sau phúc mạc hay khoảng quanh thận.
Tiêu chuẩn 4: Bệnh nhi ≤1 tuổi có ít nhất một trong những triệu chứng sau mà không tìm ra nguyên nhân nào khác: sốt >38 °C, hạ thân nhiệt <37 °C, ngừng thở, tim đập chậm, tiểu khó, mệt mỏi, nôn mửa.
Và: có ít nhất một trong các điều kiện dưới đây:
a. Chảy mủ từ nơi tổn thương.
b. Cấy máu dương tính phù hợp với vị trí nghi ngờ tổn thương.
c. Có bằng chứng nhiễm khuẩn trên chẩn đoán hình ảnh: siêu âm, CT, MRI, xạ hình...
d. Chẩn đoán nhiễm khuẩn của bác sĩ điều trị.
e. Bác sĩ tiến hành hướng điều trị thích hợp cho các nhiễm khuẩn trên.
ĐÁP ÁN
Bài 1- Đại cương về KSNK trong các cơ sở y tế
| Câu 1 A: Mắc phải B: Hiện diện C: Ủ bệnh | Câu 2: B: Lây qua giọt bắn C: Lây qua không khí | Câu 3: A: Tiếp xúc B: Giot bắn C: Không khí | Câu 4 C |
|
| Câu 5 D | Câu 6 D | Câu 7 A |
| Câu 8 E | Câu 9 D | Câu 10 D | Câu 11 E |
| Câu 12 Đ | Câu 13 Đ | Câu 14 S | Câu 15 Đ |
| Câu 16 Đ | Câu 17 Đ | Câu 18 Đ |
|
Bài 2- Hệ thống tổ chức và điều kiện thực hiện công tác KSNK
| Câu1. D | Câu 2. E | Câu 3. S | Câu 4. S |
| Câu 5. Đ | Câu 6. S | Câu 7. Đ | Câu 8. Đ |
| Câu 9. Đ | Câu 10 Đ | Câu 11 S | Câu 12 Đ |
| Câu 13. Đ | Câu 14. Gợi ý điểm chính: - Thiết lập đầy đủ hệ thống KSNK (hội đồng, khoa, mạng lưới) - Hội đồng, khoa, mạng lưới phải thực hiện đầy đủ các nhiệm vụ theo thông tư | 15. Gợi ý điểm chính: - Nêu được yêu cầu cho buồng phẫu thuật, phòng hồi sức - Nêu được phương tiện cần thiết cho bệnh viện 500 giường |
|
Bài 3 – Các đường lây truyền và biện pháp phòng ngừa
| Câu 1 S | Câu 2 Đ | Câu 3 Đ | Câu 4 Đ | Câu 5 Đ |
| Câu 6 S | Câu 7 Đ | Câu 8 S | Câu 9 S | Câu 10 Đ |
| Câu 11 Đ | Câu 12 Đ | Câu 13 S | Câu 14 S | Câu 15 S |
| Câu 16 Đ | Câu 17 S | Câu 18 S | Câu 19 D | Câu 20 A |
| Câu 21 A | Câu 22 D | Câu 23 B | Câu 24 D | Câu 25 C |
| Câu 26 A | Câu 27 D | Câu 28 A | Câu 29 D | Câu 30 B |
| Câu 31 D | Câu 32 A | Câu 33 A | Câu 34 B | Câu 35 C |
| Câu 36 C |
|
|
|
|
Bài 4 – Khử khuẩn, tiệt khuẩn
| Câu 1: A: Hấp ướt B Hấp khô C: Tiệt khuẩn nhiệt độ thấp có hydrogen perpxide công nghệ plasma | Câu 2 Đ | Câu 3 Đ | Câu 4 Đ |
| Câu 5 Đ | Câu 6 S | Câu 7 C | Câu 8 C |
| Câu 9 B | Câu 10 A | Câu 11 C | Câu 12 D |
| Câu 13 D | Câu 14: 14.1 (B 2) 14.2 (B1) 14.3 (B6) 14.4 (B3) 14.5 (B5) 14.6 (B4) |
|
|
| Câu 15 15.1 - A (Khử khuẩn mức độ trung bình) 15.2 - B (Khử khuẩn mức độ cao) 15.3 – C (Tiệt khuẩn) 15.4 – B (Khử khuẩn mức độ cao) | Câu 16 16.1 - C (Tiệt khuẩn nhiệt độ thấp) 16.2 - B (Tiệt khuẩn nhiệt độ cao) 16.3 - B (Tiệt khuẩn nhiệt độ cao) 16.4 - A/B (Khử khuẩn mức độ cao/Tiệt khuẩn nhiệt độ thấp) | ||
Bài 5- Phòng lây nhiễm trong tiêm và xử trí phơi nhiễm
| Câu 1 A. Tránh chuyền tay các vật sắc nhọn. B. Bố trí phương tiện tiêm, hộp kháng thủng trên bàn tiêm trong tầm với trên xe tiêm. | Câu 2 B. Không để bơm kim tiêm rơi vãi ngoài môi trường. C. Thực hiện đúng quy trình thu gom, vận chuyển và lưu giữ chất thải an toàn. | ||
| Câu 3 B. Không dùng tay để chuyền các vật sắc nhọn. D. Thực hiện đúng quy trình thu gom, vận chuyển và lưu giữ chất thải an toàn. | Câu 4 B. Đủ phương tiện tiêm | ||
| Câu 5 A. Không gây hại cho người nhận mũi tiêm. C. Không gây hại cho cộng đồng. | Câu 6 a) Chuẩn bị thuốc và phương tiện tiêm ở môi trường sạch, không bụi, vấy máu hoặc dịch. b) Sử dụng thuốc tiêm một liều. Nếu phải sử dụng thuốc tiêm nhiều liều, cần sử dụng kim lấy thuốc vô khuẩn. Không để kim lấy thuốc lưu lọ thuốc. Bảo quản tốt lọ thuốc sử dụng nhiều lần: lưu trữ trong tủ lạnh không quá 24 giờ, dùng dụng cụ đậy chuyên dụng. c) Nên chọn loại ống thuốc tiêm bẻ đầu hơn là loại ống thuốc phải cưa đầu bằng dao cưa. | ||
| Câu 7 D | Câu 8.D | ||
| Câu 9 B | Câu 10 A | Câu 11 D | Câu 12 a |
| Câu 13. Chuẩn bị xe tiêm theo nguyên tắc: - Lau mặt xe tiêm bằng khăn sạch tẩm dung dịch sát khuẩn trước khi sắp xếp dụng cụ. -Sắp xếp dụng cụ ngăn nắp, thuận tiện để chống nhầm lẫn, đổ vỡ. -Đủ phương tiện tiêm: + Bơm kim tiêm vô khuẩn + Hộp chống sốc phản vệ với đủ thuốc, dụng cụ cấp cứu. + Bông gạc tẩm cồn sát khuẩn. + Hộp kháng thủng thu gom vật sắc nhọn,. + Túi, thùng chứa chất thải do tiêm. + Găng tay sạch. + Dung dịch sát khuẩn tay nhanh có chứa cồn. + Dây garo. | Câu 14. 1.Xử trí tại chỗ: - Rửa ngay vùng da bị tổn thương bằng xà phòng và nước, dưới vòi nước chảy. - Để máu ở vết thương tự chảy, không nặn bóp vết thương - Băng vết thương lại 2. Báo cáo người phụ trách trực tiếp biết và làm biên bản 3. Đánh giá nguy cơ phơi nhiễm 4. Xác định tình trạng HIV của người bệnh 5. Gặp bác sĩ chuyên khoa để xin tư vấn và điều trị nếu cần | ||
| Câu 15. Nhân viên y tế cần tới ngay đến y tế cơ quan hoặc đơn vị điều trị HIV theo quy định để được uống thuốc điều trị sau phơi nhiễm các liều đầu tiên trong thời gian càng sớm càng tốt. | |||
Bài 6 – Quản lý đồ vải
| Câu 1. (A): Đảm bảo cung cấp đồ vải sạch khi người bệnh sử dụng (B):Tạo môi trường tin tưởng, thoải mái cho NB khi sử dụng đồ vải của bệnh viện | Câu 2. Đ | Câu 3. Đ | Câu 4.Đ |
| Câu 5.Đ | Câu 6. Đ | Câu 7. Đ | Câu 8. Đ |
| Câu 9. S | Câu 10. S | Câu 11. S | Câu 12. Đ |
| Câu 13. Đ | Câu 14. Đ | Câu 15.Đ | Câu 16. S |
| Câu 17. Đ | Câu 18. S | Câu 19. Đ | Câu 20.Đ |
| Câu 21. Đ | Câu 22. Đ | Câu 23. Đ | Câu 24. Đ |
| Câu 25. S | Câu 26. Đ | Câu 27. Đ | Câu 28. Đ |
| Câu 29. Đ | Câu 30. S | Câu 31. E | Câu 32. E |
| Câu 33. D | Câu 34. E | Câu 35. E |
|
Bài 7 – Vệ sinh môi trường
Câu 1:
B. Làm ẩm đối với mọi quy trình vệ sinh, không quét khô
D. Làm vệ sinh đi từ khu sạch nhất đến khu bẩn nhất, từ trên xuống dưới và từ trong ra ngoài.
G. Cần làm vệ sinh ngay nhũng nơi có nguy cơ lây nhiễm cao (khi có vương vãi máu hoặc các chất tiết, dịch cơ thể của bệnh nhân)
I. Sau khi làm vệ sinh, giẻ lau cần được giặt sạch, phơi khô dưới nắng.
Câu 2.
B- Giẻ lau vùng này không mang sang vùng khác lau.
D- Kỹ thuật lau theo đường zíc zắc, đường lau sau không đè lên đường lau trước, không để sót chỗ chưa lau, chỗ nào lau rồi, không lau lại, thay khăn khi kết thúc mỗi phòng bệnh
Câu 3
- Xe đẩy có 2 xô hoặc 3 xô
+ 1 xô đựng nước xà phòng: 30g -50g xà phòng bột /20 lít nước
+ 1 xô đựng dung dịch khử khuẩn (ví dụ: Presept 0,014%: pha 1viên 2,5g trong 10 lít nước hoặc nước javel).
+ 1 xô nước sạch
- Chổi, xẻng, túi đựng rác
- Cây lau nhà: đa năng (phải thay vải lau sau khi kết thúc từng phòng, từng khu vực.)
- Dầu xả tẩy mùi hôi.
- Khăn lau dùng 1 lần, thấm hút tốt.
- Bột chà hoặc dung dịch chà trắng men.
- Bàn chải cọ chân tường nhà
- Bàn chải cọ nhà vệ sinh.
- Các phương tiện bảo hộ cá nhân: găng tay, khẩu trang, ủng, áo choàng y tế….
Câu 4
Bước 1: Mang trang phục bảo hộ cá nhân và chẩn bị đủ phương tiện.
Bước 2: Thu dọn đồ đạc trong phòng bệnh gọn gàng.
Bước 3: Lau ẩm sạch bụi và hốt rác, chú ý các góc ở dưới gầm giường, bàn con ... Bước 4:
- Lau lần 1 với nước xà phòng.
- Lau lần 2 với nước sạch
- Lau lần 3 với dung dịch khử khuẩn
Bước 5: Mang găng tháo khăn lau bỏ vào túi chuyển nhà giặt
Bước 6: Đưa dụng cụ ra khỏi phòng, thu dọn.
Bước 7: Tháo găng tay và rửa tay
Câu 5:
- Mang trang phục phòng hộ: Găng tay, khẩu trang, ủng, kính bảo hộ (nếu cần).
- Pha dung dịch khử khuẩn chứa sodium nồng độ 1%.
- Tưới dung dịch khử khuẩn sodium nồng độ 1% để ít nhất trong 10 phút.
- Lấy giẻ hoặc giấy thấm để thấm máu và dịch trên bề mặt sàn nhà hoặc đồ vật và cho vào túi rác y tế mầu vàng.
- Lau bằng khăn ướt có xà phòng hoặc chất diệt khuẩn nơi có máu hoặc dịch đổ.
- Giặt khăn hoặc thay tải và lau lại bằng nước sạch hết xà phòng, sau đó lau khô mặt sàn.
- Tải lau sau khi làm vệ sinh phải giặt, phơi và để đúng quy định hoặc cho vào túi để chuyển đi giặt. Không được để tải lau ẩm ướt ở các góc nhà.
- Thu dọn dụng cụ vệ sinh, làm sạch và để đúng nơi quy định.
- Rửa tay ngay sau khi tháo găng vệ sinh.
Câu 6
| 6.1 – Vùng kém sạch | 6.2- Vùng sạch | 6.3- Vùng nhiễm khuẩn |
Câu 7
| 7.1- Màu xanh | 7.2- Màu vàng | 7.3- Màu đỏ |
| Câu 8: D | Câu 9: D | Câu 10: C |
Bài 8- Quản lý chất thải rắn
| Câu1. (A): Nguy hại (B): Lây nhiễm | Câu 2. (A): Hóa học nguy hại (B): Thông thường | Câu 3. (A): Thông thường (B): Lây nhiễm | Câu 4. - Sắc nhọn - Lây nhiễm không sắc nhọn - Có nguy cơ lây nhiễm cao - Giải phẫu |
| Câu 5. -Thấm máu, thấm dịch sinh học của cơ thể - Phát sinh từ buồng bệnh cách ly | Câu 6. B | Câu 7. C | Câu 8. B |
| Câu 9. C | Câu 10. A |
|
|
Bài 9 - Phòng ngừa và kiểm soát các bệnh nhiễm khuẩn thường gặp
| Câu 1 A. Thời gian; đúng kỹ thuật B. Bảo đảm vô khuẩn C. Bị ô nhiễm D. Bảo đảm vô khuẩn | Câu 2 - Đường tiếp xúc - Đường giọt bắn - Đường không khí | Câu 3 - Người bệnh - Môi trường - Phẫu thuật - Vi sinh vật | |||
| Câu 4 A | Câu 5 B | Câu 6 D | Câu 7 B | Câu 8 C | Câu 9 C |
| Câu 10 C | Câu 11 A | Câu 12 A | Câu 13 C | Câu 14 D | Câu 15 C |
| Câu 16 C | Câu 17 C | Câu 18 C | Câu 19 A | Câu 2 °C |
|
Bài 10 - Giám sát nhiễm khuẩn bệnh viện
Câu 1
Ưu điểm của phương pháp giám sát:
- Dễ thực hiện
- Chi phí nghiên cứu thấp
- Diện thực hiện rộng
- Nhiều người có thể tham gia
- Độ tin cậy chấp nhận được
Nhược điểm của phương pháp:
- Phản ánh thực trạng nhiễm khuẩn không đầy đủ
Là một bức ảnh ”chụp” về tỷ lệ nhiễm khuẩn tại một thời điểm nghiên cứu không phản ánh đầy đủ diễn biến nhiễm khuẩn.
Câu 2
Ưu điểm của phương pháp:
- Đây là phương pháp nghiên cứu có độ tin cậy cao.
- Đánh giá đúng thực trạng và diễn biến của nhiễm khuẩn bệnh viện với nhiều thông tin tin cậy có vai trò rất quan trọng để giúp đưa ra các can thiệp, hoạch định chính sách toàn diện về KSNK.
- Phương pháp nghiên cứu này được sử dụng cung cấp bằng chứng nhiễm khuẩn bệnh viện tin cậy.
Nhược điểm của phương pháp:
- Chi phí cao cho thực hành nghiên cứu theo phương pháp này
- Thời gian kéo dài
- Quá trình đánh giá kết quả nghiên cứu khó thực hiện, tốn nhiều công sức
Câu 3
Dịch là sự gia tăng tỷ lệ mới mắc bệnh vượt quá ngưỡng bình thường vốn có trong một giới hạn không gian, thời gian, ở một cộng đồng dân cư xác định.
Câu 4
1- Bước chuẩn bị thiết kế giám sát
Xác định đối tượng giám sát (nhóm người bệnh nào, nhóm công việc nào yếu tố nguy cơ giả thiết nào); xác định phương pháp, kỹ thuật giám sát (theo dõi tiếp diễn, hồi cứu, điều tra cá thể, khám lâm sàng, xét nghiệm vi sinh miễn dịch, các kiểm tra cận lâm sàng khác); chuẩn bị công cụ giám sát (sổ sách theo dõi, bệnh án, phiếu điều tra, bảng kiểm, các công cụ giám sát đo đạc chỉ số môi trường, buồng làm kháng sinh đồ...); xác định thời gian tiến hành; quy định các chỉ số giám sát phù hợp với mục tiêu.
Bước chuẩn bị là bước rất quan trọng vì chỉ khi thiết kế đúng và chuẩn bị tốt mới tránh được các nội dung công việc thiếu hoặc thừa và bảo đảm tính chính xác sau này của kết quả giám sát.
2- Tiến hành thu thập số liệu giám sát
-Thiết kế biểu mẫu thu thập số liệu phù hợp mục tiêu giám sát
- Sổ đăng ký, ghi chép tại phòng/khoa khám bệnh.
- Bệnh án lập cho các người bệnh nội trú.
- Bệnh trình theo dõi điều trị, hồ sơ phẫu thuật, tiểu thủ thuật, ghi chép hội chẩn...
- Các phiếu xét nghiệm vi sinh, kháng sinh đồ, miễn dịch, sinh học phân tử.
- Các kết quả khám nghiệm cận lâm sàng khác (x quang, nội soi...).
- Hồ sơ chuyển viện, ra viện, tử vong.
- Hồ sơ, bệnh án ngoại trú/ phục hồi chức năng.
- Các phiếu điều tra phỏng vấn người bệnh hay gia đình.
- Các kết quả đo đạc, nghiên cứu môi trường bệnh viện.
- Các kết quả do các cuộc điều tra cắt ngang cung cấp.
- Các kết quả do các điều tra nghiên cứu tiếp diễn, nghiên cứu can thiệp cung cấp.
3. Xử lý và phân tích số liệu
- Xử lý số liệu sơ bộ để loại bỏ những sai số hiển nhiên, tập hợp các kết quả rời rạc thành những bảng số liệu có tính hệ thống và phần nào có liên quan logic sinh học và toán học (xử lý cấp I).
- Thành lập các chỉ số cơ bản cần thiết theo mục tiêu giám sát NKBV (số tuyệt đối, tỷ lệ, tỷ suất...) (xử lý cấp 2).
- Tiến hành các phân tích so sánh đánh giá các mối tương quan nghiên cứu đây được coi là bước xử lý cấp 3.
- Tiến hành những điều tra, nghiên cứu bổ sung khi cần phải xác minh hoặc còn có những điểm nghi ngờ trong quá trình xử lý số liệu.
4. Báo cáo và công bố kết quả
- Báo cáo kết quả giám sát NKBV thường xuyên hoặc giám sát vụ dịch theo hệ thống cơ quan quản lý Bộ Y tế quy định cho từng hạnh bệnh viện để góp phần trong công tác quản lý và điều hành kiểm soát NKBV.
- Công bố số liệu trên các ấn phẩm phát hành của bệnh viện hoặc của chuyên ngành tùy theo phân cấp, mức độ của các NKBV, qui mô dịch... được Bộ Y tế hoặc Sở Y tế, bệnh viện quy định trong hệ thống.
- Công bố dưới hình thức các báo cáo tại hội nghị khoa học hoặc bài báo khoa học trong và ngoài nước. Mọi hình thức công bố kết quả giám sát NKBV do quy định của ngành y tế thống nhất trong cả nước (xem thông tư 18/2009/TT-BYT).
| Câu 5 S | Câu 6 Đ | Câu 7 Đ | Câu 8 Đ | Câu 9 Đ |
| Câu 10 Đ | Câu 11 E | Câu 12 B | Câu 13 D | Câu 14 E |
| Câu 15 D | Câu 16 E | Câu 17 B | Câu 18 D | Câu 19 C |
- 1Luật Phòng, chống bệnh truyền nhiễm 2007
- 2Quyết định 43/2007/QĐ-BYT về quy chế quản lý chất thải y tế do Bộ trưởng Bộ Y tế ban hành
- 3Thông tư 07/2008/TT-BYT hướng dẫn công tác đào tạo liên tục đối với cán Bộ Y tế do Bộ Y tế ban hành
- 4Quyết định 43/2008/QĐ-BYT về chức năng, nhiệm vụ, quyền hạn và cơ cấu tổ chức của Vụ Pháp chế thuộc Bộ Y tế do Bộ trưởng Bộ Y tế ban hành
- 5Thông tư 18/2009/TT-BYT hướng dẫn tổ chức thực hiện công tác kiểm soát nhiễm khuẩn trong các cơ sở khám bệnh, chữa bệnh do Bộ Y tế ban hành
- 6Luật khám bệnh, chữa bệnh năm 2009
- 7Công văn 1853/BYT-K2ĐT xây dựng Chương trình và Tài liệu đào tạo liên tục theo Thông tư 07/2008/TT-BYT do Bộ Y tế ban hành
- 8Quyết định 2018/QĐ-BYT năm 2018 về Hướng dẫn giám sát dựa vào sự kiện do Bộ Y tế ban hành
Công văn 5771/BYT-K2ĐT năm 2012 về Chương trình và Tài liệu Kiểm soát nhiếm khuẩn cho cán bộ y tế cơ sở do Bộ Y tế ban hành
- Số hiệu: 5771/BYT-K2ĐT
- Loại văn bản: Công văn
- Ngày ban hành: 30/08/2012
- Nơi ban hành: Bộ Y tế
- Người ký: Nguyễn Công Khẩn
- Ngày công báo: Đang cập nhật
- Số công báo: Đang cập nhật
- Ngày hiệu lực: 30/08/2012
- Tình trạng hiệu lực: Kiểm tra