Để sử dụng toàn bộ tiện ích nâng cao của Hệ Thống Pháp Luật vui lòng lựa chọn và đăng ký gói cước.
| BỘ Y TẾ | CỘNG HÒA XÃ HỘI CHỦ NGHĨA VIỆT NAM |
| Số: 5904/QĐ-BYT | Hà Nội, ngày 20 tháng 12 năm 2019 |
BỘ TRƯỞNG BỘ Y TẾ
Căn cứ Luật Khám bệnh, chữa bệnh năm 2009;
Căn cứ Nghị định số 75/2017/NĐ-CP ngày 20 tháng 6 năm 2017 của Chính phủ quy định chức năng, nhiệm vụ, quyền hạn và cơ cấu tổ chức của Bộ Y tế;
Xét đề nghị của Cục trưởng Cục Quản lý khám, chữa bệnh,
QUYẾT ĐỊNH:
Điều 1. Ban hành kèm theo Quyết định này tài liệu chuyên môn “Hướng dẫn chẩn đoán, điều trị và quản lý một số bệnh không lây nhiễm tại trạm y tế xã”, bao gồm:
1. Hướng dẫn chẩn đoán, điều trị, quản lý tăng huyết áp;
2. Hướng dẫn chẩn đoán, điều trị, quản lý đái tháo đường;
3. Hướng dẫn chẩn đoán, điều trị, quản lý lồng ghép tăng huyết áp và đái tháo đường;
4. Hướng dẫn chẩn đoán, điều trị, quản lý bệnh phổi tắc nghẽn mạn tính;
5. Hướng dẫn chẩn đoán, điều trị, quản lý hen phế quản ở người lớn.
Điều 2. Tài liệu chuyên môn “Hướng dẫn chẩn đoán, điều trị và quản lý một số bệnh không lây nhiễm tại trạm y tế xã” được áp dụng tại các trạm y tế xã, phường, thị trấn và tương đương trong cả nước.
Điều 3. Bãi bỏ nội dung Phần 2 - Chẩn đoán và điều trị một số bệnh mạn tính thường gặp trong Tài liệu chuyên môn “Hướng dẫn khám, chữa bệnh tại trạm y tế xã, phường” tại Quyết định số 2919/QĐ-BYT ngày 6/8/2014 của Bộ trưởng Bộ Y tế.
Điều 5. Giao Cục Quản lý Khám, chữa bệnh chủ trì, phối hợp với các đơn vị liên quan chỉ đạo, hướng dẫn, kiểm tra, giám sát việc thực hiện tài liệu chuyên môn “Hướng dẫn chẩn đoán, điều trị và quản lý một số bệnh không lây nhiễm tại trạm y tế xã”.
Điều 6. Các ông, bà: Chánh Văn phòng Bộ, Cục trưởng Cục Quản lý Khám, chữa bệnh, Chánh Thanh tra Bộ, Tổng Cục trưởng, Cục trưởng và Vụ trưởng các Tổng Cục, Cục Vụ thuộc Bộ Y tế, Giám đốc Sở Y tế các tỉnh, thành phố trực thuộc trung ương, Giám đốc các Bệnh viện, Viện trực thuộc Bộ Y tế, Thủ trưởng Y tế các ngành chịu trách nhiệm thi hành Quyết định này./.
|
| KT. BỘ TRƯỞNG |
CHẨN ĐOÁN, ĐIỀU TRỊ VÀ QUẢN LÝ MỘT SỐ BỆNH KHÔNG LÂY NHIỄM TẠI TRẠM Y TẾ XÃ
(Ban hành kèm theo Quyết định số 5904/QĐ-BYT ngày 20 tháng 12 năm 2019)
LỜI GIỚI THIỆU
Bệnh không lây nhiễm (BKLN) là nguyên nhân hàng đầu gây tử vong trên toàn cầu, là một trong những thách thức và gánh nặng bệnh tật chủ yếu của các nước trên thế giới trong thế kỷ 21. Trong năm 2016, BKLN gây ra 71% tử vong trên toàn cầu. Các BKLN chính gây ra các tử vong này là bệnh tim mạch (chiếm 44% trong tổng số tử vong do BKLN và 31% tử vong toàn cầu); ung thư (chiếm 22% tổng số tử vong do BKLN, 16% tử vong toàn cầu); bệnh phổi mạn tính (chiếm 9% tổng số tử vong do BKLN, 7% tử vong toàn cầu) và đái tháo đường (chiếm 4% tử vong do BKLN và 3% tử vong toàn cầu).
Toàn cầu hóa và đô thị hóa, sự thay đổi môi trường như là những tác nhân làm tăng lối sống không lành mạnh, như hút thuốc lá, lạm dụng uống rượu, bia, ăn uống không hợp lý, ít vận động thể lực và chính những yếu tố nguy cơ này làm phát triển các BKLN. Theo WHO, 80% bệnh tim mạch giai đoạn đầu, đột quỵ và đái tháo đường típ 2 và trên 40% ung thư có thể được phòng ngừa được thông qua ăn uống hợp lý, hoạt động thể lực đều đặn, không hút thuốc lá.
Tại Việt Nam, BKLN là nguyên nhân hàng đầu gây tử vong. Cứ 10 người chết có gần 8 người chết do BKLN. Ước tính năm 2016, tử vong do BKLN chiếm 77%. Có tới 44% số tử vong do BKLN là trước 70 tuổi. Theo báo cáo kết quả điều tra các yếu tố nguy cơ của một số BKLN năm 2015 ở nhóm tuổi từ 18 đến 69, tỷ lệ hiện mắc tăng huyết áp (THA) là 18,9, tỷ lệ có rối loạn đường huyết lúc đói là 3,6% và tỷ lệ đái tháo đường (ĐTĐ) là 4,1%. Ước tính của Hội hô hấp Việt Nam, chúng ta có khoảng 2,5 triệu người mắc bệnh phổi tắc nghẽn mạn tính. Ước tính cứ 25 người Việt Nam trưởng thành thì có 1 người mắc ĐTĐ và 5 người trưởng thành thì có 1 người mắc THA. Trong 1 xã với khoảng 8000 dân thì có tới 1000 người mắc THA và 250 người mắc ĐTĐ.
Tuy nhiên có tới 70-80% bệnh nhân BKLN chưa được quản lý điều trị. Một trong những nguyên nhân chủ yếu của tình trạng này là nhận thức của người dân vê bệnh còn chưa tốt; các dịch vụ sàng lọc, phát hiện sớm, chẩn đoán và điều trị bệnh ở tuyến y tế cơ sở, đặc biệt là ở trạm y tế xã còn hạn chế. Mặc dù nhiều trạm y tế đã triển khai điều trị BKLN như THA hoặc ĐTĐ nhưng thực chất chỉ là điều trị như các bệnh thông thường, không theo cách tiếp cận quản lý duy trì đối với bệnh mạn tính, nghĩa là chỉ kê đơn 5-7 ngày/lần khám, không theo dõi, đánh giá tỷ lệ đạt mục tiêu điều trị, không tư vấn, can thiệp thay đổi hành vi lối sống. Việc sử dụng thuốc được bảo hiểm y tế chi trả tại trạm y tế xã quá hạn chế so với các tuyến trên, đồng thời các chủng loại thuốc cũng thường xuyên thay đổi hoặc không đầy đủ gây tâm lý lo lắng cho bệnh nhân, năng lực chuyên môn ở trạm y tế còn hạn chế, chưa biết cách phối hợp thuốc hiệu quả, chưa lồng ghép quản lý bệnh theo nhóm...
Bộ Y tế đã có nhiều nỗ lực trong tăng cường công tác dự phòng, chẩn đoán, điều trị, quản lý BKLN tại trạm y tế. Đã có nhiều chính sách, hướng dẫn chuyên môn được ban hành nhằm tăng cường y tế cơ sở và thúc đẩy quản lý điều trị BKLN, đặc biệt là THA và ĐTĐ, như Thông tư 39/2017/TT-BYT ngày 18 tháng 10 năm 2017 quy định gói dịch vụ y tế cơ bản cho tuyến y tế cơ sở, Thông tư số 30/2018/TT-BYT ngày 30 tháng 10 năm 2018 ban hành Danh mục và tỷ lệ, điều kiện thanh toán đối với thuốc hóa dược, sinh phẩm, thuốc phóng xạ và chất đánh dấu thuộc phạm vi được hưởng của người tham gia bảo hiểm y tế, Thông tư số 52/2017/TT-BYT ngày 29 tháng 12 năm 2017 quy định về đơn thuốc và việc kê đơn thuốc hóa dược, sinh phẩm trong điều trị ngoại trú tại cơ sở khám bệnh, chữa bệnh, Thông tư 09/2019/TT-BYT hướng dẫn thẩm định điều kiện ký hợp đồng khám bệnh, chữa bệnh bảo hiểm y tế ban đầu, chuyển thực hiện dịch vụ cận lâm sàng và một số trường hợp thanh toán trực tiếp chi phí trong khám bệnh, chữa bệnh bảo hiểm y tế, Quyết định 2559/QĐ-BYT về Tăng cường quản lý điều trị THA và ĐTĐ áp dụng nguyên lý y học gia đình tại trạm y tế, các quyết định của Bộ trưởng Bộ Y tế ban hành hướng dẫn chẩn đoán, điều trị, quy trình lâm sàng về THA, ĐTĐ, bệnh phổi tắc nghẽn mạn tính và hen phế quản...
Nhằm tăng cường hiệu quả công tác chẩn đoán, điều trị, quản lý BKLN tại trạm y tế xã, chuẩn hóa, cập nhật các hướng dẫn chuyên môn về BKLN cho trạm y tế xã, với sự hỗ trợ của Tổ chức Y tế thế giới (WHO), Bộ Y tế ban hành tài liệu chuyên môn “Hướng dẫn chẩn đoán, điều trị, quản lý bệnh không lây nhiễm tại trạm y tế xã”. Tài liệu này chủ yếu dành cho cho các trạm y tế xã mới bắt đầu triển khai quản lý, điều trị THA, ĐTĐ, bệnh phổi tắc nghẽn mạn tính và hen phế quản. Tài liệu bao gồm 5 hướng dẫn: (1) Hướng dẫn chẩn đoán, điều trị, quản lý tăng huyết áp; (2) Hướng dẫn chẩn đoán, điều trị, quản lý đái tháo đường; (3) Hướng dẫn chẩn đoán, điều trị, quản lý lồng ghép tăng huyết áp và đái tháo đường; (4) Hướng dẫn chẩn đoán, điều trị, quản lý bệnh phổi tắc nghẽn mạn tính và (5) Hướng dẫn chẩn đoán, điều trị, quản lý hen phế quản ở người lớn.
Tài liệu được các chuyên gia của Bệnh viện Bạch Mai (Viện Tim mạch, Trung tâm Hô hấp, Trung tâm Dị ứng - Miễn dịch lâm sàng), Bệnh viện Nội tiết trung ương, Bệnh viện Lão khoa trung ương, các Hội chuyên ngành: Hội Tim mạch Việt Nam, Hội Nội tiết và Đái tháo đường Việt Nam, Hội hô hấp Việt Nam, Hội Hen, Dị ứng miễn dịch lâm sàng và WHO biên soạn dựa trên các quy định hiện hành của Bộ Y tế, Hướng dẫn chuyên môn của Bộ Y tế, khuyến nghị của WHO và các khuyến cáo quốc tế mới nhất về tăng huyết áp, đái tháo đường, bệnh phổi tắc nghẽn mạn tính và hen phế quản. Tài liệu được xây dựng theo từng bước thực hành lâm sàng, từ hỏi bệnh, khám bệnh, xét nghiệm, chuyển tuyến tới điều trị bằng thuốc và giáo dục, tư vấn cho bệnh nhân và gia đình. Kiến thức và thực hành được giới thiệu trong tài liệu rất cơ bản và thiết thực. Tất cả các trạm y tế có y bác sỹ có chứng chỉ hành nghề đa khoa đều có thể áp dụng trong thực hành khám, chữa bệnh, quản lý BKLN.
Chúng tôi xin trân trọng cảm ơn các chuyên gia và thành viên Ban Biên soạn đã dành nhiều thời gian và công sức để biên soạn tài liệu chuyên môn “Hướng dẫn chẩn đoán, điều trị, quản lý bệnh không lây nhiễm tại trạm y tế xã”, cám ơn sự hỗ trợ của WHO và xin giới thiệu tài liệu này tới các cán bộ y tế, đặc biệt là cán bộ làm việc tại trạm y tế xã. Tài liệu này có thể còn nhiều thiếu sót. Chúng tôi rất mong nhận được sự đóng góp từ Quý độc giả, đồng nghiệp để tài liệu ngày một hoàn thiện hơn. Mọi ý kiến đóng góp xin gửi về Bộ Y tế (Cục Quản lý Khám, chữa bệnh).
Trân trọng cảm ơn!
|
| TRƯỞNG BAN BIÊN SOẠN |
DANH SÁCH BAN BIÊN SOẠN HƯỚNG DẪN CHẨN ĐOÁN, ĐIỀU TRỊ VÀ QUẢN LÝ MỘT SỐ BỆNH KHÔNG LÂY NHIỄM TẠI TRẠM Y TẾ XÃ
Chủ biên
PGS.TS. Nguyễn Trường Sơn
Đồng chủ biên
PGS.TS. Lương Ngọc Khuê
GS.TS. Nguyễn Lân Việt
GS.TS. Trần Hữu Dàng
GS.TS. Ngô Quý Châu
PGS.TS. Trần Thúy Hạnh
Tham gia biên soạn và thẩm định
TS. Nguyễn Quang Bẩy
GS.TS. Ngô Quý Châu
GS.TS. Trần Hữu Dàng
TS. Phan Hướng Dương
TS. Vương Ánh Dương
PGS.TS. Trần Thúy Hạnh
PGS.TS. Chu Thị Hạnh
PGS.TS. Phạm Mạnh Hùng
PGS.TS. Vũ Văn Giáp
PGS.TS. Lương Ngọc Khuê
ThS. Nguyễn Trọng Khoa
PGS.TS. Lê Thị Tuyết Lan
PGS.TS. Nguyễn Viết Nhung
PGS.TS. Phan Thu Phương
TS. Nguyễn Hoàng Phương
PGS. TS. Nguyễn Ngọc Quang
PGS.TS. Hồ Thị Kim Thanh
TS. Phạm Huy Thông
TS. Hà Huy Toan
TS. Lê Quang Toàn
TS. Nguyễn Hữu Trường
TS. Lại Đức Trường
GS.TS. Nguyễn Lân Việt
PGS. TS. Nguyễn Thị Bạch Yến
Thư ký biên soạn
PGS. TS. Nguyễn Ngọc Quang
PGS.TS. Hồ Thị Kim Thanh
TS. Nguyễn Hữu Trưởng
TS. Lê Quang Toàn
ThS. Nguyễn Thị Thanh Huyền
ThS. Nguyễn Ngọc Dư
ThS Phan Thị Hạnh
ThS. Dương Ngọc Long
ThS. Trương Lê Vân Ngọc
MỤC LỤC
NỘI DUNG
Danh mục chữ viết tắt
Phần 1. HƯỚNG DẪN CHẨN ĐOÁN, ĐIỀU TRỊ VÀ QUẢN LÝ TĂNG HUYẾT ÁP TẠI TRẠM Y TẾ XÃ
Đối tượng áp dụng
Bước 1: Hỏi bệnh
Bước 2: Khám lâm sàng và xét nghiệm
Bước 3: Chẩn đoán
A. Phân độ tăng huyết áp
B. Phân tầng nguy cơ tim mạch cho người tăng huyết áp
Bước 4: Chuyển tuyến
A. Chuyển tuyến trên
B. Tuyến trên chuyển về trạm y tế
Bước 5: Điều trị, quản lý
A. Nguyên tắc điều trị
B . Phác đồ chung điều trị tăng huyết áp khi không có chỉ định ưu tiên
C. Phác đồ điều trị tăng huyết áp áp dụng tại những cơ sở mới triển khai quản lý, điều trị tăng huyết áp
D. Giáo dục, tư vấn cho người bệnh tăng huyết áp
Phụ lục 1.1: Quy trình đo huyết áp
Phụ lục 1.2: Sơ đồ các bước khẳng định chẩn đoán tăng huyết áp
Phụ lục 1.3: Biểu đồ ước tính nguy cơ tim mạch tổng thể
Phần 2. HƯỚNG DẪN CHẨN ĐOÁN, ĐIỀU TRỊ VÀ QUẢN LÝ ĐÁI THÁO ĐƯỜNG TẠI TRẠM Y TẾ XÃ
Đối tượng áp dụng
Bước 1: Hỏi bệnh
Bước 2: Khám lâm sàng và xét nghiệm
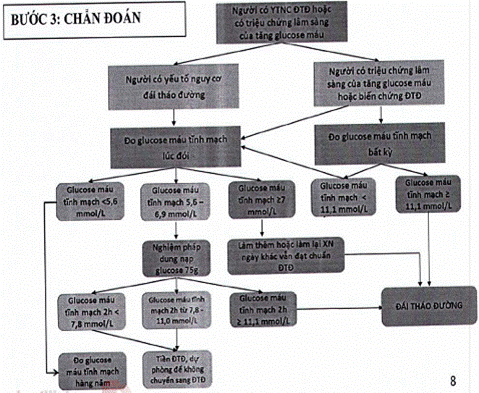
Bước 3: Chẩn đoán
A. Đái tháo đường
B. Tiền đái tháo đường
Bước 4: Chuyển tuyến
A. Chuyển tuyến trên
B. Tuyến trên chuyển về trạm y tế
Bước 5: Điều trị, quản lý
A. Xác định mục tiêu điều trị glucose máu cho từng bệnh nhân
B. Điều trị bằng thuốc uống
C. Điều trị bằng insulin
D. Giáo dục, tư vấn cho người bệnh đái tháo đường
Phụ lục 2.1: Quy trình xét nghiệm đường máu mao mạch
Phụ lục 2.2: Quy trình thực hiện nghiệm pháp dung nạp glucose đường uống
Phụ lục 2.3: Quy trình điều trị đái tháo đường
Phần 3. HƯỚNG DẪN CHẨN ĐOÁN, ĐIỀU TRỊ VÀ QUẢN LÝ LỒNG GHÉP TĂNG HUYẾT ÁP VÀ ĐÁI THÁO ĐƯỜNG TẠI TRẠM Y TẾ XÃ
Đối tượng áp dụng
Bước 1: Hỏi bệnh
Bước 2: Khám lâm sàng và xét nghiệm
Bước 3: Chẩn đoán
A. Phân độ tăng huyết áp
B. Phân tầng nguy cơ tim mạch cho người tăng huyết áp
C. Chẩn đoán đái tháo đường
D. Xử trí cấp cứu
1. Xử trí cấp cứu tăng huyết áp
2. Xử trí cấp cứu hạ glucose máu
Bước 4: Chuyển tuyến
A. Chuyển tuyến trên
B. Tuyến trên chuyển về trạm y tế
Bước 5: Điều trị, quản lý
A. Xác định mục tiêu điều trị và đánh giá kết quả điều trị đối với bệnh nhân đang quản lý
B. Nguyên tắc điều trị
C. Phác đồ chung điều trị tăng huyết áp khi không có chỉ định ưu tiên
D. Phác đồ điều trị tăng huyết áp áp dụng tại những cơ sở mới triển khai quản lý, điều trị tăng huyết áp
E. Sơ đồ quy trình điều trị đái tháo đường
F. Giáo dục, tư vấn cho người bệnh và gia đình
G. Một số thuốc thiết yếu điều trị tăng huyết áp, đái tháo đường và rối loạn lipid máu tại trạm y tế xã
Phụ lục 3.1: Một số biến chứng của bệnh đái tháo đường
Phụ lục 3.2: Thực hiện giảm một nửa lượng muối ăn hàng ngày để phòng, chống tăng huyết áp, tai biến mạch máu não và đái tháo đường
Phụ lục 3.3: Dinh dưỡng với bệnh nhân đái tháo đường
Phụ lục 3.4: Hoạt động thể lực đối với bệnh nhân tăng huyết áp và đái tháo đường
Phần 4. HƯỚNG DẪN CHẨN ĐOÁN, ĐIỀU TRỊ VÀ QUẢN LÝ BỆNH PHỔI TẮC NGHẼN MẠN TÍNH TẠI TRẠM Y TẾ XÃ
Đối tượng áp dụng
Bước 1: Hỏi bệnh
Bước 2: Khám lâm sàng và xét nghiệm
Bước 3: Chẩn đoán
A. Sơ đồ chẩn đoán bệnh phổi tắc nghẽn mạn tính
B. Đánh giá mức độ nặng bệnh phổi tắc nghẽn mạn tính
Bước 4: Chuyển tuyến
A. Chuyển tuyến trên
B. Tuyến trên chuyển về trạm y tế
Bước 5: Điều trị, quản lý
A. Điều trị bệnh phổi tắc nghẽn mạn tính giai đoạn ổn định
1. Mục tiêu điều trị
2. Các biện pháp điều trị không dùng thuốc
3. Các biện pháp điều trị dùng thuốc
4. Giáo dục, tư vấn cho bệnh nhân bệnh phổi tắc nghẽn mạn tính
5. Theo dõi và tái khám
B. Điều trị đợt cấp của bệnh phổi tắc nghẽn mạn tính (BPTNMT)
1. Các dấu hiệu gợi ý BN có đợt cấp của BPTNMT
2. Bước 1: Hỏi bệnh và khám bệnh
3. Bước 2: Đánh giá mức độ nặng của đợt cấp BPTNMT
4. Bước 3: Xử trí đợt cấp BPTNMT
Phụ lục 4.1: Đánh giá mức độ khó thở theo thang điểm mMRC
Phụ lục 4.2: Đánh giá BPTNMT với bảng điểm CAT
Phụ lục 4.3: Quy trình quản lý, điều trị BPTNMT tại trạm y tế xã
Phụ lục 4.4: Danh mục thuốc thiết yếu điều trị BPTNMT tại trạm y tế xã
Phần 5. HƯỚNG DẪN CHẨN ĐOÁN, ĐIỀU TRỊ VÀ QUẢN LÝ HEN PHẾ QUẢN Ở NGƯỜI LỚN TẠI TRẠM Y TẾ XÃ
Đối tượng áp dụng
Bước 1: Hỏi bệnh
Bước 2: Khám Lâm sàng và xét nghiệm
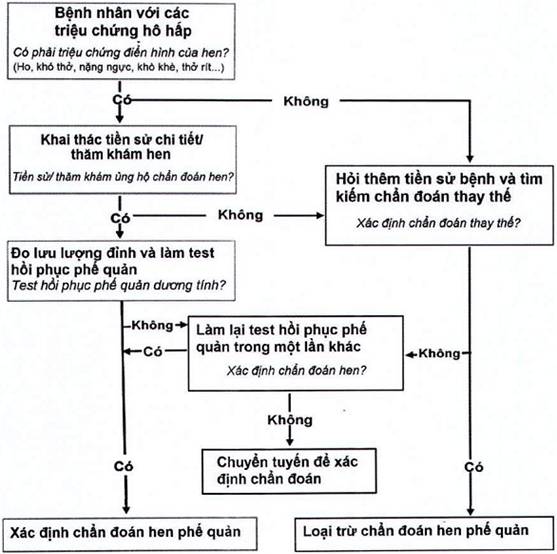
Bước 3: Chẩn đoán
Bước 4: Chuyển tuyến
A. Chuyển tuyến trên
B. Tuyến trên chuyển về trạm y tế
Bước 5: Điều trị, quản lý
A. Điều trị kiểm soát hen phế quản
1. Mục tiêu điều trị
2. Đánh giá mức độ kiểm soát triệu chứng hen trong 4 tuần qua
3. Các bậc điều trị và lựa chọn khởi đầu điều trị kiểm soát hen
B. Quản lý người bệnh hen phế quản
1. Giáo dục, tư vấn cho người bệnh hen phế quản
2. Quản lý người bệnh hen phế quản
C. Xử trí cơn hen cấp
1. Các dấu hiệu nhận biết cơn hen cấp
2. Xử trí cơn hen cấp
Phụ lục 5.1: Cách sử dụng lưu lượng đỉnh kế
Phụ lục 5.2: Danh mục thuốc thiết yếu điều trị hen phế quản tại trạm y tế xã
Phụ lục 5.3: Cách sử dụng các dụng cụ phun hít
Phụ lục 5.4: Bản kế hoạch hành động cho người bệnh hen phế quản
DANH MỤC CHỮ VIẾT TẮT
| BMI | Chỉ số khối cơ thể (Body Mass Index) |
| BN | Bệnh nhân |
| BPTNMT | Bệnh phổi tắc nghẽn mạn tính |
| ĐM | Động mạch |
| ĐTĐ | Đái tháo đường |
| GHTTM | Glucose huyết tương tĩnh mạch |
| HATT | Huyết áp tâm thu |
| HATTr | Huyết áp tâm trương |
| HĐTL | Hoạt động thể lực |
| HPQ | Hen phế quản |
| LLĐ | Lưu lượng đỉnh |
| MLCT | Mức lọc cầu thận |
| NPDNG | Nghiệm pháp dung nạp glucose đường uống |
| RLCH | Rối loạn chuyển hóa |
| RLDNG | Rối loạn dung nạp glucose |
| RLGMLĐ | Rối loạn glucose máu lúc đói |
| TBMMN | Tai biến mạch máu não |
| THA | Tăng huyết áp |
| TYT | Trạm y tế |
| XN | Xét nghiệm |
| YTNC | Yếu tố nguy cơ |
HƯỚNG DẪN CHẨN ĐOÁN, ĐIỀU TRỊ QUẢN LÝ TĂNG HUYẾT ÁP TẠI TRẠM Y TẾ XÃ
| Đối tượng áp dụng | ||||||||
| 1. Người trưởng thành (≥ 18 tuổi), có huyết áp ≥ 140/90 mmHg, phát hiện thông qua đo huyết áp tại cộng đồng hoặc khi đến khám tại trạm y tế; 2. Người tăng huyết áp (THA) sau khi Điều trị ổn định, được chuyển từ tuyến trên về trạm y tế xã để quản lý và theo dõi huyết áp (HA). | ||||||||
| BƯỚC 1. HỎI BỆNH - chú trọng các nội dung: | ||||||||
| 1. Họ tên, ngày tháng năm sinh, nghề nghiệp... 2. Triệu chứng và tiến triển liên quan đến THA: đau ngực, khó thở, phù mặt, chi... 3. Tiền sử chẩn đoán hoặc điều trị THA và các bệnh liên quan: số đo HA, các thuốc đã điều trị, tác dụng phụ và khả năng tuân thủ với điều trị lâu dài. | 4. Các yếu tố nguy cơ (YTNC): đái tháo đường (ĐTĐ), rối loạn lipid máu, béo phì hoặc thừa cân, hạn chế vận động thể lực, chế độ ăn, uống không phù hợp, hút thuốc, uống rượu bia, stress. 5. Tiền sử gia đình có bệnh tim mạch sớm... | |||||||
| BƯỚC 2. KHÁM LÂM SÀNG, XÉT NGHIỆM (XN): chú trọng các nội dung: | ||||||||
| 1. Đo HA tại trạm y tế theo đúng quy trình, đối chiếu với các số đo HA nhiều lần tại nhà... (Quy trình đo HA tại Phụ lục 1.1). 2. Đo chiều cao/cân nặng, vòng eo/mông, tính chỉ số BMI, phát hiện phù mặt/chi... 3. Khám tổng thể: phát hiện các tổn thương cơ quan đích (nếu có) ở: tim (tiếng tim, tiếng thổi, biểu hiện suy tim ứ huyết), não (dấu hiệu thần kinh khu trú), thận (biểu hiện suy thận), mạch máu ngoại vi (bắt mạch, tiếng thổi/ phồng ở các mạch máu...). | 4. Hemoglobin và/hoặc hematocrit; 5. Glucose máu khi đói; 6. Bilan lipid máu: cholesterol toàn phần, triglycerides, LDL-C, HDL-C; 7. Điện giải máu (Na+, K+), axit uric, creatinine máu; 8. Chức năng gan: SGOT/SGPT máu; 9. Tổng phân tích nước tiểu và tìm protein niệu (định tính hoặc định lượng); 10. Điện tâm đồ đủ 12 chuyển đạo | |||||||
| (Cần so sánh và đối chiếu với diễn biến các kết quả lâm sàng, XN đã có từ trước) | ||||||||
| Khoảng cách giữa các lần khám, xét nghiệm cơ bản và theo dõi 1. Lần đầu tiên phát hiện THA: cần khám lâm sàng toàn diện và làm đầy đủ các xét nghiệm cơ bản (hoàn thành trong vòng 3 tháng đầu). 2. Các xét nghiệm (XN) cơ bản cần nhắc lại định kỳ mỗi 6-12 tháng 1 lần hoặc sớm hơn khi người bệnh có biểu hiệu bất thường. 3. Theo dõi sát HA và các dấu hiệu lâm sàng trong 1 tháng đầu khi khởi trị hoặc khi thay đổi phác đồ điều trị THA. Khi HA ổn định (đạt HA mục tiêu và không có tác dụng phụ) thì sẽ khám và theo dõi định kỳ mỗi 1-3 tháng 1 lần. | ||||||||
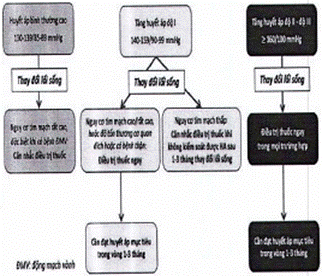
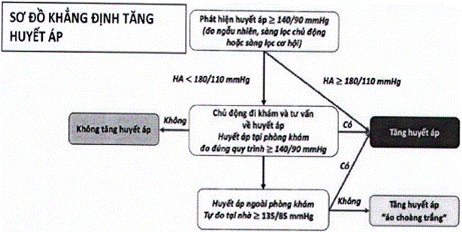
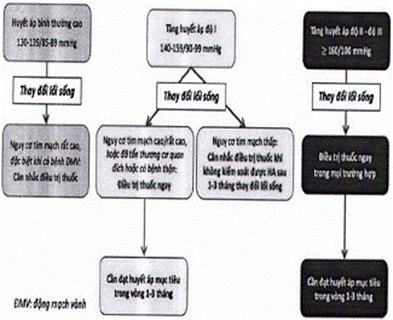
| BƯỚC 3. CHẨN ĐOÁN - A. Phân độ THA (Sơ đồ các bước để khẳng định chẩn đoán THA trong Phụ lục 1.2) | ||||||||
| Phân độ huyết áp | HA tâm thu (mmHg) |
| HA tâm trương (mmHg) | |||||
| HA tối ưu | < 120 | và | <80 | |||||
| HA bình thường | 120 - 129 | và/hoặc | 80-84 | |||||
| HA bình thường cao | 130 - 139 | và/ hoặc | 85-89 | |||||
| THA độ 1 | 140-159 | và/ hoặc | 90-99 | |||||
| THA độ 2 | 160-179 | và/ hoặc | 100-109 | |||||
| THA độ 3 | ≥ 180 | và/ hoặc | ≥ 110 | |||||
| Nếu HA tâm thu và tâm trương không cùng mức thì chọn mức cao hơn để phân độ. | ||||||||
| B. Phân tầng nguy cơ tim mạch cho người tăng huyết áp | ||||||||
| 1. Nguy cơ rất cao khi có 1 trong các yếu tố sau: a) Đã có bệnh/biến cố tim mạch như bệnh động mạch (ĐM) vành, ĐM não, ĐM chủ/ngoại vi; b) Đái tháo đường (ĐTĐ) kèm tổn thương cơ quan đích (như protein niệu) hay có kèm ≥ 1 yếu tố nguy cơ tim mạch chính (THA độ III hay cholesterol toàn phần máu ≥ 8 mmol/L (≥ 310mg/dL)); c) Suy thận nặng mức lọc cầu thận (MLCT) < 30 ml/phút; d) Nguy cơ tim mạch tổng thể 10 năm theo thang điểm SCORE >10% (Sử dụng Biểu đồ ước tính nguy cơ tim mạch tổng thể tại Phụ lục 1.3). | 2. Nguy cơ cao khi có 1 trong các yếu tố sau: a) Tăng rõ 1 trong các yếu tố nguy cơ tim mạch: THA ≥ 180/110 mmHg, rối loạn lipid máu: cholesterol toàn phần ≥ 8 mmol/L (≥ 310mg/dL); b) Đái tháo đường chưa có tổn thương cơ quan đích; c) THA đã có dày thất trái; d) Suy thận vừa, MLCT từ 30-59 ml/phút; e) Nguy cơ tim mạch tổng thể 10 năm theo thang điểm SCORE từ 5-10%. | |||||||
| BƯỚC 4. CHUYỂN TUYẾN A. Chuyển tuyến trên 1. THA ở người trẻ (≤ 40 tuổi), THA ở phụ nữ có thai hoặc nghi THA thứ phát; 2. THA có nhiều bệnh nặng phối hợp; 3. THA đang quản lý điều trị có diễn biến bất thường, không đạt HA mục tiêu dù đã điều trị đủ ≥ 3 thuốc, với ít nhất 1 lợi tiểu hoặc không dung nạp với thuốc, hoặc 4. THA nghi ngờ hoặc đã có biến chứng nặng (như tai biến mạch máu não, suy tim, bệnh mạch vành, phình tách động mạch chủ, suy thận, tiền sản giật...); 5. Khi cần làm XN cho lần đầu tiên mới phát hiện THA hoặc khám định kỳ 6-12 tháng (nếu trạm y tế chưa làm được đủ XN cơ bản). B. Tuyến trên chuyển về trạm y tế: 1. Những trường hợp BN chuyển lên để làm XN lần đầu hoặc theo định kỳ mà không thấy bất thường. 2. THA đã được kiểm soát ổn định ở tuyến trên với một phác đồ hiệu quả, đạt mục tiêu điều trị THA, trên cơ sở các thuốc sẵn có tại trạm y tế xã. | ||||||||
| BƯỚC 5. ĐIỀU TRỊ, QUẢN LÝ A. Nguyên tắc Điều trị 1. Cần điều trị đúng và đủ hàng ngày; quản lý và theo dõi đều, điều trị lâu dài, chỉnh liều định kỳ. 2. Mục tiêu điều trị THA nhằm ngăn ngừa hoặc làm chậm tiến triển các biến chứng của THA trên cơ quan đích: nghĩa là cần đạt “HA mục tiêu” và giảm tối đa “nguy cơ tổn thương cơ quan đích”, cụ thể mục tiêu về HA tại trạm y tế như sau: - HA tâm thu từ 120 đến < 130 mmHg (người < 65 tuổi) và từ 130 đến < 140 mmHg (người ≥ 65 tuổi), có thể thấp hơn nếu dung nạp được. - HA tâm trương cần đạt từ 70 đến < 80 mmHg. |
| |||||||
| 3. Cần khởi trị sớm, tích cực để nhanh chóng đạt HA mục tiêu trong vòng 1-3 tháng. 4. Chiến lược điều trị luôn gồm biện pháp thay đổi lối sống kết hợp thuốc hạ HA khi có chỉ định. 5. Thời điểm khởi trị THA: - Khởi trị khi HA ≥ 140/90 mmHg ở người < 80 tuổi hoặc ≥ 160/90 mmHg ở người ≥ 80 tuổi; - Khi HA từ 130-139/85-89 mmHg: cần thay đổi lối sống, cân nhắc phối hợp với điều trị thuốc khi nguy cơ tim mạch rất cao. 6. Tiếp tục duy trì lâu dài phác đồ điều trị khi đã đạt HA mục tiêu, cũng như cần theo dõi chặt để định kỳ chỉnh thuốc. 7. Kiểm soát đồng thời các yếu tố nguy cơ tim mạch khác như ĐTĐ, rối loạn lipid máu... để tăng tối đa hiệu quả dự phòng tổn thương cơ quan đích và giảm thiểu nguy cơ tim mạch tổng thể. 8. Chú ý cá thể hóa điều trị trên cơ sở đánh giá toàn diện HA, hiệu quả/giá thành và khả năng tuân thủ điều trị. | ||||||||
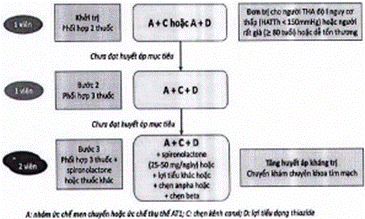
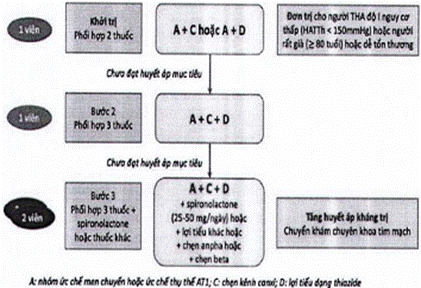
| B. Phác đồ chung điều trị THA khi không có chỉ định ưu tiên 1. Khi chưa đủ các thông tin về YTNC tim mạch khác, về tổn thương cơ quan đích và các bệnh lý phối hợp thì có thể khởi trị THA như đối với người không có chỉ định ưu tiên theo phác đồ sau: | ||||||||
| |
| |||||||
| 2. Nên phối hợp sớm 2 thuốc để nhanh chóng đạt HA mục tiêu trừ các trường hợp THA độ 1 nguy cơ thấp, người ≥ 80 tuổi hoặc dễ tổn thương. 3. Cá thể hóa các lựa chọn thuốc hạ huyết áp hoặc khi có các chỉ định ưu tiên để chọn thuốc HA: tham khảo Hướng dẫn chẩn đoán và điều trị THA dành cho tuyến y tế cơ sở. | ||||||||
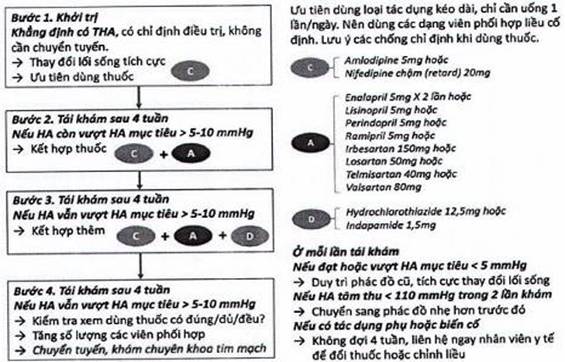
| C. Phác đồ điều trị THA áp dụng tại những cơ sở mới triển khai quản lý và điều trị THA. 1. Phác đồ phối hợp thuốc HA dưới đây là một ví dụ dễ thực hiện cho những trạm y tế xã mới triển khai chương trình quản lý THA; 2. Khi BN được tuyến trên chuyển về (sau khi THA đã được kiểm soát ổn định với một phác đồ hiệu quả, đạt mục tiêu điều trị THA, trên cơ sở các thuốc sẵn có tại trạm y tế xã), điều trị sẽ theo chỉ định điều trị của tuyến trên; 3. Nếu THA độ 2 thì bắt đầu từ bước 2 (phối hợp 2 loại thuốc). 4. Trường hợp chỉ có một loại thuốc thì tăng dần liều cho đến khi đạt HA mục tiêu. Nếu tăng đến liều tối đa mà không đạt HA mục tiêu thì phải chuyển tuyến. 5. Cần lưu ý luôn luôn giáo dục và tư vấn cho người bệnh để thay đổi lối sống tích cực; 6. Khi chưa đạt được HA mục tiêu, xem lại việc dùng thuốc hạ áp, việc thay đổi lối sống và phối hợp thuốc như trong hướng dẫn chẩn đoán và điều trị THA tại tuyến cơ sở.
| ||||||||
| D. Giáo dục, tư vấn cho người bệnh tăng huyết áp 1. Tích cực thay đổi lối sống: a) Chế độ ăn hợp lý: - Giảm ăn mặn, đảm bảo đủ kali và các yếu tố vi lượng; - Tăng cường rau xanh, quả tươi, nhiều mầu sắc, ưu tiên các loại hạt thô, dầu thực vật; - Hạn chế thức ăn nhiều cholesterol và axít béo no; cân đối dầu thực vật và mỡ động vật; - Hạn chế thức ăn chế biến sẵn, đồ uống ngọt có gas. b) Duy trì cân nặng lý tưởng: BMI 18,5 đến 22,9 kg/m2; vòng bụng < 90cm (nam) và < 80cm (nữ); c) Hạn chế tối đa uống rượu, bia, nếu uống thì số lượng ≤ 2 cốc/ngày (nam) hoặc ≤ 1 cốc/ngày (nữ) và tổng phải ≤ 10 cốc/tuần (nam) hoặc ≤ 5 cốc/tuần (nữ). Không uống rượu nhiều cùng một lúc; d) Ngừng hoàn toàn việc hút thuốc lá hoặc thuốc lào kể cả các dạng khác như hút thuốc lá điện tử, nhai, ăn…cũng như tránh xa môi trường có khói thuốc; e) Tăng cường hoạt động thể lực: ≥ 150 phút/tuần (ít nhất là ở mức độ vừa phải, 30-60 phút/ngày, kết hợp các bài tập cơ tĩnh và động); f) Tránh lo âu, căng thẳng; cần có thời gian thư giãn, nghỉ ngơi hợp lý, tránh bị lạnh đột ngột. 2. Tuân thủ điều trị, không tự ý bỏ thuốc hoặc giảm liều khi không có chỉ định của Bác sỹ. | ||||||||
Phụ lục 1.1: QUY TRÌNH ĐO HUYẾT ÁP
1. Người được đo HA cần nghỉ ngơi trong phòng yên tĩnh ít nhất 5-10 phút trước khi đo HA. Không dùng chất kích thích (cà phê, hút thuốc, rượu bia...) trong vòng 2 giờ trước khi đo HA. Không nói chuyện trong khi đang đo HA.
2. Đo HA có thể tiến hành ở các tư thế ngồi ghế tựa (tư thế tiêu chuẩn) hoặc nằm lưng đặt giường. Tư thế đứng thẳng (đo vào thời điểm 1 phút hoặc 3 phút sau khi đứng dậy từ vị trí ngồi) dùng để phát hiện hạ HA tư thế, nhất là ở người cao tuổi, ĐTĐ hoặc có các bệnh lý dễ gây hạ HA tư thế. Khi đo HA cần đảm bảo người được đo thả lỏng, tránh co cứng cơ: nếu ở tư thế ngồi, thì ghế cần có tựa, tay duỗi thẳng thoải mái trên bàn, nếp khuỷu ngang mức với tim, không bắt chéo chân.
3. HA có thể đo thủ công sử dụng HA kế thủy ngân hay HA kế đồng hồ, hoặc đo tự động sử dụng HA kế điện tử. Các thiết bị đo cần được kiểm chuẩn định kỳ ( 6 tháng - 1 năm/lần) để đảm bảo độ chính xác của việc đo HA.
4. Cần quấn băng quấn đủ chặt và đảm bảo kích thước bao đo tương xứng với vùng chi thể được đo HA. Nếu đo HA ở cánh tay thì bề dài bao đo (nằm trong băng quấn) tối thiểu bằng 80% chu vi cánh tay, bề rộng tối thiểu bằng 40% chu vi cánh tay và vị trí đặt bờ dưới của bao đo ở trên nếp lằn khuỷu 1,5-2 cm. Vị trí băng quấn cần ngang với vị trí của tim người cần đo.
5. Xác định vị trí động mạch dập rõ nhất ở dưới và bên ngoài băng quấn để điều chỉnh vị trí băng quấn khi đo HA tự động (ứng với đường đánh dấu động mạch trên băng quấn) hoặc để đặt ống nghe khi đo HA thủ công. Cần đảm vị trí tương ứng với mốc 0 của HA kế thủy ngân hoặc vị trí của đồng hồ kế là ngang với vị trí của tim dù tư thế đo HA là ngồi, nằm hay đứng. Nếu đo thủ công, người đo sẽ bơm hơi cho đến khi không còn sờ thấy mạch đập, rồi bơm thêm 30mmHg sau đó xả hơi với tốc độ 2-5 mmHg/nhịp đập. HA tâm thu tương ứng với số đo HA lúc xuất hiện tiếng đập đầu tiên (pha I của Korotkoff) và HA tâm trương tương ứng với số đo HA lúc mất hẳn tiếng đập (pha V của Korotkoff) khi nghe tiếng đập bằng ống nghe.
6. Nên đo HA ít nhất hai lần, mỗi lần cách nhau ít nhất 1-2 phút. Nếu số đo HA giữa 2 lần đo chênh nhau >10mmHg, cần đo lại thêm một vài lần, sau khi đã nghỉ thêm trên 5 phút. Giá trị HA ghi nhận là trung bình của hai lần đo cuối cùng. Với người có rối loạn nhịp tim như rung nhĩ, cần đo thêm một vài lần và đo thủ công sử dụng ống nghe để tăng độ chính xác. Nếu chưa bao giờ đo HA, cần đo HA ở cả hai cánh tay, tay nào có con số HA cao hơn sẽ dùng để theo dõi HA về sau. Ghi lại số đo HA theo đơn vị mmHg dưới dạng HA tâm thu/HA tâm trương (ví dụ 126/82 mmHg), không làm tròn số quá hàng đơn vị và thông báo kết quả cho người được đo.
Phụ lục số 1.2: SƠ ĐỒ CÁC BƯỚC KHẲNG ĐỊNH CHẨN ĐOÁN THA
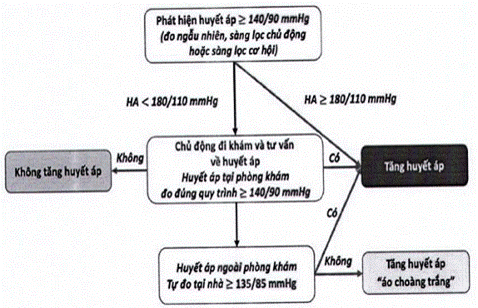
Phụ lục số 1.3: BIỂU ĐỒ ƯỚC TÍNH NGUY CƠ TIM MẠCH TỔNG THỂ
(Nếu không làm XN được thì coi cholesterol toàn phần bằng 5 mmol/l)

HƯỚNG DẪN CHẨN ĐOÁN, ĐIỀU TRỊ VÀ QUẢN LÝ ĐÁI THÁO ĐƯỜNG TẠI TRẠM Y TẾ XÃ
| Đối tượng áp dụng | ||
| 1. Người trưởng thành có nguy cơ mắc đái tháo đường (ĐTĐ) típ 2 đến trạm y tế. 2. Người bệnh ĐTĐ sau khi Điều trị ổn định, được chuyển từ tuyến trên về. | ||
| BƯỚC 1. HỎI BỆNH- Chú trọng các nội dung: | ||
| 1. Glucose máu trước đây? 2. Các triệu chứng điển hình của ĐTĐ: Khát nước, uống nhiều, ăn nhiều, tiểu nhiều, gầy sút nhiều. 3. Các biểu hiện nghi ngờ biến chứng ĐTĐ: nhìn mờ, nhiễm trùng da lâu lành, viêm quanh chân răng, rụng răng sớm, nhiễm trùng tiết niệu, viêm âm đạo tái diễn, tê chân tay... | 4. Tiền sử chẩn đoán và điều trị ĐTĐ và các bệnh liên quan, kèm theo (THA, rối loạn lipid máu, bệnh tim, thận): Thuốc sử dụng, hiệu quả, tác dụng phụ 5. Các YTNC: hút thuốc lá, uống rượu, bia, ăn nhiều đồ ngọt, ăn ít rau, ăn nhiều mỡ động vật, ít hoạt động thể lực. 6. Tiền sử gia đình (trực hệ): bố mẹ đẻ, anh chị em ruột có bị ĐTĐ, mẹ bị ĐTĐ thai kỳ. | |
| BƯỚC 2: KHÁM LÂM SÀNG VÀ XÉT NGHIỆM: chú trọng các nội dung: | ||
| 1. Đo vòng eo, tính BMI, khám phù 2. Đo HA, bắt mạch ngoại vi, nghe tim (đều hay không? có tiếng thổi động mạch cảnh, động mạch bụng?). 3. Nghe phổi, khám bụng (chú ý tìm xem có gan to không) 4. Khám bàn chân: vết chai, loét, móng chân, cảm giác, mạch mu chân... 5. BN tái khám cần đánh giá sự tuân thủ điều trị. | 6. Đo thị lực 7. XN glucose máu, cholesterol máu và protein niệu (nếu có điều kiện) 8. Xem kết quả XN đã có sẵn (chú ý glucose máu, HbA1c, creatinin, điện giải đồ, chức năng gan, thận, thành phần lipid máu). 9. XN glucose máu mao mạch (Quy trình XN trong Phụ lục 2.1): chỉ có giá trị phát hiện sớm và theo dõi điều trị. | |
| Các rối loạn glucose huyết | Tiêu chuẩn chẩn đoán | |
| A. Đái tháo đường * Nếu glucose máu không tăng rõ, chẩn đoán cần 2 kết quả đạt chuẩn ở cùng mẫu máu hoặc ở 2 mẫu XN khác nhau ở ngày khác. | a) Glucose huyết tương tĩnh mạch (GHTTM) lúc đói (buổi sáng, sau nhịn đói qua đêm 8-12 tiếng) ≥ 7,0mmol/L (hay ≥ 126 mg/dL)* hoặc | |
| b) GHTTM 2 giờ trong nghiệm pháp dung nạp glucose đường uống (NPDNG: Quy trình thực hiện NPDNG trong Phụ lục 2.2) ≥ 11,1mmol/L (hay ≥ 200 mg/dL)* hoặc | ||
| c) HbA1c ≥ 6,5% (hay ≥ 48mmol/mol)* hoặc | ||
| d) GHTTM bất kỳ ≥ 11,1 mmol/L (hay ≥ 200 mg/dL) và triệu chứng lâm sàng của tăng glucose máu. | ||
| B. Tiền ĐTĐ | Rối loạn glucose máu lúc đói (RLGMLĐ) | GHTTM lúc đói: 5,6 đến 6,9mmol/L (100 đến 125 mg/dL) và |
| GHTTM 2 h trong NPDNG < 7,8mmol/L (< 140mg/dL) | ||
| Rối loạn dung nạp glucose (RLDNG) | GHTTM 2 h trong NPDNG 7,8 đến 11,0 mmol/L (140 đến 199 mg/dL) và | |
| GHTTM lúc đói (nếu đo) từ 5,6 - 6,9 mmol/L (hay 100- 125 mg/dL) | ||
| Tăng HbA1c | 5,7 đến 6,4% (hay 39 đến 47 mmol/mol) | |
| Chẩn đoán xác định ĐTĐ phải định lượng glucose huyết tương tĩnh mạch (GHTTM). Glucose mao mạch chỉ để theo dõi điều trị. Nếu XN glucose mao mạch nghi ngờ ĐTĐ cần chuyển BN lên tuyến có XN GHTTM để xác định chẩn đoán. | ||
| BƯỚC 4. CHUYỂN TUYẾN | ||
| A. Chuyển tuyến trên 1. ĐTĐ típ 1, ĐTĐ thai kỳ, người ĐTĐ mang thai. 2. Chuyển tuyến trên hoặc chuyển đi làm xét nghiệm các trường hợp nghi ngờ tiền đái tháo đường hoặc đái tháo đường: khi glucose máu mao mạch ≥ 5,6 mmol/L hay ≥ 100mg/dL và trạm y tế xã không thực hiện được xét nghiệm chẩn đoán đái tháo đường. 3. Cholesterol máu ≥ 8 mmol/L (nếu có kết quả xét nghiệm) 4. Người bệnh đến khám lần đầu hoặc đang điều trị ĐTĐ có một trong các biểu hiện cấp tính sau: - Triệu chứng tăng glucose máu (khát, uống nhiều, tiểu nhiều, gầy sút); Mất nước (da khô, véo da dương tính, môi se, khô niêm mạc miệng. - Glucose máu lúc đói > 16,7 mmol/L (hoặc 300mg/dL) - Rối loạn ý thức không có hạ glucose máu (nghi do tăng áp lực thẩm thấu). - Hạ glucose máu tái diễn, hôn mê hạ glucose máu (sau xử lý cấp cứu). - Có cơn đau thắt ngực mới xuất hiện, triệu chứng của thiếu máu não thoáng qua (tai biến mạch máu não (TBMMN) hồi phục nhanh), hoặc TBMMN thực sự. - Sốt cao có kèm glucose máu tăng cao, sốt kéo dài, ho kéo dài (nghi lao phổi), các bệnh nhiễm trùng nặng (viêm phổi, nhiễm trùng tiết niệu nặng có sốt...) 5. Người bệnh đến khám lần đầu hoặc ĐTĐ đang quản lý điều trị có một trong các diễn biến bất thường, biến chứng mạn tính sau: - Loét bàn chân - Đau chân khi đi lại (nghi viêm tắc tĩnh mạch, động mạch chân), tê bì giảm cảm giác chân - Phù (nghi do suy thận). - Giảm thị lực tiến triển 6. ĐTĐ đang quản lý không đạt mục tiêu điều trị sau 3 tháng. 7. Theo lịch hẹn để kiểm tra định kỳ (đánh giá hiệu quả điều trị, biến chứng, chức năng gan, thận...). Xử lý hạ glucose máu trước khi chuyển tuyến: a) Làm ngay xét nghiệm glucose máu nếu BN có biểu hiện hạ glucose máu. b) Nếu glucose máu < 3,9mmol/L (70mg/dL) và/hoặc có triệu chứng đói lả, run, vã mồ hôi, mạch nhanh thì cần xử lý: - BN còn uống được: Cho uống 01 cốc nước đường (10-15g glucose) hoặc đồ uống có đường như nước hoa quả, ăn bánh kẹo, theo dõi triệu chứng hạ glucose máu. - Nếu BN không uống được: Tiêm tĩnh mạch hoặc truyền tĩnh mạch nhanh 15gr glucose tương ứng 75 mL glucose 20%; hoặc 150 ml glucose 10%. Kiểm tra lại ý thức và glucose máu sau 15-30 phút, nếu glucose máu chưa đạt 5 mmol/L lặp lại như trên rồi duy trì bằng truyền dung dịch glucose 10%. c) Chuyển tuyến nếu ý thức không cải thiện, hoặc có các tiêu chí chuyển tuyến khác. B. Tuyến trên chuyển về trạm y tế. - ĐTĐ có thể kiểm soát bằng thuốc uống có tại trạm y tế. - ĐTĐ đã được kiểm soát ổn định ở tuyến trên với phác đồ mà các thuốc sẵn có tại trạm y tế | ||
| BƯỚC 5. ĐIỀU TRỊ, QUẢN LÝ (Quy trình Điều trị, quản lý ĐTĐ trong Phụ lục 2.3) A. Xác định mục tiêu điều trị glucose máu cho từng bệnh nhân: 1. Glucose máu lúc đói hoặc trước ăn từ 4.4 - 7.2 mmol/L; 2. Glucose máu sau ăn 1-2h: < 10 mmol/L, 3. HbA1C < 7% trong đa số các trường hợp. B. Điều trị bằng thuốc uống. 1. Dùng metformin đầu tiên và điều chỉnh liều để đạt được glucose máu mục tiêu. 2. Nếu có chống chỉ định với metformin hoặc không khống chế được glucose máy với metformin đơn trị liệu thì thay hoặc thêm sulfonylurea. Các nhóm thuốc khác dùng theo hướng dẫn chung cho các tuyến của BYT 3. Nếu THA thì cho thuốc điều trị hạ HA theo hướng dẫn. Nhóm ức chế men chuyển hoặc ức chế thụ thể là lựa chọn đầu tiên nếu ĐTĐ đã có tổn thương thận (có protein niệu). 4. Dùng statin cho tất cả bệnh nhân ĐTĐ típ 2 từ 40 tuổi trở lên. 5. BN tuyến trên chuyển về: điều trị theo đơn tuyến trên và chỉnh liều theo mục tiêu điều trị. C. Điều trị bằng insulin Tham khảo Hướng dẫn chẩn đoán, điều trị và quản lý ĐTĐ cho tuyến y tế cơ sở. D. Giáo dục và tư vấn cho người bệnh đái tháo đường • Tuân thủ điều trị, không tự bỏ thuốc hoặc giảm liều. Tái khám đúng hẹn • Không hút thuốc lá, tránh khói thuốc lá • Không nên uống rượu bia. • Hoạt động thể lực tối thiểu: tương đương với đi bộ nhanh (4-5km/h) khoảng 30 phút/ngày, 150 phút mỗi tuần (không nghỉ quá 2 ngày/tuần) tốt nhất đi hằng ngày. • Giảm cân nếu thừa cân, béo phì • Chế độ ăn uống lành mạnh: - Thực hiện ăn giảm muối: Cho bớt muối, chấm nhẹ tay, giảm ngay đồ mặn. - Ăn ≥ 5 đơn vị (400g) rau, trái cây không ngọt mỗi ngày. - Sử dụng các loại dầu ăn tốt cho sức khỏe như dầu đậu nành, vừng, lạc, oliu... - Ăn các loại hạt, đậu, ngũ cốc nguyên hạt và thực phẩm giàu kali - Hạn chế ăn thịt đỏ, tối đa một hoặc hai lần/ tuần. Hạn chế thức ăn rán, chiêng. - Ăn cá hoặc thức ăn giàu axit béo omega 3 ít nhất hai lần/ tuần. - Hạn chế ăn đường, đồ ngọt, các thực phẩm có chỉ số đường huyết cao. | ||
Phụ lục 2.1: QUY TRÌNH XÉT NGHIỆM ĐƯỜNG MÁU MAO MẠCH
1. Chỉ định
a) Số lần đo đường máu mao mạch (ĐMMM) trong ngày, trong tuần, thời điểm đo được bác sỹ chỉ định dựa trên tình trạng bệnh và bệnh lý của người bệnh.
- Các trường hợp bệnh nhân (BN) đang điều trị với Insulin, đang điều chỉnh liều thuốc hạ đường máu.
- Phụ nữ mang thai có chẩn đoán đái tháo đường (ĐTĐ) thai kỳ có thể thử một hoặc nhiều lần trong ngày (thường trước các bữa ăn và sau các bữa ăn 1 hoặc 2 giờ).
- Các trường hợp đang dùng ổn định các thuốc viên hạ đường máu: có thể thử đường máu 2 - 3 lần trong tuần vào trước, sau các giờ ăn và trước giờ đi ngủ.
b) Các thời điểm khác: Người bệnh ĐTĐ có thể thử bất kể khi nào có các triệu chứng bất thường như: khát nhiều, tiểu nhiều, đói, bủn rủn tay chân, vã mồ hôi hoặc trước và sau khi luyện tập thể lực.
2. Chống chỉ định: Không có chống chỉ định tuyệt đối về thử ĐMMM.
3. Chuẩn bị
a) Chuẩn bị người bệnh.
- Kiểm tra họ tên người bệnh, giờ chỉ định thử đường máu.
- Thông báo, hướng dẫn, giải thích để người bệnh hợp tác.
- Đề nghị BN rửa sạch và lau khô tay hoặc sát trùng bằng bông cồn rồi để khô.
- Để người bệnh ở tư thế thích hợp (ngồi hoặc nằm).
b) Chuẩn bị dụng cụ.
- Máy thử đường máu, que thử đường máu, kim chích máu, bút chích máu, bảng theo dõi đường máu.
- Kiểm tra que thử đường máu (hạn dùng, thời gian sử dụng kể từ khi mở hộp que thử), kiểm tra máy thử (tình trạng máy, pin).
- Hộp đựng bông cồn 700, bông khô.
- Hộp đựng que thử, kim chích máu đã sử dụng.
4. Các bước tiến hành
a) Bước 1: Người thực hiện thử đường máu: rửa tay, đội mũ, đeo khẩu trang.
b) Bước 2: Lắp kim vào bút chích máu, chỉnh độ sâu tùy thuộc vào độ dày của da người bệnh.
c) Bước 3: Lấy que thử ra khỏi hộp (đậy nắp hộp lại ngay).
d) Bước 4: Đưa que thử vào máy để máy tự khởi động hoặc và bật máy thử đường máu, đối chiếu code hiện trên máy có trùng với code của que thử không (nếu không trùng phải chỉnh lại cho đúng).
e) Bước 5: Người thực hiện thử đường máu cầm tay người bệnh vuốt nhẹ dồn máu từ gốc ngón tay lên đầu ngón tay (một trong bốn ngón, ngón 2, 3, 4, 5), đưa đầu bút chích máu vào mép ngoài cạnh đầu ngón và bấm bút chích máu, nặn nhẹ để lấy đủ giọt máu (tùy theo từng loại máy mà lấy ít hay nhiều máu)
f) Bước 6: Thấm máu vào giấy thử rồi cắm vào máy, hoặc để cạnh để que thử hút máu (tùy từng loại máy lấy máu ở ngoài hay loại mao dẫn).
g) Bước 7: Lau sạch máu trên tay người bệnh bằng bông khô.
h) Bước 8: Đợi máy hiện kết quả (từ 5- 45 giây), đọc kết quả, thông báo kết quả cho BN, dặn dò BN những điều cần thiết (ăn ngay nếu đường máu thấp...).
i) Bước 9: Bỏ ngay kim và que thử đã sử dụng vào hộp đựng rác thải y tế phù hợp.
j) Bước 10: Thu dọn dụng cụ, rửa tay.
5. Đánh giá kết quả, ghi kết quả
a) Đánh giá kết quả:
- Mục tiêu của kết quả ĐMMM còn tùy thuộc vào từng bệnh nhân cụ thể. Theo khuyến cáo của Hiệp hội đái tháo đường Hoa Kỳ (ADA) năm 2015 ĐMMM trước ăn từ 4,4 - 7,2 mmol/l và ĐMMM sau ăn 2 giờ < 10 mmol/l là đạt mục tiêu.
Đối với phụ nữ mang thai có chẩn đoán ĐTĐ thai kỳ thì mục tiêu đường máu đòi hỏi phải kiểm soát chặt chẽ hơn.
+ Trước ăn: < 5,3 mmol/L.
+ Sau ăn 1h: < 7,8 mmol/L.
+ Sau ăn 2h: < 6,7 mmol/L.
b) Báo bác sỹ và kịp thời xử trí khí kết quả đường máu bất thường quá cao (HI) hoặc quá thấp (LO).
c) Ghi phiếu điều dưỡng
- Ngày, giờ đo đường máu mao mạch
- Ghi kết quả vào sổ theo dõi đường máu hoặc phiếu theo dõi- chăm sóc hoặc hồ sơ quản lý bệnh nhân.
6. Các nguyên nhân làm kết quả không chính xác và cách xử trí.
| NGUYÊN NHÂN | XỬ TRÍ |
| Giấy thử bị ẩm hoặc hết hạn sử dụng | Sau khi mở hộ lấy giấy thử phải đóng ngay nắp hộp lại. Không lấy nhiều giấy thử để ra ngoài khi chưa sử dụng. Hộp giấy đã mở để sử dụng chỉ dùng trong vòng 3 tháng. |
| Giấy thử và máy không cùng code (với loại máy có code) | Trước khi sử dụng cần kiểm tra số code của giấy thử và số code của máy. Khi dùng hộp que thử mới cần chỉnh số code mới sao cho phù hợp với code của máy. |
| Ngón tay bị ướt do cồn hoặc nước làm loãng và không tạo ra giọt máu | Rửa tay sạch để khô, hoặc bông thấm vừa phải lượng cồn. |
| Lấy máu quá ít vào giấy thử | Lấy đủ lượng máu vào giấy |
| Nơi gắn giấy thử không sạch (dính máu hoặc bụi bẩn) | Bảo quản máy, vệ sinh máy thường xuyên. |
7. Lợi ích của việc thử đường máu mao mạch
- Lượng máu lấy để xét nghiệm ít, biết kết quả nhanh, tương đối chính xác.
- Biết được ngay kết quả sau mỗi lần thử.
- Đánh giá được sự ảnh hưởng của thức ăn và thuốc.
- Đánh giá được sự ảnh hưởng của rèn luyện thể lực.
- Phát hiện sớm khi đường huyết bất thường.
- Thảo luận giữa bệnh nhân và bác sỹ để có kế hoạch điều trị kịp thời.
Phụ lục 2.2: QUY TRÌNH THỰC HIỆN NGHIỆM PHÁP DUNG NẠP GLUCOSE ĐƯỜNG UỐNG
1. Chỉ định
- Những người đang nghi ngờ hoặc có những yếu tố nguy cơ mắc bệnh đái tháo đường type 2.
- Khuyến khích thực hiện với những phụ nữ mang thai (từ tuần thứ 24 đến tuần thứ 28 của thai kỳ) để phát hiện sớm đái tháo đường thai kỳ.
2. Chống chỉ định
- Người bệnh đang có 1 bệnh cấp tính
- Ngày làm nghiệm pháp người bệnh thấy khó chịu, mệt mỏi, rối loạn tiêu hóa...
- Chế độ ăn những ngày trước khi làm nghiệm pháp không ổn định.
- Đái tháo đường đã được chẩn đoán xác định.
3. Chuẩn bị trước ngày làm nghiệm pháp
- Người bệnh cần ăn uống bình thường, chế độ ăn giàu carbonhydrate trong 3 ngày trước khi tiến hành nghiệm pháp.
- Tuyệt đối không sử dụng các thuốc thuộc nhóm corticoid, thuốc lợi tiểu, thuốc an thần trong vòng ít nhất 3 ngày.
- Nghiệm pháp dung nạp glucose sẽ được tiến hành vào buổi sáng sau khi người bệnh nhịn đói từ 10 - 14 giờ.
- Chuẩn bị sẵn 75gr glucose khan
4. Quy trình thực hiện nghiệm pháp
- Người bệnh cần phải nghỉ ngơi ít nhất 30 phút trước lúc làm nghiệm pháp.
- Nhân viên y tế sẽ lấy mẫu máu tĩnh mạch lần thứ nhất để xét nghiệm glucose máu khi đói (M0).
- Người bệnh uống 75g đường pha với 250ml nước trắng, uống từ từ trong vòng 5 phút.
- Ngồi nghỉ ngơi, hạn chế vận động, không ăn uống cho đến khi lấy xong mẫu máu thứ 2.
- Sau 2 giờ kể từ khi bắt đầu uống nước đường, lấy mẫu máu tĩnh mạch lần thứ 2 (M2) để xét nghiệm glucose máu.
5. Phiên giải kết quả:
| Đái tháo đường | M0 ≥ 7,0mmol/L (hay ≥ 126 mg/dL) hoặc M2 ≥ 11,1mmol/L (hay ≥ 200 mg/dL) |
| Tăng glucose máu lúc đói | M0: 5,6 đến 6,9 mmol/L (hay 100 đến 125 mg/dL) và M2 < 7,8mmol/L (hay < 140mg/dL) |
| Rối loạn dung nạp glucose | M2: 7,8 đến 11,0 mmol/L (hay 140 đến 199 mg/dL) và M0 < 7,0mmol/L (hay < 126 mg/dL) |
| Bình thường | M0 < 5,6 mmol/L (100 mg/dL) và M2 < 7,8 mmol/L (140 mg/dL) |
Phụ lục 2.3: QUY TRÌNH ĐIỀU TRỊ ĐÁI THÁO ĐƯỜNG

HƯỚNG DẪN CHẨN ĐOÁN, ĐIỀU TRỊ VÀ QUẢN LÝ LỒNG GHÉP TĂNG HUYẾT ÁP VÀ ĐÁI THÁO ĐƯỜNG TẠI TRẠM Y TẾ XÃ
| Đối tượng áp dụng | |||||
| Người mắc bệnh tăng huyết áp và đái tháo đường | |||||
| BƯỚC 1. HỎI BỆNH - Chú trọng các nội dung: | |||||
| 1. Họ tên, ngày, tháng năm sinh, nghề nghiệp 2. Lý do chính đi khám là gì? Mong muốn gì? 3. Số đo HA, glucose máu trước đây? 4. Triệu chứng và tiến triển: - Nghi ĐTĐ: sụt cân, uống nhiều, khát nhiều, tiểu nhiều. - Dấu hiệu tổn thương cơ quan đích do THA hoặc THA thứ phát (Não: đau đầu, chóng mặt; dấu hiệu thần kinh khu trú như sụp mi, méo miệng, nói khó, liệt nửa người… Tim: khó thở, đau tức ngực; Mắt; nhìn mờ; Thân: đái ít, phù…). | - Biểu hiện biến chứng: tiểu ít, phù nhiều, sưng chân, tê bì tay chân, kim châm, nóng rát bàn chân; nhiễm trùng lâu khỏi (Biến chứng do ĐTĐ trong Phụ lục 3.1). 5. Tiền sử chẩn đoán và Điều trị ĐTĐ và các bệnh liên quan, kèm theo (THA, rối loạn mỡ máu, bệnh tim, thận): Thuốc đã/đang sử dụng, hiệu quả, tác dụng phụ, hoặc xem đơn thuốc, sổ y bạ, sổ quản lý bệnh… 6. Các YTNC: Thuốc lá, rượu, bia, ăn nhiều đồ ngọt, ít rau, nhiều mỡ động vật, ít hoạt động thể lực. 7. Tiền sử gia đình (trực hệ): bố mẹ đẻ, anh chị em ruột có bị ĐTĐ, mẹ bị ĐTĐ thai kỳ. | ||||
| BƯỚC 2: KHÁM LÂM SÀNG VÀ XÉT NGHIỆM - Chú trọng các nội dung: | |||||
| 1. Đo vòng eo, BMI, khám phù 2. Đo HA, bắt mạch ngoại vi, nghe tim (đều hay không? có tiếng thổi động mạch cảnh, động mạch bụng?) 3. Nghe phổi, khám bụng (chú ý tìm xem có gan to không). 4. Khám bàn chân bệnh nhân ĐTĐ; cảm giác, vết chai, loét. 5. Xem kết quả XN đã có sẵn (chú ý điện giải đồ, chức năng gan, thận, cholesterol máu). | 6. Làm/ chuyển tuyến để làm các XN cơ bản: - Các XN cơ bản Hemoglobin và/hoặc hematocrit; - Glucose máu khi đói; - Lipid máu: cholesterol toàn phần, LDL-C, HDL-C, triglycerides; - Điện giải máu (Na, K), A. uric, creatinine; - Chức năng gan: SGOT/SGPT máu; - Tổng phân tích nước tiểu và tìm protein niệu (định tính hoặc định lượng); - Điện tâm đồ đủ 12 chuyển đạo. | ||||
| Khoảng cách giữa các lần khám, xét nghiệm cơ bản và theo dõi BN cần được khám lâm sàng toàn diện, làm XN cơ bản (nếu không làm được → chuyển tuyến) Đối với THA: - Lần đầu tiên phát hiện THA: cần khám lâm sàng toàn diện và làm đầy đủ các xét nghiệm cơ bản (hoàn thành trong vòng 3 tháng đầu). - Các xét nghiệm (XN) cơ bản cần nhắc lại định kỳ mỗi 6-12 tháng 1 lần hoặc sớm hơn khi người bệnh có biểu hiệu bất thường. - Theo dõi sát HA và các dấu hiệu lâm sàng trong 1 tháng đầu khi khởi trị hoặc khi thay đổi phác đồ điều trị THA. Khi HA ổn định (đạt HA mục tiêu và không có tác dụng phụ) thì sẽ khám và theo dõi định kỳ mỗi 1-3 tháng 1 lần. Đối với ĐTĐ: Cần chuyển tuyến trên làm XN cơ bản khi phát hiện nghi ngờ ĐTĐ sau đó theo hướng dẫn của tuyến trên. | |||||
| BƯỚC 3. CHẨN ĐOÁN - A. Phân độ THA | |||||
| Phân độ huyết áp | HA tâm thu (mmHg) |
| HA tâm trương (mmHg) | ||
| HA tối ưu | < 120 | và | < 80 | ||
| HA bình thường | 120 - 129 | và/hoặc | 80 - 84 | ||
| HA bình thường cao | 130 - 139 | và/hoặc | 85 - 89 | ||
| THA độ 1 | 140 - 159 | và/hoặc | 90 - 99 | ||
| THA độ 2 | 160 - 179 | và/hoặc | 100 - 109 | ||
| THA độ 3 | ≥ 180 | và/hoặc | ≥ 110 | ||
| Nếu HA tâm thu và tâm trương không cùng mức thì chọn mức cao hơn để phân độ. | |||||
|
| |||||
| B. Phân tầng nguy cơ tim mạch cho người THA | |||||
| 1. Nguy cơ rất cao khi có 1 trong các yếu tố: a) Đã có bệnh/biến cố tim mạch như bệnh động mạch (ĐM) vành, ĐM não, ĐM chủ/ngoại vi; b) ĐTĐ kèm tổn thương cơ quan đích (như protein niệu) hay có kèm ≥ 1 YTNC tim mạch chính (THA độ III hay cholesterol toàn phần máu ≥ 8 mmol/L (≥ 310 mg/dL)); c) Suy thận nặng MLCT < 30 ml/phút; d) Nguy cơ tim mạch tổng thể 10 năm theo thang điểm SCORE > 10% | 2. Nguy cơ cao khi có 1 trong các yếu tố: a) Tăng rõ 1 trong các YTNC tim mạch: THA ≥ 180/110 mmHg, rối loạn lipid máu: cholesterol toàn phần ≥ 8 mmol/L (≥ 310mg/dL); b) ĐTĐ chưa có tổn thương cơ quan đích; c) THA đã có dày thất trái; d) Suy thận vừa, MLCT từ 30-59ml/phút; e) Nguy cơ tim mạch tổng thể 10 năm theo thang điểm SCORE từ 5-10%. | ||||

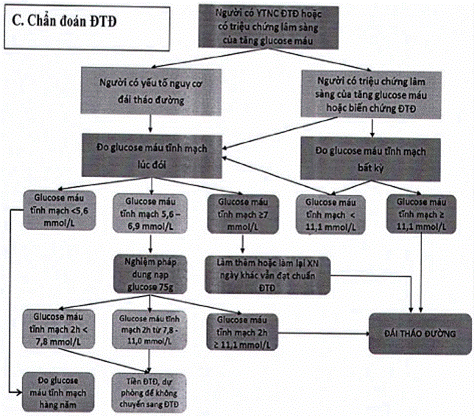
| Các rối loạn glucose huyết | Tiêu chuẩn chẩn đoán | |||||||||
| 1. Đái tháo đường * Nếu glucose máu không tăng rõ, chẩn đoán cần 2 kết quả đạt chuẩn ở cùng mẫu máu hoặc ở 2 mẫu XIV khác nhau ở ngày khác. | a) Glucose huyết tương tĩnh mạch (GHTTM) lúc đói (buổi sáng, sau nhịn đói qua đêm 8-12 tiếng) ≥ 7,0 mmol/L (hay ≥ 126 mg/đL)* hoặc | |||||||||
| b) GHTTM 2 giờ trong nghiệm pháp dung nạp glucose đường uống (hướng dẫn thực hiện NPDNG trong Phụ lục 04) (NPDNG) ≥ 11,1 mmol/L (hay ≥ 200 mg/dL)* hoặc | ||||||||||
| c) HbA1c ≥ 6,5% (hay ≥ 48 mmol/mol)* hoặc | ||||||||||
| d) GHTTM bất kỳ ≥ 11,1 mmol/L (hay ≥ 200 mg/dL) và triệu chứng lâm sàng của tăng glucose máu. | ||||||||||
| 2. Tiền ĐTĐ | Rối loạn glucose máu lúc đói (RLGMLĐ) | GHTTM lúc đói: 5,6 đến 6,9 mmol/L (hay 100 đến 125 mg/dL) và | ||||||||
| GHTTM 2 h trong NPDNG < 7,8 mmol/L (< 140 mg/dL) | ||||||||||
| Rối loạn dung nạp glucose (RLDNG) | GHTTM 2 h trong NPDNG 7,8 đến 11,0 mmol/L (140 đến 199 mg/dL) và | |||||||||
| GHTTM lúc đói (nếu đo) từ 5,6 - 6,9 mmol/L (hay 100- 125 mg/dL). | ||||||||||
| Tăng HbA1c | 5,7 đến 6,4% (hay 39 đến 47 mmol/mol). | |||||||||
| Chẩn đoán xác định ĐTĐ phải định lượng glucose huyết tương tĩnh mạch (GHTTM). Glucose mao mạch chỉ để theo dõi điều trị. Nếu XN glucose mao mạch nghi ngờ ĐTĐ cần chuyển BN lên tuyến có XN GHTTM để xác định chẩn đoán. | ||||||||||
| D. Xử trí cấp cứu | ||||||||||
| 1. Xử trí cấp cứu THA. - Khi HA ≥ 200/120 mmHg hoặc ≥180/110 mmHg nhưng có các biểu hiện như đau thắt ngực, đau đầu dữ dội, thở nhanh và nông, nhìn mờ, đi tiêu giảm, buồn nôn và nôn, lơ mơ, co giật, có dấu hiệu thần kinh khu trú hoặc dấu hiệu suy tim... - Cần chuyển khẩn cấp tới bệnh viện. Liên hệ với tuyến trên để được hướng dẫn thêm - Dùng thuốc hạ áp có sẵn tại trạm y tế xã nếu không có chống chỉ định. Tránh dùng nifedipine loại tác dụng nhanh (uống hoặc ngậm dưới lưỡi) vì tác dụng hạ HA mạnh, khó kiểm soát. 2. Xử trí cấp cứu hạ glucose máu - Làm ngay xét nghiệm glucose máu nếu BN có biểu hiện hạ glucose máu. - Nếu glucose máu < 3,9mmol/L (70mg/dL) và/hoặc có triệu chứng đói lả, run, vã mồ hôi, mạch nhanh thì cần xử lý: BN còn uống được: Cho uống 01 cốc nước đường (10-15g glucose) hoặc đồ uống có đường như nước hoa quả, ăn bánh kẹo, theo dõi triệu chứng hạ glucose máu. Nếu BN không uống được: Tiêm tĩnh mạch hoặc truyền tĩnh mạch nhanh 15g glucose tương ứng 75 mL glucose 20%; hoặc 150 mL glucose 10%. Kiểm tra lại ý thức và glucose máu sau 15-30 phút, nếu glucose máu chưa đạt 5 mmol/L lặp lại như trên rồi duy trì bằng truyền dung dịch glucose 10%. Chuyển tuyến nếu ý thức không cải thiện, hoặc có các tiêu chí chuyển tuyến khác. | ||||||||||
| BƯỚC 4. CHUYỂN TUYẾN | ||||||||||
| A. Chuyển tuyến trên. 1. THA ở người trẻ (≤ 40 tuổi) hoặc nghi THA thứ phát; THA ở phụ nữ có thai. 2. THA đang quản lý điều trị có diễn biến bất thường: - THA nghi ngờ hoặc đã có biến chứng nặng (như TBMMN, suy tim, bệnh mạch vành, phình tách động mạch chủ, suy thận, tiền sản giật...); - Không đạt HA mục tiêu dù đã điều trị đủ ≥ 3 thuốc, với ít nhất 1 lợi tiểu hoặc không dung nạp với thuốc, hoặc có quá nhiều bệnh nặng phối hợp; 3. Khi cần làm xét nghiệm cho lần đầu mới phát hiện THA hoặc định kỳ 6-12 tháng (nếu trạm y tế chưa làm được đủ XN cơ bản): 4. Cholesterol máu ≥ 8 mmol/L (nếu có kết quả). 5. Nghi ngờ ĐTĐ (glucose máu mao mạch lúc đói ≥ 7,0 mmoI/L hoặc 126 mg/dL); nghi ngờ tiền ĐTĐ (glucose máu mao mạch lúc đói 5,6-6,9 mmol/L hoặc 100- 125mg/dL) nếu không làm được nghiệm pháp tăng đường huyết. 6. ĐTĐ đang quản lý điều trị không đạt mục tiêu điều trị trong 3 tháng. 7. Theo lịch hẹn để kiểm tra định kỳ (đánh giá hiệu quả điều trị, biến chứng, chức năng gan, thận...). | 8. Người bệnh đến khám lần đầu hoặc ĐTĐ đang quản lý điều trị có diễn biến bất thường cấp tính: - Triệu chứng tăng glucose máu (khát, uống nhiều, tiểu nhiều, gầy sút); Mất nước (da khô, véo da dương tính, môi se, khô niêm mạc miệng. - Glucose máu lúc đói > 16,7 mmol/L (hoặc 300mg/dL) - Rối loạn ý thức không có hạ glucose máu (nghi do tăng áp lực thẩm thấu). - Hạ glucose máu tái diễn, hôn mê hạ glucose máu (sau xử lý cấp cứu). - Có cơn đau thắt ngực mới xuất hiện, hiệu chứng của thiếu máu não thoáng qua (TBMMN hồi phục nhanh), hoặc TBMMN thực sự. - Sốt cao có kèm glucose máu tăng cao, sốt kéo dài, ho kéo dài (nghi lao phổi), các bệnh nhiễm trùng nặng (viêm phổi, nhiễm trùng tiết niệu nặng có sốt...) 9. NB đến khám lần đầu hoặc ĐTĐ đang quản lý, diễn biến bất thường, biến chứng: - Loét bàn chân - Đau chân khi đi (nghi viêm tắc TM, ĐM chân), tê bì giảm cảm giác chân. - Phù (nghi do suy thận). - Giảm thị lực tiến triển | |||||||||
| B. Tuyến trên chuyến về trạm y tế 1. THA chuyển lên để làm XN lần đầu tiên hoặc theo định kỳ, không thấy bất thường. 2. Các trường hợp THA và ĐTĐ đã được kiểm soát ổn định ở tuyến trên với một phác đồ hiệu quả, đạt mục tiêu điều trị, trên cơ sở các thuốc sẵn có tại trạm y tế xã. | ||||||||||
| BƯỚC 5. ĐIỀU TRỊ, QUẢN LÝ. A. Xác định mục tiêu Điều trị và đánh giá kết quả điều trị đối với BN đang quản lý | ||||||||||
| Mục tiêu điều trị và đánh giá kết quả | Đơn vị | Mục tiêu | Tần suất theo dõi | Nơi theo dõi | ||||||
| Chưa đạt mục tiêu | Đạt mục tiêu | |||||||||
| Huyết áp | mmHg | < 130/80* | Hàng tuần | Hàng tháng | Trạm y tế | |||||
| BMI | kg/m2 | 18,5-23 | Hàng tháng | Hàng tháng | Trạm y tế | |||||
| Glucose máu mao mạch** - Lúc đói - Sau khi bắt đầu ăn 1- 2giờ | mmoI/L mmol/L | 4,4-7,2 <10,0 | Mỗi khi chỉnh liều thuốc | Hàng tháng | Trạm y tế | |||||
| HbA1c*** | % | <7,0 | 1 lần/3 tháng | 1 lần/6 tháng | Tuyến trên | |||||
| HDL | mmol/L | Nam > 1,0; Nữ > 1,3 | Theo chỉ định | Tối thiểu 1lần/năm | Tuyến trên | |||||
| Triglyceride | mmol/L | <1,7 | Theo chỉ định | Tối thiểu 1 lần/năm | Tuyến trên | |||||
| LDL | mmol/L | <2,6. Nếu nguy cơ tim mạch cao: < 1,8 | Theo chỉ định | Tối thiểu 1 lần/năm | Tuyến trên | |||||
| * Mục tiêu HA: HA tâm thu từ 120 đến <130 mmHg (người <65 tuổi) và từ 130 đến <140 mmHg (người <65 tuổi), có thể thấp hơn nếu dung nạp được. HA tâm trương cần đạt tại trạm y tế từ 70 đến < 80mmHg. ** Mục tiêu điều trị ở các cá nhân có thể khác nhau tùy tình trạng của bệnh nhân. *** Mục tiêu HbA1c cần được điều chỉnh theo thực tế của từng đối tượng: - Mức 6,5% hoặc 7,0%: Mức 6,5% áp dụng cho BN trẻ, mới chẩn đoán ĐTĐ, chưa có biến chứng mạn, không có bệnh đi kèm, kiểm soát được glucose máu chỉ cân bằng thay đổi hành vi lối sống hoặc kết hợp với metformin. Đối với người cần phải dùng gliclazide thì mục tiêu là 7,0%. Nhưng cũng có thể hạ xuống 6,5% nếu như mục tiêu 7,0% đạt được mà không làm tăng nguy cơ hạ glucose máu nặng. - Mức 7,5%: BN lớn tuổi, bị bệnh ĐTĐ đã lâu, có biến chứng mạn, có nhiều bệnh đi kèm hoặc BN có nguy cơ cao với hạ glucose máu, đặc biệt là ở người lái xe, vận hành máy. - Mức <8,5%: tình trạng bệnh phức tạp/sức khỏe kém, thời gian sống thêm không nhiều. | ||||||||||
| B. Nguyên tắc điều trị 1. THA, ĐTĐ cần điều trị đúng và đủ hàng ngày; quản lý và theo dõi đều, điều trị lâu dài, chỉnh liều định kỳ. 2. Mục tiêu điều trị THA, ĐTĐ nhằm ngăn ngừa hoặc làm chậm tiến triển các biến chung của THA, ĐTĐ trên cơ quan đích, nghĩa là cần đạt ‘"huyết áp, đường huyết mục tiêu” và giảm tối đa “nguy cơ tổn thương cơ quan đích”, 3. Cần khởi trị sớm, tích cực để nhanh chóng đạt HA, đường huyết mục tiêu trong vòng 1 - 3 tháng. |
| |||||||||
| 4. Chiến lược điều trị luôn bao gồm biện pháp thay đổi lối sống kết hợp thuốc hạ HA, hạ đường máu khi có chỉ định. 5. Tiếp tục duy trì lâu dài phác đồ điều trị khi đã đạt HA, đường huyết mục tiêu, cũng như cần theo dõi chặt để định kỳ chỉnh thuốc. 6. Kiểm soát đồng thời các yếu tố nguy cơ tim mạch khác như rối loạn lipid máu, chống đông... để tăng tối đa hiệu quả dự phòng tổn thương cơ quan đích và giảm thiểu nguy cơ tim mạch tổng thể. 7. Dùng thuốc hạ HA nhóm UCMC/UCTT nếu ĐTĐ có biến chứng thận (có protein niệu). 8. Chú ý cá thể hóa điều trị trên cơ sở đánh giá toàn diện HA, đường huyết, bộ lipid máu, hiệu quả/giá thành và khả năng tuân thủ điều trị. | ||||||||||
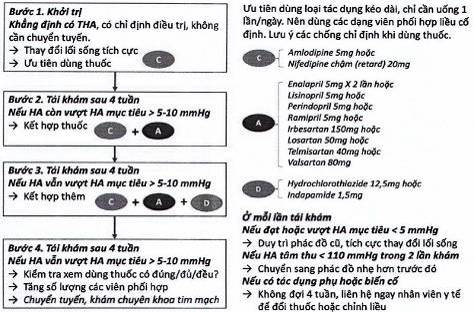
| C. Phác đồ chung điều trị THA khi không có chỉ định ưu tiên 1. Khi chưa đủ các thông tin về YTNC tim mạch khác, về tổn thương cơ quan đích và các bệnh lý phối hợp thì có thể khởi trị THA như đối với người không có chỉ định ưu tiên theo phác đồ sau: | ||||||||||
|
| • Đa số các trường hợp THA đều có thể được phát hiện, chẩn đoán, xử trí và theo dõi ngay tại trạm y tế; • THA có thể quản lý tốt tại trạm y tế xã kể cả khi nguy cơ tim mạch cao - rất cao và/ hoặc có nhiều bệnh đồng mắc nếu đã có được phác đồ hiệu quả từ tuyến trên gửi về. | |||||||||
| 2. Nên phối hợp sớm 2 thuốc để nhanh chóng đạt HA mục tiêu trừ các trường hợp THA độ I nguy cơ thấp, người ≥ 80 tuổi hoặc dễ tổn thương. 3. Cá thể hóa các lựa chọn thuốc hạ huyết áp hoặc khi có các chỉ định ưu tiên để chọn thuốc HA: tham khảo Hướng dẫn chẩn đoán và điều trị THA dành cho tuyến y tế cơ sở. | ||||||||||
| D. Phác đồ điều trị THA áp dụng tại những cơ sở mới triển khai quản lý, điều trị THA. • Phác đồ phối hợp thuốc HA dưới đây là một ví dụ dễ thực hiện cho những trạm y tế xã mới triển khai chương trình quản lý THA; • Khi BN được tuyến trên chuyển về (sau khi THA đã được kiểm soát ổn định với một phác đồ hiệu quả, đạt mục tiêu điều trị THA, trên cơ sở các thuốc sẵn có tại tuyến cơ sở), thì sẽ theo hướng dẫn điều trị của tuyến trên; • Nếu THA độ 2 thì bắt đầu từ bước 2 (phối hợp 2 loại thuốc). • Trường hợp chỉ có một loại thuốc thì tăng dần liều cho đến khi đạt HA mục tiêu. Nếu tăng đến liều tối đa mà không đạt HA mục tiêu thì phải chuyển tuyến. • Cần lưu ý luôn luôn giáo dục và tư vấn cho người bệnh để thay đổi lối sống tích cực; • Khi chưa đạt được huyết áp mục tiêu, xem lại việc dùng thuốc hạ áp, việc thay đổi lối sống và phối hợp thuốc như trong hướng dẫn chẩn đoán và điều trị THA.
| ||||||||||
E. SƠ ĐỒ QUY TRÌNH ĐIỀU TRỊ ĐÁI THÁO ĐƯỜNG

| F. Giáo dục và tư vấn cho người bệnh và gia đình | |
| 1. Giảm muối bằng cách: a) Cho bớt muối (mắm và các gia vị mặn khác, kể cả mì chính) khi nấu ăn, b) Bỏ/giảm việc để muối và gia vị mặn trên bàn ăn. c) Hạn chế ăn các thực phẩm mặn như dưa/cà muối, cá muối, thức ăn nhanh, thực phẩm chế biến sẵn, thực phẩm đóng hộp. (Thực hiện giảm một nửa lượng muối ăn hàng ngày để phòng, chống bệnh THA, TBMMN và ĐTĐ trong Phụ lục 3.2). 2. Duy trì cân nặng lý tưởng thông qua chế độ ăn uống giảm năng lượng và tăng hoạt động thể lực. Cân nặng lý tưởng khi BMI = 22. 3. Dinh dưỡng với BN ĐTĐ (ngoài giảm muối): chi tiết trong Phụ lục 3.3 a) Ăn đủ và đa dạng các nhóm thực phẩm. b) Duy trì ổn định chất bột đường và nên sử dụng các loại thực phẩm có chỉ số đường huyết thấp (<55%) như thực phẩm nguyên hạt hoặc nhiều chất xơ: gạo lức, gạo giã dối, bánh mì đen các loại khoai, củ; Biết chuyển đổi thực phẩm trong cùng nhóm. c) Tăng cường ăn rau quả để cung cấp chất xơ, vitamin và muối khoáng, bảo đảm ăn đủ 5 đơn vị chuẩn (400g)/ngày. Mỗi đơn vị chuẩn là 80g, tương đương với 1/2 bát con (bát/chén ăn cơm) rau đã nấu hoặc 1 quả cam nhỏ hoặc 01 quả chuối cỡ vừa. d) Hạn chế thực phẩm nguồn gốc động vật nhiều mỡ. Nên ăn đậu, vừng, lạc, cá. Nếu ăn thịt gà, vịt nên bỏ da. 4. Tăng cường hoạt động thể lực (chi tiết trong Phụ lục 3.4): Bảo đảm tối thiểu hoạt động thể lực ở mức độ vừa (có tăng nhịp tim) và ≥ 30 phút/ngày x 5 ngày/tuần; Cần tập luyện đối kháng ít nhất 2 lần/tuần (nếu sức khỏe cho phép). Không ngồi tĩnh tại quá lâu. | 5. Không hút thuốc 6. Không nên uống uống rượu, bia. Nếu có uống thì nên hạn chế. Nam: Chỉ uống ≤ 02 đơn vị cồn/ngày và ≤ 10 đơn vị/tuần. Nữ: ≤ 1/2 nam. Một đơn vị cồn tương đương với 3/4 lon bia 330mL (5%). Công thức tính: Dung tích (mL) x nồng độ (%) x 0,79 (hệ số quy đổi). Có thể tính nhanh 1 đơn vị bằng 01 chén/ly/cốc (loại chuyên dùng để uống loại rượu, bia đó). 7. Uống thuốc đầy đủ và đúng giờ 8. Theo dõi tiến triển và các biến chứng. 1. Định kỳ đo HA và XN glucose máu. 2. Định kỳ thử nước tiểu (kiểm tra protein, ceton). 3. Nên đi khám mắt lúc bắt đầu phát hiện ĐTĐ và tái khám 1 lần/2 năm nếu không có bất thường và glucose máu được kiểm soát tốt hoặc theo chỉ định của bác sĩ. 4. Theo dõi và dự phòng biến chứng bàn chân: - Tránh đi chân đất hay không mang tất. - Rửa chân bằng nước ấm (chú ý kiểm tra độ nóng của nước) và lau khô đặc biệt ở các kẽ ngón chân. - Không cắt móng chân quá sát. - Không được cắt vết chai, không bôi đắp các chất hóa học vào các vết chai. - Kiểm tra bàn chân hằng ngày, nếu thấy bất thường, có vết thương, mất hoặc giảm cảm giác cần đi khám ngay. 9. Phát hiện và xử lý hạ glucose máu: - Hay xảy ra khi uống thuốc quá liều hoặc quên ăn, bỏ bữa, ăn xa giờ đã uống thuốc, ăn ít, luyện tập nhiều. - Biểu hiện: Vã mồ hôi, đói lả, bủn rủn chân tay. - Xử lý: Uống nước có đường (10-15g) hoặc ăn bánh kẹo và nên mang theo bánh kẹo hay đồ uống có đường nhất là khi tập luyện. - Nên đi khám lại sau khi hết triệu chứng để chỉnh liều thuốc. |
G. MỘT SỐ THUỐC THIẾT YẾU ĐIỀU TRỊ TĂNG HUYẾT ÁP, ĐÁI THÁO ĐƯỜNG VÀ RỐI LOẠN LIPID MÁU TẠI TRẠM Y TẾ XÃ
| Tên thuốc trong nhóm thuốc | Liều khởi đầu (ngày) | Liều tối ưu duy trì hàng ngày | Một số điểm lưu ý |
| 1. Nhóm Thiazide/lợi tiểu giống thiazide | |||
| Hypdrochlothiazide (HCTZ) | 12,5 mg | 12,5 - 25mg | - Một số tác dụng phụ: Tiểu nhiều, rối loạn điện giải. - Là thuốc nên được chọn đầu tiên, nhất là ở người thừa cân, béo phì. |
| Chlorthalidone | 12,5mg | 25mg | |
| Indapamide SR | 1,5 mg | 1,5mg | |
| 2. Chẹn kênh canxi (CCB) | |||
| Amlodipine | 5 mg | 5 - 10mg | - Một số tác dụng phụ: + Phù nề mắt cá chân + Đỏ mặt + Đánh trống ngực + Nhịp nhanh |
| Nifedipineretard | 10mg | 10 - 80mg | |
| 3. Ức chế men chuyển (ACE) | |||
| Enalapril | 5 mg | 5 - 40mg | - Nên kiểm tra creatinine huyết thanh và kali máu trước khi sử dụng. - Là thuốc hàng đầu cho ĐTĐ có THA, có tiền sử tai TBMMN. - Chống chỉ định: + Có thai + Tiền sử phù mạch với ACE khác - Tác dụng phụ: + Ho (1-2% BN) + Đau đầu (2-5% BN) + Tăng creatinine huyết thanh + Tăng kali máu + Yếu cơ + Phù mạch |
| Captopril | 25mg | 25-100mg | |
| Perindopril | 5 mg | 5 - 10mg | |
| Ramipril | 2,5mg | 2,5 - 20mg | |
| 4. Ức chế thụ thể angiotensin (ARB) | |||
| Losatan | 25mg | 100mg | - Ít gây ho hơn so với nhóm ức chế men chuyển (ACE) nên được dùng thay nhóm này khi BN ho nhiều. - Chống chỉ định: có thai |
| Telmisartan | 40mg | 80mg | |
| 5. Chẹn bêta giao cảm | |||
| Atenolol | 25mg | 25 - 100mg | - Chống chỉ định: + Hen cấp tính + Mạch <55 lần/phút - Ưu tiên dùng ở phụ nữ tuổi sinh đẻ; người có tiền sử bị nhồi máu cơ tim 3 năm qua. - Sử dụng nếu nhóm lợi tiểu và ức chế men chuyển không dung nạp. - Tránh dùng atenolol là thuốc hàng đầu cho THA không phức tạp ở người > 60 tuổi. |
| Bisoprolol | 2,5mg | 2,5 - 10mg | |
| Metoprolol | 50mg | 50 - 100mg | |
| Acebutolol | 200mg | 200 - 800mg | |
| 6. Biguanides | |||
| Metformin | 500mg dùng 1 lần | 2000mg chia 2 lần | - Nguy cơ hạ đường máu thấp, tuy nhiên cần theo dõi sát ở người cao tuổi. - Cẩn thận ở người giảm chức năng thận (creatinine 130 - 150mmol/l). - Nếu có thừa cân - béo phì, thuốc có thể làm giảm trọng lượng cơ thể. - Chống chỉ định: + Suy thận (creatinine > 150mmol/l) + Bệnh gan. - Tác dụng phụ: Đau bụng, có thể gặp ở 50% BN. Khắc phục: uống thuốc khi ăn, tăng liều chậm. Thông thường sẽ bớt đi sau 1 - 2 tuần. |
| 7. Sulphonylurea | |||
| Glicazide | 30 - 80mg uống 01 lần trước ăn sáng 15 phút | 320mg. Nếu liều trên 160mg/ngày thì chia làm 2 lần uống trước ăn 15 phút | - Có nguy có hạ đường huyết do làm tăng tiết insulin tuyến tụy. Do đó cần uống trước bữa ăn. - Có thể làm tăng cân |
| 8. Thuốc hạ lipid máu | |||
| Simvastatin | 10mg uống 1 lần vào buổi tối | 40mg, uống 1 lần vào buổi tối | - Tác dụng phụ: đau cơ - Liều tối đa đối với simvastatin khi dùng với amlodipine và diltiazem là 20mg/ngày. |
| Atorvastatin | 10mg | 80mg | |
| 9. Thuốc chống kết tập tiểu cầu | |||
| Aspirin | 75 - 100mg |
| Không sử dụng ở người có tiền sử xuất huyết. |
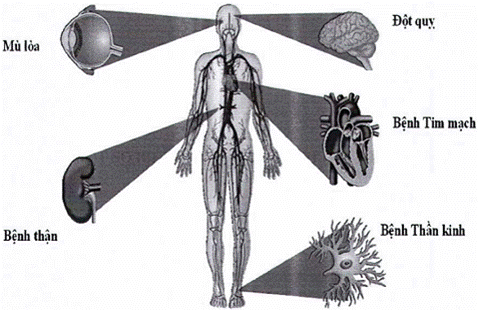
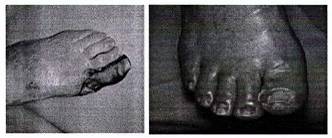
Phụ lục 3.1. MỘT SỐ BIẾN CHỨNG CỦA BỆNH ĐÁI THÁO ĐƯỜNG.
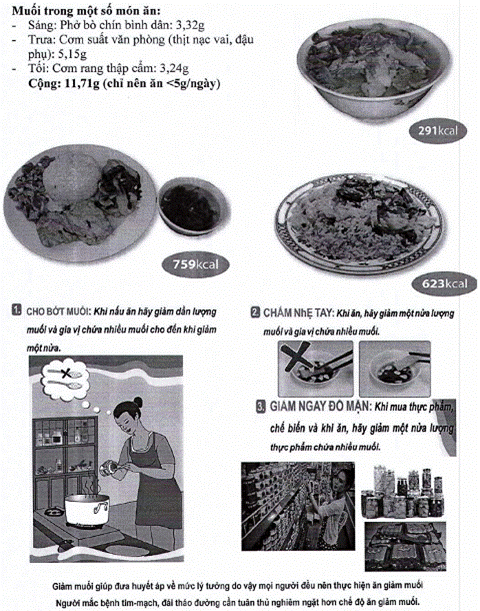
Phụ lục 3.2: THỰC HIỆN GIẢM MỘT NỬA LƯỢNG MUỐI ĂN HẰNG NGÀY ĐỂ PHÒNG CHỐNG TĂNG HUYẾT ÁP, TBMMN VÀ ĐÁI THÁO ĐƯỜNG
Phụ lục số 3.3: DINH DƯỠNG VỚI BỆNH NHÂN ĐTĐ
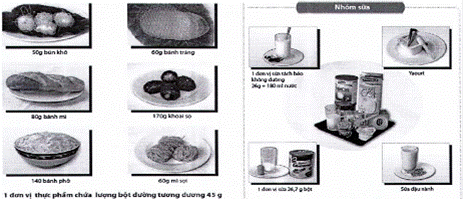
Chỉ số đường huyết của một số thực phẩm (GI).

| Các nhóm thực phẩm: 1) Nhóm thức ăn giàu chất bột đường bao gồm nhóm ngũ cốc, sữa và trái cây. 2) Nhóm rau (cung cấp chất xơ, vitamin và muối khoáng) 3) Nhóm cung cấp chất đạm. 4) Nhóm cung cấp chất béo. |
|
|
| |




Phụ lục 3.4: HOẠT ĐỘNG THẾ LỰC ĐỐI VỚI BỆNH NHÂN THA- ĐTĐ
Khái niệm:
• Hoạt động thể lực: Tất cả các hoạt động dùng đến sức cơ dẫn đến tiêu thụ năng lượng, bao gồm các hoạt động sinh hoạt hàng ngày (đi chợ, leo cầu thang...) và những bài tập luyện.
• Tập luyện thể lực: là một dạng hoạt động thể lực, là hoạt động có kế hoạch, nhằm rèn luyện thân thể
Tăng cường hoạt động thể lực:
• Bảo đảm tối thiểu ở mức độ vừa (có tăng nhịp tim) và ≥ 30 phút/ngày x 5 ngày/tuần; Cần tập luyện đối kháng ít nhất 2 lần/tuần (nếu sức khỏe cho phép). Không ngồi một chỗ quá lâu.
Lợi ích của hoạt động thể lực:
• Giảm glucose máu do tăng sử dụng glucose và tăng nhạy cảm Insulin
• Giảm cân và duy trì cân nặng
• Giảm huyết áp
• Giảm rối loạn Lipid máu
• Cải thiện hoạt động tim mạch
• Tập luyện đều đặn là tăng sức mạnh, độ dẻo dai và sự linh hoạt của cơ thể
• Giảm stress, giúp duy trì và cải thiện chất lượng cuộc sống
Luyện tập đúng cách
1. Giai đoạn khởi động: Từ 5 - 10 phút, giúp làm ấm người, nên thực hiện những động tác đơn giản, dễ, cường độ thấp để cơ ấm lên từ từ và để co duỗi khi vào bài tập vận động. Khởi động các khớp từ đầu, cổ, tay, hông, đầu gối, cổ chân.
2. Giai đoạn tập luyện: Thực hiện các bài tập vận động từ 20 - 30 p.
3. Giai đoạn làm nguội: Từ 5 - 10 phút. Đây là giai đoạn thư giãn, thả lỏng cơ thể sau giai đoạn tập luyện, các động tác chậm để đưa cơ thể dần dần về trạng thái ban đầu.
MỘT SỐ VÍ DỤ VỀ HOẠT ĐỘNG THỂ LỰC.
Hoạt động thể lực mức độ vừa: Làm tăng nhịp tim so với bình thường; Thực hiện ít nhất 30 phút/ngày x 5 ngày/tuần.

Hoạt động thể lực mức độ nặng: Làm tăng nhịp tim và nhịp thở; Thực hiện ít nhất 75 phút/tuần

Hoạt động ngồi, thói quen tĩnh tại: Nên hạn chế. Nếu do công việc phải ngồi thì cứ sau 1 giờ nên giải lao 5 phút để HĐTL.

HƯỚNG DẪN CHẨN ĐOÁN, ĐIỀU TRỊ VÀ QUẢN LÝ BỆNH PHỔI TẮC NGHẼN MẠN TÍNH TẠI TRẠM Y TẾ XÃ
| Đối tượng áp dụng | |||||||||||||||
| 1. Người trưởng thành ( ≥ 18 tuổi), có yếu tố nguy cơ mắc bệnh phổi tắc nghẽn mạn tính (BPTNMT). 2. Người mắc BPTNMT được chẩn đoán xác định và có phác đồ Điều trị ở tuyến trên chuyển về trạm y tế xã/phường để quản lý. | |||||||||||||||
| BƯỚC 1: HỎI BỆNH - Chú trọng các nội dung: | |||||||||||||||
| 1. Các yếu tố nguy cơ: - Hút thuốc lá, thuốc lào (bao gồm cả hút thuốc chủ động và hít phải khói thuốc). - Tiếp xúc với bụi, hóa chất nghề nghiệp: bụi silic, than, hóa chất, kim loại, bụi thực vật, nấm mốc,... - Phơi nhiễm với ô nhiễm không khí trong nhà và môi trường: khói bếp than, bếp củi, bụi, hóa chất, chất thải xe cơ giới, nấm mốc ... - Nhiễm trùng đường hô hấp tái diễn nhiều lần, lao phổi. - Yếu tố cơ địa: > 40 tuổi, nam giới, có bệnh hen 2. Triệu chứng thường gặp của BPTNMT: - Ho, khạc đờm mạn tính: ho thường về buổi sáng, kéo dài ít nhất 2 tuần/tháng, 2 tháng/năm và trong 2 năm liên tiếp trở lên. - Khó thở: tăng dần lúc đầu khó thở khi gắng sức (làm việc nặng, leo dốc, leo cầu thang) sau khó thở khi nghỉ ngơi. Sử dụng bảng câu hỏi để sàng lọc người bệnh có nguy cơ mắc BPTNMT | |||||||||||||||
|
|
| Câu hỏi | Chọn câu trả lời |
| |||||||||||
| 1 | Ông/bà có ho vài lần trong ngày ở hầu hết các ngày | Có | Không | ||||||||||||
| 2 | Ông/bà có khạc đờm ở hầu hết các ngày | Có | Không | ||||||||||||
| 3 | Ông/bà có dễ bị khó thở hơn những người cùng tuổi | Có | Không | ||||||||||||
| 4 | Ông/bà có trên 40 tuổi | Có | Không | ||||||||||||
| 5 | Ông/bà vẫn còn hút thuốc lá hoặc đã từng hút thuốc lá | Có | Không | ||||||||||||
| Nếu trả lời “CÓ” từ 3 câu trở lên → Cần gửi bệnh nhân đi đo hô hấp ký | |||||||||||||||
| BƯỚC 2: KHÁM LÂM SÀNG VÀ XÉT NGHIỆM - Chú trọng các nội dung: | |||||||||||||||
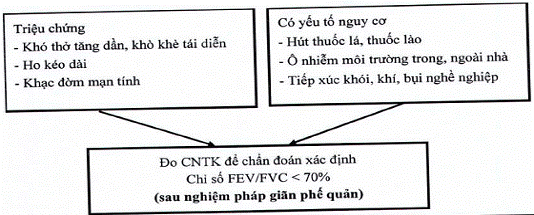
| Khám bệnh - Giai đoạn sớm: khám phổi có thể bình thường. - Giai đoạn nặng hơn khám phổi thường gặp nhất là rì rào phế nang giảm, lồng ngực hình thùng, gõ vang, ran rít, ran ngáy. - Giai đoạn muộn: biểu hiện của suy hô hấp mạn tính: tím môi, tím đầu chi, thở co kéo cơ hô hấp thụ (hõm ức, cơ liên sườn..), những biểu hiện của suy tim phải (tâm phế mạn): tĩnh mạch cổ nổi, phù 2 chân, gan to... Xét nghiệm - Đo hô hấp ký: Chỉ số Gaensler (FEV1/FVC) < 70% sau nghiệm pháp giãn phế quản (FEV1: thể tích thở ra gắng sức trong giây đầu tiên; FVC: dung tích sống gắng sức). | |||||||||||||||
| BƯỚC 3: CHẨN ĐOÁN - A. Sơ đồ chẩn đoán BPTNMT | |||||||||||||||
|
| |||||||||||||||
| B. Đánh giá mức độ nặng BPTNMT | |||||||||||||||
| Đánh giá bệnh nhân thuộc 1 trong 4 nhóm: A, B, C, D |
| Tiền sử đợt cấp trong 12 tháng (mức độ trung bình hoặc nặng | Phân nhóm | ||||||||||||
| Nhóm A: Nguy cơ thấp, ít triệu chứng Nhóm B: Nguy cơ thấp, nhiều triệu chứng Nhóm C: Nguy cơ cao, ít triệu chứng Nhóm D: Nguy cơ cao, nhiều triệu chứng Đánh giá mức độ khó thở theo tháng điểm mMRC trong Phụ lục 4.1). Đánh giá BPTNMT với bảng điểm CAT (COPD Assessement Test) trong Phụ lục 4.2) | ≥ 2 Hoặc ≥ 1 đợt cấp phải nằm viện. | C | D | ||||||||||||
| 0-1 đợt cấp không phải nhập viện. | A | B | |||||||||||||
|
| mMRC 0-1 CAT < 10 | mMRC ≥ 2 CAT ≥ 10 | |||||||||||||
|
| Mức độ triệu chứng | ||||||||||||||
| Đánh giá mức độ tắc nghẽn đường thở dựa vào FEV1 (% giá trị dự đoán) | FEV1 (% giá trị dự đoán) | Mức độ tắc nghẽn đường thở | |||||||||||||
| FEV1 ≥ 80% | Nhẹ | ||||||||||||||
| 50 ≤ FEV1 < 80 | Trung bình | ||||||||||||||
| 30 ≤ FEV1 < 50 | Nặng | ||||||||||||||
| FEV1 ≤ 30 | Rất nặng | ||||||||||||||
| BƯỚC 4: CHUYỂN TUYẾN | |||||||||||||||
| A. Chuyển tuyến trên. 1. Những trường hợp cần đo hô hấp ký để chẩn đoán xác định BPTNMT 2. Bệnh nhân BPTNMT mức độ nặng 3. Có dấu hiệu báo đợt cấp ở những bệnh nhân BPTNMT mà: - Có khó thở mức độ khó thở mMRC từ 2 trở lên - Từng có đợt cấp BPTNMT phải đặt nội khí quản. - Có bệnh mạn tính nặng kèm theo (thiếu máu cơ tim, suy tim, bệnh gan, thận mạn tính, ĐTĐ. - Có các biến chứng của bệnh: Suy hô hấp, tâm phế mạn, tràn khí màng phổi. - Các đợt cấp thường xuyên xuất hiện. - Tuổi cao > 70. - Không có hỗ trợ từ gia đình. 4. Đợt cấp BPTNMT mức độ trung bình, nặng hoặc không đỡ với xử trí ban đầu. B. Tuyến trên chuyển về trạm y tế xã: 1. BN ổn định đang được theo dõi tại trạm y tế xã gửi tuyến trên để thực hiện cận lâm sàng nhưng không phát hiện bất thường. 2. BN ổn định, có phác đồ điều trị cụ thể theo giai đoạn bệnh. 3. BN có đợt cấp đã được điệu trị ổn định, có phác đồ điều trị sau khi đánh giá lại giai đoạn bệnh. | |||||||||||||||
| BƯỚC 5: ĐIỀU TRỊ, QUẢN LÝ (Quy trình Điều trị, quản lý BPTNMT tại Phụ lục 4.3) | |||||||||||||||
| A. Điều trị BNTNMT giai đoạn ổn định | |||||||||||||||
| Trạm y tế xã, phường tiếp nhận và điều trị theo phác đồ của tuyến trên khi chuyển bệnh nhân về. 1. Mục tiêu điều trị: Giảm triệu chứng, tăng khả năng gắng sức, cải thiện tình trạng sức khỏe của bệnh nhân; Giảm nguy cơ xuất hiện đợt cấp. 2. Các biện pháp điều trị không dùng thuốc - Ngừng tiếp xúc với yếu tố nguy cơ: khói thuốc lá, thuốc lào, bụi, khói bếp củi than, khí độc - Cai thuốc lá, thuốc lào - Vệ sinh mũi họng hằng ngày - Giữ ấm cổ ngực về mùa lạnh - Phát hiện sớm và điều trị kịp thời các nhiễm trùng tai mũi họng, răng hàm mặt - Tiêm vắc xin phòng nhiễm trùng đường hô hấp: phòng cúm 1 năm/lần, phế cầu 5 năm/lần - Tập phục hồi chức năng hô hấp - Phát hiện và điều trị các bệnh lý đồng mắc - Chế độ dinh dưỡng hợp lý. | |||||||||||||||
| 3. Các biện pháp điều trị dùng thuốc - Thuốc giãn phế quản: ưu tiên dùng các loại thuốc giãn phế quản tác dụng kéo dài, dạng phun hít khí dung. - Bệnh nhân nhóm A: + Dùng thuốc giãn phế quản khi khó thở. + Chọn 1 thuốc giãn phế quản tác dụng ngắn hoặc tác dụng kéo dài: SAB A (thuốc cường beta 2 tác dụng ngắn) hoặc dạng phối hợp SABA+SAMA (SAMA: thuốc kháng cholinergic tác dụng ngắn). + Tùy đáp ứng của bệnh nhân và mức độ cải thiện triệu chứng để duy trì hoặc đổi sang nhóm thuốc giãn phế quản khác. - BN nhóm B: + Dùng thuốc giãn phế quản tác dụng kéo dài: LABA (thuốc cường beta 2 tác dụng kéo dài) hoặc LAMA (kháng cholinergic tác dụng kéo dài). + Khởi đầu với LABA hoặc LAMA. + Nếu triệu chứng khó thở dai dẳng khi dùng LABA hoặc LAMA đơn trị liệu → dùng phối hợp LABA + LAMA. + Với bệnh nhân khó thở nhiều phối hợp LABA + LAMA ngay từ đầu - BN nhóm C: Dùng một thuốc kháng cholinergic tác dụng kéo dài (LAMA) ngay từ đầu - BN nhóm D: + Khởi đầu điều trị với một LAMA. + Nếu bệnh nhân có nhiều triệu chứng (CAT > 20): khởi đầu phối hợp LABA + LAMA. + Bệnh nhân có bạch cầu ái toan trong máu ≥ 300/µl nên khởi đầu điều trị với ICS + LABA (Danh mục thuốc điều trị BPTNMT trong Phụ lục 4.4).
| |||||||||||||||
|
| Nhóm C LAMA | Nhóm D LAMA hoặc LABA + LAMA* hoặc ICS + LABA** *: Nếu nhiều triệu chứng (CAT>20) **: Bạch cầu ái toan ≥ 300 tế bào/µl |
| ||||||||||||
| Nhóm A Một thuốc giãn phế quản | Nhóm B Một thuốc giãn phế quản tác dụng kéo dài (LABA hoặc LAMA) | ||||||||||||||
| LAMA: Thuốc kháng cholinergic tác dụng kéo dài. LABA: Thuốc cường beta2 tác dụng kéo dài ICS: corticoid dạng hít Chú ý cá thể hóa điều trị trên cơ sở đánh giá toàn diện bệnh nhân, các loại thuốc có sẵn và khả năng tuân thủ điều trị của bệnh nhân | |||||||||||||||
| 4. Giáo dục, tư vấn cho người bệnh BPTNMT | |||||||||||||||
| a) Tích cực thay đổi lối sống: - Bỏ hoàn toàn việc hút thuốc lá hoặc thuốc lào kể cả các dạng khác như hút thuốc lá điện tử, nhai, ăn... cũng như tránh xa môi trường có khói thuốc; - Tránh khu vực có nhiều khói bụi - Vệ sinh răng miệng, tai mũi họng - Tránh bị lạnh đột ngột, giữ ấm vùng cổ, ngực vào mùa lạnh - Tham gia tập luyện thường xuyên để duy trì hoạt động thể lực và giúp tăng cường cơ hô hấp, cải thiện chức năng hô hấp - Ăn uống đủ các chất vitamin A, D, E - Tiêm vắc xin phòng cúm 1 năm/lần, phế cầu 5 năm/lần b) Tuân thủ điều trị, không tự ý bỏ thuốc hoặc giảm liều khi không có chỉ định. c) Tái khám định kỳ theo đúng lịch | |||||||||||||||
| 5. Theo dõi và tái khám | |||||||||||||||
| a) Thời gian tái khám - Bệnh nhân nhóm A: 3 tháng/lần - Bệnh nhân nhóm B, C, D: 1 tháng lần - Bệnh nhân có yếu tố nguy cơ: 1 năm/lần b) Triệu chứng cần lưu ý khi tái khám - Mức độ khó thở, ho khạc đờm theo thang điểm CAT và mMRC - Phát hiện các triệu chứng, dấu hiệu của đợt cấp: Mệt mỏi, sốt, ho đờm tăng, đờm mủ, nhịp tim nhanh, tức nặng ngực. - Hướng dẫn, kiểm tra kỹ thuật sử dụng dụng cụ phun hít. - Phát hiện các tác dụng phụ của thuốc - Phát hiện các bệnh lý đồng mắc: tăng huyết áp, đái tháo đường, rối loạn nhịp tim... | |||||||||||||||
| B. Điều trị đợt cấp của bệnh phổi tắc nghẽn mạn tính | |||||||||||||||
| 1. Các dấu hiệu gợi ý BN có đợt cấp của BPTNMT | |||||||||||||||
| Bệnh nhân có một hoặc nhiều dấu hiệu: (1) Khó thở tăng; (2) Khạc đờm tăng; (3) Đờm thay đổi màu sắc: đờm chuyển sang đờm đục, đờm vàng hoặc mủ. | |||||||||||||||
| 2. Bước 1: Hỏi bệnh và khám bệnh | |||||||||||||||
| a) Bệnh nhân có thể thấy các biểu hiện sau: - Toàn thân: Mệt, giảm khả năng gắng sức, có thể sốt, rét run, mất ngủ, trường hợp nặng có thể thấy bệnh nhân lo lắng, kích thích, ngủ gà... - Hô hấp: ho, khạc nhiều đờm nhiều hơn, đờm đục hoặc đờm đờm mủ, khó thở tăng, thở nhanh, khò khè... - Tim mạch: nặng ngực, nhịp nhanh... b) Thăm khám bệnh nhân trong đợt cấp: - Khám phổi: có ran rít, ran ngáy, rì rào phế nang giảm, trường hợp nặng có thể biểu hiện suy hô hấp, thở co kéo cơ hô hấp... - Tim mạch: nhịp tim nhanh, huyết áp tăng - Thần kinh, tâm thần: trường hợp nặng có thể có rối loạn ý thức. | |||||||||||||||
| 3. Bước 2: Đánh giá mức độ nặng của đợt cấp BPTNMT | |||||||||||||||
| a) Các yếu tố làm tăng mức độ nặng của đợt cấp BPTNMT 1. Rối loạn ý thức. 2. Có ≥ 2 đợt cấp BPTNMT trong năm trước. 3. Gầy yếu: chỉ số khối cơ thể (BMI) ≤ 20, hoạt động thể lực kém. 4. Đã được chẩn đoán BPTNMT mức độ nặng hoặc rất nặng. 5. Đang phải thở oxy dài hạn tại nhà. 6. Các triệu chứng nặng lên rõ hoặc có rối loạn dấu hiệu chức năng sống (huyết áp tụt, nhịp tim chậm hoặc rất nhanh, tím môi và đầu chi,... 7. Có bệnh mạn tính kèm theo (bệnh tim thiếu máu cục bộ, suy tim xung huyết, viêm phổi, đái tháo đường, suy thận, suy gan. b) Đánh giá mức độ nặng của đợt cấp: | |||||||||||||||
|
| Đánh giá | Nhẹ | Trung bình | Nặng |
| ||||||||||
| Khó thở | Khi đi nhanh, leo cầu thang | Khi đi chậm ở trong phòng | Khi nghỉ ngơi | ||||||||||||
| Lời nói | Nói được bình thường | Chỉ nói được từng câu | Chỉ nói được từng từ | ||||||||||||
| Tri giác | Bình thường | Có thể kích thích | Thường kích thích | ||||||||||||
| Nhịp thở | Bình thường | 20-25 lần/phút | > 25 lần/phút | ||||||||||||
| Co kéo cơ hô hấp, hõm ức | Không có | Thường có | Co kéo rõ | ||||||||||||
| - Thay đổi màu sắc đờm - Tăng số lượng đờm - Sốt - Tím và/hoặc phù mới xuất hiện hoặc nặng lên | Có 1 trong 4 điểm này | Có 2 trong 4 điểm này | Có 3 trong 4 điểm này | ||||||||||||
| Mạch (lần/phút) | 60-100 | 100-120 | > 120 | ||||||||||||
| Cách đánh giá: Có từ ≥ 2 tiêu chí của cột nào thì đánh giá mức độ mức độ đợt cấp ở cột đó. | |||||||||||||||
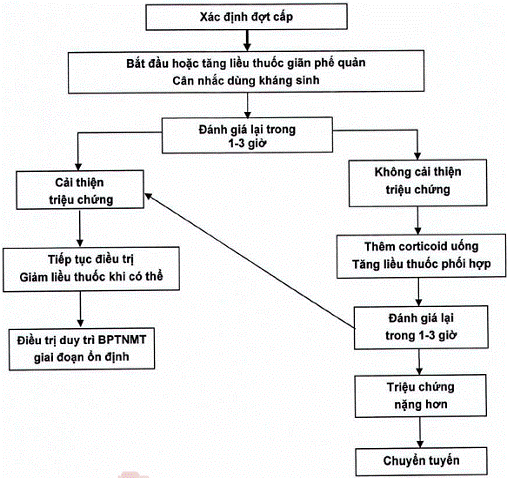
| 4. Bước 3: Xử trí đợt cấp BPTNMT | |||||||||||||||
| a) Thuốc giãn phế quản; - Salbutamol 5mg x 1 nang, hoặc Combivent x 1 nang khí dung hoặc Salbutamol 100mcg xịt 2-4 nhát, lặp lại sau 20 phút nếu không đỡ. Có thể phối hợp với - Salbutamol 4mg x 4 viên/ngày, uống chia 4 lần, hoặc - Theophyllin 100mg: 10mg/kg/ngày, uống chia 4 lần. b) Corticoide: Prednisolone 1-2mg/kg/ngày, không nên kéo dài quá 7 ngày. c) Thuốc kháng sinh: Chỉ định khi BN có nhiễm trùng rõ: ho khạc đờm nhiều, đờm đục, mủ hoặc có sốt và các biểu hiện nhiễm trùng khác kèm theo. Thời gian dùng kháng sinh thường trong 7 ngày. Nên sử dụng một trong các thuốc sau, hoặc có thể kết hợp 2 thuốc thuộc 2 nhóm khác nhau: - Amoxicillin: 2- 3g/ngày, hoặc - Ampicillin/amoxillin + kháng betalactamase: liều 2-3g/ ngày, hoặc - Cefuroxim 1-1,5g/ ngày. - Các thuốc nhóm quinolone như Levofloxacin 500-750mg/ngày, hoặc ciprofloxacin 1000mg/ ngày có thể dùng đơn độc hoặc phối hợp với các thuốc trên d) Đợt cấp mức độ trung bình, nặng: xử trí đợt cấp BPTNMT tại trạm y tế xã, giảm triệu chứng khó thở, sau đó chuyển tuyến. | |||||||||||||||
Sơ đồ xử trí đợt cấp BPTNMT mức độ nhẹ
Phụ lục 4.1: ĐÁNH GIÁ MỨC ĐỘ KHÓ THỞ THEO THANG ĐIỂM mMRC (MODIFIED MEDICAL RESEARCH COUNCIL)
| Thang điểm mMRC | Điểm |
| Khó thở khi gắng sức mạnh | 0 |
| Khó thở khi đi vội trên đường bằng hay đi lên dốc nhẹ | 1 |
| Đi bộ chậm hơn người cùng tuổi vì khó thở hoặc phải dừng lại để thở khi đi cùng tốc độ của người cùng tuổi trên đường bằng. | 2 |
| Phải dừng lại để thở khi đi bộ khoảng 100m hay vài phút trên đường bằng | 3 |
| Khó thở nhiều đến nỗi không thể ra khỏi nhà, khi thay quần áo | 4 |
mMRC: 0 hoặc 1: ít triệu chứng
mMRC: 2, 3 hoặc 4: nhiều triệu chứng
Phụ lục 4.2: ĐÁNH GIÁ BỆNH PHỔI TẮC NGHẼN MẠN TÍNH VỚI BẢNG ĐIỂM CAT (COPD ASSESSMENT TEST)
Thang điểm CAT gồm 8 câu hỏi, bệnh nhân tự đánh giá mức độ từ nhẹ tới nặng, mỗi câu đánh giá có 6 mức độ, từ 0 - 5, tổng điểm từ 0 → 40.
Nhân viên y tế hướng dẫn bệnh nhân tự điền điểm phù hợp vào ô tương ứng. Bệnh nhân bị ảnh hưởng bởi bệnh tương ứng với mức độ điểm như sau: 40-31 điểm: ảnh hưởng rất nặng; 30-21 điểm: ảnh hưởng nặng; 20-11 điểm: ảnh hưởng trung bình; < 10 điểm: ít ảnh hưởng.
| Họ tên:………………………………………………………. | Ngày đánh giá:…./…./….. |
Bệnh phổi tắc nghẽn mạn tính của ông/bà như thế nào?
Bộ câu hỏi này sẽ giúp ông/bà và các nhân viên y tế đánh giá tác động của BPTNMT ảnh hưởng lên sức khỏe và cuộc sống hàng ngày của ông/bà. Nhân viên y tế sẽ sử dụng những câu trả lời của ông/bà và kết quả đánh giá để giúp họ nâng cao hiệu quả điều trị BPTNMT của ông/bà và giúp ông/bà được lợi ích nhiều nhất từ việc điều trị.
Đối với mỗi mục dưới đây, có các ô điểm số từ 0 đến 5, xin vui lòng đánh dấu (X) vào mô tả đúng nhất tình trạng hiện tại của ông/bà, Chỉ chọn một phương án trả lời cho mỗi câu.

Phụ lục 4.3: QUY TRÌNH ĐIỀU TRỊ, QUẢN LÝ BPTNMT TẠI TRẠM Y TẾ XÃ
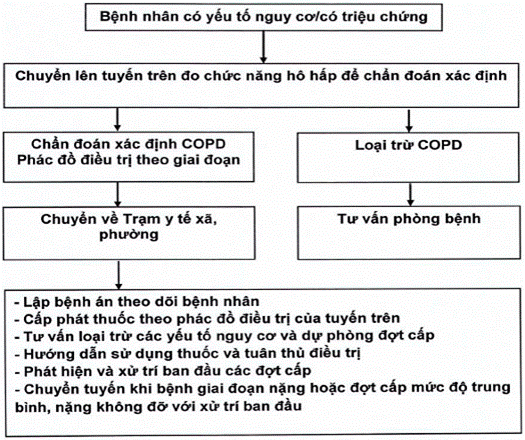
Phụ lục 4.4: DANH MỤC THUỐC THIẾT YẾU ĐIỀU TRỊ BPTNMT TẠI TRẠM Y TẾ XÃ
| Thuốc | Liều dùng |
| Cường beta 2 tác dụng ngắn (SABA) | |
| Salbutamol | Nang khí dung 5mg, khí dung ngày 3-6 nang chia 3-6 lần, hoặc Salbutamol xịt 100mcg/liều, xịt mỗi lần 2 nhát |
| Terbutaline | Viên 5mg, uống ngày 4 viên, chia 4 lần, hoặc Nang khí dung 5mg, khí dung ngày 3-6 nang, chia 3-6 lần |
| Cường beta 2 tác dụng kéo dài (LABA) | |
| Indacaterol | 150, 300mcg, hít ngày 1 nang |
| Kháng cholinergic (tác dụng ngắn: SAMA; tác dạng kéo dãi LAMA) | |
| Tiotropium (LAMA) | Dạng hít 2,5mcg/liều, ngày hít 2 liều |
| Kết hợp cường beta 2 và kháng cholinergic tác dạng ngắn (SABA+SAMA) | |
| Fenoterol/ Ipratropium | Khí dung ngày 3 lần, mỗi lần pha 1-2ml dung dịch Fenoterol/ Ipratropium với 3 ml natriclorua 0,9%. Dạng xịt: xịt ngày 3 lần, mỗi lần 2 nhát |
| Salbutamol/ Ipratropium | Nang 2,5ml. Khí dung ngày 3 nang, chia 3 lần |
| Nhóm Methylxanthine (Chú ý không dùng kèm kháng sinh nhóm macrolide, tổng liều (bao gồm tất cả các thuốc nhóm methylxanthine) không quá 10mg/kg/ngày). | |
| Aminophylline | Ống 240mg. Pha truyền tĩnh mạch ngày 2 ống, hoặc pha 1/2 ống với 10ml glucose 5%, tiêm tĩnh mạch trong cấp cứu cơn khó thở cấp. |
| Theophylline | Viên 100mg. Liều tối đa 10mg/kg/ngày. |
| Kết hợp cường beta 2 tác dụng kéo dài và Corticosteroids dạng hít (LABA+ICS) | |
| Formoterol/ Budesonide | Dạng ống hít, 160/4,5mcg/1 liều hít. Dùng 2-4 liều/ ngày, chia 2 lần cách nhau 12 giờ, xúc họng sạch sau hít |
| Salmeterol/ Fluticasone | Dạng xịt hoặc hít, 50/250 hoặc 25/250mcg/1 liều. Dùng ngày 2-4 liều, chia 2 lần. |
| Kết hợp cường beta 2 tác dụng kéo dài và kháng cholinergic tác dụng kéo dài (LABA+ LAMA) | |
| Indacaterol/Glycopy-ronium | Dạng nang hít, hít ngày 1 nang |
HƯỚNG DẪN CHẨN ĐOÁN, ĐIỀU TRỊ VÀ QUẢN LÝ HEN PHẾ QUẢN Ở NGƯỜI LỚN TẠI TRẠM Y TẾ XÃ
| Đối tượng được áp dụng: (1) Người ≥ 15 tuổi nghi ngờ mắc HPQ đến khám tại trạm y tế xã, phường. (2) Người bênh HPQ sau khi Điều trị ổn định, được chuyển từ tuyến trên về. | ||||||
| BƯỚC 1. HỎI BỆNH - Chú trọng các nội dung: | ||||||
| 1. Họ tên, tuổi, nghề nghiệp 2. Lý do chính đi khám? 3. Các triệu chứng hô hấp gợi ý HPQ: - Người bệnh có bị các đợt khó thở, khò khè, thở rít cấp tính hoặc tái diễn? - Người bệnh có bị ho nhiều vào ban đêm hoặc sáng sớm? - Người bệnh có bị khò khè hoặc ho sau vận động? - Người bệnh có bị khò khè, nặng ngực hoặc ho sau khi tiếp xúc với các dị nguyên hô hấp hoặc ô nhiễm không khí? | - Người bệnh có bị cảm lạnh “chạy vào phổi” hoặc bị kéo dài > 10 ngày? - Các triệu chứng có được cải thiện sau khi điều trị bằng thuốc chữa hen? 4. Tiền sử cá nhân có mắc kèm các bệnh dị ứng khác như viêm mũi xoang dị ứng, dị ứng thuốc, dị ứng thức ăn... 5. Tiền sử gia đình (trực thống): mắc HPQ hoặc các bệnh dị ứng khác. 6. Các yếu tố nguy cơ mắc HPQ: hút thuốc lá, tiếp xúc môi trường ô nhiễm, tiếp xúc nghề nghiệp... | |||||
| BƯỚC 2: KHÁM LÂM SÀNG VÀ XÉT NGHIỆM - Chú trọng các nội dung: | ||||||
| 1. Nghe phổi: chú ý tìm tiếng ran rít, ran ngáy hoặc dấu hiệu của các bệnh lý hô hấp khác như viêm phổi, COPD... 2. Khám ngoài da để tìm kiếm các bệnh dị ứng da mắc kèm như viêm da cơ địa, mày đay, phù mạch... 3. Khám mũi để phát hiện các dấu hiệu của viêm mũi xoang, polyp mũi... 4. Nghe tim, đo HA 5. Xem các kết quả XN đã làm (nếu có)(chú ý chức năng thông khí phổi). | 6. Đo lưu lượng đỉnh (LLĐ) bằng lưu lượng đỉnh kế (Cách sử dụng lưu lượng đỉnh kế trong Phụ lục 5.1) 7. Làm test hồi phục phế quản: - Đo LLĐ trước khi dùng thuốc giãn phế quản - Cho người bệnh xịt 4 nhát salbutamol 100mcg. - Đo lại LLĐ sau xịt thuốc 15 phút. - Test hồi phục phế quản dương tính nếu LLĐ sau dùng thuốc giãn phế quản tăng > 20% so với trước dùng thuốc. | |||||
| BƯỚC 3: CHẨN ĐOÁN | ||||||
|
| ||||||
| BƯỚC 4: CHUYỂN TUYẾN | ||||||
| A. Chuyển tuyến trên: 1. Người bệnh nghi ngờ mắc HPQ nhưng chưa được chẩn đoán xác định vì không đủ cận lâm sàng để chẩn đoán. 2. Người bệnh được chẩn đoán xác định hen phế quản và đã được điều trị dự phòng nhưng không được kiểm soát tốt với điều trị ở bước 3, thường xuyên xuất hiện cơn cấp (tại tuyến cơ sở không có đủ điều kiện về thuốc để điều trị). 3. Người bệnh đang có cơn cấp nặng đã được xử trí cấp cứu ban đầu nhưng không đỡ khó thở. B. Tuyến trên chuyển về trạm y tế. 1. BN được điều trị ổn định ở tuyến trên bằng phác đồ hiệu quả có sẵn ở trạm y tế. 2. BN được chuyển lên khám định kỳ ở tuyến trên và không phát hiện dấu hiệu bất thường. | ||||||
| BƯỚC 5: ĐIỀU TRỊ, QUẢN LÝ (Danh mục thuốc thiết yếu Điều trị HPQ tại trạm y tế trong Phụ lục 5.2) | ||||||
| A. Điều trị kiểm soát HPQ | ||||||
| 1. Mục tiêu điều trị - Kiểm soát tốt triệu chứng và duy trì mức độ hoạt động bình thường - Giảm thiểu nguy cơ tử vong liên quan đến hen, nguy cơ đợt cấp, tắc nghẽn đường thở dai dẳng và tác dụng phụ của thuốc. | ||||||
| 2. Đánh giá mức độ kiểm soát triệu chứng hen trong 4 tuần qua | ||||||
| Dấu hiệu | Có | Không | ||||
| Triệu chứng hen ban ngày > 2 lần/ tuần. | £ | £ | ||||
| Thức giấc về đêm do hen. | £ | £ | ||||
| dùng thuốc cắt cơn hen > 2 lần/ tuần. | £ | £ | ||||
| Giới hạn hoạt động do hen | £ | £ | ||||
| Không có dấu hiệu nào: triệu chứng hen được kiểm soát tốt Có 1-2 dấu hiệu: triệu chứng hen được kiểm soát một phần Có 3-4 dấu hiệu: triệu chứng hen chưa được kiểm soát | ||||||
| 3. Các bậc điều trị và lựa chọn khởi đầu điều trị kiểm soát hen (Cách sử dụng các dụng cụ phun hít trong Phụ lục 5.3) | ||||||
| Triệu chứng | Bậc điều trị | Phác đồ | ||||
| Triệu chứng hen cách quãng (< 2 lần/tháng) | Bậc 1 | ¡ Lựa chọn ưu tiên: budesonide-formoterol 160/4,5mcg hít 1-2 nhát khi có triệu chứng ¡ Lựa chọn khác: budesonide 200mcg 1 nhát hít hoặc fluticasone propionate 125mcg 1 nhát xịt mỗi lần dùng thuốc cắt cơn salbutamol dạng xịt. | ||||
| Triệu chứng hen hoặc nhu cầu dùng thuốc cắt cơn ≥ 2 lần/tháng | Bậc 2 | Lựa chọn ưu tiên ¡ Duy trì budesonide 200mcg 1 nhát hít hoặc fluticasone propinate 125mcg 1 nhát xịt mỗi ngày với salbutamol xịt khi có triệu chứng hoặc ¡ Budesonide-formoterol 160/4,5mcg hít 2 nhát khi có triệu chứng Lựa chọn khác ¡ Montelukast 10mg uống duy trì + 160/4,5mcg hít 2 nhát khi có triệu chứng hoặc ¡ Dùng 1 nhát hít budesonide 200mcg hoặc 1 nhát xịt fluticasone propionate 125mcg mỗi lần dùng thuốc salbutamol xịt cắt cơn. | ||||
| Triệu chứng hen trong hầu hết các ngày hoặc thức giấc do hen ≥ 1 lần/tuần | Bậc 3 | Lựa chọn ưu tiên ¡ Duy trì budesonide-formoterol 160/4,5mcg hít 2 nhát chia sáng tối hoặc fluticasone propionate-salmeterol 25/250mcg xịt 1 nhát mỗi ngày với salbutamol xịt khi có triệu chứng hoặc ¡ Budesonide-formoterol 160/4,5mcg hít 2 nhát mỗi ngày chia sáng tối và dùng thêm 1 nhát khi có triệu chứng. Lựa chọn khác ¡ Duy trì budesonide 200mcg hít 4 nhát hoặc fluticasone propinate 250mcg xịt 2 nhát mỗi ngày (chia sáng tối) với salbutamol xịt khi có triệu chứng hoặc ¡ Duy trì budesonide 200mcg hít 2 nhát hoặc fluticasone propionate 250mcg xịt 1 nhát mỗi ngày + montelukeast 10mg uống với salbutamol xịt khi có triệu chứng. | ||||
| a) Cách nâng bậc điều trị hen | ||||||
| - Nâng bậc dài hạn: khi triệu chứng hen chưa được kiểm soát trong vòng 1 tháng dù kỹ thuật hít thuốc đúng, tuân thủ điều trị tốt và giải quyết được các yếu tố nguy cơ. - Nâng bậc ngắn hạn: khi có cơn hen cấp hoặc tiếp xúc dị nguyên theo mùa + Tăng liều corticoid hít: Tăng gấp 4 lần liều corticoid hít trong 1-2 tuần. + Có thể dùng corticoid uống với liều prednisolone 1mg/kg/24h trong 5-7 ngày hoặc tương đương. | ||||||
| b) Cách hạ bậc điều trị hen khi đạt được kiểm soát triệu chứng hen trong ≥ 3 tháng | ||||||
| Bậc hiện tại | Thuốc hiện tại | Lựa chọn hạ bậc | ||||
| Bậc 3 | Duy trì budesomde-formoterol hoặc fluticasone propionate- salmeterol với salbutamol xịt cắt cơn. | - Giảm budesonide-formoterol hoặc fluticasone propionate-salmeterol về liều 1 lần/ ngày. | ||||
| Liều thấp budesonide- formoterol duy trì và cắt cơn | - Giảm budesonide-formoterol duy trì về liều 1 lần/ngày và tiếp tục budesonide-formoterol cắt cơn khi cần | |||||
| Duy trì budesonide hoặc fluticasone propionate | - Giảm 50% liều | |||||
| Bậc 2 | Duy trì budesonide hoặc fluticasone propionate | - Dùng liều 1 lần/ ngày - Chuyển sang budesonide-formoterol khi cần. - Thêm montelukast | ||||
| Montelukast uống + budesonide - formoterol cắt cơn khi cần. | - Chuyển sang liều thấp budesonide -formoterol hít 1 liều khi cần. | |||||
| B. Quản lý người bệnh HPQ | ||||||
| 1. Giáo dục, tư vấn cho người bệnh hen phế quản Thông qua các hình thức câu lạc bộ bệnh nhân hen phế quản, các buổi sinh hoạt cộng đồng hoặc tư vấn trực tiếp mỗi lần tái khám về các nội dung: - Những hiểu biết cơ bản về bệnh hen phế quản. - Các thuốc điều trị hen phế quản và cách sử dụng. - Kỹ thuật sử dụng dụng cụ hít thuốc trong điều trị hen. - Tuân thủ điều trị. - Thay đổi hành vi lối sống (không sử dụng bếp củi, cai thuốc lá, hạn chế tiếp xúc khói hương, loại bỏ gia súc...), thay đổi nghề nghiệp, nơi ở (nếu có thể) để phòng tránh tiếp xúc với dị nguyên và các yếu tố nguy cơ gây hen. - Theo dõi các tiêu chí tự đánh giá kiểm soát triệu chứng, các dấu hiệu báo trước cơn hen cấp và cách xử trí cơn cấp. - Biết sử dụng thuốc cắt cơn trước khi tham gia các hoạt động thể lực nặng. - Lập kế hoạch hành động của người bệnh hen phế quản (mẫu bản kế hoạch hành động của người bệnh hen phế quản trong Phụ lục 5.4. | ||||||
| 2. Quản lý người bệnh hen phế quản a) Tại cộng đồng: Quản lý người bệnh hen phế quản tại cộng đồng do nhân viên y tế xã, phường thực hiện với các hoạt động sau: - Tư vấn cho người bệnh và gia đình về các các phương pháp điều trị không dùng thuốc, các yếu tố nguy cơ và cách phòng tránh. - Giám sát người bệnh tuân thủ điều trị, thực hiện kỹ thuật sử dụng thuốc hít và sử dụng thuốc cắt cơn khi có cơn cấp. - Hỗ trợ người bệnh theo dõi các diễn biến cơn cấp sau khi sử dụng thuốc cắt cơn và liên hệ với thầy thuốc khi cần. b) Tại Trạm Y tế xã, phường: - Cấp sổ theo dõi điều trị cho các bệnh nhân trong địa bàn phụ trách. - Hẹn người bệnh khám lại định kỳ 1- 3 tháng để đánh giá mức độ kiểm soát hen, điều chỉnh liều thuốc điều trị hen (nếu cần), hướng dẫn lại cách sử dụng dụng cụ hít thuốc sau mỗi lần khám. | ||||||
| C. Xử trí cơn hen cấp | ||||||
| 1. Các dấu hiệu nhận biết cơn hen cấp Cơn HPQ cấp đặc trưng bởi những cơn khó thở kiểu hen xảy ra ở người có tiền sử mắc HPQ hoặc các bệnh dị ứng. Cơn khó thở kiểu hen thường có các đặc điểm sau: - Tiền triệu: hắt hơi, ngứa mũi, ngứa mắt, buồn ngủ, ho thành cơn... - Cơn khó thở: khó thở ra, khò khè, thở rít, mức độ khó thở tăng dần, người bệnh thường phải ngồi dậy để thở, có thể kèm theo vã mồ hôi, nói khó. Khám thực thể thường nghe thấy tiếng ran rít ran ngáy lan tỏa khắp 2 phổi, co kéo cơ hô hấp. Lưu lượng đỉnh thường giảm < 60% dự đoán. - Thoái lui: mỗi cơn hen thường diễn ra trong vòng 5-15 phút, nhưng có thể kéo dài hàng giờ hoặc lâu hơn. Cơn hen có thể tự hồi phục hoặc sau khi dùng thuốc giãn phế quản, cuối cơn tình trạng khó thở giảm dần, khạc ra đờm trong, dính. - Hoàn cảnh xuất hiện: cơn hen thường xuất hiện về đêm hoặc sau khi tiếp xúc với các yếu tố kích phát như gắng sức, hít phải khói, bụi, mùi thơm, nấm mốc, tiếp xúc với dị nguyên gây bệnh, bị cảm cúm hoặc thay đổi thời tiết... Ngoài cơn hen người bệnh thường không có triệu chứng. | ||||||
| 2. Xử trí cơn hen cấp | ||||||
XỬ TRÍ CƠN HEN CẤP
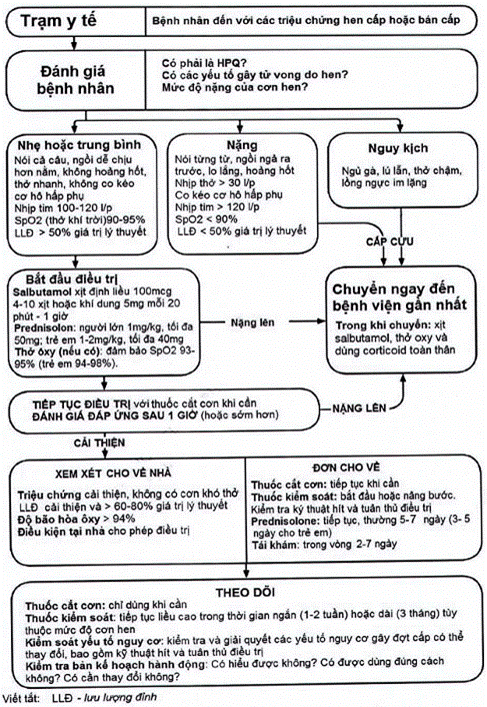
Phụ lục 5.1: CÁCH SỬ DỤNG LƯU LƯỢNG ĐỈNH KẾ
1. Lưu lượng đỉnh kế:
- Là một dụng cụ khá đơn giản, dễ sử dụng, giá cả không đắt và dễ dàng mang theo người để đo chỉ số lưu lượng đỉnh.
- Có nhiều loại lưu lượng đỉnh kế.
- Kỹ thuật đo lưu lượng đỉnh giống nhau cho tất cả các loại.

2. Cách đo lưu lượng đỉnh
| 1) Đặt con trợt về vị trí số "0". |
|
| 2) Người bệnh đứng thẳng. Hít một hơi thật sâu qua miệng. Một tay cầm cung lượng đỉnh kế sao cho các ngón tay không cản trở sự di chuyển của con trượt |
|
| 3) Nhanh chóng ngậm kín ống thổi của cung lượng đỉnh kế, không để lưỡi bịt vào miệng ống thổi. Thổi một hơi nhanh và mạnh nhất nếu có thể. |
|
| 4) Con trượt sẽ bị di chuyển ra xa và dừng lại ở một vị trí. Số chỉ nơi con trượt dừng lại là giá trị LLĐ đo được. |
|
| 5) Ghi giá trị đo được lên một tờ giấy hoặc một biểu đồ. |
|
| 6) Thổi thêm 2 lần nữa lấy giá trị cao nhất sau 3 lần đo. |
|
3. Bảng giá trị dự đoán của lưu lượng đỉnh
Trị số lưu lượng đỉnh (theo tuổi, giới tính, chiều cao)
Nam giới
| Tuổi | 15 | 20 | 25 | 30 | 35 | 40 | 45 | 50 | 55 | 60 | 65 | 70 | |
| Cao (cm) | 160 | 520 | 570 | 500 | 610 | 615 | 605 | 590 | 575 | 565 | 555 | 545 | 535 |
| 168 | 530 | 580 | 610 | 625 | 625 | 615 | 605 | 590 | 575 | 565 | 555 | 545 | |
| 175 | 540 | 590 | 620 | 635 | 635 | 625 | 615 | 600 | 590 | 575 | 565 | 555 | |
| 183 | 550 | 600 | 630 | 645 | 645 | 635 | 625 | 610 | 600 | 590 | 580 | 570 | |
| 191 | 560 | 610 | 645 | 655 | 655 | 650 | 635 | 625 | 610 | 600 | 590 | 580 | |
Trị số lưu lượng đỉnh (theo tuổi, giới tính, chiều cao)
Nữ giới
| Tuổi /chiều cao | 1,45 | 1,52 | 1,60 | 1,68 | 1,75 |
| 15 | 438 | 450 | 461 | 471 | 481 |
| 20 | 445 | 456 | 467 | 478 | 488 |
| 25 | 450 | 461 | 471 | 482 | 493 |
| 30 | 452 | 463 | 473 | 484 | 496 |
| 35 | 452 | 463 | 473 | 484 | 496 |
| 40 | 449 | 460 | 470 | 482 | 493 |
| 45 | 444 | 456 | 467 | 478 | 488 |
| 50 | 436 | 448 | 458 | 470 | 480 |
| 55 | 426 | 437 | 449 | 460 | 471 |
| 60 | 415 | 425 | 487 | 448 | 458 |
| 65 | 400 | 410 | 422 | 434 | 445 |
| 70 | 385 | 396 | 407 | 418 | 428 |
Phụ lục 5.2: DANH MỤC THUỐC THIẾT YẾU TRỊ HEN PHẾ QUẢN TẠI TRẠM Y TẾ XÃ
| 1. Các thuốc trị cắt cơn hen. |
| a) Thuốc cường β2 tác dụng ngắn (SABA): - Salbutamol (Ventolin): Bình xịt định liều 100µg/ liều xịt; nang khí dung 2,5mg - 5mg/nang; ống tiêm, truyền tĩnh mạch 0,5 mg -5mg/ống; viên uống 4mg/viên. - Terbutaline (Bricanyl): ống tiêm, truyền tĩnh mạch 0,5 mg/ống; viên 5mg/viên. b) Thuốc kháng cholinergic. - Ipratropium (Atrovent): Bình xịt định liều 25µg/liều (1 nhát xịt); nang khí dung 0,5mg/nang. c) Thuốc phối hợp kích thích β2 với kháng cholinergic. - Berodual: Bình xịt định liều ipratropium 0,02mg/fenoterol 0,05mg cho 1 liều; dung dịch khí dung 1ml chứa: ipratropium 0,261mg/fenoterol 0,5mg, lọ 20ml. - Combivent nang khí dung, mỗi nang chứa: ipratropium 0,5mg/salbutamol 2,5mg. - Nhóm xanthyl: Ống tiêm truyền tĩnh mạch diaphyllin 4,8%/ 5ml; viên theophylin 100mg. |
| 2. Các thuốc điều trị kiểm soát HPQ |
| a) Thuốc corticoid dạng hít - Budesonide (pulmicort): nang khí dung 500 μg/nang, bình hít turbuhaler 200 µg/liều - Fluticasone propionate (flixotide): bình xịt định liều chuẩn 125, 250 µg/liều. b) Thuốc cường beta 2 tác dụng kéo dài Dạng uống: - Salbutamol phóng thích chậm (Ventolin SR) viên 4mg, 8mg. - Bambutetol (Bambec, Bamebin) viên 10mg. Thuốc dạng kết hợp giữa cường beta 2 tác dụng kéo dài và corticoid dạng hít: - Salmeterol-fluticasone propionate (Seretide, Seroflo): + Bình xịt định liều chuẩn 25/250 µg/liều, 25/125 µg/liều, 25/50 µg/liều. + Bình hít bột khô 50/250 µg/liều, 50/500 µg/liều. - Budesonide-formoterol (Symbicort) bình hít bột khô 160/4,5 µg/liều. c) Theophylin phóng thích chậm (Theostat, Theolair) viên 100, 200, 300mg. d) Thuốc kháng leukotrien: - Montelukast (Singulair, Montair) viên 4mg, 5mg, 10mg. |
Phụ lục 5.3: CÁCH SỬ DỤNG CÁC DỤNG CỤ PHUN HÍT
1. Cách sử dụng bình xịt định liều
1) Mở nắp
2) Lắc nhẹ bình
3) Thở ra chậm
4) Đặt ống ngậm vào miệng
5) Bắt đầu hít vào chậm, ấn bình thuốc xuống và tiếp tục hít vào sâu hết sức
6) Nín thở 10 giây hoặc đến mức tối đa có thể, sau đó bắt đầu thở ra chậm.
Nếu phải xịt nhiều lần, nghỉ mệt vài giây và lặp lại từ bước 2-6
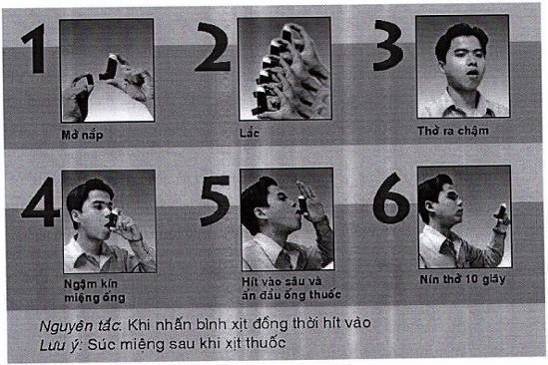
Cách vệ sinh bình thuốc
+ Rửa mỗi tuần bằng nước, để khô tự nhiên.
+ Khi bị nhiễm trùng hô hấp, nấm miệng thì rửa thường xuyên hơn
Làm thế nào để nhận biết hết thuốc trong bình xịt:
+ Xịt thử ra ngoài (mất thuốc).
+ Ghi lại số liều đã sử dụng.
+ Dựa vào cửa sổ chỉ liều trên bình thuốc.
2. Buồng đệm (Babyhaler)
| Cách sử dụng bình xịt và buồng đệm 1) Gắn mặt nạ vào đầu ra của buồng đệm. 2) Mở nắp bình xịt 3) Lắc nhẹ và gắn vào buồng đệm |
|
4) Úp mặt nạ vào mặt, cần che kín cả miệng và mũi, chặt và kín đến mức tối đa có thể. Hít thở vài nhịp để thử van.
5) Ấn bình xịt, để nguyên bình và hít thở bình thường từ 5-6 nhịp
6) Bỏ mặt nạ ra khỏi miệng.
Lưu ý:
- Nếu phải xịt nhiều lần, nghỉ ít nhất 30 giây giữa 2 lần xịt. Lần 2 bắt đầu lại các bước từ 4-6.
- Nếu xịt thuốc có corticoid, Lưu ý rửa mặt sau dùng thuốc
3. Bình hít turbuhaler
- Thao tác sử dụng bình hít turbuhaler
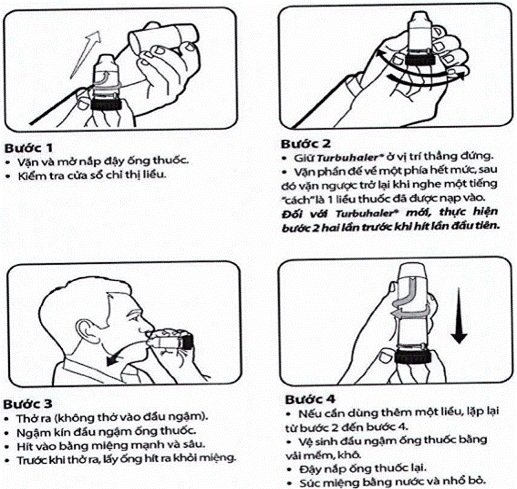
Cách vệ sinh bình thuốc
+ Lau bằng giấy mềm
+ Không rửa nước
Làm thế nào để biết hết thuốc
+ Xem cửa sổ chỉ liều
+ Ghi ngày sử dụng
4. Bình hít accuhaler
Thao tác sử dụng bình hít accuhaler
1) Giữ bình accuhaler bằng 1 tay, dùng tay kia mở nắp ngoài
2) Kéo lẫy để nạp thuốc cho đến khi nghe thấy tiếng click và gây thay đổi cửa sổ chỉ liều
3) Thở ra chậm và hết sức (không thở vào bình thuốc)
4) Đặt ống ngậm vào miệng, hít vào nhanh, mạnh và sâu hết sức
5) Bỏ bình thuốc ra khỏi miệng và nín thở 10 giây hoặc lâu tối đa có thể
6) Đóng nắp ngoài bình thuốc đến khi nghe thấy tiếng click
Cách vệ sinh bình thuốc
+ Lau bằng giấy mềm
+ Không rửa nước
Làm thế nào để biết hết thuốc
+ Xem cửa sổ chỉ liều
+ Ghi ngày sử dụng

5. Bình xịt Respimart
Thao tác sử dụng bình xịt Respimart: theo 3 bước dưới đây:
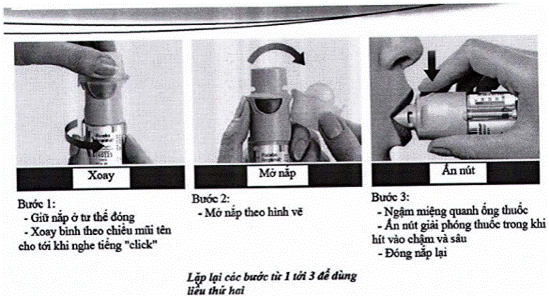
6. Thuốc và máy khí dung
Cách sử dụng thuốc khí dung qua máy:
1) Đưa thuốc vào bầu khí dung
2) Có thể pha loãng bằng nước muối sinh lý nếu cần thiết
3) Nếu khí dung bằng ôxy cao áp, đặt lưu lượng ôxy 6-8 l/phút
4) Nối ống ngậm hoặc mặt nạ với bầu khí dung.
5) Hít thở bình thường qua ống ngậm hoặc mặt nạ.
6) Giữ bầu khí dung thẳng đứng trong thời gian khí dung.
7) Gõ nhẹ vào bên cạnh bầu khí dung trong lúc khí dung.
8) Quan sát việc tạo khói, ngừng khí dung khi không có khói được tạo ra
| Ngày tháng năm |
Phụ lục 5.4: BẢN KẾ HOẠCH HÀNH ĐỘNG CHO NGƯỜI BỆNH HPQ
|
| Họ tên người bệnh:…………………………………… Tên người nhà cần liên lạc:………………………….. Tên bác sĩ:……………………………………………… | Năm sinh:……………………… SĐT:…………………………… SĐT:…………………………… | ||
| NỘI DUNG | HÀNH ĐỘNG | |||
| VÙNG MÀU XANH: Tốt, bệnh ổn định | TIẾP TỤC | Bạn đang làm rất tốt! | ||
|
| - Không có bất kỳ biểu hiện nào sau đây □ Khó thở ban ngày và đêm □ Ho hoặc khò khè □ Nặng ngực - Có thể làm việc và sinh hoạt bình thường - Giá trị lưu lượng đỉnh từ … đến … L/phút hoặc > 80% giá trị lý thuyết hoặc giá trị tốt nhất của bạn. | - Tiếp tục sử dụng thuốc dự phòng hàng ngày - Dùng thuốc cắt cơn dự phòng trước khi vận động nếu bạn bị khó thở khi hoạt động thể lực. - Tránh các yếu tố kích phát cơn hen. | ||
|
| VÙNG MÀU VÀNG: sức khỏe xấu đi | |||
|
| - Có bất kỳ dấu hiệu nào dưới đây: □ Ho hoặc khò khè, khó thở, tức ngực hoặc □ Thức giấc ban đêm do triệu chứng hen, hoặc □ Hạn chế hoạt động hoặc chỉ làm được một số việc thông thường. - Giá trị lưu lượng đỉnh từ … đến … L/phút hoặc 50 đến 79% giá trị lý thuyết hoặc giá trị tốt nhất của bạn. | - Dùng thuốc cắt cơn để đưa bạn về vùng màu xanh. - Dùng thuốc cường beta 2 tác dụng ngắn ……………………………..: □ 2-4 nhát xịt mỗi 20 phút trong vòng một giờ. □ Dùng máy và thuốc phun khí dung nếu có. - Gọi cho thầy thuốc của bạn số điện thoại:…………………………….. | ||
|
| VÙNG MÀU ĐỎ: TRIỆU CHỨNG BÁO ĐỘNG | CẦN CẤP CỨU NGAY | ||
|
| Có ít nhất MỘT trong những dấu hiệu: □ Thở rất nhanh □ Thuốc cắt cơn nhanh hết tác dụng hoặc □ Không thể làm những việc thông thường hoặc □ Các triệu chứng ở vùng mầu vàng không cải thiện hoặc xấu đi trong vòng 24 giờ. □ Giá trị lưu lượng đỉnh từ … đến … L/phút hoặc thấp hơn 50 giá trị lưu lượng đỉnh tốt nhất của bạn. | * Dùng thuốc: - Dùng thuốc cường beta 2 tác dụng ngắn…………………….: □ Dùng bình xịt định liều 4-6 nhát. □ Dùng máy phun khí dung nếu có. - Uống prednisolon … mg * Gọi ngay cho bác sỹ của bạn số điện thoại………………………………….. * Đến ngay cơ sở y tế gần nhất nếu: - Bạn vẫn ở trong vùng đỏ quá 15 phút - Bạn không gọi được cho bác sỹ của bạn. | ||
- 1Quyết định 4299/QĐ-BYT năm 2016 phê duyệt Dự án chủ động dự phòng, phát hiện sớm, chẩn đoán, điều trị, quản lý bệnh ung thư, tim mạch, đái tháo đường, bệnh phổi tắc nghẽn mạn tính, hen phế quản và các bệnh không lây nhiễm khác, giai đoạn 2016-2020 do Bộ trưởng Bộ Y tế ban hành
- 2Quyết định 3756/QĐ-BYT năm 2018 về hướng dẫn hoạt động dự phòng, phát hiện sớm, chẩn đoán, điều trị và quản lý một số bệnh không lây nhiễm phổ biến cho tuyến y tế cơ sở do Bộ Y tế ban hành
- 3Công văn 1242/KCB-NV năm 2018 về tăng cường trong công tác khám, phân loại, điều trị bệnh sởi, tay chân miệng và sốt xuất huyết Dengue nhằm chống quá tải, giảm lây nhiễm chéo và giảm tử vong do Cục Quản lý Khám, chữa bệnh ban hành
- 4Quyết định 1719/QĐ-BYT năm 2020 về tài liệu Hướng dẫn Phục hồi chức năng bệnh Viêm đường hô hấp cấp tính do SARS-CoV-2 (COVID-19) do Bộ Y tế ban hành
- 5Quyết định 1851/QĐ-BYT năm 2020 về tài liệu chuyên môn "Hướng dẫn chẩn đoán và điều trị hen phế quản người lớn và trẻ em ≥ 12 tuổi do Bộ Y tế ban hành
- 6Quyết định 3532/QĐ-BYT năm 2020 quy định về xây dựng và triển khai Hệ thống thông tin quản lý Trạm Y tế xã, phường, thị trấn do Bộ trưởng Bộ trưởng Bộ Y tế ban hành
- 7Quyết định 4815/QĐ-BYT năm 2020 về tài liệu chuyên môn Hướng dẫn chẩn đoán và điều trị viêm phổi mắc phải cộng đồng ở người lớn do Bộ Y tế ban hành
- 8Quyết định 1763/QĐ-TCKT về Phương án điều tra quốc gia yếu tố nguy cơ bệnh không lây nhiễm năm 2020 do Tổng cục Thống kê ban hành
- 9Quyết định 5331/QĐ-BYT năm 2020 về tài liệu chuyên môn Hướng dẫn chẩn đoán và xử trí đột quỵ não do Bộ Y tế ban hành
- 10Công văn 7375/BYT-TCDS năm 2020 về thực hiện Chương trình mở rộng tầm soát, chẩn đoán, điều trị một số bệnh, tật trước sinh và sơ sinh đến năm 2030 do Bộ Y tế ban hành
- 11Công văn 1907/BYT-DP năm 2022 về xây dựng kế hoạch phòng, chống bệnh không lây nhiễm và rối loạn sức khỏe tâm thần do Bộ Y tế ban hành
- 12Công văn 5864/BYT-TCDS năm 2023 thực hiện chương trình mở rộng tầm soát, chẩn đoán, điều trị một số bệnh, tật trước sinh và sơ sinh đến năm 2030 theo quy định tại Quyết định 1999/QĐ-TTg do Bộ Y tế ban hành
- 1Luật khám bệnh, chữa bệnh năm 2009
- 2Quyết định 4299/QĐ-BYT năm 2016 phê duyệt Dự án chủ động dự phòng, phát hiện sớm, chẩn đoán, điều trị, quản lý bệnh ung thư, tim mạch, đái tháo đường, bệnh phổi tắc nghẽn mạn tính, hen phế quản và các bệnh không lây nhiễm khác, giai đoạn 2016-2020 do Bộ trưởng Bộ Y tế ban hành
- 3Nghị định 75/2017/NĐ-CP quy định chức năng, nhiệm vụ, quyền hạn và cơ cấu tổ chức của Bộ Y tế
- 4Thông tư 39/2017/TT-BYT về quy định gói dịch vụ y tế cơ bản cho tuyến y tế cơ sở do Bộ trưởng Bộ Y tế ban hành
- 5Thông tư 52/2017/TT-BYT về quy định đơn thuốc và việc kê đơn thuốc hóa dược, sinh phẩm trong điều trị ngoại trú do Bộ trưởng Bộ Y tế ban hành
- 6Quyết định 2559/QĐ-BYT năm 2018 về kế hoạch tăng cường thực hiện điều trị, quản lý tăng huyết áp và đái tháo đường theo nguyên lý y học gia đình tại các trạm y tế xã, phường, thị trấn giai đoạn 2018-2020 do Bộ Y tế ban hành
- 7Quyết định 3756/QĐ-BYT năm 2018 về hướng dẫn hoạt động dự phòng, phát hiện sớm, chẩn đoán, điều trị và quản lý một số bệnh không lây nhiễm phổ biến cho tuyến y tế cơ sở do Bộ Y tế ban hành
- 8Công văn 1242/KCB-NV năm 2018 về tăng cường trong công tác khám, phân loại, điều trị bệnh sởi, tay chân miệng và sốt xuất huyết Dengue nhằm chống quá tải, giảm lây nhiễm chéo và giảm tử vong do Cục Quản lý Khám, chữa bệnh ban hành
- 9Thông tư 30/2018/TT-BYT về danh mục và tỷ lệ, điều kiện thanh toán đối với thuốc hóa dược, sinh phẩm, thuốc phóng xạ và chất đánh dấu thuộc phạm vi được hưởng của người tham gia bảo hiểm y tế do Bộ trưởng Bộ Y tế ban hành
- 10Thông tư 09/2019/TT-BYT hướng dẫn thẩm định điều kiện ký hợp đồng khám bệnh, chữa bệnh bảo hiểm y tế ban đầu, chuyển thực hiện dịch vụ cận lâm sàng và một số trường hợp thanh toán trực tiếp chi phí trong khám bệnh, chữa bệnh bảo hiểm y tế do Bộ trưởng Bộ Y tế ban hành
- 11Quyết định 1719/QĐ-BYT năm 2020 về tài liệu Hướng dẫn Phục hồi chức năng bệnh Viêm đường hô hấp cấp tính do SARS-CoV-2 (COVID-19) do Bộ Y tế ban hành
- 12Quyết định 1851/QĐ-BYT năm 2020 về tài liệu chuyên môn "Hướng dẫn chẩn đoán và điều trị hen phế quản người lớn và trẻ em ≥ 12 tuổi do Bộ Y tế ban hành
- 13Quyết định 3532/QĐ-BYT năm 2020 quy định về xây dựng và triển khai Hệ thống thông tin quản lý Trạm Y tế xã, phường, thị trấn do Bộ trưởng Bộ trưởng Bộ Y tế ban hành
- 14Quyết định 4815/QĐ-BYT năm 2020 về tài liệu chuyên môn Hướng dẫn chẩn đoán và điều trị viêm phổi mắc phải cộng đồng ở người lớn do Bộ Y tế ban hành
- 15Quyết định 1763/QĐ-TCKT về Phương án điều tra quốc gia yếu tố nguy cơ bệnh không lây nhiễm năm 2020 do Tổng cục Thống kê ban hành
- 16Quyết định 5331/QĐ-BYT năm 2020 về tài liệu chuyên môn Hướng dẫn chẩn đoán và xử trí đột quỵ não do Bộ Y tế ban hành
- 17Công văn 7375/BYT-TCDS năm 2020 về thực hiện Chương trình mở rộng tầm soát, chẩn đoán, điều trị một số bệnh, tật trước sinh và sơ sinh đến năm 2030 do Bộ Y tế ban hành
- 18Công văn 1907/BYT-DP năm 2022 về xây dựng kế hoạch phòng, chống bệnh không lây nhiễm và rối loạn sức khỏe tâm thần do Bộ Y tế ban hành
- 19Công văn 5864/BYT-TCDS năm 2023 thực hiện chương trình mở rộng tầm soát, chẩn đoán, điều trị một số bệnh, tật trước sinh và sơ sinh đến năm 2030 theo quy định tại Quyết định 1999/QĐ-TTg do Bộ Y tế ban hành
Quyết định 5904/QĐ-BYT năm 2019 về tài liệu chuyên môn Hướng dẫn chẩn đoán, điều trị và quản lý một số bệnh không lây nhiễm tại trạm y tế xã do Bộ Y tế ban hành -
- Số hiệu: 5904/QĐ-BYT
- Loại văn bản: Quyết định
- Ngày ban hành: 20/12/2019
- Nơi ban hành: Bộ Y tế
- Người ký: Nguyễn Trường Sơn
- Ngày công báo: Đang cập nhật
- Số công báo: Đang cập nhật
- Ngày hiệu lực: 20/12/2019
- Tình trạng hiệu lực: Kiểm tra