Để sử dụng toàn bộ tiện ích nâng cao của Hệ Thống Pháp Luật vui lòng lựa chọn và đăng ký gói cước.
| BỘ Y TẾ | CỘNG HÒA XÃ HỘI CHỦ NGHĨA VIỆT NAM |
| Số: 5968/QĐ-BYT | Hà Nội, ngày 31 tháng 12 năm 2021 |
BỘ TRƯỞNG BỘ Y TẾ
Căn cứ Nghị định số 75/2017/NĐ-CP ngày 20/6/2017 của Chính phủ quy định chức năng, nhiệm vụ, quyền hạn và cơ cấu tổ chức của Bộ Y tế;
Theo đề nghị của Hội đồng chuyên môn nghiệm thu Hướng dẫn Điều trị và Chăm sóc HIV/AIDS được thành lập theo Quyết định số 5300/QĐ-BYT ngày 16/11/2021 của Bộ Y tế;
Theo đề nghị của Cục trưởng Cục phòng, chống HIV/AIDS.
QUYẾT ĐỊNH:
Điều 1. Ban hành kèm theo Quyết định này “Hướng dẫn Điều trị và chăm sóc HIV/AIDS”.
Điều 2. Quyết định này có hiệu lực kể từ ngày ký, ban hành và thay thế Quyết định số 5456/QĐ-BYT ngày 20/11/2019 của Bộ Y tế về “Hướng dẫn điều trị và chăm sóc HIV/AIDS”.
Điều 3. Các ông, bà: Chánh Văn phòng Bộ; Chánh thanh tra Bộ, Tổng Cục trưởng, Vụ trưởng, Cục trưởng các Vụ, Cục thuộc Bộ Y tế, Thủ trưởng các đơn vị trực thuộc Bộ Y tế; Giám đốc Sở Y tế các tỉnh thành phố trực thuộc Trung ương; Thủ trưởng y tế ngành và các đơn vị liên quan chịu trách nhiệm thi hành Quyết định này./.
|
| KT. BỘ TRƯỞNG |
ĐIỀU TRỊ VÀ CHĂM SÓC HIV/AIDS
(Ban hành kèm theo Quyết định số 5968/QĐ-BYT ngày 31/12/2021 của Bộ Y tế)
BAN BIÊN SOẠN
(Theo Quyết định 4513/QĐ-BYT ngày 23/9/2021 về thành lập Ban soạn thảo, Tổ biên tập xây dựng Hướng dẫn điều trị và chăm sóc HIV/AIDS)
| Trưởng Ban soạn thảo: |
|
| PGS.TS Phan Thị Thu Hương | Phó Cục trưởng Cục Phòng, chống HIV/AIDS |
| Tham gia biên soạn: |
|
| TS. Nguyễn Trọng Khoa | Phó Cục trưởng Cục Quản lý Khám chữa bệnh |
| TS. Tống Trần Hà | Phó Vụ trưởng Vụ Sức khỏe Bà mẹ - Trẻ em |
| TS. Phạm Ngọc Thạch | Giám đốc Bệnh viện Bệnh Nhiệt đới Trung ương |
| PGS.TS. Đỗ Duy Cường | Bệnh viện Bạch Mai |
| TS. Đỗ Thị Nhàn | Cục Phòng, chống HIV/AIDS |
| TS. Vũ Quốc Đạt | Đại học Y Hà Nội |
| BSCKII. Nguyễn Thị Hoài Dung | Bệnh viện Bệnh Nhiệt đới trung ương |
| PGS.TS. Nguyễn Bình Hòa | Bệnh viện Phổi Trung ương |
| PGS.TS. Lê Minh Giang | Đại học Y Hà Nội |
| TS. Nguyễn Văn Lâm | Bệnh viện Nhi trung ương |
| Ths. Nguyễn Hữu Hải | Cục Phòng, chống HIV/AIDS |
| TS. Đoàn Thị Thùy Linh | Cục Phòng, chống HIV/AIDS |
| Ths. Võ Hải Sơn | Cục Phòng, chống HIV/AIDS |
| TS. Nguyễn Việt Nga | Cục Phòng, chống HIV/AIDS |
| Các chuyên gia của các đơn vị, tổ chức quốc tế tham gia soạn thảo | |
| TS. Nguyễn Thị Thúy Vân | Văn phòng Tổ chức Y tế Thế giới tại Việt Nam |
| BSCKII. Bùi Thị Bích Thủy | Dự án của USAID EpiC. |
| TS. Cao Thị Thanh Thủy | Đại học Y Hà Nội |
| Ths. Võ Thị Tuyết Nhung | Tổ chức hợp tác phát triển y tế Việt Nam |
| TS. Phạm Thanh Thủy | Tổ chức hợp tác phát triển y tế Việt Nam |
| BS. Ngô Văn Hựu | Tổ chức hợp tác phát triển y tế Việt Nam |
| TS. Lê Ngọc Yến | Văn Phòng CDC Việt Nam |
| Ths. Hồ Thị Vân Anh | Văn phòng CDC Việt Nam |
| Ths. Ngô Thị Thúy Nga | Tổ chức PATH tại Việt Nam |
| Ths. Doãn Hồng Anh | Tổ chức PATH tại Việt Nam |
| Tổ biên tập |
|
| BS Trần Anh Dũng | Cục Phòng, chống HIV/AIDS |
| TS Đỗ Thiện Hải | Bệnh viện Nhi Trung ương |
| BS Dư Tuấn Quy | Bệnh viện Nhi đồng 1, TP Hồ Chí Minh |
| BSCKI. Nguyễn Văn Cử | Bệnh viện Phổi Trung ương |
| TS. Đỗ Quan Hà | Bệnh viện Phụ sản trung ương |
| Ths. Lê Kim Dung | Cục Quản lý Khám chữa bệnh |
| Ths. Trần Thị Lan Hương | Cục Quản lý Dược |
| Ths. Nguyễn Thị Mai Hương | Vụ Sức khỏe Bà mẹ - Trẻ em |
| Ths. Phạm Lan Hương | Cục Phòng, chống HIV/AIDS |
| Ths. Vũ Đức Long | Cục Phòng, chống HIV/AIDS |
Mục lục
Mục lục
BẢNG CÁC CHỮ VIẾT TẮT
Tiếng Việt
Tiếng Anh
Chương 1. XÉT NGHIỆM VÀ CHẨN ĐOÁN NHIỄM HIV
1. NGUYÊN TẮC CUNG CẤP XÉT NGHIỆM HIV
2. CÁC TRƯỜNG HỢP CẦN ĐƯỢC TƯ VẤN XÉT NGHIỆM HIV
3. CHẨN ĐOÁN NHIỄM HIV Ở NGƯỜI LỚN VÀ TRẺ TỪ 18 THÁNG TUỔI TRỞ LÊN
4. CHẨN ĐOÁN SỚM NHIỄM HIV Ở TRẺ DƯỚI 18 THÁNG TUỔI
5. KẾT NỐI CHUYỂN GỬI
6. CHẨN ĐOÁN GIAI ĐOẠN LÂM SÀNG VÀ MIỄN DỊCH Ở NGƯỜI NHIỄM HIV
Chương 2. ĐIỀU TRỊ DỰ PHÒNG NHIỄM HIV
I. ĐIỀU TRỊ DỰ PHÒNG TRƯỚC PHƠI NHIỄM VỚI HIV
II. ĐIỀU TRỊ DỰ PHÒNG SAU PHƠI NHIỄM VỚI HIV
Chương 3. ĐIỀU TRỊ BẰNG THUỐC KHÁNG VI RÚT (ARV)
1. MỤC ĐÍCH CỦA ĐIỀU TRỊ
2. LỢI ÍCH CỦA ĐIỀU TRỊ
3. NGUYÊN TẮC ĐIỀU TRỊ
4. CHUẨN BỊ TRƯỚC ĐIỀU TRỊ
5. TIÊU CHUẨN BẮT ĐẦU ĐIỀU TRỊ ARV
6. THỜI ĐIỂM BẮT ĐẦU ĐIỀU TRỊ ARV
7. CÁC ĐIỂM CẦN LƯU Ý TRONG NHỮNG THÁNG ĐẦU ĐIỀU TRỊ ARV
8. PHÁC ĐỒ ARV BẬC MỘT
9. ĐIỀU TRỊ ARV CHO NGƯỜI NHIỄM HIV ĐỒNG MẮC LAO
10. XÉT NGHIỆM TRƯỚC VÀ TRONG ĐIỀU TRỊ ARV
11. ĐIỀU TRỊ ARV CHO PHỤ NỮ MANG THAI, PHỤ NỮ SAU SINH VÀ DỰ PHÒNG LÂY TRUYỀN HIV CHO CON
12. THEO DÕI ĐÁP ỨNG ĐIỀU TRỊ ARV VÀ CHẨN ĐOÁN THẤT BẠI ĐIỀU TRỊ
13. ĐÁNH GIÁ VÀ HỖ TRỢ TUÂN THỦ ĐIỀU TRỊ
14. THEO DÕI TÁC DỤNG KHÔNG MONG MUỐN VÀ ĐỘC TÍNH CỦA THUỐC ARV
15. CÁC TƯƠNG TÁC CHÍNH CỦA THUỐC ARV
16. HỘI CHỨNG VIÊM PHỤC HỒI MIỄN DỊCH
17. CẢNH BÁO SỚM HIV KHÁNG THUỐC
Chương 4. QUẢN LÝ BỆNH HIV TIẾN TRIỂN
I. GÓI CHĂM SÓC BỆNH HIV TIẾN TRIỂN
II. QUY TRÌNH QUẢN LÝ BỆNH HIV TIẾN TRIỂN
III. CHẨN ĐOÁN, ĐIỀU TRỊ VÀ DỰ PHÒNG MỘT SỐ BỆNH NHIỄM TRÙNG CƠ HỘI THƯỜNG GẶP Ở NGƯỜI CÓ BỆNH HIV TIẾN TRIỂN
Chương 5. DỰ PHÒNG MỘT SỐ BỆNH NHIỄM TRÙNG, QUẢN LÝ BỆNH ĐỒNG NHIỄM VÀ BỆNH KHÔNG LÂY NHIỄM THƯỜNG GẶP
I. DỰ PHÒNG MỘT SỐ BỆNH NHIỄM TRÙNG CƠ HỘI THƯỜNG GẶP
II. CHẨN ĐOÁN, ĐIỀU TRỊ MỘT SỐ BỆNH ĐỒNG NHIỄM, BỆNH DA, NIÊM MẠC
III. CHĂM SÓC GIẢM NHẸ CHO NGƯỜI NHIỄM HIV
IV. QUẢN LÝ BỆNH KHÔNG LÂY NHIỄM
V. TIÊM CHỦNG
Chương 6. DỰ PHÒNG, CHĂM SÓC VÀ HỖ TRỢ TRẺ VỊ THÀNH NIÊN
I. DỰ PHÒNG, CHĂM SÓC VÀ HỖ TRỢ TRẺ VỊ THÀNH NIÊN NHIỄM HIV
II. DỰ PHÒNG LÂY NHIỄM HIV CHO TRẺ VỊ THÀNH NIÊN
Chương 7. CUNG CẤP DỊCH VỤ VÀ CẢI THIỆN CHẤT LƯỢNG
I. CUNG CẤP DỊCH VỤ
II. CẢI THIỆN CHẤT LƯỢNG CHĂM SÓC VÀ ĐIỀU TRỊ HIV
PHỤ LỤC 1. GIAI ĐOẠN LÂM SÀNG BỆNH HIV Ở NGƯỜI LỚN, VỊ THÀNH NIÊN VÀ TRẺ EM
PHỤ LỤC 2. PHIẾU ĐÁNH GIÁ NGUY CƠ VÀ CHỈ ĐỊNH ĐIỀU TRỊ DỰ PHÒNG TRƯỚC PHƠI NHIỄM VỚI HIV (PrEP)
PHỤ LỤC 3. LIỀU LƯỢNG CỦA CÁC THUỐC ARV CHO NGƯỜI LỚN VÀ TRẺ > 10 tuổi
PHỤ LỤC 4. LIỀU LƯỢNG CÁC CÔNG THỨC DẠNG DUNG DỊCH THUỐC ARV UỐNG CHO TRẺ SƠ SINH DƯỚI 4 TUẦN TUỔIa
PHỤ LỤC 5. LIỀU ĐƠN GIẢN HÓA CỦA THUỐC VIÊN UỐNG MỘT LẦN MỖI NGÀY CHO TRẺ TỪ 04 TUẦN TUỔI TRỞ LÊNa
PHỤ LỤC 6. LIỀU ĐƠN GIẢN CỦA THUỐC VIÊN DÙNG 2 LẦN MỖI NGÀY CHO TRẺa
PHỤ LỤC 7. LIỀU ĐƠN GIẢN THUỐC DUNG DỊCH UỐNG DÙNG 2 LẦN MỖI NGÀY CHO TRẺa
PHỤ LỤC 8: LIỀU CTX DỰ PHÒNG CHO TRẺ EM VÀ NGƯỜI LỚN
PHỤ LỤC 9. ĐIỀU TRỊ HỘI CHỨNG TIẾT DỊCH NIỆU ĐẠO
PHỤ LỤC 10. ĐIỀU TRỊ HỘI CHỨNG TIẾT DỊCH ÂM ĐẠO
PHỤ LỤC 11. ĐIỀU TRỊ HỘI CHỨNG ĐAU BỤNG DƯỚI Ở PHỤ NỮ
PHỤ LỤC 12. ĐIỀU TRỊ HỘI CHỨNG LOÉT SINH DỤC
PHỤ LỤC 13. ĐIỀU TRỊ HỘI CHỨNG TIẾT DỊCH HẬU MÔN TRỰC TRÀNG
PHỤ LỤC 14. ĐIỀU CHỈNH LIỀU ARV THEO MỨC LỌC CẦU THẬN
PHỤ LỤC 15. ĐIỀU CHỈNH LIỀU ARV THEO PHÂN ĐỘ CHILD-PUGH
PHỤ LỤC 17. TƯƠNG TÁC GIỮA CÁC THUỐC KHÁNG VI RÚT TRỰC TIẾP (DAAS) ĐIỀU TRỊ VIÊM GAN VI RÚT C VỚI CÁC THUỐC ARV
PHỤ LỤC 18. ĐÁNH GIÁ TÌNH TRẠNG LO ÂU, TRẦM CẢM
BẢNG CÁC CHỮ VIẾT TẮT
| Tiếng Việt |
|
| LTQĐTD | Lây truyền qua đường tình dục |
| NTCH | Nhiễm trùng cơ hội |
| PHMD | Phục hồi miễn dịch |
| QHTD | Quan hệ tình dục |
| XN | Xét nghiệm |
| TL HIV | Tải lượng vi rút HIV |
| Tiếng Anh |
|
| 3TC | Lamivudine |
| ABC | Abacavir |
| AIDS | Acquired immunodeficiency syndrome - Hội chứng suy giảm miễn dịch mắc phải |
| ARN | Acid ribonucleic |
| ARV | Antiretroviral - Thuốc kháng retro vi rút |
| AST | Aspartate aminotransferase |
| AZT/ZDV | Zidovudine |
| BCG | Bacillus Calmette - Guérin |
| BMI | Body Mass Index - Chỉ số khối cơ thể |
| CD4 | Tế bào lympho TCD4 |
| CMV | Cytomegalovirus |
| CTX | Co-trimoxazole |
| DAA | Direct acting antivirals - Các thuốc kháng vi rút trực tiếp |
| DAC | Daclatasvir |
| DNA | Desoxyribonucleic Acid |
| DRV | Darunavir |
| DTG | Dolutegravir |
| EFV | Efavirenz |
| FTC | Emtricitabine |
| HBsAg | Hepatitis B surface antigen - Kháng nguyên bề mặt của vi rút viêm gan B |
| HIV | Human immunodeficiency virus - Vi rút gây suy giảm miễn dịch ở người |
| HPV | Human papilloma virus - Vi rút gây u nhú ở người |
| HSV | Herpes simplex virus - Vi rút Herpes simplex |
| INH | Isoniazid |
| INSTI | Integrase strand transfer inhibitor - Thuốc ức chế men tích hợp |
| LDV | Ledipasvir |
| LPV/r | Lopinavir/ritonavir |
| MAC | Mycobacterium avium complex |
| MSM | Men who have sex with men - Nam quan hệ tình dục đồng giới |
| NAT | Nucleic Acid Test |
| NAAT | Nucleic acid amplification test |
| NNRTI | Non - nucleoside reverse transcriptase inhibitor - Thuốc ức chế men sao chép ngược non - nucleoside |
| NRTI | Nucleoside reverse transcriptase inhibitor - Thuốc ức chế men sao chép ngược nucleoside |
| NtRTI | Nucleotide reverse transcriptase inhibitor - Thuốc ức chế men sao chép ngược nucleotide |
| NSAID | non-steroid anti-inflamatory drugs |
| NVP | Nevirapine |
| PCP | Pneumocystis jiroveci pneumonia - Viêm phổi do Pneumocystis jiroveci |
| PEP | Post-Exposure Prophylaxis - Dự phòng sau phơi nhiễm |
| PrEP | Pre-Exposure Prophylaxis - Dự phòng trước phơi nhiễm |
| SOF | Sofosbuvir |
| RNA | Ribonucleic Acid |
| RAL | Raltegravir |
| PI | Protease inhibitor - Thuốc ức chế men protease |
| TAF | Tenofovir alafenamide |
| TDF | Tenofovir disoproxil fumarate |
| VEL | Velpatasvir |
XÉT NGHIỆM VÀ CHẨN ĐOÁN NHIỄM HIV
1. NGUYÊN TẮC CUNG CẤP XÉT NGHIỆM HIV
Tuân thủ 5 nguyên tắc sau: Đồng thuận, Bảo mật, Tư vấn, Chính xác, Kết nối với dự phòng, chăm sóc và Điều trị đối với mọi hình thức xét nghiệm HIV.
2. CÁC TRƯỜNG HỢP CẦN ĐƯỢC TƯ VẤN XÉT NGHIỆM HIV
- Người có hành vi nguy cơ cao nhiễm HIV: Nam quan hệ tình dục đồng giới, người sử dụng ma túy, người bán dâm, người chuyển giới…
- Người mắc bệnh lao; người mắc các bệnh lây truyền qua đường tình dục; người nhiễm vi rút viêm gan C;
- Người bệnh được khám lâm sàng và cận lâm sàng, nhưng không phát hiện được nguyên nhân gây bệnh hoặc có các triệu chứng gợi ý nhiễm HIV.
- Phụ nữ mang thai.
- Vợ/chồng/con của người nhiễm HIV; anh chị em của trẻ nhiễm HIV, người phơi nhiễm với HIV.
- Bạn tình, bạn chích của người nhiễm HIV hoặc người có hành vi nguy cơ cao.
- Người trong cơ sở khép kín (phạm nhân, người cai nghiện…).
- Các trường hợp khác có nhu cầu.
3. CHẨN ĐOÁN NHIỄM HIV Ở NGƯỜI LỚN VÀ TRẺ TỪ 18 THÁNG TUỔI TRỞ LÊN
3.1. Nội dung
Chẩn đoán nhiễm HIV ở người lớn và trẻ em trên 18 tháng tuổi được thực hiện theo hướng dẫn xét nghiệm HIV quốc gia. Mẫu xét nghiệm được coi là dương tính với HIV khi có phản ứng với cả ba loại sinh phẩm có nguyên lý hoặc chuẩn bị kháng nguyên khác nhau. Các nội dung cụ thể bao gồm:
- Cung cấp thông tin trước xét nghiệm.
- Lấy mẫu làm xét nghiệm HIV khi có sự đồng ý của khách hàng.
- Quy trình thực hiện xét nghiệm chẩn đoán nhiễm HIV theo hướng dẫn quốc gia về xét nghiệm HIV.
- Tư vấn và trả kết quả và kết nối các dịch vụ sau xét nghiệm.
3.2. Mô hình thực hiện
3.2.1. Tại cơ sở y tế
Xét nghiệm HIV được cung cấp tại cơ sở y tế do nhân viên y tế thực hiện.
3.2.2. Tại cộng đồng
Xét nghiệm HIV tại cộng đồng có thể do nhân viên phòng xét nghiệm thực hiện (xét nghiệm lưu động) hoặc người xét nghiệm không chuyên thực hiện.
3.2.3. Tự xét nghiệm HIV
Tự xét nghiệm HIV là xét nghiệm sàng lọc HIV trong đó người được xét nghiệm tự thực hiện tất cả các bước của việc xét nghiệm HIV bao gồm tự lấy mẫu, tự làm xét nghiệm HIV và tự đọc kết quả.
3.2.4. Tư vấn, hỗ trợ kết nối xét nghiệm HIV cho bạn tình, bạn chích chung và con đẻ của người nhiễm HIV
- Tư vấn cho người nhiễm HIV đang điều trị ARV hoặc mới được chẩn đoán nhiễm HIV về lợi ích của việc thông báo tình trạng nhiễm HIV cho bạn tình, bạn chích, sự cần thiết của việc xét nghiệm HIV cho bạn tình, bạn chích và con đẻ của họ;
- Giới thiệu, hướng dẫn các hình thức và quy trình thông báo tình trạng nhiễm HIV cho bạn tình, bạn chích chung với người nhiễm HIV;
- Trên cơ sở đồng thuận của người nhiễm HIV, nhân viên y tế hoặc người nhiễm HIV thông báo tình trạng nhiễm HIV cho bạn tình, bạn chích chung, hướng dẫn thực hiện xét nghiệm HIV cho bạn tình, bạn chích chung và con đẻ của họ.
4. CHẨN ĐOÁN SỚM NHIỄM HIV Ở TRẺ DƯỚI 18 THÁNG TUỔI
Thực hiện kỹ thuật phát hiện acid nucleic (nucleic acid test - NAT) để phát hiện DNA/RNA của HIV theo hướng dẫn quốc gia về xét nghiệm HIV để khẳng định nhiễm HIV cho trẻ dưới 18 tháng tuổi.
Quy trình thực hiện theo Sơ đồ 1.
Sơ đồ 1: Chẩn đoán sớm nhiễm HIV ở trẻ dưới 18 tháng tuổi.
1. Điều trị ARV ngay, đồng thời xét nghiệm NAT lại để khẳng định. Nếu xét nghiệm NAT lần 2 âm tính, làm xét nghiệm NAT lần 3.
2. Nguy cơ nhiễm HIV vẫn tiếp tục trong thời gian bú mẹ. Trẻ cần được theo dõi tiếp tục và làm xét nghiệm kháng thể kháng HIV khi đủ 18 tháng tuổi.
3. Trường hợp trẻ trên 18 tháng tuổi và tiếp tục bú mẹ thì xét nghiệm kháng thể kháng HIV sau khi trẻ ngừng bú mẹ ít nhất 03 tháng. Trường hợp trẻ ngừng bú mẹ trước 18 tháng tuổi thì xét nghiệm kháng thể kháng HIV lúc trẻ đủ 18 tháng tuổi và đã ngừng bú mẹ được ít nhất 3 tháng.
4.1. Đối tượng xét nghiệm
- Trẻ sinh ra từ mẹ nhiễm HIV;
- Trẻ không rõ tình trạng nhiễm HIV của mẹ nhưng có triệu chứng nghi ngờ bệnh HIV và/hoặc có kháng thể kháng HIV dương tính.
4.2. Thời điểm chỉ định xét nghiệm
4.2.1. Trẻ sinh từ mẹ nhiễm HIV
a) Trẻ từ 0 - 2 ngày tuổi: Chỉ định xét nghiệm NAT cho trẻ khi:
- Tải lượng HIV của mẹ trước khi sinh ≥ 1000 bản sao/ml, hoặc
- Trẻ được điều trị dự phòng bằng phác đồ 3 thuốc AZT/3TC/NVP. Lấy máu xét nghiệm trước khi cho trẻ uống thuốc.
- Không thuộc hai chỉ định trên nhưng cơ sở y tế có đủ điều kiện để xét nghiệm cho trẻ.
b) Trẻ từ 4 - 6 tuần tuổi hoặc ngay sau đó càng sớm càng tốt, bao gồm trẻ có xét nghiệm NAT lúc sinh âm tính.
c) Trẻ đủ 9 tháng tuổi có kết quả xét nghiệm NAT âm tính trước đó không phụ thuộc tình trạng trẻ bú mẹ hoặc không.
d) Bất kỳ khi nào trẻ có triệu chứng nghi ngờ nhiễm HIV.
4.2.2. Trẻ sinh ra từ mẹ không rõ tình trạng nhiễm HIV
a) Trẻ không có triệu chứng nghi nhiễm HIV
- Xét nghiệm HIV cho mẹ. Nếu mẹ có xét nghiệm khẳng định nhiễm HIV thì xét nghiệm NAT cho con và điều trị ARV cho mẹ.
- Khi không xác định được tình trạng nhiễm HIV của mẹ thì xét nghiệm kháng thể kháng HIV cho trẻ. Nếu xét nghiệm kháng thể kháng HIV dương tính, làm xét nghiệm NAT cho trẻ. Nếu xét nghiệm kháng thể kháng HIV âm tính, tiếp tục theo dõi trẻ. Nếu trẻ có triệu chứng nghi ngờ nhiễm HIV, làm xét nghiệm NAT.
b) Trẻ có triệu chứng nghi nhiễm HIV
- Xét nghiệm HIV cho mẹ, nếu mẹ có xét nghiệm khẳng định nhiễm HIV thì xét nghiệm NAT cho con và điều trị ARV cho mẹ.
- Khi không xác định được tình trạng HIV của mẹ, xét nghiệm NAT cho con không phụ thuộc kết quả xét nghiệm của con có kháng thể HIV dương tính hay âm tính.
Lưu ý:
- Trường hợp kết quả NAT lần 1 không xác định: XN NAT lại trên mẫu bệnh phẩm cũ, nếu kết quả vẫn không xác định, lấy mẫu bệnh phẩm mới và xét nghiệm NAT lại trong vòng 4 tuần.
- Trường hợp trẻ từ dưới 18 tháng tuổi có biểu hiện lâm sàng của bệnh HIV tiến triển và có xét nghiệm kháng thể kháng HIV dương tính: có thể điều trị ARV ngay trong khi chờ xét nghiệm NAT. Ngừng điều trị ARV khi trẻ được xác định không nhiễm HIV.
4.3. Quy trình thực hiện xét nghiệm tại cơ sở điều trị
4.3.1. Cung cấp thông tin trước xét nghiệm cho mẹ/người chăm sóc trẻ
- Lợi ích của chẩn đoán sớm nhiễm HIV;
- Thông tin liên quan đến xét nghiệm chẩn đoán sớm: lấy mẫu, số lần xét nghiệm và thời gian trả kết quả xét nghiệm;
- Khẳng định về tính bảo mật của xét nghiệm.
4.3.2. Lấy mẫu máu xét nghiệm PCR
- Mẫu sử dụng giọt máu khô (DBS - Dried Blood Spot) trên giấy thấm hoặc máu toàn phần chống đông bằng EDTA (Ethylene Diamine Tetra Acetic).
- Quy trình lấy máu, đóng gói, vận chuyển, tiếp nhận mẫu giọt máu khô và/hoặc máu toàn phần thực hiện theo các quy định tại Hướng dẫn quốc gia xét nghiệm HIV.
4.4. Xử trí khi có kết quả xét nghiệm NAT
4.4.1. Đối với xét nghiệm NAT tại thời điểm trẻ từ 0 - 2 ngày tuổi
NAT dương tính
- Trẻ nhiễm HIV.
- Tư vấn cho mẹ và người chăm sóc về kết quả xét nghiệm. Điều trị ARV ngay đồng thời lấy mẫu làm lại xét nghiệm NAT để khẳng định tình trạng nhiễm HIV. Điều trị ARV ngay không đợi kết quả NAT lần 2.
NAT âm tính
- Chưa khẳng định tình trạng nhiễm HIV của trẻ.
- Tư vấn cho người chăm sóc về kết quả xét nghiệm. Trẻ tiếp tục điều trị dự phòng lây truyền HIV từ mẹ sang con bằng thuốc ARV.
- Xét nghiệm lại NAT lúc 4-6 tuần tuổi hoặc sau đó càng sớm càng tốt.
4.4.2. Đối với xét nghiệm NAT tại thời điểm trẻ từ 4-6 tuần đến dưới 9 tháng tuổi
NAT dương tính
- Trẻ nhiễm HIV.
- Tư vấn cho người chăm sóc trẻ về kết quả xét nghiệm. Điều trị ARV ngay đồng thời lấy mẫu làm lại xét nghiệm NAT để khẳng định tình trạng nhiễm HIV.
NAT âm tính
- Chưa khẳng định tình trạng nhiễm HIV của trẻ.
- Tiếp tục theo dõi lâm sàng định kỳ 1 đến 3 tháng/lần, xét nghiệm NAT khi đủ 9 tháng tuổi không phụ thuộc việc trẻ bú mẹ hoặc không bú mẹ.
- Trường hợp trong quá trình theo dõi nếu trẻ có triệu chứng nghi ngờ nhiễm HIV, cần làm ngay xét nghiệm NAT.
4.4.3. Đối với xét nghiệm NAT tại thời điểm trẻ 9 tháng tuổi
NAT dương tính
- Trẻ nhiễm HIV.
- Tư vấn cho người chăm sóc trẻ về kết quả xét nghiệm. Điều trị ARV ngay đồng thời lấy mẫu làm lại xét nghiệm NAT để khẳng định tình trạng nhiễm HIV.
NAT âm tính
a) Trẻ không bú mẹ hoặc đã ngừng bú mẹ trên 03 tháng:
- Trẻ không nhiễm HIV.
- Tư vấn cho mẹ/người chăm sóc về kết quả xét nghiệm và các biện pháp dự phòng tránh lây nhiễm HIV cho trẻ.
b) Trẻ đang bú mẹ hoặc ngừng bú mẹ chưa đủ 03 tháng
- Chưa khẳng định tình trạng nhiễm HIV của trẻ.
- Tư vấn cho mẹ/người chăm sóc về kết quả xét nghiệm.
- Tiếp tục theo dõi lâm sàng định kỳ 1 đến 3 tháng/lần.
- Trường hợp trẻ ngừng bú mẹ trước 18 tháng tuổi thì xét nghiệm kháng thể kháng HIV khi trẻ đủ 18 tháng tuổi và đã ngừng bú mẹ ít nhất 03 tháng. Trường hợp trẻ trên 18 tháng tuổi và tiếp tục bú mẹ thì xét nghiệm kháng thể kháng HIV sau khi trẻ ngừng bú mẹ ít nhất 03 tháng. Trường hợp:
+ Kết quả xét nghiệm kháng thể kháng HIV âm tính: Trẻ không nhiễm HIV
+ Kết quả xét nghiệm kháng thể kháng HIV dương tính: Trẻ nhiễm HIV
4.4.4. Xử trí khi kết quả xét nghiệm NAT không đồng nhất và trẻ đang bú mẹ
Xử trí tình trạng này thực hiện theo Sơ đồ 2, cụ thể như sau:
- Nếu NAT lần đầu (NAT 1) dương tính và NAT lần 2 (NAT 2) âm tính: tiếp tục điều trị ARV và làm lại XN NAT lần thứ ba (NAT 3).
- Nếu NAT 3 âm tính và trẻ không có dấu hiệu của bệnh nhiễm HIV thì ngừng điều trị ARV, tiếp tục theo dõi trẻ trong vòng 8 tháng kể từ thời điểm ngừng điều trị ARV. Cụ thể như sau:
+) Nếu trẻ ngừng bú mẹ sau thời điểm 8 tháng: Xét nghiệm NAT theo các mốc thời gian như trên và làm xét nghiệm kháng thể kháng HIV sau khi trẻ ngừng bú mẹ 03 tháng (tình huống a).
+) Nếu trẻ ngừng bú mẹ trước thời điểm 8 tháng: Xét nghiệm NAT tại các thời điểm 4 tuần, 4 tháng, 8 tháng kể từ khi ngừng điều trị ARV hoặc khi trẻ có triệu chứng nghi ngờ nhiễm HIV (tình huống b).

Sơ đồ 2. Xử trí khi kết quả xét nghiệm NAT không đồng nhất
Cơ sở xét nghiệm kết nối, chuyển gửi người được xét nghiệm HIV đến các cơ sở cung cấp dịch vụ phù hợp với tình trạng nhiễm HIV và hành vi nguy cơ của họ.
Việc kết nối, chuyển gửi thực hiện theo Sơ đồ 3.

Sơ đồ 3: Kết nối chuyển gửi xét nghiệm, chăm sóc, điều trị và dự phòng HIV.
5.1. Kết nối khách hàng có hành vi nguy cơ đến dịch vụ xét nghiệm HIV
Tiếp cận nhóm nguy cơ cao thông qua người nhiễm HIV, nhóm đồng đẳng, nhân viên y tế xã phường thôn bản hoặc qua mạng xã hội để tư vấn về lợi ích xét nghiệm HIV và chuyển gửi đến dịch vụ xét nghiệm HIV phù hợp.
5.2. Chuyển gửi người được xét nghiệm HIV đến các dịch vụ phù hợp
5.2.1. Đối với người có kết quả xét nghiệm HIV âm tính
- Điều trị dự phòng trước phơi nhiễm với HIV (PrEP);
- Tư vấn tình dục an toàn; sử dụng bao cao su, chất bôi trơn; sàng lọc lạm dụng nghiện chất, điều trị nghiện các chất dạng thuốc phiện, cung cấp bơm kim tiêm.
- Xét nghiệm lại HIV định kỳ 3-6 tháng/lần đối với các trường hợp có hành vi nguy cơ tiếp diễn.
5.2.2. Đối với người có kết quả xét nghiệm HIV dương tính
Chuyển gửi đến cơ sở điều trị ARV sớm nhất có thể.
5.3. Theo dõi sau chuyển gửi
Cơ sở chuyển đi liên hệ với cơ sở chuyển đến thông qua điện thoại, tin nhắn, thư điện tử, phiếu phản hồi hoặc phối hợp với đơn vị đầu mối phòng, chống HIV/AIDS hoặc nhóm tiếp cận cộng đồng, tiếp cận với người nhiễm để hỗ trợ điều trị ARV sớm.
6. CHẨN ĐOÁN GIAI ĐOẠN LÂM SÀNG VÀ MIỄN DỊCH Ở NGƯỜI NHIỄM HIV
Chẩn đoán giai đoạn lâm sàng ở người nhiễm HIV thực hiện theo Phụ lục1.
Phân loại miễn dịch ở trẻ nhiễm HIV thực hiện theo bảng 1.
Bảng 1. Phân loại miễn dịch ở trẻ nhiễm HIV
| Suy giảm miễn dịch liên quan đến HIV | Tỷ lệ % tế bào CD4 (hoặc số lượng tế bào CD4/mm3) | |||
| ≤ 11 tháng | 12- 35 tháng | 36 - 59 tháng | ≥ 5 tuổi | |
| Không suy giảm | >35 % | >30 % | >25 % | > 500 tế bào/mm3 |
| Suy giảm nhẹ | 30-35 % | 25-30 % | 20-25 % | 350 - 499 TB/mm3 |
| Suy giảm tiến triển | 25-29 % | 20-24 % | 15-19 % | 200 - 349 TB/mm3 |
| Suy giảm nặng | <25 % hoặc <1500 TB/mm3 | <20% hoặc <750 TB/ mm3 | <15 % <350 TB/mm3 | <15% hoặc < 200 TB/mm3 |
Bệnh HIV tiến triển
- Đối với người lớn và trẻ nhiễm HIV ≥ 5 tuổi: khi CD4 < 200 tế bào/mm3 hoặc người bệnh ở giai đoạn lâm sàng 3 hoặc 4;
- Đối với trẻ nhiễm HIV < 5 tuổi: tất cả đều được coi là bệnh HIV tiến triển.
I. ĐIỀU TRỊ DỰ PHÒNG TRƯỚC PHƠI NHIỄM VỚI HIV
Điều trị dự phòng trước phơi nhiễm với HIV (PrEP) là sử dụng thuốc ARV để dự phòng lây nhiễm HIV cho người chưa nhiễm HIV nhưng có hành vi nguy cơ nhiễm HIV cao. PrEP có hiệu quả giảm nguy cơ nhiễm HIV qua đường tình dục lên tới 97 và qua tiêm chích đến 74% nếu tuân thủ điều trị tốt.
1. Chỉ định PrEP cho người đáp ứng đủ các tiêu chí sau:
- HIV âm tính;
- Không có triệu chứng của Hội chứng nhiễm HIV cấp;
- Có nguy cơ cao nhiễm HIV1, cụ thể là có một trong các yếu tố dưới đây trong vòng 6 tháng qua:
+) Quan hệ tình dục đường hậu môn hoặc âm đạo mà không sử dụng bao cao su với từ hai bạn tình trở lên;
+) Có bạn tình có một hoặc nhiều yếu tố nguy cơ cao nhiễm HIV hoặc không rõ yếu tố nguy cơ nhiễm HIV;
+) Có bạn tình nhiễm HIV chưa điều trị ARV hoặc điều trị ARV nhưng tải lượng HIV > 200 bản sao/mL hoặc chưa được xét nghiệm tải lượng HIV;
+) Có tiền sử mắc hoặc đang điều trị nhiễm trùng lây truyền qua đường tình dục;
+) Đã từng điều trị dự phòng sau phơi nhiễm với HIV (PEP) và vẫn có hành vi nguy cơ cao;
+) Dùng chung bơm kim tiêm hoặc dụng cụ tiêm chích;
+) Yêu cầu sử dụng PrEP2.
- Mong muốn sử dụng PrEP và đồng ý xét nghiệm HIV định kỳ.
(1) Đánh giá nguy cơ nhiễm HIV điều trị dự phòng trước phơi nhiễm với HIV thực hiện theo Phụ lục 2.
(2) Xem phần quy trình cung cấp dịch vụ tại mục 11.1 chương này.
2. Chống chỉ định
Không chỉ định PrEP nếu có một trong các tiêu chí dưới đây:
- HIV dương tính.
- Có triệu chứng của Hội chứng nhiễm HIV cấp hoặc có khả năng mới nhiễm HIV.
- Dị ứng hoặc có chống chỉ định với bất kỳ thuốc nào trong phác đồ PrEP.
Không sử dụng phác đồ có TDF khi độ thanh thải creatinin <60 mL/phút và/hoặc cân nặng dưới 35 kg.
3. Các hình thức sử dụng PrEP đường uống
3.1. PrEP hằng ngày
Sử dụng PrEP hằng ngày cho mọi đối tượng đủ tiêu chuẩn và không có chống chỉ định PrEP.
3.2 PrEP theo tình huống
a) Sử dụng PrEP tình huống cho người có giới tính khi sinh là nam, bao gồm nam quan hệ tình dục đồng giới hoặc khác giới, người chuyển giới nữ, và không sử dụng hoóc môn khẳng định giới, và:
- Tần suất quan hệ tình dục trung bình dưới 2 lần/tuần.
- Đảm bảo được dùng thuốc ARV trong vòng 2-24 giờ trước khi quan hệ tình dục.
- Đồng ý sử dụng PrEP theo tình huống.
b) Không sử dụng PrEP theo tình huống cho:
- Phụ nữ;
- Chuyển giới nữ đang sử dụng liệu pháp hoóc môn nữ;
- Người có viêm gan B mạn tính;
- Người tiêm chích ma túy.
4. Phác đồ thuốc ARV điều trị PrEP
4.1. Phác đồ đường uống
Sử dụng một trong các phác đồ theo thứ tự ưu tiên dưới đây:
- TDF/FTC 300mg/200mg.
- TDF/3TC 300mg/300mg.
- TDF 300mg.
Lưu ý: Đối với phác đồ kết hợp 02 thuốc thì có thể dùng viên kết hợp hoặc viên rời cho từng loại thuốc theo hàm lượng như trên.
Tác dụng không mong muốn của các phác đồ có thuốc TDF:
- Có thể buồn nôn, đau đầu, thường nhẹ và tự khỏi trong tháng đầu sau khi dùng.
- Rất ít khi tăng creatinin máu, hầu hết trở về bình thường sau khi ngừng PrEP.
- Giảm mật độ xương: hiếm gặp, sẽ hồi phục sau khi ngừng PrEP.
4.2. Vòng đặt âm đạo
Vòng đặt âm đạo bằng silicon có chứa thuốc Dapivirine thuộc nhóm NNRTI, đặt 01 vòng/tháng, có hiệu quả bảo vệ sau khi đặt 24 giờ. Nồng độ bảo vệ của thuốc trong âm đạo được duy trì trong vòng một tháng. Cần tư vấn cho phụ nữ tự quyết định chọn sử dụng PrEP qua đường uống hay đặt vòng âm đạo. Hiện nay vòng đặt âm đạo chi phí cao hơn các thuốc ARV cho PrEP đang sử dụng và chưa sẵn có ở Việt Nam.
5. Cách dùng thuốc PrEP đường uống
5.1. PrEP uống hằng ngày
Uống mỗi ngày 01 viên cho một trong các phác đồ sau: TDF/FTC; TDF/3TC; TDF.
Trường hợp đủ tiêu chuẩn sử dụng PrEP tình huống nhưng có nhu cầu sử dụng PrEP hằng ngày thì có thể uống 2 viên trong ngày đầu tiên, những ngày tiếp theo sử dụng ngày 01 viên.
5.2. PrEP uống theo tình huống
Sử dụng theo công thức: 2 + 1 + 1 cho một trong hai phác đồ sau: TDF/FTC; TDF/3TC. Cụ thể:
- Uống 2 viên (liều đầu tiên): đảm bảo uống thuốc 24 giờ hoặc chậm nhất là 2 giờ trước khi quan hệ tình dục.
- Uống viên thứ ba: 24 giờ sau liều đầu tiên.
- Uống viên thứ tư: 24 giờ sau liều thứ hai.
Nếu khách hàng tiếp tục có quan hệ tình dục thì uống tiếp mỗi ngày 01 viên và uống tiếp 02 ngày liên tục sau lần quan hệ tình dục cuối cùng.
6. Xét nghiệm, theo dõi và tái khám
- Tư vấn hỗ trợ khách hàng giảm các hành vi nguy cơ nhiễm HIV và nhiễm trùng lây truyền qua đường tình dục (LTQĐTD) trong tất cả các lần tái khám.
- Xét nghiệm định kỳ.
Lịch tái khám định kỳ hằng tháng (T) được hướng dẫn cụ thể trong bảng sau:
Bảng 2. Lịch tái khám và các dịch vụ cần cung cấp tại mỗi lần tái khám
| Dịch vụ và xét nghiệm | T0 | T1 | T3 | T6 | T9 | T12 |
| Đánh giá hành vi nguy cơ | x | x | x | x | x | x |
| Xét nghiệm HIV1 | x | x | x | x | x | x |
| Creatinin máu | x |
|
| x2 |
| x |
| HBsAg | x |
|
|
|
|
|
| Anti-HCV3 | x |
|
|
|
| x |
| Xét nghiệm các nhiễm trùng LTQĐTD thường gặp4 | x |
| x | x | x | x |
| Khám, phát hiện Hội chứng nhiễm HIV cấp | x | x | x | x | x | x |
| Khám lâm sàng, phát hiện, điều trị, dự phòng nhiễm trùng LTQĐTD và các bệnh khác. | x | x | x | x | x | x |
| Theo dõi tác dụng không mong muốn |
| x | x | x | x | x |
| Tư vấn tuân thủ điều trị | x | x | x | x | x | x |
| Kê đơn thuốc PrEP | x | x | x | x | x | x |
Lưu ý:
1. Sử dụng xét nghiệm HIV bệnh phẩm máu, không sử dụng xét nghiệm dịch miệng và kết quả xét nghiệm HIV do khách hàng tự báo cáo. Không cần xét nghiệm lại HIV nếu khách hàng đã xét nghiệm trong vòng 7 ngày trước khi bắt đầu PrEP. Nếu khách hàng có xét nghiệm HIV âm tính tại cộng đồng cần được xét nghiệm HIV lại tại cơ sở y tế.
2. Đối với người < 50 tuổi và không có bệnh lý thận, bệnh lý nền liên quan đến thận: xét nghiệm lại sau mỗi 12 tháng; nếu độ thanh thải creatinin ≤ 90 mL/phút xét nghiệm 6 tháng/lần.
Đối với người ≥ 50 tuổi và người có bệnh lý thận, bệnh lý nền liên quan đến thận ở bất kỳ lứa tuổi nào: xét nghiệm lại sau mỗi 6 tháng.
3. XN lại anti-HCV hằng năm nếu trước đó âm tính.
4. Xét nghiệm các nhiễm trùng lây truyền qua đường tình dục thường gặp (giang mai, lậu, chlamydia) cần được thực hiện hằng quý trong các lần tái khám. Nếu không có điều kiện, khách hàng có thể làm xét nghiệm 6 tháng/lần.
7. Xử trí một số tình huống đặc biệt khi sử dụng PrEP
7.1. Phơi nhiễm với HIV trong vòng 72 giờ
Sử dụng PEP trong 28 ngày, sau đó bắt đầu dùng PrEP nếu khách hàng có HIV âm tính và tiếp tục có hành vi nguy cơ.
7.2. Có Hội chứng nhiễm HIV cấp tính
- Trường hợp chưa điều trị PrEP: Trì hoãn PrEP; xét nghiệm lại HIV trong vòng 01 tháng trước khi bắt đầu PrEP.
- Trường hợp đang sử dụng PrEP: Nếu nghi ngờ nhiễm HIV cấp, cần ngừng PrEP, xét nghiệm HIV sau 01 tháng; tư vấn sử dụng các biện pháp dự phòng lây nhiễm HIV khác.
7.3. Sử dụng PrEP ở người chuyển giới nữ
- TDF không làm giảm nồng độ hoóc môn nữ; hoóc môn nữ có thể làm giảm nồng độ TDF nhưng không đáng kể nếu dùng PrEP hằng ngày.
- Người chuyển giới nữ có sử dụng hoóc môn nữ chỉ nên sử dụng PrEP hằng ngày để bảo đảm hiệu quả của TDF.
7.4. Xử trí khi có kết quả xét nghiệm creatinin, HBsAg, HIV trong khi đang sử dụng PrEP
Xét nghiệm creatinin
Người có độ thanh thải creatinin < 60 mL/phút: tiếp tục PrEP và xét nghiệm lại creatinine:
- Nếu độ thanh thải creatinin ≥ 60 mL/phút tiếp tục PrEP.
- Nếu độ thanh thải creatinin vẫn < 60 mL/phút, ngừng PrEP. Sau 1-3 tháng ngừng PrEP, nếu độ thanh thải creatinine ≥ 60 mL/phút thì có thể bắt đầu lại PrEP. Nếu creatinin vẫn không về bình thường, chuyển khám chuyên khoa để chẩn đoán và xử trí.
Xét nghiệm HBsAg
- Trường hợp HBsAg âm tính: Tư vấn tiêm vắc xin phòng viêm gan B.
- Trường hợp HBsAg dương tính: đánh giá chỉ định điều trị viêm gan B. Nếu khách hàng đủ tiêu chuẩn điều trị viêm gan B, tư vấn khách hàng điều trị phác đồ có TDF. Nếu khách hàng chưa đủ tiêu chuẩn điều trị viêm gan B, điều trị PrEP nhưng thận trọng nguy cơ bùng phát viêm gan B khi ngừng PrEP.
Xét nghiệm HIV
- Người đang sử dụng PrEP có xét nghiệm HIV dương tính: chuyển điều trị ARV ngay. Có thể xét nghiệm kiểu gen HIV kháng thuốc và điều chỉnh phác đồ phù hợp nếu cần.
- Xét nghiệm HIV âm tính: tiếp tục sử dụng PrEP.
7.5 PrEP ở một số nhóm đối tượng đặc biệt
- Vị thành niên: Tư vấn tăng cường hỗ trợ về tuân thủ điều trị khi sử dụng PrEP.
- Phụ nữ mang thai/cho con bú: vẫn có chỉ định PrEP nếu có nguy cơ cao nhiễm HIV.
- Người tiêm chích ma túy: Ưu tiên sử dụng các biện pháp can thiệp giảm hại và dự phòng khác.
- Bạn tình/bạn chích âm tính của người nhiễm HIV đang dùng phác đồ bậc 2 và bậc 3 do thất bại điều trị hoặc nghi thất bại điều trị với phác đồ có TDF hoặc TDF/3TC: không nên chỉ định PrEP uống, tư vấn sử dụng các phương pháp dự phòng khác.
8. Tư vấn khi sử dụng PrEP
- Uống thuốc theo lịch phù hợp và tuân thủ điều trị.
- Xử trí khi quên uống thuốc:
+) Nếu khách hàng quên thuốc trong vòng 03 ngày: uống thuốc ngay khi nhớ ra, không uống quá 2 viên/ngày đầu sau khi quên thuốc. Những ngày sau uống mỗi ngày 01 viên.
+) Nếu khách hàng quên thuốc từ 04 - 06 ngày: Đánh giá hành vi nguy cơ của khách hàng trong những ngày quên thuốc. Nếu khách hàng không có hành vi nguy cơ lây nhiễm HIV thì hướng dẫn khách hàng tiếp tục uống thuốc PrEP theo phác đồ đã được chỉ định; nếu có nguy cơ phơi nhiễm HIV thì cần thực hiện lại xét nghiệm HIV, chỉ định sử dụng PEP trong 28 ngày (nếu cần); sau đó xét nghiệm lại HIV, nếu kết quả âm tính thì chỉ định sử dụng PrEP.
+) Nếu khách hàng quên thuốc từ 7 ngày trở lên, đánh giá lại và khởi liều như một khách hàng PrEP mới (trường hợp này không cần làm lại xét nghiệm creatinin và HBsAg nếu đã có kết quả trong vòng 6 tháng qua).
+ Hướng dẫn sử dụng công cụ hỗ trợ tuân thủ điều trị và gắn việc uống thuốc với các hoạt động hằng ngày của khách hàng.
- Các tác dụng không mong muốn có thể gặp và cách xử trí.
- Thời gian đạt được hiệu quả bảo vệ kể từ khi uống thuốc PrEP và các biện pháp phòng ngừa khác cần thực hiện trong thời gian này:
+) Đối với nam không sử dụng hoóc môn khẳng định giới: hiệu quả bảo vệ tối đa sau 02 - 24 giờ nếu bắt đầu liều 02 viên hoặc 07 ngày nếu uống mỗi ngày 01 viên.
+) Đối với nữ có nguy cơ nhiễm HIV hoặc người có nguy cơ nhiễm HIV qua đường máu: PrEP chỉ có tác dụng bảo vệ tối đa sau khi sử dụng thuốc đầy đủ và liên tục trong 07 ngày.
- Hình thức sử dụng PrEP mà khách hàng lựa chọn và cách chuyển đổi đúng giữa uống PrEP hằng ngày và PrEP tình huống.
- PrEP không có tác dụng dự phòng các nhiễm trùng LTQĐTD và tránh thai. Tư vấn sử dụng bao cao su và chất bôi trơn trong quá trình sử dụng PrEP.
9. Chuyển đổi từ PrEP hằng ngày sang PrEP tình huống và ngược lại
9.1. Khách hàng sử dụng PrEP tình huống chuyển sang PrEP hằng ngày
Tiếp tục uống một viên/ngày ngay sau khi kết thúc PrEP tình huống.
9.2. Khách hàng sử dụng PrEP hằng ngày chuyển sang PrEP tình huống
- Chỉ áp dụng cho khách hàng đủ tiêu chuẩn sử dụng PrEP tình huống.
- Nếu đang uống PrEP hằng ngày: tiếp tục uống mỗi ngày một viên nếu vẫn có nguy cơ. Nếu ngừng, cần uống tiếp tục 02 ngày sau lần quan hệ tình dục cuối cùng. Sau đó sử dụng PrEP tình huống theo hướng dẫn khi có nhu cầu.
- Nếu đã kết thúc PrEP hằng ngày quá 7 ngày: bắt đầu điều trị PrEP tình huống theo hướng dẫn.
10. Ngừng sử dụng PrEP
Ngừng sử dụng PrEP trong các trường hợp sau:
- Có xét nghiệm HIV dương tính.
- Khách hàng không còn nguy cơ nhiễm HIV (chung thủy một bạn tình, bạn tình có tải lượng HIV < 200 bản sao/mL máu,….).
- Khách hàng tuân thủ kém hoặc muốn ngừng PrEP.
Những việc cần làm khi ngừng PrEP:
- Xét nghiệm HIV
- Tìm hiểu nguyên nhân ngừng sử dụng PrEP
- Tư vấn về thời gian ngừng PrEP:
+ Đối với người sử dụng PrEP tình huống: tiếp tục sử dụng thuốc PrEP mỗi ngày 01 viên trong 02 ngày liên tiếp sau lần quan hệ tình dục cuối cùng.
+ Đối với nữ có nguy cơ nhiễm HIV hoặc người có nguy cơ nhiễm HIV qua đường máu: PrEP cần được tiếp tục sử dụng 07 ngày liên tiếp kể từ lần phơi nhiễm cuối cùng.
- Khách hàng có viêm gan B: đánh giá tình trạng viêm gan B mạn và tư vấn về nguy cơ bùng phát viêm gan B khi ngừng điều trị PrEP. Tư vấn chuyển điều trị viêm gan B nếu cần.
- Tư vấn giảm hành vi nguy cơ, áp dụng các biện pháp can thiệp giảm hại, sử dụng bao cao su, chất bôi trơn, tiêm chích an toàn và điều trị thay thế chất gây nghiện, nếu phù hợp.
11. Cung cấp dịch vụ PrEP
11.1. Quy trình cung cấp PrEP
Lần khám đầu
- Đánh giá nguy cơ nhiễm HIV thông qua việc sử dụng Phiếu Đánh giá nguy cơ và chỉ định điều trị dự phòng trước phơi nhiễm với HIV (Phụ lục 2).
- Thảo luận với khách hàng có nguy cơ nhiễm HIV về lợi ích của PrEP, quy định xét nghiệm HIV cùng các xét nghiệm khác khi sử dụng PrEP và mong muốn sử dụng PrEP của khách hàng.
- Xét nghiệm HIV.
- Lập bệnh án PrEP cho khách hàng có chỉ định điều trị PrEP và thực hiện:
+) Khám, phát hiện các triệu chứng của hội chứng nhiễm HIV cấp tính trong hai tuần trước đó; phát hiện nhiễm trùng LTQĐTD, viêm gan B, bệnh thận và các bệnh lý khác; khai thác về các thuốc đang sử dụng, bao gồm hoóc môn khẳng định giới.
+) Khai thác về nguy cơ khách hàng bị bạo lực từ bạn tình, sử dụng rượu và các chất gây nghiện (đặc biệt trước và trong khi quan hệ tình dục).
+) Thảo luận với khách hàng về hình thức sử dụng PrEP hằng ngày hoặc tình huống, thời gian đạt được hiệu quả bảo vệ kể từ khi uống thuốc PrEP, thời gian hết hiệu quả sau khi ngừng PrEP.
+) Chỉ định xét nghiệm creatinine, anti-HCV, HBsAg, xét nghiệm các nhiễm trùng LTQĐTD thường gặp.
+) Kê đơn thuốc PrEP với số lượng tối đa là 30 ngày sử dụng. Có thể kê đơn thuốc PrEP trong khi chờ kết quả của các xét nghiệm trên, kể cả xét nghiệm creatinin. Không nên kê đơn thuốc PrEP ngay trong ngày đối với các khách hàng sau dù được xác định đủ tiêu chuẩn sử dụng PrEP:
++) Chưa sẵn sàng sử dụng PrEP;
++) Có tiền sử hoặc đang có bệnh về thận hoặc các bệnh lý liên quan khác như tiểu đường, hoặc cao huyết áp…
++) Có phơi nhiễm với HIV nhưng không có các triệu chứng của nhiễm HIV cấp;
++) Có bệnh lý sức khỏe tâm thần dẫn đến việc không hiểu về các quy định tuân thủ điều trị khi sử dụng PrEP.
+) Thông báo về tác dụng không mong muốn của thuốc ARV có thể gặp phải và cách xử trí.
+) Tư vấn việc sử dụng bao cao su trong phòng các nhiễm trùng LTQĐTD, phòng tránh thai và chuyển gửi khách hàng đến các dịch vụ can thiệp dự phòng khác nếu cần.
+) Hẹn lịch khám tiếp theo sau 01 tháng.
+) Tư vấn, giới thiệu khách hàng đến khám các chuyên khoa phù hợp nếu khách hàng có các bệnh lý kèm theo.
Lần khám tiếp theo
Thực hiện và ghi vào bệnh án các nội dung sau:
- Xét nghiệm HIV và các xét nghiệm khác theo quy định tại bảng 2.
- Đánh giá nguy cơ nhiễm HIV, khám phát hiện triệu chứng nhiễm HIV cấp trong thời gian từ lần khám trước đến lần khám này. Trường hợp khách hàng yêu cầu sử dụng PrEP nhưng không bộc lộ hành vi nguy cơ trong lần khám đầu tiên, cần tiếp tục tư vấn khai thác hành vi nguy cơ. Nếu khách hàng tiếp tục không thông báo về hành vi nguy cơ, cân nhắc ngừng chỉ định PrEP.
- Khám phát hiện nhiễm trùng LTQĐTD.
- Đánh giá việc tuân thủ điều trị và xử trí khi khách hàng quên thuốc nếu có.
- Tư vấn về việc sử dụng bao cao su trong khi sử dụng PrEP.
- Kê đơn thuốc ARV cho khách hàng đủ tiêu chuẩn chỉ định PrEP với số lượng sử dụng không quá 60 ngày trong lần khám thứ hai, không quá 90 ngày từ lần khám thứ ba.
- Hẹn lịch tái khám theo Bảng 2.
11.2. Mô hình cung cấp dịch vụ PrEP
- Dịch vụ PrEP được cung cấp tại các cơ sở y tế độc lập hoặc lồng ghép với cơ sở điều trị nhiễm HIV, cơ sở cung cấp dịch vụ chăm sóc sức khỏe sinh sản, kế hoạch hóa gia đình, nhiễm trùng LTQĐTD, dịch vụ sức khỏe tâm thần, tư vấn lạm dụng nghiện chất và các dịch vụ khác.
Trường hợp dịch vụ PrEP được cung cấp tại các cơ sở y tế độc lập, thực hiện chuyển gửi khách hàng đến các cơ sở có cung cấp các dịch vụ khác khi có nhu cầu.
- Triển khai đa dạng các mô hình cung cấp dịch vụ PrEP tại các cơ sở y tế hoặc lưu động hoặc từ xa (tele-PrEP).
11.3. Hỗ trợ duy trì và cải thiện chất lượng dịch vụ điều trị
- Hỗ trợ giảm tình trạng mất dấu và bỏ trị: lập danh sách khách hàng đến lĩnh thuốc, liên hệ và nhắc khách hàng lĩnh thuốc đúng hẹn, phối hợp với các nhóm cộng đồng để hỗ trợ khách hàng đến tái khám.
- Rà soát số liệu bỏ trị, mất dấu, thực hiện biện pháp cải thiện chất lượng PrEP.
11.4. Cung cấp dịch vụ trong tình huống thiên tai, dịch bệnh hoặc các tình huống bất khả kháng khác dẫn đến việc khách hàng không thể đến được cơ sở để nhận dịch vụ PrEP hoặc cơ sở y tế để xét nghiệm HIV
- Áp dụng tự xét nghiệm HIV đối với khách hàng đang điều trị PrEP.
- Cấp phát thuốc nhiều tháng cho những người bắt đầu dùng PrEP.
12. Truyền thông tạo cầu cho hoạt động PrEP
- Xây dựng thông điệp và tài liệu truyền thông phù hợp với từng nhóm đích, tập trung vào lợi ích của sử dụng PrEP và hướng dẫn cách sử dụng.
- Xác định các kênh truyền thông hiệu quả và phù hợp với khách hàng đích bao gồm các kênh trực tuyến, các mạng xã hội, các ứng dụng hẹn hò, fanpage (facebook, Tiktok, Youtube, Zalo, Instagram, Twitter, Blued, Grindr, livestream) và các kênh truyền thông đại chúng.
- Sử dụng các kênh truyền thông khác nhau:
+ Các tài liệu truyền thông: tờ rơi, sách mỏng, standee, poster, pa-nô, áp phích,
+ Tổ chức các sự kiện truyền thông trực tiếp hoặc trực tuyến như lễ khai trương, sự kiện, livestream,….
+ Tập huấn về truyền thông cho cộng tác viên, nhân viên truyền thông và huy động người có tầm ảnh hưởng trong cộng đồng tham gia truyền thông.
+ Các phương tiện truyền thông đại chúng: tivi, báo đài
- Tiếp cận khách hàng và triển khai các hoạt động tạo cầu thông qua mạng lưới xã hội, hoạt động tiếp thị và kết nối khách hàng đến các dịch vụ PrEP.
II. ĐIỀU TRỊ DỰ PHÒNG SAU PHƠI NHIỄM VỚI HIV
Điều trị dự phòng sau phơi nhiễm với HIV (PEP) là dùng thuốc kháng HIV (thuốc ARV) cho những người bị phơi nhiễm với HIV. Việc điều trị sau phơi nhiễm cần được thực hiện càng sớm cáng tốt tốt nhất trong vòng 24 giờ và không muộn hơn 72 giờ sau phơi nhiễm. Phơi nhiễm có thể xảy ra trong môi trường nghề nghiệp và ngoài môi trường nghề nghiệp.
1. Các dạng phơi nhiễm
Phơi nhiễm với HIV là việc tiếp xúc trực tiếp với máu hoặc dịch sinh học của người nhiễm HIV. Trường hợp dùng chung bơm kim tiêm và hoặc quan hệ tình dục không an toàn với người có nguy cơ cao nhiễm HIV hoặc không rõ tình trạng nhiễm HIV có thể được xem như phơi nhiễm với HIV.
Các dạng phơi nhiễm thường gặp:
- Kim đâm xuyên da khi làm thủ thuật, tiêm truyền, lấy máu làm xét nghiệm, chọc dò;
- Vết thương do dao mổ và các dụng cụ sắc nhọn khác có dính máu hoặc dịch sinh học của người bệnh.
- Tổn thương qua da do ống đựng máu hoặc dịch của người bệnh bị vỡ đâm vào.
- Máu, chất dịch cơ thể của người bệnh dính vào các vùng da bị tổn thương hoặc niêm mạc (mắt, mũi, họng).
- Sử dụng chung bơm kim tiêm đối với người nghiện chích ma tuý.
- Quan hệ tình dục với người nhiễm HIV hoặc người không rõ tình trạng HIV hoặc bị hiếp dâm, cưỡng dâm.
Phân loại phơi nhiễm với HIV: có 2 loại gồm:
- Phơi nhiễm trong môi trường nghề nghiệp là phơi nhiễm xảy ra trong quá trình thực thi nhiệm vụ.
- Phơi nhiễm ngoài môi trường nghề nghiệp là phơi nhiễm xảy ra không liên quan đến nghề nghiệp.
2. Chỉ định điều trị dự phòng sau phơi nhiễm với HIV
Chỉ định điều trị dự phòng sau phơi nhiễm với HIV (PEP) thực hiện theo sơ đồ 4. Không chỉ định PEP cho các trường hợp sau:
- Người bị phơi nhiễm đã nhiễm HIV
- Nguồn gây phơi nhiễm được khẳng định là HIV âm tính.
- Phơi nhiễm với các dịch cơ thể không có nguy cơ lây nhiễm như nước mắt, dịch nước bọt, nước tiểu và mồ hôi.
- Có phơi nhiễm liên tục với HIV như quan hệ tình dục thường xuyên với người nhiễm HIV hoặc gái mại dâm nhưng hiếm khi sử dụng bao cao su; người nghiện chích ma tuý thường xuyên sử dụng chung bơm kim tiêm.
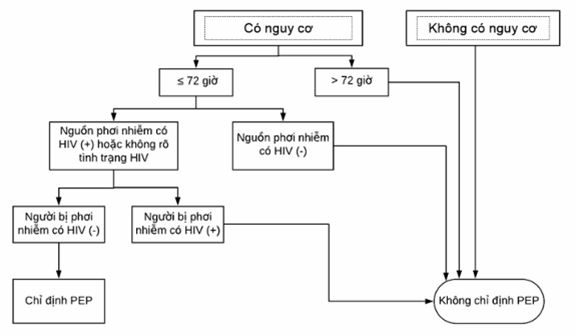
Sơ đồ 4: Chỉ định điều trị dự phòng sau phơi nhiễm với HIV
3. Điều trị dự phòng bằng ARV cho người bị phơi nhiễm với HIV
Phác đồ điều trị dự phòng sau phơi nhiễm với HIV được cụ thể trong Bảng 3.
Bảng 3: Điều trị dự phòng sau phơi nhiễm HIV bằng thuốc ARV
| Đối tượng | Phác đồ thuốc ARV |
| Người trên 10 tuổi | Ưu tiên: TDF + 3TC (hoặc FTC) + DTG Thay thế: TDF + 3TC (hoặc FTC) + LPV/r hoặc TDF + 3TC (hoặc FTC) + RAL |
| Trẻ em ≤ 10 tuổi | Ưu tiên: AZT + 3TC + DTG hoặc ABC + 3TC + DTG hoặc TDF + 3TC + DTG Thay thế: AZT + 3TC + LPV/r hoặc AZT + 3TC + RAL |
4. Thời gian điều trị dự phòng sau phơi nhiễm
Thời gian điều trị dự phòng sau phơi nhiễm với HIV: đủ 28 ngày liên tục.
5. Quy trình xử trí sau phơi nhiễm
Bước 1: Xử lý vết thương tại chỗ
- Tổn thương da chảy máu: Rửa ngay vết thương dưới vòi nước sạch bằng xà phòng. Để vết thương tự chảy máu trong một thời gian ngắn, không nặn bóp vết thương.
- Phơi nhiễm qua niêm mạc mắt: Rửa mắt bằng nước cất hoặc nước muối NaCl 0,9% liên tục trong 5 phút. Dùng vòi rửa mắt khẩn cấp (nếu có).
- Phơi nhiễm qua niêm mạc miệng, mũi: Rửa mũi hoặc nhỏ mũi bằng nước cất hoặc dung dịch NaCl 0,9 %, súc miệng bằng dung dịch NaCl 0,9 % nhiều lần.
Bước 2: Báo cáo người phụ trách và làm biên bản (chỉ áp dụng với phơi nhiễm do nghề nghiệp)
- Ghi đầy đủ các thông tin yêu cầu trong Hồ sơ phơi nhiễm,
- Nêu rõ ngày giờ, hoàn cảnh xảy ra, đánh giá vết thương, mức độ nguy cơ của phơi nhiễm. Lấy chữ ký của người chứng kiến và chữ ký của người phụ trách
Bước 3: Đánh giá nguy cơ phơi nhiễm theo mức độ tổn thương và diện tích tiếp xúc
- Phơi nhiễm có nguy cơ: Phơi nhiễm qua đường máu, qua da có vết thương hoặc trầy xước, hoặc qua đường niêm mạc (từ tinh dịch, dịch âm đạo, dịch trực tràng, sữa mẹ hoặc bất kỳ dịch nào của cơ thể có chứa lượng máu nhìn thấy được). Vị trí bị phơi nhiễm có thể là vùng da bị tổn thương, âm đạo, trực tràng, mắt, miệng hoặc niêm mạc. Tổn thương càng rộng và sâu thì nguy cơ phơi nhiễm HIV càng cao.
- Phơi nhiễm không có nguy cơ: là phơi nhiễm với nước tiểu, dịch nôn, nước bọt, dịch mồ hôi hoặc nước mắt nếu không chứa một lượng máu có thể nhìn thấy được. Trường hợp máu và dịch cơ thể của người bệnh bắn vào vùng da lành thì không có nguy cơ lây nhiễm HIV.
Bước 4: Xác định tình trạng nhiễm HIV của nguồn gây phơi nhiễm
Trường hợp không xác định được người gây phơi nhiễm là người nhiễm HIV thì cần làm xét nghiệm HIV cho người gây phơi nhiễm ngay nếu có thể.
Trường hợp không thể xác định được tình trạng nhiễm HIV của người gây phơi nhiễm được coi là có nguy cơ nhiễm HIV và ghi rõ trong biên bản.
Bước 5: Xác định tình trạng HIV của người bị phơi nhiễm
- Tư vấn và hỗ trợ tâm lý, xét nghiệm HIV ngay theo quy định. Có thể xét nghiệm anti-HCV và HBsAg.
- Nếu xét nghiệm HIV dương tính: người bị phơi nhiễm đã nhiễm HIV từ trước; tư vấn điều trị ARV ngay.
Bước 6: Tư vấn cho người bị phơi nhiễm
- Nguy cơ nhiễm HIV và vi rút viêm gan B, C
- Lợi ích của điều trị dự phòng sau phơi nhiễm và tác dụng phụ của thuốc ARV
- Tư vấn tuân thủ điều trị và hỗ trợ tâm lý đặc biệt với các trường hợp bị hiếp dâm
- Với phụ nữ và trẻ gái vị thành niên, tư vấn thử thai và uống thuốc tránh thai khẩn cấp càng sớm càng tốt trong 5 ngày đầu kể từ khi bị phơi nhiễm qua đường tình dục.
- Triệu chứng của nhiễm HIV cấp: sốt, phát ban, nôn, thiếu máu, nổi hạch...
- Tư vấn về dự phòng lây nhiễm HIV cho người khác: người bị phơi nhiễm có thể làm lây truyền HIV cho người khác dù xét nghiệm HIV âm tính (thời kỳ cửa sổ), vì vậy cần phải thực hiện các biện pháp dự phòng lây nhiễm.
- Trường hợp không cần dùng PEP, người bị phơi nhiễm cần được tư vấn về việc hạn chế nguy cơ bị phơi nhiễm HIV trong tương lai. Dù không phải làm xét nghiệm HIV nhưng có thể xem xét nếu người bị phơi nhiễm mong muốn được xét nghiệm.
Bước 7: Kê đơn thuốc PEP cho 28 ngày
6. Kế hoạch theo dõi
- Theo dõi tác dụng phụ của ARV: Không ngừng điều trị khi có tác dụng phụ nhẹ và thoáng qua. Nếu có các tác dụng phụ nặng, chuyển đến cơ sở y tế ngay.
- Hỗ trợ tâm lý trong quá trình điều trị PEP.
- Xét nghiệm lại HIV sau 01 tháng và 03 tháng kể từ khi phơi nhiễm.
- Tư vấn về việc không được hiến máu, quan hệ tình dục và tiêm chích an toàn, không cho con bú cho đến khi loại trừ được tình trạng nhiễm HIV.
- Tư vấn và chỉ định PrEP cho các trường hợp có các yếu tố nguy cơ tái diễn, sau khi kết thúc điều trì PEP và xét nghiệm HIV âm tính.
ĐIỀU TRỊ BẰNG THUỐC KHÁNG VI RÚT (ARV)
- Ức chế tối đa và lâu dài quá trình nhân lên của HIV trong cơ thể;
- Phục hồi hệ thống miễn dịch.
- Giảm nguy cơ mắc bệnh và tử vong liên quan tới HIV;
- Dự phòng lây truyền HIV từ người nhiễm sang người khác (bạn tình/bạn chích); dự phòng lây truyền HIV từ mẹ sang con. Khi người bệnh Điều trị ARV đạt tải lượng HIV < 200 bản sao/mL và tuân thủ điều trị sẽ không làm lây truyền HIV cho bạn tình qua đường tình dục (K=K).
- Điều trị ARV ngay khi người bệnh được chẩn đoán nhiễm HIV;
- Phối hợp đúng cách ít nhất 3 loại thuốc ARV;
- Đảm bảo tuân thủ điều trị hàng ngày, liên tục, suốt đời.
- Đánh giá giai đoạn lâm sàng và xét nghiệm CD4 để xác định bệnh HIV tiến triển. Không trì hoãn Điều trị ARV trong khi chờ đợi kết quả xét nghiệm CD4 sau khi đã loại trừ viêm màng não do cryptocuccus và lao màng não;
- Khám phát hiện bệnh nhiễm trùng cơ hội, bệnh đồng nhiễm (lao, viêm gan B, viêm gan C…) và các bệnh không lây nhiễm;
- Đánh giá tương tác thuốc để chỉ định phác đồ ARV hoặc điều chỉnh liều;
- Tư vấn về lợi ích, sự cần thiết về tuân thủ điều trị, tác dụng không mong muốn cho người bệnh, người chăm sóc, đặc biệt là người chăm sóc trẻ;
- Thông báo cho người bệnh, người chăm sóc về quy trình điều trị và các xét nghiệm cần thiết khi bắt đầu điều trị và theo dõi điều trị ARV;
- Tư vấn và giới thiệu người bệnh đến các dịch vụ can thiệp giảm hại phù hợp;
- Tư vấn về xét nghiệm HIV cho vợ/chồng/bạn tình/bạn chích, con của mẹ nhiễm HIV, anh/chị/em của trẻ nhiễm HIV;
- Tư vấn hỗ trợ bộc lộ tình trạng nhiễm HIV đối với trẻ em có sự tham gia của người chăm sóc;
- Trường hợp người bệnh chưa sẵn sàng điều trị cần tiếp tục tư vấn điều trị ARV cho người bệnh. Thực hiện xét nghiệm theo hướng dẫn tại Bảng 9.
5. TIÊU CHUẨN BẮT ĐẦU ĐIỀU TRỊ ARV
- Tất cả người nhiễm HIV không phụ thuộc giai đoạn lâm sàng, số lượng tế bào CD4.
- Trẻ dưới 18 tháng tuổi có kết quả xét nghiệm NAT lần một dương tính hoặc có kháng thể kháng HIV dương tính đồng thời có biểu hiện bệnh HIV tiến triển. Ngừng Điều trị ARV khi trẻ được xác định không nhiễm HIV.
6. THỜI ĐIỂM BẮT ĐẦU ĐIỀU TRỊ ARV
Điều trị ARV càng sớm càng tốt ngay khi người nhiễm HIV có kết quả xét nghiệm HIV dương tính, được đánh giá tình trạng lâm sàng và sẵn sàng điều trị ARV. Các thời điểm bắt đầu điều trị ARV được trình bày trong Bảng 4.
Bảng 4. Thời điểm bắt đầu điều trị ARV
| Đối tượng, tình trạng lâm sàng | Thời điểm bắt đầu điều trị ARV |
| Người nhiễm HIV mọi lứa tuổi không có triệu chứng của bệnh lao | Điều trị ARV trong cùng ngày có kết quả xét nghiệm HIV dương tính (gọi là điều trị ARV trong ngày) sau khi đánh giá lâm sàng và sẵn sàng điều trị ARV. |
| Người nhiễm HIV mọi lứa tuổi nghi ngờ mắc bệnh lao (trừ trường hợp nghi ngờ lao màng não) | Điều trị ARV trong ngày sau khi đánh giá lâm sàng. Thực hiện ngay chẩn đoán lao trong vzng 7 ngày sau khi bắt đầu điều trị ARV. Điều trị bệnh lao nếu người bệnh được chẩn đoán mắc lao. |
| Người nhiễm HIV mọi lứa tuổi đang điều trị bệnh lao (bao gồm cả lao đa kháng thuốc) | Bắt đầu điều trị ARV càng sớm càng tốt trong vòng hai tuần sau bắt đầu điều trị lao với bất kỳ số lượng tế bào CD4 nào. |
| Người nhiễm HIV mọi lứa tuổi bị lao màng não xác định bằng lâm sàng hoặc xét nghiệm | Trì hoãn điều trị ARV ít nhất 4 tuần và bắt đầu điều trị ARV trong vòng từ 4 đến 8 tuần sau khi bắt đầu điều trị lao màng não. Nên điều trị bổ sung corticosteroid cho các trường hợp lao màng não. |
| Người nhiễm HIV được chẩn đoán mắc bệnh lao nhưng chưa được điều trị ARV và chưa được điều trị lao | Điều trị lao trước, sau đó điều trị ARV trong vòng hai tuần đầu của điều trị lao. |
| Người nhiễm HIV bị viêm màng não do cryptococcus | Điều trị ARV sau 4-6 tuần điều trị cryptococcus. |
| Người nhiễm HIV bị mắc bệnh nấm histoplasma | Điều trị ARV cần được bắt đầu càng sớm càng tốt ở những người bị bệnh histoplasma lan tỏa nếu không nghi ngờ hoặc đã loại trừ tổn thương hệ thần kinh trung ương. |
7. CÁC ĐIỂM CẦN LƯU Ý TRONG NHỮNG THÁNG ĐẦU ĐIỀU TRỊ ARV
- Tỷ lệ tử vong thường cao nhất trong ba tháng đầu điều trị ARV đặc biệt ở người bệnh HIV tiến triển, có các bệnh đồng nhiễm và/hoặc các bệnh đi kèm, thiếu máu nặng, suy mòn hoặc suy dinh dưỡng nặng. Vì vậy cần theo dõi chặt chẽ người bệnh trong thời gian này.
- Việc cải thiện về lâm sàng, miễn dịch, tải lượng HIV đạt được ngưỡng ức chế phụ thuộc vào sự tuân thủ điều trị ARV, bệnh nhiễm trùng cơ hội và /hoặc hội chứng viêm phục hồi miễn dịch, các tác dụng không mong muốn và độc tính của thuốc.
- Tuân thủ kém trong giai đoạn này cũng có liên quan đến nguy cơ thất bại điều trị sớm và phát triển kháng thuốc.
8.1. Các phác đồ ARV bậc một
Phác đồ ARV bậc một được chỉ định cho người nhiễm HIV chưa điều trị ARV hoặc đã điều trị ARV nhưng không có bằng chứng về việc thất bại điều trị. Phác đồ ARV bậc 1 được chỉ định cho người nhiễm HIV theo thứ tự ưu tiên như sau:
- Phác đồ ưu tiên;
- Trường hợp không có hoặc chống chỉ định phác đồ ưu tiên: sử dụng phác đồ thay thế;
- Trường hợp không có hoặc không sử dụng được cả phác đồ ưu tiên và phác đồ thay thế: dùng phác đồ đặc biệt.
Danh mục các phác đồ ưu tiên, phác đồ thay thế và phác đồ đặc biệt cho từng nhóm đối
tượng cụ thể trong Bảng 5.
Bảng 5. Các phác đồ ARV bậc một
| Đối tượng | Phác đồ ưu tiên | Phác đồ thay thế | Phác đồ đặc biệt** |
| Người lớn bao gồm cả phụ nữ mang thai, cho con bú* và trẻ từ 10 tuổi trở lên | TDF + 3TC (hoặc FTC) +DTG1 | TDF + 3TC + EFV 400mg | TDF + 3TC (hoặc FTC) +PI/r TDF + 3TC (hoặc FTC) + RAL TAF2 + 3TC (hoặc FTC) + DTG1 ABC + 3TC + DTG1 |
| Trẻ dưới 10 tuổi | ABC + 3TC + DTG3 | ABC+3TC+ LPV/r TAF4 + 3TC (hoặc FTC) +DTG3 | ABC + 3TC + EFV5 (hoặc NVP) ABC+3TC+ RAL AZT + 3TC + EFV5 (hoặc NVP) AZT + 3TC + LPV/r (hoặc RAL) |
| Trẻ sơ sinh (trẻ dưới 4 tuần tuổi) | AZT (hoặc ABC) + 3TC + RAL6 | AZT+3TC+NVP | AZT+3TC+LPV/r7 |
* Xem mục 11.1 Chương này Điều trị ARV cho mẹ
1Sử dụng DTG cho phụ nữ và nữ vị thành niên trong độ tuổi sinh đẻ: Tư vấn về hiệu quả điều trị của DTG, nguy cơ dị tật ống thần kinh có thể gặp nhưng rất hiếm. Kê đơn khi người bệnh đồng ý lựa chọn DTG.
2TAF có thể được xem xét sử dụng cho người loãng xương và/hoặc suy thận.
3Chỉ sử dụng DTG cho trẻ từ 4 tuần tuổi và nặng từ 3 kg trở lên.
4 TAF dùng cho nhóm tuổi và liều được phê duyệt
5EFV chỉ sử dụng cho trẻ hơn 3 tuổi.
6Trẻ sơ sinh bắt đầu điều trị ARV với phác đồ có RAL phải đổi thành DTG sớm nhất có thể (từ 4 tuần tuổi trở lên và nặng trên 3 kg trở lên).
7Si-rô hoặc dạng hạt LPV/r chỉ có thể dùng cho trẻ sau 2 tuần tuổi.
** Sử dụng phác đồ có EFV 600mg cho đến khi hết thuốc thì chuyển sang phác đồ phù hợp.
Liều lượng thuốc xem Phụ lục 3, phụ lục 4, phụ lục 5, phụ lục 6, phụ lục 7.
8.2. Tối ưu hóa phác đồ ở người đang điều trị ARV
Tối ưu hóa phác đồ ở người đang điều trị ARV là việc chuyển từ các phác đồ ARV không tối ưu mà người bệnh đang điều trị sang sử dụng các phác đồ có DTG. Việc chuyển sang các phác đồ tối ưu phụ thuộc vào lứa tuổi, phác đồ và tình trạng điều trị ARV mà người bệnh đang sử dụng.
8.2.1. Chuyển sang phác đồ có DTG cho người từ 10 tuổi trở lên
Chi tiết xem Bảng 6.
Bảng 6. Chuyển sang phác đồ có DTG cho người từ 10 tuổi trở lên
| Tình huống | Chuyển sang phác đồ | Khuyến cáo |
| Phác đồ TDF/3TC/EFV (NVP) | ||
| Thất bại về lâm sàng hoặc miễn dịch hoặc không ức chế được vi rút (tải lượng HIV > 1000 bản sao/mL) | AZT/3TC/DTG | Cân nhắc chuyển sang phác đồ TDF+3TC + DTG (TLD) và hỗ trợ tuân thủ điều trị |
| Tất cả các phác đồ ARV bậc 1 | ||
| Tải lượng HIV ≤ 1000 bản sao/mL | Chuyển sang phác đồ TLD |
|
| Ổn định về lâm sàng, miễn dịch học và không biết kết quả tải lượng HIV | Ưu tiên xét nghiệm tải lượng HIV nếu có khả năng hoặc xem xét lâm sàng để quyết định chuyển sang TLD | Không xét nghiệm được TL HIV vẫn có thể chuyển sang TLD |
8.2.2. Chuyển sang phác đồ có DTG cho trẻ dưới 10 tuổi
Bảng 7. Chuyển phác đồ có DTG cho trẻ dưới 10 tuổi
| Phác đồ ARV đang sử dụng | Cân nặng | Phác đồ ARV tối ưu |
| AZT + 3TC + NVP AZT + 3TC + EFV ABC + 3TC + NVP ABC + 3TC + EFV ABC + 3TC + LPV/r AZT + 3TC + LPV/r | < 30 kg | ABC + 3TC + DTG |
| >30 kg | TLD |
Có thể chuyển đổi sang phác đồ có DTG cho trẻ từ 4 tuần tuổi và nặng từ 3kg trở lên khi có thuốc DTG dành cho trẻ em, ưu tiên cho trẻ: 1) Đang dùng phác đồ NNRTI, 2) Bắt đầu điều trị lao, 3) Dùng LPV/r viên nén.
Xét nghiệm tải lượng HIV không phải là điều kiện để chuyển đổi, mặc dù việc theo dõi tải lượng HIV rất quan trọng để theo dõi điều trị ARV ở trẻ em.
9. ĐIỀU TRỊ ARV CHO NGƯỜI NHIỄM HIV ĐỒNG MẮC LAO
9.1. Nguyên tắc chung
- Điều trị lao sớm và không được trì hoãn điều trị lao khi nhiễm HIV;
- Thực hiện đúng thời điểm bắt đầu điều trị ARV ở người bệnh điều trị lao.
- Trước khi điều trị cần xem xét vấn đề tương tác giữa thuốc ARV với thuốc chống lao và các thuốc khác;
- Trong quá trình điều trị cần theo dõi chặt chẽ tác dụng không mong muốn của các thuốc đang sử dụng và hội chứng viêm phục hồi miễn dịch;
9.2. Điều chỉnh phác đồ ARV khi điều trị lao bằng rifampicin
Thực hiện theo Bảng 8.
Bảng 8. Điều chỉnh phác đồ ARV khi điều trị lao bằng rifampicin ở trẻ < 10 tuổi
| Tuổi của trẻ | Phác đồ ARV | Điều chỉnh phác đồ ARV khi bắt đầu điều trị lao bằng rifampicin |
| Trẻ sơ sinh | RAL | Tiếp tục phác đồ có RAL và điều chỉnh liều thích hợp |
| NVP | Thay NVP bằng LPV/r càng sớm càng tốt và điều chỉnh liều thích hợp | |
| Trẻ từ 4 tuần tuổi đến dưới 10 tuổi | DTG | Tiếp tục phác đồ có DTG và điều chỉnh liều thích hợp |
| LPV/r | Ưu tiên chuyển sang phác đồ có DTG và điều chỉnh liều thích hợp Hoặc tiếp tục phác đồ có LPV/r và điều chỉnh liều thích hợp | |
| RAL | Ưu tiên chuyển sang chế độ có DTG và điều chỉnh liều Hoặc tiếp tục phác đồ có RAL và điều chỉnh liều thích hợp | |
| DRV/r | Thay DRV/r bằng DTG nếu trước đó chưa dùng DTG Hoặc thay bằng LPV /r nếu trước đó đã dùng DTG | |
| NVP | Ưu tiên chuyển sang DTG hoặc LPV/r và điều chỉnh liều thích hợp hoặc lựa chọn một trong các cách sau: - Đổi sang EFV (chỉ cho trẻ trên 3 tuổi) - Phối hợp 2 thuốc NRTI + NVP (đảm bảo liều NVP 200 mg/m2 da) - 3 thuốc NRTI: AZT + 3TC + ABC (nếu không có lựa chọn nào khác) | |
| EFV | Ưu tiên đổi sang DTG hoặc LPV/r và điều chỉnh liều thích hợp Hoặc tiếp tục phác đồ có EFV Hoặc sử dụng 3 thuốc NRTI: AZT + 3TC + ABC (nếu không có lựa chọn nào khác). |
Bảng 9. Điều chỉnh liều DTG, LPV/r khi điều trị lao có rifampicin ở trẻ em1
| Thuốc | Viên thuốc cho trẻ em hoặc dung dịch uống | Số viên thuốc hoặc mL theo cân nặng | Thuốc cho người lớn | Số viên thuốc theo cân nặng | ||||||||||
| 3 - <6kg | 6 -<10kg | 10 - < 14kg | 14 - < 20 kg | 20 - < 25 kg | 25 - < 35 kg | |||||||||
| S | T | S | T | S | T | S | T | S | T | S | T | |||
| DTG2 | Viên phân tán 5 mg | 1 | 1 | 3 | 3 | 4 | 4 | 5 | 5 | 6 | 6 | Viên bao phim 50 mg | 1 | 1 |
| Viên phân tán 10 mg | 0.5 | 0.5 | 1.5 | 1,5 | 2 | 2 | 2.5 | 2.5 | 3 | 3 | ||||
| Viên bao phin 50 mg | - | - | - | - | - | - | - | - | 1 | 1 | ||||
| RAL | 10mg/mL dạng hạt uống 100mg/gói | 6ml | 6ml | 10 ml | 10ml | 16ml | 16 ml | 20 ml | 20 ml | - | - | 40 mg | 2 | 2 |
| Viên nhai 25mg | 2 | 2 | 4 | 4 | 6 | 6 | 8 | 8 | - | - | ||||
| Viên nhai 100mg | - | - | - | - | - | - | 2 | 2 | 3 | 3 | ||||
| LPV/r3 | 4Dung dịch uống 80mg/20mg | 1ml | 1ml | 1,5 ml | 1.5ml | 2 | 2 | 2.5 | 2.5 | 3 | 3 | - | - | - |
| 5Viêm nén 40mg/10mg | 2 | 2 | 3 | 3 | 4 | 4 | 5 | 5 | 6 | 6 | - | - | - | |
| Gói dạng hạt 40mg/10mg | 2 | 2 | 3 | 3 | 4 | 4 | 5 | 5 | 6 | 6 | - | - | - | |
| Viên 100mg/25mg | - | - | - | - | 2 | 1 | 2 | 2 | 2 | 2 | Viên 100mg/25mg | 3 | 3 | |
| RTV6 | Viên 100mg | - | - | - | - | 1 | 1 | 1 | 2 | 1 | 2 | 100 mg | 2 | 2 |
| Viên 50 mg | - | - | - | - | 2 | 2 | 3 | 3 | 3 | 3 | ||||
| Viên 25 mg | - | - | - | - | 4 | 4 | 6 | 6 | 6 | 6 | ||||
| Dung dịch uống 80mg/ml | 0.8 ml | 0,8 ml | 1.2 ml | 1.2 ml | 1.5 ml | 1.5 ml | 2 ml | 2 ml | 2.3 ml | 2.3 ml | - | - | - | |
| Dạng bột gói 100mg | - | - | 1 | 1 | 1 | 1 | 1 | 2 | 1 | 2 | - | - | - | |
1Kéo dài liều tăng thêm của DTG hoặc RAL hai tuần sau khi ngừng rifampicin.
2Sử dụng liều DTG theo cân nặng uống hai lần mỗi ngày nếu dùng với rifampicin.
3Viên nén chịu nhiệt LPV/ r phải được nuốt toàn bộ và không được chia nhỏ, nhai, hòa tan hoặc nghiền nát. Viên nén 200/50 mg người lớn có thể được sử dụng cho trẻ em cân nặng từ 14- <25 kg (một viên vào buổi sáng và một viên vào buổi tối) và cho trẻ em từ 25- <35 kg (hai viên vào buổi sáng và một viên vào buổi tối).
4 Dung dịch LPV/r yêu cầu bảo quản lạnh kể cả trong lúc vận chuyển.
5Không nên sử dụng công thức viên nén LPV/r cho trẻ dưới ba tháng.
6Tăng liều RTV lên bằng liều LPV tính bằng mg theo tỷ lệ bằng hoặc gần bằng 1:1
Bảng 10. Điều chỉnh phác đồ ARV khi điều trị lao bằng rifampicin ở người từ 10 tuổi trở lên
| Phác đồ ARV | Điều chỉnh phác đồ ARV |
| Đang điều trị phác đồ có DTG | Tiếp tục phác đồ có DTG với tăng liều DTG thêm 50 mg. Uống liều tăng thêm sau liều đầu tiên 12 giờ. Kéo dài liều tăng thêm của DTG hai tuần sau khi ngừng rifampicin Trường hợp không có liều đơn DTG chuyển sang phác đồ có EFV, quay lại DTG sau khi kết thúc điều trị lao bằng rifampicin. |
| Đang điều trị phác đồ có EFV | Tiếp tục điều trị phác đồ hiện tại. |
| Đang điều trị phác đồ có LPV/r | Tiếp tục phác đồ LPV/r với tăng liều RTV bằng với liều LPV (LPV400mg/RTV400mg), uống 2 lần mỗi ngày hoặc tăng liều gấp đôi (LPV800mg/RTV 200mg), uống 2 lần mỗi ngày; quay lại liều chuẩn sau khi ngừng rifampicin. |
10. XÉT NGHIỆM TRƯỚC VÀ TRONG ĐIỀU TRỊ ARV
Xét nghiệm trước và trong khi Điều trị ARV thực hiện theo Bảng 11.
Bảng 11. Xét nghiệm theo dõi trước và trong khi điều trị ARV
| Xét nghiệm | Thời điểm đăng ký điều trị ARV | Sau 6 tháng điều trị ARV | Sau 12 tháng điều trị ARV | Lưu ý |
| CD4 | x | x | x | - Xét nghiệm CD4 6 tháng một lần nếu không làm được tải lượng HIV (TL HIV) thường quy. - Xét nghiệm CD4 nếu điều trị lại hoặc có thất bại điều trị. - Ngừng xét nghiệm CD4 khi người bệnh điều trị ARV ổn định và thực hiện được xét nghiệm tải lượng HIV |
| Công thức máu toàn phần | x | Nếu sử dụng phác đồ có AZT: Xét nghiệm 6 - 12 tháng một lần hoặc nghi ngờ thiếu máu. | ||
| Creatinin | x | Nếu sử dụng phác đồ có TDF: Xét nghiệm 6 - 12 tháng một lần hoặc nghi ngờ có tổn thương thận (tính mức lọc cầu thận)*. | ||
| ALT/AST | x | x | x | Xét nghiệm 6 tháng một lần hoặc khi nghi ngờ tổn thương gan |
| Lipid máu, đường máu |
| x | x | Xét nghiệm 6 tháng một lần |
| CrAg | x |
|
| Xét nghiệm trước điều trị ARV ở người nhiễm HIV ≥ 10 tuổi và CD4 < 200 tế bào/mm3 |
| HBsAg | x |
|
| Xét nghiệm lại HBsAg khi chuyển sang phác đồ bậc 2 nếu chưa xét nghiệm HBsAg trước đó hoặc xét nghiệm trước đó âm tính. |
| Anti-HCV | x |
| x | Xét nghiệm mỗi năm một lần cho đối tượng có nguy cơ cao và có anti - HCV âm tính trước đó. |
| Tải lượng HIV (Áp dụng đối với trường hợp bắt đầu điều trị ARV, điều trị lại và thất bại điều trị) |
| x | x | Xét nghiệm sau 6 tháng, 12 tháng điều trị ARV và sau đó 12 tháng một lần. Thời điểm xét nghiệm có thể ± 3 tháng so với các mốc thời gian xét nghiệm trên đối với người điều trị ARV từ 12 tháng trở lên. Xét nghiệm tải lượng HIV để xác định thất bại điều trị thực hiện theo Sơ đồ 6. |
*Đánh giá mức độ suy thận dựa vào ước tính độ thanh thải creatinine:
Đối với người lớn sử dụng công thức Cockcroft-Gault (CG):
| eGFR = | (140 -tuổi) x (cân nặng theo kg) x 0,85 (nếu là nữ) |
| 72 x Creatinin huyết thanh tính bằng mg% |
Quy đổi creatinin huyết thanh: 1 mg% = 88,4 µmol/l.
Hoặc tra cứu trên trang web https://www.mdcalc.com/ hoặc tại App MDcalc Medical
Calculator.
- Đối với trẻ em sử dụng công thức Schwartz:
| GFR = |
|
| Creatinin huyết thanh tính bằng mg% |
Nhóm tuổi (![]() ) được tính như sau
) được tính như sau
Trẻ sinh nhẹ cân, < 1 tuổi: 0,33
Trẻ đủ cân , < 1 tuổi: 0,45
Trẻ từ 1 - 12 tuổi: 0,55
Trẻ gái từ 13 - 17 tuổi: 0,55
Trẻ trai từ 13 - 17 tuổi: 0,7
Chuyển đổi đơn vị creatinin huyết thanh: 1 mg% (mg/dL) x 88,4 = µmol/l.
11. ĐIỀU TRỊ ARV CHO PHỤ NỮ MANG THAI, PHỤ NỮ SAU SINH VÀ DỰ PHÒNG LÂY TRUYỀN HIV CHO CON
Điều trị ARV càng sớm càng tốt cho phụ nữ mang thai ngay sau khi phát hiện nhiễm HIV, bao gồm trong thời kỳ mang thai, khi chuyển dạ hoặc sau sinh. Cách hiệu quả nhất để phòng ngừa lây truyền HIV từ mẹ sang con là điều trị thuốc ARV để giảm tải lượng HIV ở mẹ. Phụ nữ mang thai nhiễm HIV cần được theo dõi hằng tháng, đặc biệt vào thời điểm gần ngày dự kiến sinh.
11.1. Điều trị ARV cho mẹ
Mục tiêu
Điều trị ARV cho mẹ nhằm đạt được tải lượng HIV dưới ngưỡng ức chế, tốt nhất là dưới ngưỡng phát hiện để giảm nguy cơ lây truyền HIV từ mẹ sang con.
Các tình huống
a. Phụ nữ dự kiến có thai khi đang điều trị ARV: Tư vấn thời điểm có thai tốt nhất là khi đạt được tải lượng HIV dưới ngưỡng phát hiện.
b. Phụ nữ mang thai khi đang điều trị ARV: Xét nghiệm tải lượng HIV để đánh giá thất bại điều trị. Tiếp tục phác đồ hiện tại sau khi loại trừ thất bại điều trị. Chuyển phác đồ nếu có thất bại điều trị.
c. Phụ nữ mang thai phát hiện nhiễm HIV: Điều trị ARV càng sớm càng tốt. Tư vấn về lợi tch và nguy cơ của phác đồ có DTG trước khi điều trị đối với phụ nữ mang thai trong vòng 03 tháng đầu.
d. Phụ nữ mang thai phát hiện nhiễm HIV khi chuyển dạ hoặc khi sinh
- Điều trị ARV ngay cho phụ nữ mang thai.
- Đối với người mẹ có xét nghiệm HIV có phản ứng thì điều trị ARV ngay cho cả mẹ và con; dừng điều trị ARV khi người mẹ được khẳng định không nhiễm HIV.
Tư vấn, theo dõi điều trị ARV ở phụ nữ mang thai nhiễm HIV:
- Tư vấn về việc sử dụng acid folic cho phụ nữ mang thai.
- Tư vấn hỗ trợ tuân thủ điều trị.
- Xét nghiệm tải lượng HIV ở tuần 34 - 36 của thai kỳ để đánh giá nguy cơ lây truyền HIV cho con, quyết định phác đồ và thời gian dùng thuốc ARV cho con (xem Sơ đồ 3).
Theo dõi và điều trị ARV cho phụ nữ nhiễm HIV sau khi sinh
- Tiếp tục phác đồ ARV hiện tại hoặc điều trị ARV ngay cho mẹ nếu mẹ chưa điều trị ARV theo Bảng 3.
- Tư vấn và hỗ trợ tuân thủ điều trị.
- Trường hợp mẹ cho con bú: xét nghiệm tải lượng HIV cho mẹ 6 tháng/lần cho đến khi ngừng cho con bú hoàn toàn.
11.2. Đánh giá nguy cơ lây truyền HIV từ mẹ sang con
Đánh giá nguy cơ lây truyền HIV từ mẹ sang con tại thời điểm trước sinh theo Sơ đồ 5.
Các trường hợp được xác định là có nguy cơ cao lây truyền HIV cho con khi:
- Mẹ nhiễm HIV nhưng chưa điều trị ARV hoặc
- Mẹ đang điều trị ARV và có kết quả xét nghiệm tải lượng HIV trước khi sinh 04 tuần trên 1000 bản sao/mL hoặc
- Mẹ nhiễm HIV và điều trị ARV dưới 4 tuần trước khi sinh hoặc
- Mẹ được chẩn đoán nhiễm HIV trong vòng 72 giờ trước sinh.

Sơ đồ 5. Đánh giá nguy cơ lây truyền HIV cho con từ mẹ nhiễm HIV
11.3. Điều trị ARV dự phòng lây truyền HIV từ mẹ sang con cho trẻ sinh từ mẹ nhiễm HIV
Phác đồ và thời gian điều trị ARV dự phòng cho trẻ sinh từ mẹ nhiễm HIV tuỳ thuộc vào nguy cơ lây truyền HIV từ mẹ sang con.
a. Nguy cơ cao
- Trẻ không bú sữa mẹ: điều trị AZT và NVP hằng ngày trong 06 tuần.
- Trẻ bú sữa mẹ: 06 tuần đầu điều trị AZT và NVP hằng ngày; 06 tuần tiếp theo tiếp tục điều trị AZT và NVP hằng ngày hoặc chỉ NVP hằng ngày.
Nếu không có AZT và NVP có thể dùng AZT/3TC/NVP để điều trị dự phòng cho trẻ.
Lưu ý
- Điều trị ARV dự phòng cho trẻ ngay sau sinh càng sớm càng tốt và trước 72 giờ kể từ khi sinh. Nếu phát hiện mẹ nhiễm HIV sau khi sinh 72 giờ: 1) Cho trẻ uống thuốc dự phòng ngay nếu trẻ bú mẹ; 2) Không cho trẻ uống ARV nếu không bú mẹ.
- Nếu kết quả xét nghiệm HIV của mẹ có phản ứng tại thời điểm chuyển dạ hoặc sau sinh thì tư vấn và điều trị dự phòng ARV cho trẻ. Nếu sau đó kết quả xét nghiệm khẳng định mẹ có HIV âm tính thì ngừng điều trị dự phòng cho trẻ.
b. Nguy cơ thấp
- Trẻ không bú sữa mẹ: điều trị dự phòng cho trẻ bằng NVP hàng ngày hoặc AZT hai lần mỗi ngày trong 6 tuần.
- Trẻ bú sữa mẹ: điều trị dự phòng cho trẻ bằng NVP hàng ngày trong 6 tuần.
- Các trường hợp tiếp tục có nguy cơ nhiễm HIV trong quá trình bú sữa mẹ đến 24 tháng tuổi, điều trị dự phòng thuốc ARV cho trẻ.
Liều lượng: Thực hiện theo bảng 12 và bảng 13.
Bảng 12. Liều điều trị dự phòng ARV cho trẻ phơi nhiễm HIV
| Thuốc | Dạng thuốc | 0- 6 tuần | 6- 12 tuần | 12 tuần- 6 tháng | 9- 24 tháng | ||||
| Sáng | Chiều | Sáng | Chiều | Sáng | Chiều | Sáng | Chiều | ||
| NVP | Viên 50 mg có rãnh để bẻ | 0,5 | - | 0,5 | - | 0,5 | - | 1 | - |
| NVP | 10 mg/mL | 1,5 mL | - | 2 mL | - | 3 mL | - | 4 mL | - |
| AZT | 10 mg/mL | 1,5 mL | 1,5 mL | 6 mL | 6 mL | - | - | - | - |
Bảng 13. Liều thuốc AZT/3TC/NVP 60/30/50 mg
| Viên AZT/3TC/NVP | Cách dùng |
| Từ khi sinh đến 6 tuần (không tính cân nặng lúc sinh): ¼ viên x 2 lần/ngày cách nhau 12 giờ | Bẻ viên thuốc theo vạch khía giữa viên thành 2 phần: - Buổi sáng: hòa nửa viên thuốc với 5 ml nước đun sôi để nguội thành hỗn dịch. Cho trẻ uống 2,5 ml hỗn dịch thuốc đã pha, phần còn lại bỏ đi. - Buổi tối: làm tương tự như buổi sáng. |
| Khi trẻ trên 6 tuần đến 12 tuần tuổi | Sử dụng liều điều trị theo cân nặng |
* Lưu ý với trẻ uống AZT/3TC/NVP:
- Lấy máu xét nghiệm NAT cho trẻ ngay khi sinh hoặc trước khi uống thuốc.
- Nếu không thể xét nghiệm NAT và không có si rô AZT và NVP thì vẫn cho uống phác đồ 3 thuốc AZT/3TC/NVP, đồng thời làm xét nghiệm chẩn đoán sớm nhiễm HIV trước khi cho trẻ uống thuốc.
11.4. Tư vấn nuôi dưỡng trẻ sinh từ mẹ nhiễm HIV
Tư vấn nuôi dưỡng trẻ cần được thực hiện trước khi sinh. Người mẹ cần được cung cấp đầy đủ thông tin về điều kiện, lợi tch và nguy cơ của việc nuôi con bằng sữa mẹ hoặc sữa công thức để quyết định việc nuôi con.
Nếu nuôi con bằng sữa mẹ: Trẻ cần được bú sữa mẹ hoàn toàn trong vòng 6 tháng đầu. Mẹ cần tuân thủ điều trị ARV tốt để đạt tải lượng HIV dưới ngưỡng ức chế, tốt nhất là dưới ngưỡng phát hiện. Mẹ có thể cho con bú đến 24 tháng tuổi.
Nếu nuôi con bằng sữa công thức: Người mẹ chỉ nên nuôi con bằng sữa công thức (sữa thay thế) khi đáp ứng các điều kiện sau: a) đảm bảo cung cấp đủ sữa công thức hoàn toàn trong 6 tháng đầu; b) có nước sạch và chuẩn bị được sữa thay thế đảm bảo an toàn, hợp vệ sinh và đủ số lượng phù hợp với tuổi của trẻ; c) có sự hỗ trợ của gia đình.
12. THEO DÕI ĐÁP ỨNG ĐIỀU TRỊ ARV VÀ CHẨN ĐOÁN THẤT BẠI ĐIỀU TRỊ
12.1. Theo dõi đáp ứng Điều trị ARV, tái khám và kê đơn thuốc
a. Theo dõi đáp ứng lâm sàng
Theo dõi đáp ứng lâm sàng cần được thực hiện trong mỗi lần tái khám:
- Cân nặng và đánh giá giai đoạn lâm sàng;
- Tác dụng không mong muốn của thuốc;
- Đánh giá tuân thủ điều trị;
- Phát hiện các bệnh nhiễm trùng cơ hội mới hoặc tái phát; hội chứng viêm phục hồi miễn dịch, thất bại điều trị;
- Đánh giá tình trạng mang thai ở phụ nữ và nữ vị thành niên ở độ tuổi sinh đẻ. Tiêu chuẩn chẩn đoán thất bại điều trị lâm sàng xem Bảng 14.
b. Theo dõi đáp ứng miễn dịch
Tiêu chuẩn chẩn đoán thất bại miễn dịch xem Bảng 14.
c. Theo dõi đáp ứng về vi rút
Xét nghiệm tải lượng HIV thường quy là phương pháp tốt nhất để theo dõi đáp ứng vi rút học, phát hiện sớm thất bại điều trị. Thời điểm và tần suất xét nghiệm tải lượng HIV xem Bảng 11. Chẩn đoán thất bại vi rút học xem Bảng 14 và Sơ đồ 6.
d. Tiêu chuẩn xác định người bệnh điều trị ARV ổn định
Người bệnh được xác định là điều trị ARV ổn định khi có tất cả các tiêu chuẩn sau:
- Đã điều trị ARV ít nhất 6 tháng liên tục;
- Hiện tại không có triệu chứng của các bệnh cấp tính hoặc đã điều trị ổn định các bệnh mạn tính nếu có và không có tác dụng phụ của thuốc cần theo dõi;
- Hiểu rõ về tuân thủ điều trị lâu dài, được tư vấn và thực hiện tuân thủ đầy đủ;
- Có bằng chứng về hiệu quả điều trị:
+ Có ít nhất một xét nghiệm tải lượng HIV đạt dưới 50 bản sao/mL trong vòng 6 tháng qua đối với người đang điều trị ARV dưới 12 tháng, trong vòng 12 tháng qua đối với người đang điều trị ARV từ 12 tháng trở lên.
+ Nếu không có tải lượng HIV thì CD4>200 tế bào/mm3 đối với người lớn và trẻ trên 5 tuổi; CD4 >350 tế bào/mm3 đối với trẻ từ 3- 5 tuổi hoặc tăng cân, không có triệu chứng bệnh lý và các bệnh đồng nhiễm.
e. Tần suất tái khám và kê đơn thuốc ARV
- Đối với người điều trị ARV chưa ổn định: Tái khám hằng tháng hoặc sớm hơn. Kê đơn thuốc ARV với số lượng tối đa 30 ngày sử dụng.
- Đối với người điều trị thuốc ARV ổn định: Tái khám hằng quý hoặc sớm hơn. Số lượng thuốc được kê tối đa 90 ngày sử dụng.
- Đối với các trường hợp đang được kê đơn 90 ngày sử dụng, thì tiếp tục kê đơn 90 ngày cho đến khi có kết quả xét nghiệm tải lượng HIV định kỳ tiếp theo.
12.2. Thất bại điều trị ARV
a. Phân loại thất bại điều trị
Bảng 14. Tiêu chuẩn chẩn đoán thất bại điều trị ARV
| Phân loại | Tiêu chuẩn chẩn đoán |
| Thất bại lâm sàng | Người lớn và trẻ ≥ 10 tuổi: xuất hiện m ới hoặc tái phát các bệnh lý giai đoạn lâm sàng 4 sau điều trị ARV ít nhất 6 tháng. Trẻ em < 10 tuổi: xuất hiện mới hoặc tái phát các bệnh lý giai đoạn lâm sàng 3 và 4 sau điều trị ARV ít nhất 6 tháng. |
| Thất bại miễn dịch | Người lớn và trẻ ≥ 10 tuổi: CD4 giảm ≤ 250 tế bào/mm3 sau khi có thất bại lâm sàng , hoặc CD4 liên tục dưới 100 tế bào/mm3. Trẻ < 10 tuổi: Trẻ trên 5 tuổi: CD4 liên tục dưới 100 tế bào/mm3. Trẻ dưới 5 tuổi: CD4 liên tục dưới 200 tế bào/mm3. |
| Thất bại vi rút học | Người bệnh điều trị ARV ít nhất 6 tháng và có tải lượng HIV trên 1000 bản sao/mL ở hai lần xét nghiệm liên tiếp cách nhau 3 tháng sau khi đã được tư vấn tăng cường tuân thủ điều trị. |
b. Chẩn đoán và xử trí thất bại điều trị
Thất bại điều trị được xác định khi người bệnh có thất bại về vi rút học: tải lượng HIV trên 1000 bản sao/mL.
Chẩn đoán và xử trí thất bại điều trị theo Sơ đồ 6.
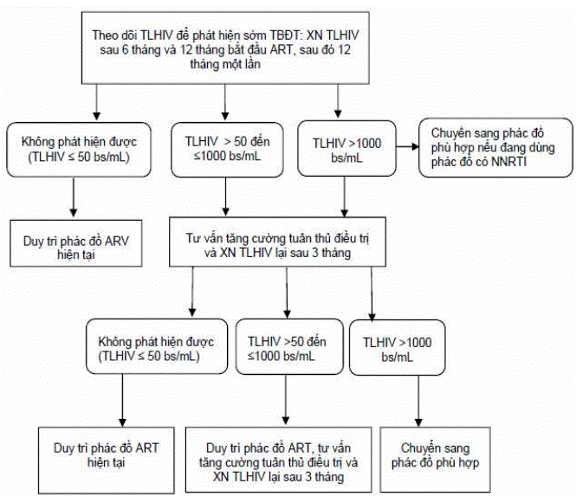
Sơ đồ 6: Chẩn đoán và xử trí thất bại điều trị ARV
Lưu ý
Đối với các trường hợp đã sử dụng nhiều phác đồ ARV trong quá trình điều trị, có thể làm xét nghiệm gen HIV kháng thuốc trước khi chuyển sang phác đồ bậc 2 hoặc bậc 3 nếu có điều kiện.
12.3. Các phác đồ ARV bậc hai, bậc ba
Phác đồ ARV bậc hai, bậc ba được chỉ định khi người bệnh thất bại điều trị với phác đồ ARV bậc một, bậc hai tương ứng. Tiêu chuẩn chẩn đoán thất bại điều trị ARV phác đồ bậc hai giống như tiêu chuẩn chẩn đoán thất bại phác đồ ARV bậc một (xem mục 12.2 Chương này).
Việc chuyển đổi sang phác đồ ARV bậc hai, bậc ba chi tiết trong Bảng 15, Bảng 16.
Bảng 15. Phác đồ ARV bậc hai
| Đối tượng | Phác đồ bậc một thất bại | Phác đồ bậc hai ưu tiên | Phác đồ bậc hai thay thế |
| Người lớn và trẻ em từ 10 tuổi trở lên | TDF + 3TC (hoặc FTC) + DTG1 | AZT + 3TC + LPV/r | AZT + 3TC + DRV/r |
| TDF + 3TC (hoặc FTC) + EFV (hoặc NVP) | AZT + 3TC + DTG1 | AZT + 3TC + LPV/r (hoặc DRV/r) | |
| AZT + 3TC + EFV (hoặc NVP) | TDF3 + 3TC (hoặc FTC) + DTG1 | TDF3 + 3TC (hoặc FTC) + LPV/r ( hoặc DRV/r) | |
| Trẻ em dưới 10 tuổi | ABC + 3TC + DTG2 | AZT+ 3TC + LPV/r | AZT + 3TC + DRV/r4 |
| ABC (hoặc AZT) + 3TC + LPV/r | AZT (hoặc ABC) + 3TC + DTG2 | AZT (hoặc ABC) + 3TC + RAL | |
| ABC (hoặc AZT) + 3TC + EFV | AZT (hoặc ABC) + 3TC + DTG2 | AZT (hoặc ABC) + 3TC + LPV/r | |
| AZT + 3TC + NVP | ABC + 3TC + DTG2 | ABC + 3TC + LPV/r |
1Sử dụng DTG cho phụ nữ và nữ vị thành niên trong độ tuổi sinh đẻ xem phần Phác đồ ARV bậc 1 và Điều trị ARV cho phụ nữ mang thai, phụ nữ sinh con.
2Chỉ sử dụng DTG cho trẻ từ 4 tuần tuổi trở lên và nặng trên 3 kg trở lên.
3 Có thể thay TDF bằng TAF cho người có suy thận hoặc loãng xương từ 10 tuổi trở lên.
4DRV không sử dụng cho trẻ dưới 3 tuổi và phải kết hợp với liều ritonavir tăng cường phù hợp.
Chú ý tương tác thuốc khi dùng LPV/r, DTG, đặc biệt khi dùng với rifampicin. (xem mục 9.2 Chương này).
Bảng 16. Phác đồ ARV bậc một, bậc hai, bậc ba
| Đối tượng | Phác đồ bậc một | Phác đồ bậc hai | Phác đồ bậc ba |
| Người từ 10 tuổi trở lên | 2 NRTIs + DTG | 2 NRTIs + LPV/r | DRV/r1 + 1-2 NRTIs ± DTG2 xét nghiệm gen kháng thuốc để chọn phác đồ tối ưu nếu LPV/r đã sử dụng trong phác đồ bậc 2 |
| 2NRTIs + DRV/r | Xét nghiệm gen kháng thuốc để chọn phác đồ tối ưu | ||
| 2NRTIs + EFV | 2 NRTIs + DTG | 2 NRTIs + DRV/r (hoặc LPV/r) ± DTG2 | |
| Trẻ em dưới 10 tuổi | 2NRTIs + DTG | 2NRTI + LPV/r | DRV/r1,3 + 1-2 NRTIs ± DTG2,4 Xét nghiệm gen kháng thuốc để chọn phác đồ tối ưu cho trẻ dưới 3 tuổi |
| 2NRTIs + LPV/r | NRTIs + DTG | DRV/r1,3 + 1-2 NRTIs ± DTG2,4 XN gen kháng thuốc để chọn phác đồ tối ưu cho trẻ dưới 3 tuổi | |
| 2NRTIs + NNRTI | 2 NRTIs + DTG | NRTIs + LPV/r (hoặc DRV/r3) ± DTG4 |
1DRV/r 600/100 mg x 2 lần/ngày (trong phác đồ bậc 3)
2 DTG 50 mg x 2 lần / ngày (trong phác đồ bậc 3)
3DRV không sử dụng cho trẻ em dưới ba tuổi.
4DTG sử dụng cho trẻ từ 4 tuần tuổi trở lên và nặng trên 3 kg trở lên.
13. ĐÁNH GIÁ VÀ HỖ TRỢ TUÂN THỦ ĐIỀU TRỊ
13.1. Mục tiêu của việc duy trì tuân thủ điều trị
- Đảm bảo hiệu quả điều trị;
- Giảm nguy cơ xuất hiện HIV kháng thuốc ARV và thất bại điều trị;
- Giảm nguy cơ lây truyền HIV sang người khác.
13.2. Đánh giá tuân thủ điều trị
- Đánh giá tuân thủ điều trị bao gồm đánh giá uống thuốc đúng theo chỉ định, tái khám và xét nghiệm đúng hẹn.
- Đánh giá sự tuân thủ điều trị: thực hiện trong tất cả các lần người bệnh đến tái khám dựa trên đếm số thuốc còn lại, tự báo cáo của người bệnh, sổ tự ghi, báo cáo của người hỗ trợ điều trị, kết quả xét nghiệm tải lượng HIV.
- Trường hợp người bệnh không đến khám, lĩnh thuốc đúng hẹn: cơ sở y tế liên hệ với người bệnh qua điện thoại hoặc mạng lưới đồng đẳng viên/người hỗ trợ điều trị hoặc nhân viên y tế xã, phường, thôn bản.
- Đánh giá mức độ TTĐT theo bảng 17. Nếu người bệnh tuân thủ điều trị không tốt, cần tìm hiểu lý do, đưa ra các giải pháp, giúp người bệnh tuân thủ điều trị.
Bảng 17. Đánh giá mức độ tuân thủ khi uống thuốc ARV
| Số liều thuốc mỗi ngày | Mức độ tuân thủ điều trị | Số liều thuốc quên trong tháng qua |
| Uống 1 liều ARV mỗi ngày | Tốt | 1 |
| Không tốt | ≥ 2 | |
| Uống 2 liều ARV mỗi ngày | Tốt | 1- 3 |
| Không tốt | ≥ 4 |
Hướng dẫn khi người bệnh quên uống thuốc ARV:
- Nhớ lúc nào uống lúc đó (uống liều đã quên).
- Uống liều kế tiếp như sau: Nếu khoảng cách giữa 2 liều dưới 4 giờ (đối với người uống một ngày hai liều thuốc) hoặc dưới 12 giờ (đối với người uống một ngày một liều thuốc) thì phải đợi trên 4 giờ hoặc trên 12 giờ mới uống thuốc. Ngày hôm sau uống thuốc như thường lệ.
13.3. Các nhóm đặc biệt cần được hỗ trợ tuân thủ điều trị
- Phụ nữ mang thai trước và sau khi sinh: Thảo luận và thực hiện các can thiệp dự phòng lây truyền HIV từ mẹ sang con.
- Trẻ vị thành niên: Xem chi tiết tại chương 6
- Trẻ em: Tư vấn và hỗ trợ mẹ/người chăm sóc trẻ hiểu được sự cần thiết của tuân thủ điều trị lâu dài và thực hiện tuân thủ điều trị.
- Người có rối loạn về sức khỏe tâm thần, rối loạn do sử dụng các chất gây nghiện, cần có sự hỗ trợ đặc biệt từ gia đình, bạn bè, người thân. Những người hỗ trợ tuân thủ cho nhóm đối tượng đặc biệt này cần tư vấn về các thuốc điều trị, cách dùng thuốc và hỗ trợ người bệnh đi tái khám đúng hẹn để tránh gián đoạn điều trị.
13.4. Tư vấn tăng cường tuân thủ điều trị
- Giúp người bệnh xác định các yếu tố ảnh hưởng đến việc tuân thủ và tìm ra biện pháp phù hợp vượt qua các rào cản ảnh hưởng đến tuân thủ điều trị để đạt được tải lượng HIV ≤ 50 bản sao/mL.
- Cần được thực hiện ngay sau khi người bệnh có kết quả tải lượng HIV > 50 bản sao/mL và được thực hiện lại lần hai sau đó một tháng. Ở buổi tư vấn tăng cường tuân thủ điều trị lần hai cần đánh giá lại sự tuân thủ của người bệnh. Nếu người bệnh tuân thủ điều trị không tốt, thực hiện tư vấn tăng cường tuân thủ điều trị lần ba sau đó một tháng.
14. THEO DÕI TÁC DỤNG KHÔNG MONG MUỐN VÀ ĐỘC TÍNH CỦA THUỐC ARV
Theo dõi độc tính của thuốc để phát hiện và xử trí kịp thời các tác dụng không mong muốn và độc tính của thuốc theo Bảng 18.
Bảng 18. Độc tính và xử trí độc tính của thuốc ARV
| Thuốc ARV | Độc tính chính | Yếu tố nguy cơ | Xử trí |
| ABC | Phản ứng quá mẫn | Có gene HLA-B*5701 | Không sử dụng ABC ở người có gene HLA-B*5701 Thay bằng AZT hoặc TDF |
| AZT | Thiếu máu, giảm bạch cầu hạt | Thiếu máu hoặc giảm bạch cầu hạt trước điều trị Số lượng CD4 ≤ 200 tế bào/mm3 | Thay bằng TDF hoặc ABC Xem xét giảm liều AZT |
| Toan lactic hoặc gan to kèm thoái hóa mỡ nặng, rối loạn phân bổ mỡ, teo cơ | BMI > 25 (hoặc cân nặng cơ thể > 75 kg) Điều trị lâu dài với các thuốc NRTI | Thay bằng TDF hoặc ABC | |
| DTG | Gây độc gan và phản ứng quá mẫn | Bệnh gan, đồng nhiễm viêm gan B, C | Thay thế bằng các thuốc khác: EFV hoặc PI tăng cường |
| Mất ngủ | Người trên 60 tuổi | Xem xét uống thuốc vào buổi sáng hoặc cân nhắc đổi sang PI tăng cường hoặc RAL | |
| Tăng cân hay béo phì | CD4 thấp, tải lượng HIV cao Phụ nữ, phụ nữ mang thai Sử dụng đồng thời với TAF | Theo dõi cân nặng và thực hiện các biện pháp chống béo phì (ăn kiêng, vận động thể chất). Nếu tăng cân đáng kể, cân nhắc thay thế bằng EFV hoặc PI tăng cường hoặc RAL | |
| DRV/r | Gây độc gan | Bệnh gan, đồng nhiễm HBV, HCV Sử dụng đồng thời các thuốc gây độc cho gan | Nếu DRV/r sử dụng trong phác đồ bậc hai, thay thế bằng LPV/r. Nếu DRV/r sử dụng trong phác đồ bậc ba sẽ hạn chế việc thay thế thuốc thích hợp do không sẵn có |
| Phản ứng quá mẫn và phản ứng da nặng | Dị ứng sulfonamide | Thay thế bằng thuốc khác thích hợp | |
| EFV | Độc tính thần kinh trung ương kéo dài (các giấc mơ bất thường, trầm cảm hoặc rối loạn ý thức) | Trầm cảm hoặc các rối loạn tâm thần khác (có từ trước hoặc khi bắt đầu điều trị) Dùng ban ngày | Đối với các độc tính thần kinh trung ương nên uống thuốc trước khi đi ngủ với liều EFV 400 mg/ngày. Nếu các triệu chứng không giảm, đổi sang DTG |
| Co giật | Tiền sử động kinh | ||
| Nhiễm độc gan | Bệnh gan, đồng nhiễm HBV, HCV Sử dụng đồng thời các thuốc gây độc cho gan | Đối với nhiễm độc gan nặng hoặc phản ứng quá mẫn thay thế bằng INSTI hoặc PI tăng cường | |
| Phản ứng quá mẫn, hội chứng Stevens - Johnson | Chưa rõ yếu tố nguy cơ | ||
| Vú to ở nam giới | Chưa rõ yếu tố nguy cơ | Thay bằng INSTI hoặc PI tăng cường | |
| LVP/r | Điện tâm đồ bất thường (khoảng PR hoặc QRS kéo dài, xoắn đỉnh) | Người có bệnh lý dẫn truyền Sử dụng đồng thời thuốc khác có khả năng kéo dài khoảng QRS Hội chứng QT dài bẩm sinh Hạ kali máu | Thận trọng khi sử dụng cho người có bệnh dẫn truyền từ trước đó hoặc dùng đồng thời thuốc có thể kéo dài khoảng PR hoặc QRS |
| Gây độc gan | Bệnh gan, đồng nhiễm HBV, HCV Sử dụng đồng thời các thuốc gây độc cho gan | - Nếu LPV/r được sử dụng trong phác đồ ARV bậc 1 cho trẻ em, thay bằng DTG ở trẻ từ 4 tuần tuổi và cân nặng ít nhất 3 kg. Có thể thay bằng RAL nếu không có DTG. - Nếu LPV/r được sử dụng ở phác đồ bậc hai cho trẻ em, đổi sang DTG ở trẻ từ 4 tuần tuổi và cân nặng ít nhất 3 kg. - Nếu DTG đã được sử dụng trong phác đồ bậc một hoặc không có DTG hoặc không dung nạp được có thể đổi sang DRV/r | |
| Viêm tụy | Bệnh HIV tiến triển, nghiện rượu | Đổi sang INSTI | |
| Rối loạn lipid máu | Các yếu tố nguy cơ mắc bệnh tim mạch như béo phì, tiểu đường | Đổi sang INSTI | |
| Tiêu chảy | Chưa rõ yếu tố nguy cơ | Đổi sang DRV/r hoặc INSTI | |
| NVP | Gây độc cho gan | Bệnh gan, đồng nhiễm HBV,HC Sử dụng đồng thời các thuốc gây độc cho gan > 250 tế bào/mm3 ở phụ nữ CD4 > 400 tế bào/mm3 ở nam giới Điều trị tháng đầu tiên (nếu không tăng liều dần) | Thay bằng DTG hoặc EFV nếu người bệnh nhiễm độc gan nặng hoặc sử dụng thuốc PI tăng cường hoặc 3 thuốc NRTI nếu không còn lựa chọn nào khác |
| Phản ứng quá mẫn và hội chứng Stevens- Johnson | CD4 > 250 tế bào/mm3 ở phụ nữ CD4 > 400 tế bào/mm3 ở nam giới | Ngừng thuốc nếu dị ứng vừa và nặng. Khi ổn định điều trị lại với phác đồ có PI, hoặc ba thuốc NRTI nếu không còn lựa chọn nào khác | |
| RAL | Tiêu cơ vân, bệnh lý cơ, đau cơ | Dùng đồng thời các thuốc tăng nguy cơ bệnh lý cơ và tiêu cơ vân | Ngừng ARV Khi hết các triệu chứng đổi sang thuốc thuộc nhóm khác như NNRTI hoặc PI tăng cường |
| Viêm gan và suy gan. Phát ban nặng, phản ứng quá mẫn ở da | Chưa rõ yếu tố nguy cơ | ||
| TDF | Bệnh thận mạn tính. Tổn thương thận cấp và hội chứng Fanconi | Bệnh thận tiềm tàng Người bệnh trên 50 tuổi BMI < 18,5 hoặc thấp cân (< 50kg) Cao huyết áp, tiểu đường mà không được điều trị. Đang sử dụng thuốc độc thận khác hay PI tăng cường | Thay thế bằng AZT hoặc ABC hoặc TAF Không khởi động điều trị TDF khi mức lọc cầu thận < 50 ml/phút; có bệnh cao huyết áp không được kiểm soát, tiểu đường chưa điều trị hay có biểu hiện suy thận |
| Giảm mật độ khoáng xương | Tiền sử rối loạn tạo xương, bệnh còi xương, gãy xương bệnh lý. Có nguy cơ loãng xương hoặc mất khoáng xương Thiếu Vitamin D | ||
| Toan lactic, gan to nhiễm mỡ | Tiền sử điều trị lâu dài với thuốc nucleoside, béo phì, bệnh gan | ||
| TAF | Rối loạn mỡ máu Tăng cân | Nữ giới Sử dụng cùng với DTG | Theo dõi cân nặng và thực hiện các biện pháp chống béo phì (ăn kiêng, vận động thể chất). Nếu vẫn tăng cân, cân nhắc thay thế EFV hoặc PI tăng cường |
15. CÁC TƯƠNG TÁC CHÍNH CỦA THUỐC ARV
Tương tác thuốc có thể làm giảm hiệu quả của thuốc ARV và/hoặc tăng độc tính liên quan đến ARV. Khai thác các loại thuốc đang sử dụng bao gồm cả các thuốc thảo dược, thực phẩm chức năng trước khi bắt đầu và trong quá trình điều trị ARV để xem xét các tương tác thuốc.
Bảng 19. Tương tác chính của các thuốc ARV và xử trí
| Thuốc ARV | Các tương tác chính | Xử trí |
| TDF | Phác đồ bao gồm ledipasvir hoặc velpatasvir | Theo dõi các tác dụng phụ liên quan đến TDF, bao gồm rối loạn chức năng thận, đặc biệt khi TDF phối hợp với các PI tăng cường |
| Lithium | Theo dõi chặt chẽ chức năng thận | |
| PI tăng cường (DRV/r,LVP/r) | Rifampicin | Thay thế rifampicin bằng rifabutin Điều chỉnh liều PI hoặc thay thế bằng ba thuốc NRTI (đối với trẻ em) |
| 1HP hoặc 3HP | Tránh sử dụng cùng với phác đồ 1HP hoặc 3HP Thay bằng phác đồ khác như 6H | |
| Bedaquiline hoặc delamanid | Sử dụng thận trọng vì có nguy cơ kéo dài khoảng QT | |
| Lumefantrine | Tiềm ẩn khả năng tăng nồng độ đối với lumefantrine Nguy cơ kéo dài QT khi dùng với LPV/r | |
| Methadone, buprenorphine | Buprenorphin không làm thay đổi nồng độ LPV/r; không cần thay đổi liều buprenorphin khi dùng đồng thời với LPV/r. Nồng độ methadone giảm khi dùng đồng thời với LPV/r. Theo dõi hội chứng cai và tăng liều methadone theo tình trạng lâm sàng. | |
| Quetiapine | Nếu phải dùng đồng thời, sử dụng quetiapine bằng một phần sáu liều bình thường | |
| Pimozide | Tránh kết hợp này vì nguy cơ rối loạn nhịp tim trầm trọng; sử dụng thuốc ARV thay thế hoặc thuốc chống loạn thần khác | |
| Lithium, haloperidol, fluphenazine | Thận trọng khi sử dụng với LPV/r vì có nguy cơ kéo dài khoảng QT | |
| Amlodipine | Cân nhắc giảm liều amlodipine xuống 50% | |
| Thuốc điều trị tiểu đường (glibenclamide, gliclazide) | Điều chỉnh liều thuốc tiểu đường phù hợp | |
| Thuốc điều trị giảm mỡ máu statin | Simvastatin: chống chỉ định vì nguy cơ tiêu cơ vân; sử dụng thuốc điều trị rối loạn lipid máu khác thay thế Atorvastatin: cần điều chỉnh liều; tổng liều hằng ngày nên được giới hạn là 40 mg khi sử dụng cùng với DRV/r và 20 mg với LPV/r | |
| Thuốc tránh thai hormone | Sử dụng thuốc tránh thai khác hoặc dùng các phương pháp tránh thai khác | |
| Fluticasone hoặc budesonide | Nguy cơ gây hội chứng Cushing; sử dụng thuốc corticosteroid khác (như beclomethasone) | |
| DTG | Carbamazepine, phenobarbital, và phenytoin | Sử dụng các thuốc chống co giật thay thế khác (như axít valproic hoặc gabapentin) |
| Rifampicin | Thay thế rifampicin bằng rifabutin. Hoặc tăng liều DTG lên gấp đôi, kéo dài thêm 2 tuần sau ngừng điều trị bằng rifampicin | |
| Rifapentine trong điều trị dự phòng lao, phác đồ 1HP 3HP | Kkông có bằng chứng cho thấy cần thay đổi liều lượng rifapentine hoặc DTG | |
| Metformin | Tránh dùng metformin liều cao với DTG; điều chỉnh liều metformin phù hợp | |
| Các chế phẩm có chứa magie (Mg), nhôm (Al), sắt (Fe), canxi (Ca) và kẽm (Zn) | Sử dụng DTG ít nhất 2 giờ trước hoặc ít nhất 6 giờ sau khi bổ sung các cation đa giá, bao gồm các chế phẩm bổ sung vitamin chứa Fe, Ca, Mg hay kẽm; các chế phẩm bổ sung khoáng chất, các thuốc nhuận tràng có chứa cation và các chất chống axít có chứa nhôm, canxi hay magiê. Theo dõi hiệu quả của thuốc ARV | |
| RAL | Carbamazepine, phenobarbital,phenytoin | Sử dụng thuốc chống co giật thay thế (như axit valproic hoặc gabapentin) |
| Rifampicin | Tăng RAL lên 800 mg hai lần mỗi ngày. Đối với trẻ em tiếp tục RAL hai lần mỗi ngày trong 2 tuần sau khi kết thúc sử dụng rifampicin | |
| Phác đồ dự phòng lao 1HP, 3 HP | Không cần thay đổi liều lượng rifapentine hoặc RAL | |
| Thuốc kháng axít | Thuốc kháng axít chứa Al hoặc Mg - không khuyến cáo Thuốc kháng axít có chứa Ca - không dùng với RAL 1 lần/ngày; không điều chỉnh liều với RAL 2 lần/ ngày | |
| Chất bổ sung chứa Ca-, Fe-Mg hoặc vitamin tổng hợp | RAL hai lần mỗi ngày, uống cách nhau ít nhất bốn giờ RAL một lần mỗi ngày: không được khuyến cáo dùng | |
| EFV
| Bedaquilin | Tránh kết hợp với EFV |
| Ức chế protease HCV NS3/4A | Sử dụng thay thế bằng thuốc DAAs | |
| Amodiaquine DHA/piperaquine | Sử dụng thuốc kháng sốt rét khác hoặc thay EFV bằng DTG | |
| Artemisinins hoặc lumefantrine | Sử dụng thuốc chống sốt rét thay thế hoặc EFV thay bằng DTG. Nguy cơ kéo dài QT khi dùng với LPV/r | |
| Methadone | Nồng độ methadone giảm khi dùng đồng thời với EFV. Theo dõi hội chứng cai và tăng liều methadone theo tình trạng lâm sàng. | |
| Quetiapine | Điều chỉnh liều quetiapine phù hợp | |
| Thuốc tránh thai hormon | Sử dụng thuốc tránh thai khác hoặc dùng các phương pháp tránh thai khác | |
| Amlodipine | Điều chỉnh liều amlodipine phù hợp | |
| Simvastatin, atorvastatin | Điều chỉnh liều statin phù hợp | |
| Liều thấp dexamethasone (điều trị COVID-19) | Tăng gấp đôi liều dexamethasone | |
| DAAs | Xem Phụ lục 17 | |
| NVP | Rifampicin | Thay NVP bằng EFV |
| Quetiapine | Điều chỉnh liều quetiapine phù hợp | |
| Amlodipine | Điều chỉnh liều amlodipine phù hợp | |
| Simvastatin | Điều chỉnh liều phù hợp | |
| 1HP, 3HP | Tránh sự kết hợp NVP với phác đồ 1HP, 3HP Có thể thay thế phác đồ 1HP, 3HP bằng phác đồ 6H hoặc thay thế phác đồ ARV khác phù hợp | |
| Methadone | Điều chỉnh liều methadone phù hợp | |
| Liều thấp dexamethasone (điều trị COVID-19) | Tăng gấp đôi liều dexamethasone | |
| DAAs | Xem Phụ lục 17 |
16. HỘI CHỨNG VIÊM PHỤC HỒI MIỄN DỊCH
16.1. Khái niệm
Hội chứng viêm phục hồi miễn dịch (PHMD) là biểu hiện tình trạng lâm sàng của người nhiễm HIV xấu đi một cách bất thường sau khi bắt đầu điều trị ARV do có sự phục hồi của hệ miễn dịch. Bản chất của hội chứng viêm PHMD là đáp ứng viêm quá mức của hệ miễn dịch vừa được phục hồi với các tác nhân vi sinh vật đang tồn tại trong cơ thể hoặc kháng nguyên còn lại của các tác nhân này.
Các biểu hiện của hội chứng viêm PHMD có thể bao gồm:
- Xuất hiện các bệnh NTCH chưa phát hiện được trước khi điều trị ARV như lao, MAC, viêm màng não do cryptococcus, v.v…(Hội chứng viêm PHMD bộc lộ).
- Sự tái phát quá mức các bệnh NTCH đã được điều trị trước khi bắt đầu ARV (Hội chứng viêm PHMD nghịch lý).
- Sự tái phát của các bệnh đồng nhiễm (viêm gan B, viêm gan C) và các bệnh tự miễn (vảy nến, viêm da, v.v..).
Hội chứng viêm PHMT thường xuất hiện sau 2-12 tuần bắt đầu điều trị ARV nhưng có thể muộn hơn.
16.2. Tần suất xuất hiện và yếu tố nguy cơ
Hội chứng viêm PHMD gặp ở khoảng 10% số người bệnh được điều trị ARV.
Các yếu tố liên quan tới tần suất hội chứng viêm PHMD bao gồm:
- Số tế bào CD4 thấp trước khi bắt đầu điều trị ARV.
- Thường gặp hơn ở người mắc HIV tiến triển và có tiền sử mắc các NTCH trước điều trị ARV.
- Sử dụng phác đồ ARV có thuốc ức chế protease tăng cường bằng ritonavir.
Để dự phòng hội chứng viêm PHMD người bệnh cần được sàng lọc các bệnh NTCH trước khi bắt đầu điều trị ARV, đặc biệt là sàng lọc và điều trị bệnh lao.
16.3. Các biểu hiện của hội chứng viêm phục hồi miễn dịch
Các bệnh NTCH và các bệnh không nhiễm trùng liên quan đến hội chứng viêm PHMD:
- Các bệnh do Mycobacteria: lao (là biểu hiện hay gặp nhất), bệnh do phức hợp Mycobacterium avium (MAC).
- Hội chứng viêm PHMD do BCG có thể gặp ở trẻ tiêm vắc xin BCG sau điều trị ARV: Bệnh BCG tại chỗ hoặc lan tỏa.
Các bệnh nấm: bệnh do C. neoformans, T. marneffei, P. jiroveci
- Vi rút: bệnh do CMV, Herpes simplex, Herpes zoster, viêm gan vi rút B và C, viêm não chất trắng đa ổ tiến triển.
- Bệnh do ký sinh đơn bào: viêm não do Toxoplasma, bệnh do Leishmania
- Các bệnh không nhiễm trùng: vảy nến, viêm tuyến giáp trạng.
16.4. Chẩn đoán hội chứng viêm phục hồi miễn dịch
Chẩn đoán hội chứng viêm PHMD trên lâm sàng khi người bệnh bắt đầu điều trị ARV và tuân thủ điều trị nhưng lâm sàng xấu đi, nhất là trên người bệnh được điều trị ARV giai đoạn muộn, có CD4 thấp hoặc có bệnh NTCH trước điều trị.
Có hai dạng hội chứng viêm PHMD:
- Hội chứng viêm PHMD nghịch lý: người bệnh đã được chẩn đoán và điều trị bệnh nhiễm trùng cơ hội trước hoặc cùng thời điểm bắt đầu điều trị ARV, nhưng biểu hiện lâm sàng của bệnh nhiễm trùng cơ hội xấu đi.
- Hội chứng viêm PHMD bộc lộ: xuất hiện bệnh nhiễm trùng cơ hội sau điều trị ARV mà trước đó không có biểu hiện lâm sàng.
16.5. Xử trí hội chứng viêm phục hồi miễn dịch
- Một số hội chứng viêm PHMD diễn biến nhẹ và tự khỏi, không cần can thiệp.
- Tiếp tục điều trị ARV nếu người bệnh vẫn dung nạp được thuốc.
- Tiếp tục điều trị các bệnh nhiễm trùng cơ hội trước đó hoặc bắt đầu điều trị các nhiễm trùng cơ hội mới; điều chỉnh phác đồ ARV và liều ARV nếu có tương tác giữa các thuốc ARV và các thuốc điều trị NTCH.
- Sử dụng thuốc kháng viêm không steroid (diclophenac, ibuprofen …) nếu không có chống chỉ định.
- Điều trị corticosteroid: prednisolone hoặc methylprednisolone uống hoặc tiêm, liều 0,5mg/kg/ngày trong 5 - 10 ngày cho người có hội chứng viêm PHMD mức độ trung bình đến nặng.
- Chỉ ngừng điều trị ARV nếu tình trạng nặng và không dung nạp thuốc.
- Chỉ định các can thiệp khác nếu cần, ví dụ dẫn lưu hạch hoá mủ, ổ ap-xe, phẫu thuật giảm chèn ép trong trường hợp tắc ruột hoặc chèn ép khí quản.
17. CẢNH BÁO SỚM HIV KHÁNG THUỐC
17.1. Các chỉ số cảnh báo sớm HIV kháng thuốc
Thu thập các chỉ số cảnh báo sớm HIV kháng thuốc là một trong những hoạt động chính của Kế hoạch Hành động Quốc gia về Dự phòng và Giám sát HIV kháng thuốc. Việc thu thập và phân tích các chỉ số cảnh báo sớm kháng thuốc giúp cho các cơ sở điều trị xác định được chất lượng dịch vụ điều trị ARV của đơn vị mình. Nguy cơ kháng thuốc cao nếu một trong các chỉ số cảnh báo sớm không đạt yêu cầu.
Có 07 chỉ số cảnh báo sớm HIV kháng thuốc (Early warning indicators, EWIs) cần được cơ sở điều trị HIV thu thập, phân tích định kỳ. Tần suất thu thập các chỉ số cảnh báo sớm HIV kháng thuốc là hằng năm.Định nghĩa, mục tiêu, ý nghĩa của từng chỉ số EWIs được liệt kê tại Bảng 20 và Bảng 21. Kết quả các chỉ số EWIs tại mỗi cơ sở điều trị HIV được thể hiện bằng các màu sau:
![]() Màu xanh lá cây: Tốt
Màu xanh lá cây: Tốt
![]() Màu vàng: Trung bình (Mức độ cảnh báo)
Màu vàng: Trung bình (Mức độ cảnh báo)
![]() Màu đỏ: Kém (Mức độ cực kỳ cảnh báo)
Màu đỏ: Kém (Mức độ cực kỳ cảnh báo)
Bảng 20. Các chỉ số cảnh báo sớm HIV kháng thuốc
| STT | Tên chỉ số | Đánh giá | |
| 1 | Dừng điều trị Số lượng và tỷ lệ người bệnh dừng điều trị ARV |
| <15% 15-25% >25% |
| 2 | Ức chế tải lượng HIV Tỷ lệ người bệnh điều trị ARV từ 6 tháng trở lên có tải lượng HIV < 1000 bản sao/mL |
| ≥ 90% 80-<90% < 80% |
| 3 | Bao phủ xét nghiệm tải lượng HIV Tỷ lệ người bệnh được xét nghiệm tải lượng HIV thường quy |
| > 95% 85-95% <85% |
| 4 | Xét nghiệm tải lượng HIV lần 2 phù hợp Tỷ lệ người bệnh có tải lượng HIV ≥ 1000 bản sao/ml được xét nghiệm tải lượng HIV lần 2 phù hợp |
|
≥ 90% <90% |
| 5 | Hết thuốc trong kho Tỷ lệ % số tháng có bất kỳ ngày nào bị hết bất kỳ loại thuốc nào hiện đang cấp cho người bệnh trong kỳ báo cáo (12 tháng)* |
|
0% > 0% |
| 6
| Lĩnh thuốc đúng hẹn Tỷ lệ người bệnh điều trị ARV nhận thuốc ARV không chậm hơn 2 ngày so với lịch hẹn tái khám |
| > 90% 80-90% <80% |
| 7 | Chuyển sang phác đồ bậc 2 phù hợp Tỷ lệ người bệnh được chẩn đoán thất bại về vi rút học được chuyển sang phác đồ bậc 2 trong vòng 90 ngày kể từ ngày có xét nghiệm khẳng định thất bại điều trị |
|
100% <100% |
* Ở cấp tỉnh và cấp quốc gia chỉ số này là tỷ lệ các cơ sở điều trị HIV bị hết bất kỳ loại thuốc ARV nào hiện đang cấp cho người bệnh trong kỳ báo cáo.
17.2. Định nghĩa các chỉ số cảnh báo sớm HIV kháng thuốc
Bảng 21. Định nghĩa các chỉ số
| STT | Tên chỉ số | Tử số | Mẫu số | Ý nghĩa |
| 1 | Số lượng và tỷ lệ người bệnh dừng điều trị ART | Số người bệnh không nhận thuốc ARV trong kỳ báo cáo (bao gồm tử vong, ngừng điều trị và bỏ trị) | Số người bệnh đang điều trị ARV cuối kỳ báo cáo trước và số mới vào điều trị ARV trong kỳ báo cáo này | Đánh giá mức độ duy trì điều trị của người bệnh |
| 2 | Tỷ lệ người bệnh HIV điều trị ARV từ 6 tháng trở lên có tải lượng HIV dưới 1000 bản sao/mL | Số người bệnh điều trị ARV từ 6 tháng trở lên và có ít nhất 1 kết quả xét nghiệm tải lượng HIV thường quy < 1000 bản sao/ml | Số người bệnh điều trị ARV từ 6 tháng trở lên và có ít nhất 1 kết quả xét nghiệm tải lượng HIV thường quy | Đánh giá mức độ tuân thủ điều trị ARV của người bệnh. Đánh giá hiệu quả điều trị ARV |
| 3 | Tỷ lệ người bệnh được làm tải lượng vi rút thường quy | Số người bệnh điều trị ARV từ 6 tháng trở lên có kết quả xét nghiệm tải lượng HIV trong kỳ báo cáo | Số người bệnh đang điều trị ARV từ 6 tháng trở lên | Đánh giá độ bao phủ xét nghiệm tải lượng HIV cho người bệnh Đánh giá việc thực hành đúng hướng dẫn của cơ sở y tế |
| 4 | Tỷ lệ người bệnh có tải lượng HIV ≥1000 bản sao/ml được xét nghiệm tải lượng HIV lần 2 phù hợp. Thời gian báo cáo: 12 tháng) | Số người bệnh có tải lượng HIV ≥1000 bản sao/ml được xét nghiệm tải lượng HIV lần 2 trong vòng 6 tháng | Số người bệnh đang điều trị ARV có tải lượng HIV ≥1000 bản sao/ml | Đánh giá việc thực hành đúng hướng dẫn của cơ sở y tế trong việc theo dõi người bệnh thất bại điều trị. |
| 5 | Hết thuốc trong kho | Số tháng có bất kỳ ngày nào bị hết bất kỳ loại thuốc ARV nào hiện đang cấp cho bệnh nhân trong giai đoạn báo cáo (12 tháng) | Số tháng trong năm (12) | Đánh giá sự sẵn có của thuốc ARV để điều trị cho người bệnh. |
| 6 | Lĩnh thuốc đúng hẹn | Số người bệnh điều trị ARV nhận thuốc không chậm hơn 2 ngày so với lịch hẹn tái khám | Số người bệnh lĩnh thuốc đúng ngày hoặc sau ngày hẹn trong kỳ báo cáo | Đánh giá mức độ tuân thủ điều trị và duy trì điều trị của người bệnh |
| 7 | Chuyển sang phác đồ bậc 2 phù hợp | Số người bệnh được chẩn đoán thất bại về vi rút học được chuyển sang phác đồ bậc 2 trong vòng 90 ngày kể từ ngày xét nghiệm khẳng định thất bại điều trị | Số người bệnh được chẩn đoán thất bại điều trị bằng vi rút học | Đánh giá việc thực hành đúng hướng dẫn của cơ sở y tế. Đánh giá việc xử trí kịp thời của cơ sở y tế với những trường hợp bệnh nhân thất bại điều trị. |
17.3. Thu thập các chỉ số cảnh báo sớm HIV kháng thuốc
Các cơ sở điều trị tiến hành thu thập các chỉ số cảnh báo sớm HIV kháng thuốc hằng năm. Nguồn dữ liệu được thu thập từ bệnh án ngoại trú và thông tin từ khoa dược hoặc cơ sở có thể xuất dữ liệu báo cáo chỉ số EWI từ sổ theo dõi điều trị ARV.
Trường hợp cơ sở không thể xuất báo cáo chỉ số EWIs từ sổ theo dõi điều trị ARV và có trên 100 người bệnh thì có 2 lựa chọn sau:
- Lựa chọn 1: Nếu cơ sở có đủ nguồn lực để tiến hành rà soát, thu thập số liệu, cơ sở có thể chọn toàn bộ bệnh án ngoại trú đủ tiêu chuẩn để thực hiện thu thập số liệu. Tuy nhiên phương án này thường không khả thi đối với những cơ sở có đông người bệnh và nguồn lực hạn chế).
- Lựa chọn 2: Cơ sở tiến hành chọn mẫu đại diện để thu thập số liệu. Bệnh án ngoại trú được chọn ngẫu nhiên dựa vào danh sách bệnh nhân đang được quản lý.
Các cơ sở có số người bệnh nhỏ hơn hoặc bằng 100 thì thu thập toàn bộ bệnh án.
Việc thu thập các chỉ số EWI dựa vào bộ công cụ của Tổ chức Y tế Thế giới được thiết kế sẵn dựa trên phương pháp tiếp cận và cách tính toán thống nhất. Bộ công cụ có thể tự động xuất báo cáo dữ liệu EWIs sau khi hoàn thành nhập số liệu đầu vào. Cơ sở điều trị có thể tải bộ công cụ tại website: http:// vaac.org.vn.
I. GÓI CHĂM SÓC BỆNH HIV TIẾN TRIỂN
1. Định nghĩa
Bệnh HIV tiến triển là tình trạng bệnh lý ở người nhiễm HIV có số lượng tế bào CD4 <200 tế bào/mm3 hoặc giai đoạn lâm sàng 3 hoặc 4 đối với trẻ từ 5 tuổi trở lên và người trưởng thành. Tất cả trẻ dưới 5 tuổi nhiễm HIV đều được coi là có bệnh HIV tiến triển.
Để chẩn đoán bệnh HIV tiến triển cần đánh giá giai đoạn lâm sàng ở tất cả các lần khám bệnh và thực hiện xét nghiệm CD4 trong các trường hợp sau:
- Bắt đầu điều trị ARV và điều trị ARV trong 6 tháng đầu.
- Bỏ trị quay lại điều trị ARV.
- Thất bại điều trị ARV.
Ở người có bệnh HIV tiến triển, các dấu hiệu nguy hiểm gồm một trong số các triệu chứng sau: nhịp thở ≥ 30 lần/phút, nhịp tim ≥ 120 lần/phút, không thể tự đi lại mà không cần trợ giúp hoặc nhiệt độ ≥ 39°C.
2. Các cấu phần của gói chăm sóc bệnh HIV tiến triển
Gói chăm sóc bệnh HIV tiến triển bao gồm:
- Sàng lọc, chẩn đoán, điều trị và dự phòng một số bệnh NTCH gồm bệnh lao, bệnh do nấm cryptococcus, các bệnh nhiễm trùng cơ hội ở giai đoạn lâm sàng 3, 4.
- Điều trị ARV nhanh.
- Tư vấn tăng cường tuân thủ điều trị ARV
II. QUY TRÌNH QUẢN LÝ BỆNH HIV TIẾN TRIỂN
Thực hiện theo Sơ đồ 7.
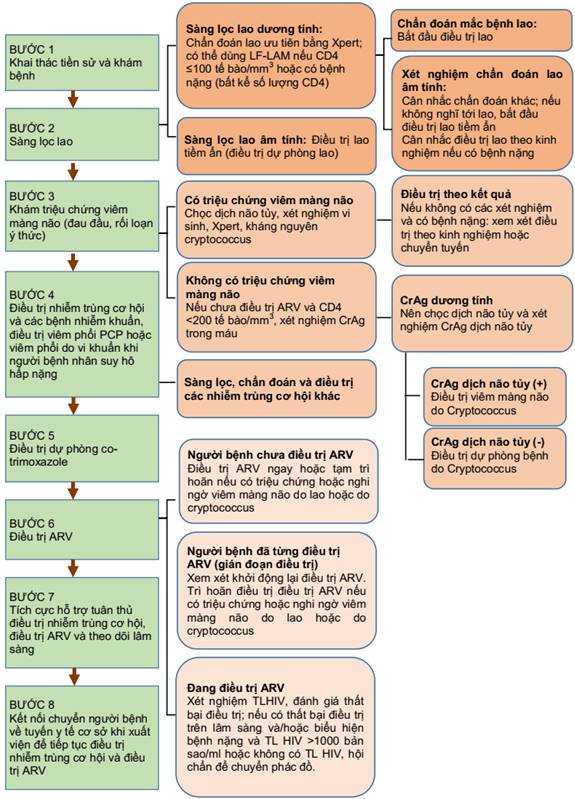
Sơ đồ 7. Quy trình quản lý bệnh HIV tiến triển
1. Nhiễm nấm Cryptococcus neoformans
1.1. Dự phòng sớm nấm cryptococcus
Sàng lọc kháng nguyên cryptococcus (CrAg) và Điều trị dự phòng sớm bằng fluconazole cho người mang kháng nguyên CrAg và không có triệu chứng giúp phòng ngừa bệnh viêm màng não do cryptococcus, nhằm giảm tỷ lệ tử vong ở người bệnh HIV tiến triển.
1.1.1. Sàng lọc kháng nguyên cryptococcus
Sàng lọc kháng nguyên cryptococcus (CrAg) nên được thực hiện ở tất cả người nhiễm HIV từ 10 tuổi trở lên chưa điều trị ARV có CD4 < 200 tế bào/mm3. Những người có kết quả xét nghiệm CrAg dương tính nên được đánh giá các triệu chứng viêm màng não và xét chọc dịch não tủy (xem phần Điều trị bệnh do nấm cryptococcus).
1.1.2. Điều trị dự phòng sớm nấm cryptococcus
a) Chỉ định
Chỉ định điều trị dự phòng fluconazole cho người nhiễm HIV có xét nghiệm kháng nguyên cryptococcus (CrAg) dương tính sau khi đã loại trừ viêm màng não do nấm cryptococcus bằng lâm sàng hoặc xét nghiệm.
b) Phác đồ điều trị
Giai đoạn tấn công: fluconazole 800 mg/ngày (hoặc 12 mg/kg/ngày và không quá 800 mg/ngày cho trẻ em dưới 18 tuổi) trong 2 tuần.
Giai đoạn củng cố: fluconazole 400 mg/ngày (hoặc 6 mg/kg/ngày và không quá 400 mg/ngày cho trẻ em dưới 18 tuổi) trong 8 tuần.
Giai đoạn duy trì: fluconazole 200 mg/ngày (hoặc 6 mg/kg/ngày và không quá 200 mg/ngày cho trẻ em dưới 18 tuổi).
Ngừng điều trị duy trì khi (1) người bệnh điều trị ARV ít nhất 1 năm, lâm sàng ổn định, số lượng CD4 ≥ 100 tế bào/mm3 và tải lượng HIV dưới ngưỡng ức chế hoặc (2) người bệnh điều trị ARV ít nhất 1 năm, lâm sàng ổn định và số lượng CD4 ≥ 200 tế bào/mm3.
Không ngừng điều trị duy trì cho trẻ em dưới 2 tuổi.
Đối với trẻ từ 2-5 tuổi ngừng điều trị duy trì khi trẻ ổn định và điều trị ARV cùng với thuốc kháng nấm duy trì ít nhất 1 năm và có tỉ lệ % CD4 > 25% hoặc số lượng CD4 > 750 tế bào/mm3.
1.2. Bệnh do nấm cryptococcus
1.2.1. Chẩn đoán
- Nhiễm nấm huyết: sốt, tổn thương da dạng sẩn hoại tử, thâm nhiễm phổi. Xét nghiệm: sinh thiết da hoặc chọc hút hạch soi tìm nấm; cấy máu.
- Viêm màng não: đau đầu, sợ ánh sáng, hội chứng màng não, rối loạn ý thức, có dấu hiệu thần kinh khu trú, sốt. Xét nghiệm: dịch não tủy thường biến loạn nhẹ, nhuộm mực tàu, xét nghiệm kháng nguyên nấm cryptococcus (CrAg) và cấy tìm nấm trong dịch não tủy. Nhiễm nấm cryptococcus ít gặp ở trẻ nhỏ, thường xuất hiện ở trẻ > 6 tuổi.
1.2.2. Điều trị đặc hiệu
Giai đoạn tấn công
Dùng amphotericin B (amphotericin B deoxycholate 1 mg/kg/ngày hoặc liposomal amphotericin B 3-4 mg/kg/ngày) + flucytosine 100 mg/kg/ngày (flucytosine chia thành 4 lần trong ngày) trong 1 tuần.
Hoặc: fluconazole 1200 mg/ngày đối với người lớn và 12 mg/kg/ngày (không quá 800 mg/ngày cho người dưới 18 tuổi) + flucytosine 100 mg/kg/ngày (chia thành 4 lần trong ngày) trong 2 tuần.
Hoặc: amphotericin B (amphotericin B deoxycholate 1 mg/kg/ngày hoặc liposomal amphotericin B 3-4 mg/kg/ngày) + fluconazole 1200 mg/ngày đối với người lớn và 12 mg/kg/ngày (không quá 800 mg/ngày cho người dưới 18 tuổi) trong 2 tuần.
Hoặc: fluconazole 1200 mg/ngày (đối với người lớn) và 12 mg/kg/ngày đối với trẻ em (không quá 800 mg/ngày cho người dưới 18 tuổi) trong 2 tuần khi không có amphotericin B và flucytosine.
Giai đoạn củng cố: fluconazole 800 - 900 mg/ngày (hoặc 12 mg/kg/ngày và không quá 800 mg/ngày cho người dưới 18 tuổi) trong 8 tuần.
Giai đoạn duy trì: fluconazole 150 - 200 mg/ngày (hoặc 6 mg/kg/ngày và không quá 200 mg/ngày cho người dưới 18 tuổi). Ngừng điều trị duy trì khi:
Người bệnh điều trị ARV ít nhất 1 năm, lâm sàng ổn định và số lượng CD4 ≥ 100 tế bào/mm3 và tải lượng HIV dưới 1000 bản sao/mL.
Hoặc: người bệnh điều trị ARV ít nhất 1 năm, lâm sàng ổn định và số lượng CD4 ≥ 200 tế bào/mm3.
Không ngừng điều trị duy trì cho trẻ em dưới 2 tuổi.
Đối với trẻ từ 2-5 tuổi ngừng điều trị duy trì khi trẻ ổn định và điều trị ARV cùng với thuốc kháng nấm duy trì ít nhất 1 năm và có tỉ lệ % CD4 > 25% hoặc số lượng CD4 > 750 tế bào/mm3.
Lưu ý: khi điều trị phác đồ có amphotericin B và flucytosine, cần:
1) bù đủ dịch và điện giải; 2) theo dõi tác dụng phụ của thuốc gồm hạ kali máu, thiếu máu và giảm mức lọc cầu thận.
1.2.3. Điều trị tăng áp lực nội sọ
Theo dõi áp lực nội sọ: chọc lại dịch não tủy trong vòng 3-5 ngày một lần để đo và đánh giá áp lực nội sọ.
Đối với các trường hợp có áp lực nội sọ ban đầu rất cao, các triệu chứng tăng áp lực nội sọ kéo dài, tiến hành chọc dịch não tủy hằng ngày, mỗi lần dẫn lưu 15 - 20 ml, dẫn lưu thể tích để giảm áp lực nội sọ xuống < 20 cmH2O cho tới khi các triệu chứng thuyên giảm hoặc áp lực mở dịch não tủy về bình thường ít nhất 2 ngày.
Lưu ý: mannitol và corticoid không có tác dụng điều trị giảm áp lực nội sọ.
1.2.4. Thời điểm điều trị ARV
Không bắt đầu điều trị ARV ngay ở những người bệnh có viêm màng não do cryptococcus do có nguy cơ cao xuất hiện hội chứng viêm PHMD với bệnh hệ thần kinh trung ương gây đe dọa tính mạng.
Ở người nhiễm HIV mới được chẩn đoán viêm màng não do cryptococcus, cần trì hoãn việc khởi động điều trị ARV 4-6 tuần sau khi bắt đầu điều trị thuốc chống nấm.
2. Bệnh do nấm Histoplasma capsulatum
2.1. Chẩn đoán
Biểu hiện thường gặp là sốt mệt mỏi, gầy sút cân, gan lách to, ho, đau ngực khó thở. Các triệu chứng ít gặp hơn gồm các dấu hiệu thần kinh trung ương, tiêu hóa và tổn thương da.
Nhiễm histoplasma thể nặng: có ít nhất 1 triệu chứng tổn thương tạng: suy hô hấp hoặc tuần hoàn, các dấu hiệu thần kinh, suy thận, rối loạn đông máu và thay đổi tình trạng chức năng vận động từ mức phải nằm giường hoặc ghế trong ít nhất 50% thời gian thức và hạn chế khả năng tự chăm sóc.
Nhiễm histoplasma thể nhẹ: các biểu hiện không thuộc các dấu hiệu và triệu chứng của thể nặng.
Xét nghiệm kháng nguyên histoplasma trong máu hoặc nước tiểu hoặc dịch não tủy. Cấy máu hoặc dịch não tủy dương tính với Histoplasma capsulatum
2.2. Điều trị
Điều trị tấn công
- Thể nặng: amphotericin B (liposomal amphotericin B 3 mg/kg/ngày hoặc lipid complex amphotericin B 3-5 mg/kg/ngày hoặc amphotericin B deoxycholate 0.7-1 mg/kg/ngày) trong 2 tuần.
- Thể nhẹ: Itraconazole 200 mg (2-5 mg/kg, tối đa 200 mg) x 3 lần/ngày x 3 ngày.
Điều trị duy trì:
Itraconazole 200 mg (trẻ em 2- 5mg/kg x 2 lần/ngày, tối đa 200 mg) x 2 lần/ngày x 12 tháng.
Ngừng điều trị duy trì:
Ngừng điều trị duy trì khi bệnh nhân đã điều trị thuốc chống nấm ít nhất 1 năm, kết quả cấy máu tìm nấm âm tính, xét nghiệm kháng nguyên trong huyết thanh hoặc nước tiểu âm tính, tải lượng HIV dưới ngưỡng phát hiện và người bệnh điều trị ARV có số CD4 > 150 tế bào/mm3 duy trì liên tục ≥ 6 tháng.
3. Viêm phổi do Pneumocystis jiroveci (PCP)
3.1. Chẩn đoán
Diễn biến bán cấp 1- 2 tuần.
Triệu chứng có ho, khó thở tăng dần, sốt, ra mồ hôi ban đêm. Ở trẻ em thường xuất hiện ở trẻ dưới 1 tuổi, diễn biến nặng và nguy cơ tử vong cao. Trên 90 người bệnh có X quang phổi bình thường; thể điển hình có thâm nhiễm kẽ lan tỏa hai bên.
Chẩn đoán chủ yếu dựa vào lâm sàng và đáp ứng với điều trị co-trimoxazole.
Nếu có điều kiện: lấy dịch rửa phế quản nhuộm Giemsa, nhuộm bạc, miễn dịch huỳnh quang tìm P. jiroveci.
3.2. Điều trị
a. Phác đồ ưu tiên
Co-trimoxazole (CTX) (tên khác trimethoprim-sulfamethoxazole, TMP-SMX), dựa trên liều TMP cho cả người lớn và trẻ em là 15-20 mg/kg/ngày chia 3 lần/ngày x 21 ngày.
b. Phác đồ thay thế (khi người bệnh dị ứng với sulfamide)
Người lớn: primaquine 30 mg base uống 1 lần/ngày x 21 ngày phối hợp clindamycin 600 mg/lần (đường tĩnh mạch) x 3 lần/ngày trong 10 ngày và sau đó là 300 mg/lần (đường uống) x 4 lần/ngày x 11 ngày tiếp theo.
Trẻ em: primaquin 0,3 mg base/kg/ngày uống 1 lần/ngày phối hợp với clindamycin 10 mg/kg/lần x 3 lần/ngày trong 21 ngày.
c. Trong trường hợp suy hô hấp
Khi PaO2 < 70 mmHg hoặc SpO2 < 90% khi thở khí phòng, điều trị thêm prednisolon trong vòng 72 giờ từ khi bắt đầu điều trị kháng sinh cho PCP.
- Người lớn:
+ Prednisolon (uống) 40 mg x 2 lần/ngày x 5 ngày, sau đó 40 mg x 1 lần/ngày x 5 ngày rồi 20 mg x 1 lần/ngày từ ngày 11 đến ngày 21.
+ Methyprednisolon (tĩnh mạch) tính bằng 75% liều của prednisolon.
- Trẻ em:
Prednisone 1 mg/kg/lần x 2 lần/ngày x 5 ngày, sau đó 0,5 mg/kg/lần x 2 lần/ngày x 5 ngày, tiếp theo 0,5 mg/kg x 1 lần/ngày từ ngày 11 đến ngày 21, dừng điều trị theo tình trạng bệnh.
d. Điều trị duy trì
CTX liều 960 mg uống hàng ngày ở người lớn và 5mg/kg/ngày tính theo liều TMP ở trẻ em cho đến khi người bệnh điều trị ARV ít nhất 12 tháng, lâm sàng ổn định, CD4 > 350 tế bào/mm3 hoặc tải lượng HIV dưới ngưỡng 1000 bản sao/mL. Không ngừng điều trị dự phòng ở trẻ dưới 5 tuổi.
4. Bệnh do nấm Candida
4.1. Chẩn đoán
Nấm candida miệng: nhiều đốm hoặc đám giả mạc màu trắng, xốp, mủn, dễ bong ở lưỡi, lợi, mặt trong má, vòm họng, mặt trước amidan, thành sau họng.
Nấm thực quản: nuốt đau; có thể đi kèm với nấm họng. Chẩn đoán dựa vào lâm sàng, chỉ soi cấy nấm khi lâm sàng không điển hình hoặc điều trị không kết quả. Soi thực quản nếu người bệnh đã được điều trị như nấm thực quản mà không đỡ.
Nấm sinh dục: Người bệnh có biểu hiện ngứa, rát; khí hư đóng thành mảng trắng như váng sữa; âm hộ/âm đạo đỏ, phù nề và đau; bệnh hay tái phát. Chẩn đoán dựa vào lâm sàng, soi tươi tìm nấm hoặc nuôi cấy phân loại nếu lâm sàng không điển hình hoặc điều trị không hiệu quả.
4.2. Điều trị
Nấm miệng:
- Người lớn: fluconazole 100 - 200 mg/ngày x 7 - 14 ngày
- Trẻ em: fluconazole 3-6 mg/kg x 1 lần/ngày x 7-14 ngày
Nấm thực quản:
- Người lớn: fluconazole 200 - 300 mg/ngày x 14 - 21 ngày, hoặc itraconazole 200 mg/ngày x 14 - 21 ngày.
- Trẻ em: fluconazole 3-6 mg/kg x 1lần/ngày x 14 - 21 ngày
Nấm sinh dục:
Fluconazole 150 - 200 mg uống liều duy nhất; nếu người bệnh suy giảm miễn dịch nặng thì dùng liều cao và kéo dài hơn; hoặc itraconazole 100 mg uống 2 viên/ngày x 3 ngày liên tiếp; hoặc clotrimazole 100 mg/miconazole 100 mg đặt âm đạo 1 viên/ngày x 3-7 ngày; hoặc clotrimazole 500 mg đặt một lần.
5. Bệnh do nấm Talaromyces marneffei (tên cũ Penicillium marneffei)
5.1. Chẩn đoán:
Tổn thương da đơn thuần: các mụn sẩn trên da, lõm ở trung tâm, hoại tử tạo vảy đen, không đau, không ngứa; ban thường mọc ở mặt, hoặc toàn thân.
Nhiễm nấm huyết: sốt, tổn thương da, thiếu máu, gan lách to, hạch to, suy kiệt.
Biểu hiện ở phổi: ho khan, sốt, có thể có khó thở mức độ nhẹ và vừa.
Soi tươi và cấy tìm nấm bệnh phẩm da, tuỷ xương, hạch. Tỉ lệ cấy dương tính cao nhất ở cấy dịch tủy xương (100%), da (90%) và máu (70%). Nuôi cấy các bệnh phẩm trên trong môi trường Sabbouraud ở 25 - 37°C.
5.2. Điều trị
Điều trị tấn công
Phác đồ ưu tiên: amphotericin B (amphotericin B deoxycholate 0.7-1 mg/kg/ngày hoặc liposomal amphotericin B 3-5 mg/kg/ngày hoặc lipid complex amphotericin B 3-5 mg/kg/ngày) trong 2 tuần.
Phác đồ thay thế (khi không có amphotericin B):
- Voriconazole (truyền tĩnh mạch) 6 mg/kg x 2 lần/ngày trong ngày đầu tiên và sau đó là 4 mg/kg x 2 lần/ngày trong 2 tuần.
- Voriconazole (uống) 600 mg x 2 lần/ngày trong ngày đầu tiên và sau đó 400 mg x 2 lần/ngày trong 2 tuần.
- Itraconazole 200 mg x 2 lần/ngày x 2 tuần.
Điều trị củng cố:
Voriconazole hoặc Itraconazole 200 mg x 2 lần/ngày (ở trẻ em 5 - 6 mg/kg x 2 lần/ngày) x 10 tuần.
Điều trị duy trì
Itraconazole 200 mg/ngày ở người lớn và 3 mg/kg/ngày ở trẻ em; ngừng khi người bệnh điều trị ARV có số CD4 > 100 tế bào/mm3 duy trì liên tục ≥ 6 tháng.
6. Viêm não do Toxoplasma gondii
6.1. Chẩn đoán
Lâm sàng: Đau đầu, chóng mặt, co giật, sốt, yếu vận động và các dấu hiệu thần kinh khu trú. Trẻ em: Nhiễm toxoplasma ở trẻ có thể xảy ra trước khi sinh (bẩm sinh) hoặc sau khi sinh. Các triệu chứng sớm của nhiễm toxoplasma: sốt, đau họng, đau cơ, sưng hạch lympho, phát ban, gan lách to. Các triệu chứng muộn: viêm não, sốt, lú lẫn, co giật, và tổn thương võng mạc.
Xét nghiệm: kháng thể kháng toxoplasma IgG thường dương tính. Tổn thương choán chỗ một hoặc nhiều ổ trên hình ảnh cắt lớp vi tính hoặc cộng hưởng từ (MRI) sọ não.
Đáp ứng với điều trị đặc hiệu có thể sử dụng để hỗ trợ chẩn đoán
6.2. Điều trị
Người lớn
Điều trị viêm não do T. gondii cấp: 6 tuần, kéo dài hơn nếu lâm sàng hoặc hình ảnh có tổn thương rộng hoặc không đáp ứng hoàn toàn ở tuần thứ 6.
Điều trị tấn công: sử dụng một trong hai phác đồ sau:
- Co-trimoxazole liều tính theo TMP 10 mg/kg/ngày chia 2 lần/ngày.
- Pyrimethamine 200 mg uống 1 lần và tiếp tục liều theo cân nặng.
+ Cân nặng < 60 kg: pyrimethamine 50 mg uống hàng ngày + sulfadiazine 1000 mg uống 4 lần/ngày + acid folinic uống 10-25 mg hàng ngày (có thể dùng tới 50 mg/ngày) cùng với pyrimethamin.
+ Cân nặng > 60 kg: pyrimethamine 75 mg uống hàng ngày + sulfadiazine 1500 mg uống 4 lần/ngày + acid folinic uống 10-25 mg hàng ngày (có thể dùng tới 50 mg/ngày) cùng với pyrimethamin
- Pyrimethamine + acid folinic (theo liều của phác đồ trên) + clindamycin 600 mg truyền tĩnh mạch hoặc uống x 4 lần/ngày; là phác đồ thay thế ưu tiên cho bệnh nhân không dung nạp sulfadiazine hoặc không đáp ứng pyrimethamineb-sulfadiazine; lưu ý điều trị dự phòng PCP khi dùng khác đồ này.
Điều trị duy trì:
- Phác đồ duy trì ưu tiên: co-trimoxazole uống liều 960 mg/ngày;
- Phác đồ duy trì thay thế: uống hàng ngày Pyrimethamine 25-50 mg + sulfadiazine 2000-4000 mg (chia thành 2 đến 4 liều) + acid folinic 10-25 mg.
Ngừng điều trị duy trì khi người bệnh điều trị ARV trên 1 năm, lâm sàng ổn định và CD4 trên 200 tế bào/mm3 hoặc tải lượng HIV dưới ngưỡng phát hiện
Trẻ em
Nhiễm Toxoplasma bẩm sinh: Thời gian điều trị là 12 tháng hoặc do thầy thuốc có kinh nghiệm về điều trị Toxoplasma quyết định. Sử dụng một trong hai phác đồ sau:
- Co-trimoxazole : liều dựa trên TMP 10 mg/kg/ngày chia 2 lần
- Pyrimethamine 2 mg/kg/ngày uống một lần trong 2 ngày; sau đó uống 1 mg/kg/ngày uống một lần trong 2 - 6 tháng; tiếp theo là uống 1 mg/kg/ngày (3 lần/tuần) + sulfadiazine uống 50 mg/kg chia 2 lần/ngày + acid folinic uống hoặc tiêm bắp 10 mg/lần cùng với mỗi liều pyrimethamin.
Nhiễm Toxoplasma sau sinh: điều trị bằng một trong hai phác đồ sau trong 6-8 tuần:
- Co-trimoxazole liều tính theo TMP 10 - 15 mg/kg/ngày chia 2 lần
- Pyrimethamine uống 2 mg/kg x 1 lần/ngày trong 3 ngày, sau đó giảm xuống 1 mg/kg x 1 lần/ngày + acid folinic uống 10 - 25 mg x 1 lần/ngày + sulfadiazin uống 25mg/kg x 4 lần/ngày.
- Điều trị duy trì: co-trimoxazole liều tính theo TMP 5 mg/kg/ngày.
- Ngừng điều trị duy trì cho trẻ em trên 5 tuổi giống như người lớn, không ngừng điều trị duy trì cho trẻ dưới 5 tuổi.
7. Bệnh do Mycobacterium avium complex (MAC)
7.1. Chẩn đoán
- Sốt kéo dài hoặc tái phát, sút cân, mệt mỏi, thiếu máu, có gan, lách, hạch to. Cần chẩn đoán phân biệt với lao.
- Chẩn đoán: Dựa vào phân lập được MAC trong máu hoặc vị trí khác nhưng thường khó thực hiện; cân nhắc chẩn đoán MAC nếu người bệnh không đáp ứng với điều trị lao sau 2 - 4 tuần.
7.2. Điều trị
Người lớn
Phác đồ ưu tiên: clarithromycin uống 500 mg/lần x 2 lần/ngày + ethambutol uống 15 mg/kg/ngày.
Phác đồ thay thế: azithromycin uống 500 mg/ngày + ethambutol uống 15mg/kg/ngày
Xem xét thêm thuốc thứ ba cho người bệnh suy giảm miễn dịch nặng (CD4 < 50 tế bào/mm3) bao gồm:
- Rifabutin uống 300 mg/ngày hoặc fluoroquinolone (uống levofloxacin 500 mg/ngày hoặc moxifloxacin 400 mg/ngày).
Ngừng điều trị MAC khi người bệnh được điều trị phác đồ trên ít nhất 12 tháng, không còn biểu hiện lâm sàng của MAC và được điều trị ARV có số lượng tế bào CD4 tăng > 100 tế bào/mm3 trên 6 tháng.
Trẻ em
Clarithromycin: 7,5 - 15 mg/kg x 2 lần trong ngày (tối đa 500 mg/liều) hoặc azithromycin 10-12 mg/kg (tối đa 500 mg/ngày) uống một lần/ngày phối hợp với ethambutol 15 - 25 mg/kg uống một lần /ngày (tối đa 1000 mg)
Không ngừng điều trị nếu trẻ < 2 tuổi. Đối với trẻ trên 2 tuổi, tiêu chuẩn ngừng điều trị giống như người lớn.
8. Bệnh do Cytomegalovirus (CMV)
8.1. Chẩn đoán
Viêm võng mạc: nhìn mờ, có những đám đen hoặc chấm đen di động, những điểm tối trước mắt, sợ ánh sáng, tiến triển tới bong võng mạc và mù hoàn toàn nếu không điều trị. Có thể ở một bên mắt, hoặc lan sang mắt còn lại. Các tổn thương võng mạc thường không thể phục hồi. Soi đáy mắt có các đám hoại tử (màu trắng) ở võng mạc, có thể kèm theo xuất huyết võng mạc, đơn độc hoặc nhiều đám lan toả
Viêm đại tràng: gầy sút, đau bụng, tiêu chảy, sốt, có thể thủng ruột, xuất huyết tiêu hóa.
Viêm thực quản: nuốt đau
Bệnh ở hệ thần kinh trung ương: sa sút trí tuệ, viêm não, viêm đa rễ thần kinh, dịch não tủy tăng tế bào, protein bình thường hoặc tăng, nguy cơ tử vong cao.
Viêm đại tràng, viêm thực quản, viêm não: Nếu có điều kiện lấy bệnh phẩm từ sinh thiết não, dịch não tuỷ, máu làm xét nghiệm nuôi cấy hoặc chẩn đoán PCR.
8.2. Điều trị
Người lớn: Điều trị viêm võng mạc do CMV
Điều trị tấn công (trong giai đoạn cấp):
Phác đồ ưu tiên: Ganciclovir truyền tĩnh mạch 5 mg/kg/lần x 2 lần/ngày x 14-21 ngày hoặc valganciclovir uống 900 mg/lần x 2 lần/ngày x 14-21 ngày
Phối hợp tiêm nội nhãn ganciclovir 2 mg trong 0,05 - 0,1 ml/lần x 1 lần/tuần cho tới khi tổn thương bất hoạt
Phác đồ thay thế: phối hợp tiêm nội nhãn ganciclovir 2 mg trong 0,05 - 0,1 ml/lần x 2 lần/tuần x 2 tuần cộng thêm:
- Foscarnet truyền tĩnh mạch 60 mg/kg x 3 lần/ngày hoặc 90 mg/kg x 2 lần/ngày trong 14-21 ngày.
Điều trị duy trì: Sử dụng một trong các phác đồ sau:
- Valganciclovir uống 900 mg uống 1 lần/ngày
- Gancyclovir truyền tĩnh mạch 5 mg/kg/ngày
- Foscarnet truyền tĩnh mạch 90 - 120 mg/kg/ngày
Ngừng điều trị: khi đã điều trị CMV trong ít nhất 3-6 tháng, tổn thương do CMV ở dạng bất hoạt và người bệnh đã điều trị ARV và có CD4 > 100 tế bào/mm3 liên tục trong 3-6 tháng.
Các bệnh lý khác do CMV (như viêm đại tràng và viêm thực quản do CMV): Điều trị bằng các thuốc uống hoặc tĩnh mạch như trên.
Trẻ em: Điều trị nhiễm CMV lan tỏa và viêm võng mạc
Điều trị tấn công
Phác đồ ưu tiên: ganciclovir truyền tĩnh mạch 5 mg/kg/lần x 2 lần/ngày x 14-21 ngày.
Phác đồ thay thế: foscarnet truyền tĩnh mạch 60 mg/kg/lần x 3 lần/ngày x 14 - 21 ngày hoặc valganciclovir uống 900 mg (cho trẻ lớn) x 2 lần/ngày x 14-21 ngày.
Điều trị duy trì
Sử dụng một trong các phác đồ sau:
- Ganciclovir truyền tĩnh mạch 5 mg/kg x 1 lần/ngày
- Valganciclovir uống 900 mg x 1 lần/ngày (cho trẻ lớn và uống cùng bữa ăn)
- Foscanet truyền tĩnh mạch 90-120 mg/kg x 1 lần/ngày
Ngừng điều trị duy trì nếu đã điều trị bằng ARV tối thiểu 6 tháng và khi CD4 > 100 tế bào/mm3 đối với trẻ ≥ 6 tuổi và tỷ lệ CD4 > 15 đối với trẻ em dưới 6 tuổi, liên tục trong 6 tháng.
I. DỰ PHÒNG MỘT SỐ BỆNH NHIỄM TRÙNG CƠ HỘI THƯỜNG GẶP
1. Điều trị dự phòng bằng co-trimoxazole
Điều trị dự phòng bằng co-trimoxazole hay tên gọi khác là trimethoprim- sulfamethoxazole, TMP-SMX ) có hiệu quả ngăn ngừa một số bệnh NTCH như viêm phổi do Pneumocystis jiroveci, bệnh do Toxoplasma và một số bệnh nhiễm khuẩn khác.
Chỉ định điều trị và liều lượng theo Bảng 22.
Bảng 22. Tiêu chuẩn chỉ định và ngừng điều trị dự phòng nhiễm trùng cơ hội bằng co- trimoxazole
| Tuổi | Tiêu chuẩn bắt đầu | Tiêu chuẩn ngừng | Liều điều trị |
| Người trưởng thành, phụ nữ mang thai, đang cho con bú nhiễm HIV | Giai đoạn lâm sàng 3 hoặc 4 hoặc CD4 ≤ 350 tế bào/mm3 | Lâm sàng ổn định (điều trị ARV ít nhất 12 tháng và không có biểu hiện của giai đoạn lâm sàng 2, 3, 4) với CD4 > 350 tế bào/mm3 và/hoặc tải lượng HIV dưới 50 bản sao/mL máu. | Xem Phụ lục 8 |
| Trẻ em và trẻ vị thành niên | Điều trị dự phòng CTX không phụ thuộc vào số lượng CD4 - Trẻ <5 tuổi điều trị tất cả - Trẻ từ 5 tuổi trở lên: Giai đoạn lâm sàng 3, 4 hoặc CD4 ≤ 350 tế bào/mm3 | Trẻ <5 tuổi: điều trị đến 5 tuổi Trẻ từ 5 tuổi: ngừng khi lâm sàng ổn định (điều trị ARV ít nhất 12 tháng và không có biểu hiện của giai đoạn lâm sàng 2, 3, 4) với CD4 > 350 tế bào/mm3 và/hoặc TL HIV dưới 50 bản sao/mL máu. | |
| Trẻ sơ sinh | Tất cả các trẻ | Ngừng khi hết nguy cơ lây truyền HIV hoặc trẻ được khẳng định không nhiễm HIV | |
| Người nhiễm HIV mắc lao | Người nhiễm HIV mắc lao không phụ thuộc số lượng CD4 | Đạt tiêu chuẩn ngừng CTX của người lớn và trẻ em |
2. Quản lý bệnh lao ở người nhiễm HIV
Người nhiễm HIV có nguy cơ mắc lao cao gấp 15 - 22 lần so với người không nhiễm HIV. Bệnh lao hiện là nguyên nhân tử vong hàng đầu ở người nhiễm HIV. Quản lý bệnh lao ở người nhiễm HIV được thực hiện ngay từ khi đăng ký điều trị và trong suốt quá trình điều trị. Các hoạt động quản lý bệnh lao ở người nhiễm HIV bao gồm:
- Phát hiện tích cực bệnh lao;
- Điều trị lao tiềm ẩn.
- Điều trị sớm bệnh lao.
- Kết nối, chuyển gửi trong quản lý ca bệnh đồng nhiễm HIV/lao;
- Kiểm soát nhiễm khuẩn lao tại các cơ sở điều trị HIV.
2.1. Phát hiện tích cực bệnh lao
Phát hiện tích cực bệnh lao ở người nhiễm HIV được cơ sở y tế thực hiện định kỳ và hệ thống nhằm hỗ trợ chẩn đoán sớm bệnh lao ở người nhiễm HIV.
Phát hiện tích cực bệnh lao ở người nhiễm HIV được thực hiện thông qua việc khám bệnh, sàng lọc lao bằng triệu chứng và có thể kết hợp với các xét nghiệm kỹ thuật cận lâm sàng bao gồm:
- Xét nghiệm CRP;
- Chụp X - quang ngực;
- Xét nghiệm LF-LAM nước tiểu;
- Xét nghiệm Xpert MTB/RIF, Xpert Ultra hoặc các xét nghiệm SHPT khác.
Chi tiết xem Hướng dẫn phát hiện tích cực và điều trị lao tiềm ẩn do Bộ Y tế ban hành tại Quyết định số 4067/QĐ-BYT ngày 24/8/2021 về Hướng dẫn phát hiện tích cực bệnh lao và điều trị lao tiềm ẩn ở người nhiễm HIV”.
Lưu ý:
- Chẩn đoán bệnh lao ngoài phổi ở người nhiễm HIV: người nhiễm HIV có triệu chứng bệnh lao cần được thăm khám phát hiện lao ngoài phổi vì nguy cơ mắc lao ngoài phổi cao hơn người không nhiễm HIV, đặc biệt khi CD4 thấp; các triệu chứng không điển hình, đôi khi chỉ là sốt chưa rõ nguyên nhân; diễn biến lâm sàng thường nhanh chuyển nặng dẫn đến tử vong.
- Chẩn đoán phân biệt bệnh lao phổi và lao ngoài phổi ở người nhiễm HIV với các biểu hiện bệnh lý ở phổi và ngoài phổi do các nguyên nhân gây nhiễm trùng khác như nhiễm nấm pneumocystis jirovecii, talaromyces. marneffei, cryptococcus, histoplasma (thường gây biểu hiện ở phổi trong bệnh cảnh nhiễm nấm toàn thân); nhiễm Mycobacterium Avium Complex, bệnh do cytomegalovirus; viêm phổi do vi khuẩn, vi rút; hoặc do các nguyên nhân không nhiễm trùng như u lympho, sarcoma Kaposi, viêm não chất trắng đa ổ tiến triển, bệnh phổi tắc nghẽn mạn tính, ung thư phổi…. Đối với trẻ em, cần chẩn đoán phân biệt lao phổi viêm phổi kẽ thâm nhiễm lympho bào.
(Xem chi tiết Hướng dẫn chẩn đoán, điều trị bệnh lao do Bộ Y Tế ban hành).
2.2. Điều trị lao tiềm ẩn
Điều trị lao tiềm ẩn cho người nhiễm HIV đủ tiêu chuẩn, kể cả người đang điều trị ARV, phụ nữ mang thai, có tiền sử điều trị bệnh lao, không kể tình trạng suy giảm miễn dịch và ngay cả khi không làm xét nghiệm chẩn đoán lao tiềm ẩn (xem chi tiết hướng dẫn của Bộ Y tế tại Quyết định số 4067/QĐ-BYT ban hành ngày 24/8/2021).
Phác đồ điều trị lao tiềm ẩn ở người nhiễm gồm 06 phác đồ sau:
1) Phác đồ 6H: Điều trị hằng ngày bằng isoniazid (INH hoặc H) trong 6 tháng. Phác đồ này áp dụng đối với cả người lớn, vị thành niên và trẻ dưới 10 tuổi.
2) Phác đồ 3HP: Điều trị hằng tuần bằng isoniazid (H) và rifapentine (P) trong thời gian 12 tuần (12 liều) cho người lớn và trẻ em từ 2 tuổi trở lên.
3) Phác đồ 1HP: Điều trị hằng ngày bằng isoniazid (H) và rifapentine (P) trong thời gian 01 tháng (28 liều thuốc) cho người lớn và trẻ em từ 13 tuổi trở lên.
4) Phác đồ 3HR: Điều trị hằng ngày bằng isoniazid (H) và rifampicin (R) trong thời gian 3 tháng cho người lớn, vị thành niên và trẻ em. Sử dụng an toàn cho phụ nữ mang thai.
5) Phác đồ 4R: Điều trị hằng ngày bằng rifampicin (R) trong thời gian 4 tháng cho người lớn, vị thành niên và trẻ em. Rifampicin có thể sử dụng an toàn trong quá trình thai nghén. Người tiếp xúc gần với người bệnh mắc bệnh lao được xác định chỉ kháng isoniazid nhưng còn nhạy với rifampicin có thể dùng phác đồ này.
6) Phác đồ 6L: Điều trị hằng ngày bằng levofloxacin (L) trong 6 tháng cho người lớn, vị thành niên và trẻ em tiếp xúc gần với bệnh nhân lao kháng đa thuốc, trừ trường hợp có bằng chứng chủng gây bệnh cho người bệnh lao kháng đa thuốc cũng kháng cả thuốc này.
Quy trình điều trị lao tiềm ẩn và xử trí tương tác thuốc điều trị lao tiềm ẩn với thuốc ARV xem chi tiết tại Quyết định số 4067/QĐ-BYT ngày 24/8/2021 về Hướng dẫn phát hiện tích cực và điều trị lao tiềm ẩn. Cân nhắc điều trị viêm gan vi rút C trước điều trị lao tiềm ẩn ở người nhiễm HIV đồng nhiễm vi rút viêm gan C để tránh các phản ứng bất lợi do tình trạng viêm gan hoặc tương tác thuốc giữa nhóm rifamycin và các thuốc uống điều trị viêm gan vi rút C.
2.3. Điều trị lao cho người nhiễm HIV mắc bệnh lao:
- Sàng lọc, phát hiện và điều trị lao sớm trước khi bắt đầu điều trị ARV giúp phòng tránh hội chứng viêm phục hồi miễn dịch (IRIS) do lao khi bắt đầu điều trị ARV. (Xem chi tiết thời điểm bắt đầu điều trị ARV tại chương 3).
- Chẩn đoán và điều trị lao cho người nhiễm HIV thực hiện theo Hướng dẫn chẩn đoán và điều trị bệnh lao do Bộ Y tế ban hành.
- Điều trị lao theo kinh nghiệm nhằm giảm nguy cơ tử vong của người nhiễm HIV chỉ được khuyến cáo khi người bệnh không thể tiếp cận được dịch vụ chẩn đoán lao nhanh hoặc không khả thi do tình trạng lâm sàng nặng.
- Điều trị thuốc ARV cho người bệnh lao thực hiện theo nội dung điều trị thuốc ARV tại Chương 3. Đặc biệt lưu ý việc tương tác thuốc giữa thuốc điều trị lao và thuốc ARV và điều chỉnh liều thuốc ARV khi điều trị lao. Chi tiết xem nội dung điều trị ARV cho người bệnh lao tại Chương 3 Hướng dẫn này.
2.4. Kết nối, chuyển gửi trong quản lý ca bệnh đồng nhiễm HIV/lao
Thực hiện phối hợp, phản hồi giữa cơ sở điều trị HIV và cơ sở điều trị lao trong theo dõi, quản lý người bệnh HIV nghi mắc lao và người bệnh lao nhiễm HIV, đảm bảo người bệnh đồng nhiễm HIV/lao được điều trị ARV và điều trị lao sớm, hiệu quả.
2.5. Kiểm soát nhiễm khuẩn lao tại các cơ sở điều trị HIV
Thực hiện thường xuyên kiểm soát nhiễm khuẩn lao tại các cơ sở y tế và các môi trường có nguy cơ cao lây truyền vi khuẩn lao, đặc biệt trong bối cảnh dịch COVID-19.
Các hoạt động kiểm soát lao tại cơ sở điều trị HIV bao gồm:
1.2.1. Xây dựng chính sách, quy định trong thực hành khám chữa bệnh và kế hoạch kiểm soát nhiễm khuẩn lao.
1.2.2. Triển khai các biện pháp hành chính:
- Phân loại sàng lọc người bệnh, ưu tiên khám bệnh trước đối với người bệnh có ho, hoặc các triệu chứng nghi mắc lao, hướng dẫn người bệnh dùng khẩu trang, che miệng khi ho, chuyển đến khu chờ riêng thoáng khí hoặc phòng cách ly (nếu có), đặc biệt khi người bệnh lao phổi có bằng chứng vi khuẩn, lao đa kháng thuốc có khả năng lây nhiễm cao; lấy đờm đúng nơi quy định.
- Thực hiện các biện pháp bảo hộ hô hấp/cách ly các trường hợp nghi lao hoặc bệnh lao.
- Điều trị lao kịp thời hiệu quả.
- Có khu vực điều trị riêng cho người bệnh lao phổi có bằng chứng vi khuẩn, đặc biệt lao kháng thuốc.
1.2.3. Triển khai các biện pháp kiểm soát vệ sinh môi trường, giảm thiểu sự tập trung của các tác nhân gây bệnh qua không khí và bảo vệ nhân viên trong môi trường có các hạt mù nhiễm khuẩn.
- Giảm đậm độ các hạt mù nhiễm khuẩn trong không khí bằng cách đảm bảo thông khí tốt gồm thông khí tự nhiên không có hỗ trợ và thông khí tự nhiên có hỗ trợ tại khu vực chờ và khu vực khám bệnh.
- Bố trí vị trí làm việc hợp lý theo chiều thông gió.
- Sử dụng trang bị phòng hộ cá nhân.
- Sử dụng hệ thống tia cực tím diệt khuẩn trong phòng để giảm lây truyền vi khuẩn lao.
Tham khảo hướng dẫn về kiểm soát nhiễm khuẩn lao tại cơ sở y tế.
II. CHẨN ĐOÁN, ĐIỀU TRỊ MỘT SỐ BỆNH ĐỒNG NHIỄM, BỆNH DA, NIÊM MẠC
1.1. BỆNH VIÊM GAN B
1.1.1. Chẩn đoán viêm gan B mạn ở người nhiễm HIV
Xét nghiệm HBsAg cho tất cả người nhiễm HIV.
Chẩn đoán nhiễm viêm gan B mạn tính:
- HBsAg và/hoặc HBV DNA dương tính ≥ 6 tháng, hoặc
- HBsAg dương tính và anti - HBc IgM âm tính
Chẩn đoán bùng phát viêm gan vi rút B khi đang Điều trị ARV: bùng phát viêm gan vi rút B trên người bệnh điều trị ARV có thể xảy ra trong vài tháng đầu điều trị ARV liên quan đến hội chứng viêm phục hồi miễn dịch, hoặc sau khi ngừng các thuốc ARV có tác dụng điều trị viêm gan vi rút B (3TC, TDF).
Có thể xét nghiệm anti - HBs cho người có HBsAg âm tính. Tiêm phòng vắc xin viêm gan B cho các trường hợp HBsAg âm tính và anti - HBs âm tính hoặc anti - HBs dưới 10 IU/mL.
1.1.2. Điều trị viêm gan B mạn tính ở người nhiễm HIV
Điều trị đồng nhiễm HBV/HIV bằng phác đồ ARV có TDF. Phác đồ này vừa có tác dụng điều trị HIV và vừa có tác dụng điều trị viêm gan B.
Lưu ý:
- Khi chuyển phác đồ ARV bậc 2 cho người bệnh đồng nhiễm HBV/HIV thì cần giữ lại hoặc bổ sung thuốc TDF vào phác đồ ARV.
- Thay thế TDF bằng TAF nếu người bệnh có mức lọc cầu thận dưới 50 ml/phút.
1.1.3. Theo dõi điều trị
- Đánh giá tuân thủ điều trị và hỗ trợ tuân thủ điều trị viêm gan B và điều trị ARV.
- Theo dõi và xử trí bùng phát viêm gan B trên người bệnh HIV.
- Theo dõi, xử trí tác dụng không mong muốn của các thuốc ARV lên gan và của TDF lên thận.
- Sàng lọc ung thư định kỳ 12- 24 tuần/lần ở người bệnh, đặc biệt người bệnh có xơ hóa gan từ F3 trở lên bằng siêu âm gan và xét nghiệm AFP.
- Theo dõi đáp ứng điều trị của viêm gan B bằng tải lượng HBV DNA hoặc định lượng HbsAg.
(Tham khảo Hướng dẫn chẩn đoán và điều trị viêm gan B do Bộ Y tế ban hành).
1.2. BỆNH VIÊM GAN C
1.2.1. Sàng lọc HCV ở người nhiễm HIV
Xét nghiệm anti - HCV cho tất cả người nhiễm HIV. Xét nghiệm lại một năm 1 lần nếu xét nghiệm anti - HCV âm tính trước đó và người bệnh vẫn còn nguy cơ nhiễm HCV.
1.2.2. Chẩn đoán xác định viêm gan C mạn tính ở người nhiễm HIV
Anti-HCV dương tính và HCV RNA dương tính hoặc
Anti-HCV dương tính và tải lượng HCV RNA trên ngưỡng phát hiện hoặc
Anti-HCV dương tính và kháng nguyên lõi HCV cAg dương tính.
1.2.3. Điều trị viêm gan C mạn tính ở người nhiễm HIV
a) Nguyên tắc
Người bệnh đồng nhiễm HCV/HIV được điều trị ARV ngay khi phát hiện nhiễm HIV. Điều trị viêm gan C sẽ được xem xét tùy theo tình trạng của người bệnh.
Ưu tiên lựa chọn phác đồ điều trị viêm gan C có tác dụng trên tất cả kiểu gen.
Lựa chọn phác đồ ARV tối ưu để tránh tương tác thuốc ARV với thuốc điều trị viêm gan C kháng vi rút trực tiếp (DAA) (Phụ lục 17).
b) Chỉ định và chống chỉ định
Chỉ định điều trị viêm gan C mạn tính ở người nhiễm HIV khi CD4 từ 200 tế bào/mm3 trở lên hoặc tải lượng HIV dưới ngưỡng ức chế. Trường hợp người bệnh có có xơ hóa gan từ F2 trở lên, cân nhắc điều trị viêm gan C ngay khi dung nạp điều trị ARV, không phụ thuộc vào số tế bào CD4 hoặc tải lượng HIV.
Chống chỉ định điều trị viêm gan C ở người nhiễm HIV tương tự như người bệnh không nhiễm HIV:
Chống chỉ định điều trị viêm gan C đối với phác đồ DAA
- Trẻ < 3 tuổi.
Phụ nữ mang thai.
- Không sử dụng các DAA cùng với thuốc có tương tác gây ảnh hưởng đến hiệu quả điều trị hoặc gây các biến cố không mong muốn, tăng tác dụng phụ của thuốc.
Chống chỉ định điều trị viêm gan C đối với phác đồ có ribavirin (RBV)
- Quá mẫn với RBV.
- Thiếu máu nặng (hemoglobin < 8,5 g/dL).
- Bệnh về huyết sắc tố (bệnh hồng cầu hình liềm hoặc thalassemia).
- Phụ nữ mang thai hoặc không muốn dùng các biện pháp tránh thai, phụ nữ đang cho con bú, nam giới có bạn tình đang mang thai.
Lưu ý: Một số thuốc thuốc ARV, thuốc điều trị các bệnh NTCH có thể có tương tác với các thuốc DAAs hoặc AZT sử dụng cùng RBV gây tăng thiếu máu.
c) Chuẩn bị điều trị viêm gan C ở người nhiễm HIV
- Xét nghiệm công thức máu, men gan, creatinine/mức lọc cầu thận, HBsAg và các xét nghiệm khác khi có chỉ định.
- Đánh giá mức độ xơ hóa gan bằng APRI, FIB-4 hoặc các phương pháp không xâm lấn khác như FibroScan; xác định tình trạng xơ gan còn bù, xơ gan mất bù bằng Child-Pugh.
- Xét nghiệm CD4 và/hoặc tải lượng HIV, hoặc sử dụng kết quả xét nghiệm đã có trong vòng 6 đến 12 tháng trước đó.
- Phát hiện các bệnh kèm theo và các thuốc đang sử dụng.
- Đánh giá tương tác thuốc DAA với các thuốc khác: Xem phụ lục 17.
- Tư vấn về lợi ích, thời gian, phác đồ, tuân thủ điều trị viêm gan C, các biện pháp dự phòng lây nhiễm viêm gan C và khả năng tái nhiễm HCV sau khi khỏi bệnh.
- Đánh giá mức độ sử dụng và tư vấn người bệnh giảm sử dụng đồ uống có cồn.
- Tư vấn về việc sử dụng biện pháp tránh thai với phụ nữ ở lứa tuổi sinh đẻ.
d) Điều trị viêm gan C ở người nhiễm HIV
Cho người từ 18 tuổi trở lên
Lựa chọn phác đồ điều trị
- Trường hợp người bệnh điều trị ARV bằng TDF/3TC/DTG (TLD) điều trị một trong hai phác đồ sau đây:
1) Sofosbuvir/velpatasvir (SOF/VEL) hoặc
2) Sofosbuvir/daclatasvir (SOF/DAC)
- Trường hợp người bệnh điều trị HIV bằng phác đồ không có DTG:
+ Chuyển sang phác đồ có DTG trước khi điều trị HCV.
+ Trường hợp người bệnh đang điều trị bằng phác đồ có EFV nhưng không chuyển được sang phác đồ có DTG: điều trị bằng phác đồ SOF/DAC và điều chỉnh liều DAC lên 90 mg.
+ Trường hợp người bệnh đang điều trị bằng phác đồ có LPV/r nhưng không chuyển được sang phác đồ có DTG, điều trị một trong hai phác đồ sau đây:
SOF/VEL hoặc SOF/DAC
- Trường hợp người bệnh có suy thận: Lựa chọn phác đồ ARV và DAAs tối ưu tránh tương tác thuốc, ít độc tính với thận.
Lưu ý:
- Trường hợp không sử dụng được phác đồ SOF/VEL hoặc SOF/DAC do tương tác thuốc hoặc không có DAC 30 mg, sử dụng phác đồ SOF/LDV. Cần xét nghiệm kiểu gen trước khi điều trị sofosbuvir/ledipasvir (SOF/LDV) và không chỉ định phác đồ này cho người bệnh có kiểu gen 2 hoặc 3.
- Không chỉ định phác đồ có SOF/VEL, SOF/LDV cho người bệnh có mức lọc cầu thận < 60 mL/phút.
- Không sử dụng phác đồ SOF/VEL đồng thời với EFV, NVP.
- RBV không sử dụng đồng thời với AZT
Thời gian điều trị viêm gan C
- Người bệnh không có xơ gan hoặc có xơ gan còn bù: điều trị phác đồ DAAs trong 12 tuần.
- Người bệnh có xơ gan mất bù: sử dụng phác đồ DAA trong 24 tuần hoặc phác đồ DAA + RBV trong 12 tuần; nên điều trị tại tuyến tỉnh hoặc tuyến trung ương.
Cho người từ 3-17 tuổi không xơ gan hoặc xơ gan còn bù
Lựa chọn hoặc điều chỉnh phác đồ ARV để tránh tương tác với DAA.
Bảng 23. Phác đồ điều trị viêm gan C cho trẻ từ 3- 17 tuổi
| Phác đồ | SOF/VEL | SOF/LDV |
| Thời gian điều trị | 12 tuần | 12 tuần, chỉ điều trị cho kiểu gen 1,4,5,6, |
Liều lượng thuốc điều trị viêm gan C cho người lớn và trẻ em: Xem phụ lục 16.
2.2.4. Theo dõi điều trị
- Tái khám, kê đơn thuốc điều trị VGC 4 tuần/1 lần.
- Đánh giá tương tác thuốc và đánh giá tuân thủ điều trị.
- Xử trí tác dụng phụ.
- Tư vấn dự phòng tái nhiễm và các biện pháp tránh thai an toàn nếu cần.
- Xét nghiệm công thức máu, creatinin, men gan nếu cần thiết.
- Xét nghiệm tải lượng HCV ở tuần thứ 12 kể từ khi kết thúc điều trị thuốc viêm gan C:
+) Khỏi bệnh khi tải lượng HCV dưới ngưỡng phát hiện (đạt SVR 12).
+) Thất bại điều trị khi tải lượng HCV trên ngưỡng phát hiện (không đạt SVR 12), cần chuyển tuyến/hội chẩn chuyên gia.
- Xét nghiệm AFP, siêu âm gan 12 - 24 tuần/lần để sàng lọc ung thư gan với người bệnh xơ hóa F3 hoặc xơ gan.
(Tham khảo Hướng dẫn chẩn đoán và điều trị viêm gan B, C của Bộ Y tế).
2. NHIỄM TRÙNG LÂY TRUYỀN QUA ĐƯỜNG TÌNH DỤC
2.1. Đánh giá nguy cơ mắc nhiễm trùng lây truyền qua đường tình dục
2.1.1 Đánh giá nguy cơ nhiễm trùng lây truyền qua đường tình dục (LTQĐTD) cho tất cả người nhiễm HIV và khách hàng PrEP đặc biệt là các nhóm có nguy cơ cao mắc các nhiễm trùng lây truyền qua đường tình dục như nam quan hệ tình dục đồng giới (MSM), phụ nữ bán dâm và khách hàng của họ.
2.1.2. Khai thác tiền sử quan hệ tình dục (QHTD) và lưu ý các vấn đề sau:
- Bạn tình: đang có bạn tình hay không, số bạn tình và giới của bạn tình.
- Hành vi quan hệ tình dục: Kiểu QHTD (đường âm đạo, hậu môn hoặc đường miệng); sử dụng rượu hay chất gây nghiện trước và khi QHTD; bạo hành trong quan hệ tình dục.
- An toàn tình dục: Có sử dụng các biện pháp phòng ngừa nhiễm trùng LTQĐTD hay không như sử dụng bao cao su, chất bôi trơn và sử dụng có đúng cách hay không.
- Tiền sử các nhiễm trùng LTQĐTD: Có từng được chẩn đoán và điều trị nhiễm trùng LTQĐTD trước đây hay không? hoặc có triệu chứng của nhiễm trùng LTQĐTD.
- Với phụ nữ tuổi sinh đẻ: hỏi có sử dụng biện pháp tránh thai hoặc có kế hoạch sinh con hay không.
2.1.3. Khai thác các triệu chứng của nhiễm trùng LTQĐTD bao gồm các biểu hiện thuộc các hội chứng chính của các nhiễm trùng LTQĐTD như:
- Tiết dịch niệu đạo ở nam giới.
- Tiết dịch âm đạo ở phụ nữ.
- Đau bụng dưới (liên quan tới viêm các cơ quan vùng tiểu khung).
- Loét bộ phận sinh dục và hậu môn.
- Tiết dịch hậu môn-trực tràng.
Tham khảo Hướng dẫn chẩn đoán và điều trị các bệnh LTQĐTD của Bộ Y tế để xử trí người bệnh phù hợp.
2.2. Sàng lọc nhiễm trùng LTQĐTD không triệu chứng đối với nhóm nguy cơ
2.2.1. Người nhiễm HIV và khách hàng PrEP là nam giới và chuyển giới nữ:
- Xét nghiệm định kỳ 3-6 tháng nhằm phát hiện nhiễm N. gonorrhoeae và C. trachomatis niệu đạo và trực tràng không triệu chứng bằng phương pháp xét nghiệm sinh học phân tử; không khuyến cáo xét nghiệm bằng nuôi cấy.
- Xét nghiệm định kỳ 3-6 tháng để phát hiện giang mai bằng huyết thanh hoặc máu toàn phần đối với trường hợp không có triệu chứng giang mai.
2.2.2. Phụ nữ bán dâm và khách hàng của họ:
- Xét nghiệm định kỳ 3 - 6 tháng các nhiễm trùng LTQĐTD ở phụ nữ bán dâm không triệu chứng bằng phương pháp xét nghiệm sinh học phân tử; không khuyến cáo xét nghiệm bằng phương pháp nuôi cấy. Xét nghiệm định kỳ 3-6 tháng để phát hiện giang mai bằng huyết thanh hoặc máu toàn phần đối với trường hợp không có triệu chứng giang mai.
- Chỉ định điều trị các nhiễm trùng LTQĐTD cho phụ nữ bán dâm không triệu chứng.
2.2.3. Phụ nữ mang thai
- Xét nghiệm giang mai cho tất cả phụ nữ mang thai trong lần khám thai đầu tiên.
2.3. Quản lý lâm sàng các nhiễm trùng lây truyền qua đường tình dục theo Hội chứng
Các bước của quản lý lâm sàng các nhiễm trùng lây truyền qua đường tình dục:
- Khai thác tiền sử bệnh và tiền sử quan hệ tình dục, đánh giá nguy cơ mắc nhiễm trùng LTQĐTD, khám lâm sàng;
- Chẩn đoán xác định dựa vào kết quả xét nghiệm hoặc hội chứng lâm sàng;
- Điều trị hiệu quả;
- Tư vấn về tuân thủ điều trị;
- Giáo dục, tư vấn về nhiễm trùng lây truyền qua đường tình dục và các biện pháp giảm nguy cơ;
- Cung cấp và/hoặc hướng dẫn sử dụng bao cao su;
- Cung cấp và/hoặc chuyển tiếp dịch vụ PrEP;
- Giới thiệu hoặc cung cấp các dịch vụ can thiệp dự phòng khác như tiêm phòng viêm gan B, HPV;
- Khuyến khích thông báo tình trạng nhiễm với bạn tình, điều trị cho bạn tình nếu cần;
- Theo dõi lâm sàng.
2.3.1. Hội chứng tiết dịch niệu đạo ở nam giới
a) Căn nguyên chính: N. gonorrhoeae (NG - lậu) và/hoặc C. trachomatis (CT) hoặc các căn nguyên khác như M. genitalium (MG) và T. vaginalis
b) Triệu chứng:
- Có tiết dịch niệu đạo và có hoặc không kèm theo tiểu buốt (đau khi đi tiểu). Đôi khi, tiểu buốt hoặc ngứa ở đầu của niệu đạo (dương vật) có thể là triệu chứng duy nhất.
- Phần lớn nam giới viêm niệu đạo đều có tiết dịch niệu đạo, số lượng dịch có thể ít hoặc nhiều, dịch trong hoặc có mủ. Nhiều khi không thể phân biệt được giữa tiết dịch do lậu, do chlamydia hay do nguyên nhân nào khác gây ra viêm niệu đạo trên lâm sàng.
c) Xét nghiệm và chẩn đoán:
- Xét nghiệm khuếch đại axit nucleic (NAAT) là tiêu chuẩn vàng để chẩn đoán C. trachomatis.
- Nuôi cấy N. gonorrhoeae là tiêu chuẩn vàng để chẩn đoán lậu. Đây là phương pháp chuẩn để làm kháng sinh đồ. Do vậy nuôi cấy N. gonorrhoeae có vai trò rất quan trọng trong tầm soát kháng kháng sinh. Tuy nhiên, N. gonorrhoeae cần được nuôi cấy trong môi trường đặc biệt mà không phải phòng xét nghiệm nào cũng thực hiện được. Do đó, nuôi cấy N. gonorrhoeae không được thực hiện thường quy trong quản lý bệnh lậu.
- Nhuộm Gram: song cầu khuẩn gram âm hình hạt cà phê, bắt màu, nằm trong bạch cầu đa nhân trung tính.
d) Quản lý lâm sàng
Quản lý hội chứng tiết dịch niệu đạo ở nam giới theo sơ đồ 8 và phụ lục 9.
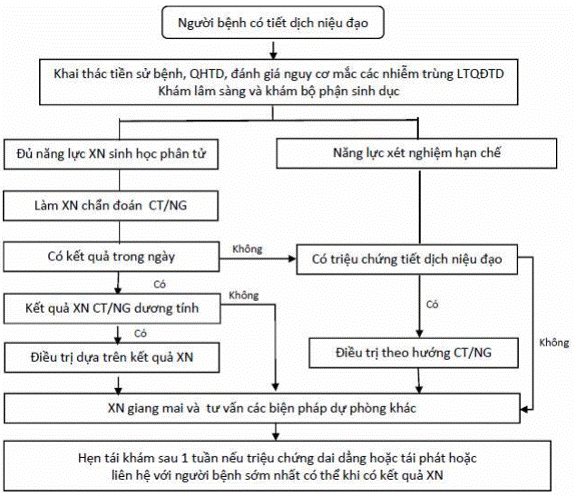
Sơ đồ 8: Quản lý hội chứng tiết dịch niệu đạo ở nam giới
- Xử trí hội chứng tiết dịch niệu đạo tốt nhất nên dựa vào kết quả xét nghiệm sinh học phân tử, nên cần chuyển người bệnh sang cơ sở điều trị bệnh LTQĐTD kịp thời.
- Nếu không có điều kiện để xét nghiệm sinh học phân tử, có thể điều trị theo hội chứng để người bệnh được điều trị trong ngày.
- Nếu người bệnh có hội chứng tiết dịch niệu đạo dai dẳng hoặc tái phát, điều trị theo phụ lục 9 hoặc chuyển cơ sở điều trị bệnh LTQĐTD.
- Tư vấn về thông báo và điều trị bệnh LTQĐTD cho bạn tình của người bệnh.
2.3.2. Hội chứng tiết dịch âm đạo
a) Căn nguyên chính: T. vaginalis, C. albicans. Ngoài ra có thể do N. gonorrhoeae và C. trachomatis. Tuy nhiên, 2 căn nguyên này ít gây tiết dịch âm đạo hơn.
b) Triệu chứng
- Phụ nữ nhiễm T. vaginalis có biểu hiện tiết dịch âm đạo bất thường và khoảng 50% có triệu chứng ngứa âm hộ. Dịch tiết có thể màu vàng và có thể có mủ.
- Bệnh nấm Candida có biểu hiện ngứa hoặc cảm giác nóng rát âm hộ và đau rát hoặc ngứa âm đạo. Các biểu hiện lâm sàng khác bao gồm đau khi quan hệ tình dục và tiểu buốt. Dịch tiết âm đạo thường có màu trắng đục, đặc quánh. Dịch tiết có lúc giống như sữa đông (đôi khi được mô tả là giống như pho mát nhỏ) nhưng có thể thay đổi từ dạng nước đến dạng đặc đồng nhất.
- Trên 50% phụ nữ nhiễm lậu cầu ở cổ tử cung không có triệu chứng. Lậu ở phụ nữ có các triệu chứng như tiết dịch âm đạo, chảy máu âm đạo bất thường hoặc tiểu buốt. Hầu hết phụ nữ bị nhiễm chlamydia cổ tử cung không có triệu chứng. Số ít có triệu chứng gồm tiết dịch âm đạo, đau khi quan hệ tình dục và khó tiểu hoặc đau bụng dưới do nhiễm trùng và viêm tiểu khung.
c) Xét nghiệm và chẩn đoán:
- T. vaginalis: Xét nghiệm sinh học phân tử (NAAT) có độ nhạy cao nhất trong tất cả các phương pháp chẩn đoán T. vaginalis. Ngoài ra có thể soi kính hiển vi hoặc cấy để phát hiện T. vaginalis.
- Candida: Nhuộm Gram dịch tiết âm đạo từ thành âm đạo có Candida dương tính. Nuôi cấy nấm Candida trên môi trường Sabouraud là xét nghiệm chẩn đoán nhạy cảm nhất đối với bệnh nấm Candida nhưng có thể mất đến ba ngày để xác nhận sự phát triển của các khuẩn lạc nấm.
- N. gonorrhea và C. trachomatis: Nhuộm Gram từ phết tế bào cổ tử cung để chẩn đoán xác định bệnh lậu. Xét nghiệm sinh học phân tử (NAAT) là tiêu chuẩn vàng để chẩn đoán bệnh lậu và nhiễm C. trachomatis ở cả phụ nữ có triệu chứng và không có triệu chứng. Nuôi cấy C. trachomatis phức tạp nên ít khi thực hiện. Nuôi cấy N. gonorrhoeae cần một môi trường nuôi cấy đặc biệt nên cũng ít thực hiện và thường chỉ định khi cần thực hiện xét nghiệm kháng sinh đồ.
d) Quản lý lâm sàng
Quản lý hội chứng tiêt dịch âm đạo thực hiện theo Sơ đồ 9 và Phụ lục 10.
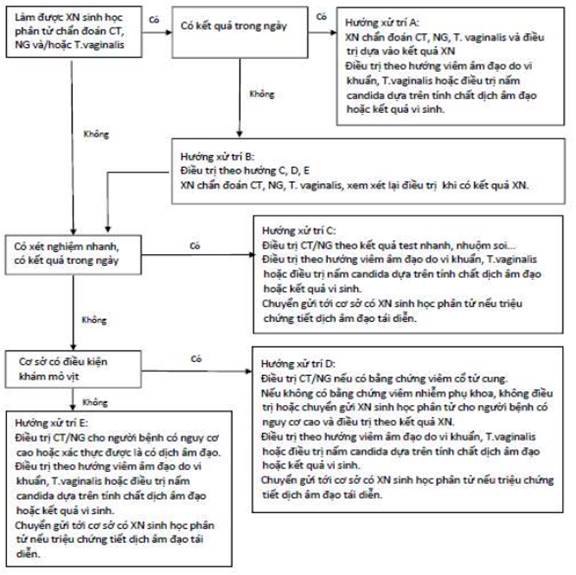
Sơ đồ 9. Quản lý hội chứng tiết dịch âm đạo
Điều trị hội chứng tiết dịch âm đạo tốt nhất là dựa vào kết quả xét nghiệm. Nếu không có điều kiện xét nghiệm tìm căn nguyên, có thể điều trị theo hội chứng để đảm bảo người bệnh được điều trị.
Tư vấn về thông báo và điều trị nhiễm trùng LTQĐTD cho bạn tình của người bệnh.
2.3.3. Hội chứng đau bụng dưới ở phụ nữ
a) Căn nguyên chính
Có liên quan tới viêm các cơ quan vùng tiểu khung. Tác nhân gây viêm bao gồm N. gonorrhoeae, C. trachomatis, các vi khuẩn gây viêm âm đạo như trực khuẩn gram âm và mycoplasmas.
b) Xét nghiệm và chẩn đoán
Không thể phân biệt được giữa các bệnh này trên lâm sàng và khó chẩn đoán chính xác dựa trên xét nghiệm vi sinh.
c) Quản lý lâm sàng
Quản lý đau bụng dưới ở phụ nữ thực hiện theo Sơ đồ 10 và Phụ lục 11.

Sơ đồ 10. Quản lý đau bụng dưới ở phụ nữ
- Sử dụng các phác đồ điều trị có phổ rộng để có tác dụng lên căn nguyên gây bệnh.
- Nếu không có điều kiện để xét nghiệm tìm căn nguyên có thể điều trị theo hội chứng.
- Chuyển khám chuyên khoa và/hoặc nhập viện trong các trường hợp sau đây:
+) Không chắc chắn về chẩn đoán;
+) Không thể loại trừ trường hợp cấp cứu ngoại khoa như viêm ruột thừa và chửa ngoài tử cung;
+) Nghi ngờ có áp xe vùng chậu;
+) Bệnh nặng và không có chỉ định quản lý ngoại trú;
+) Đang mang thai;
+) Không đáp ứng với điều trị ngoại trú.
- Tư vấn về thông báo và điều trị nhiễm trùng LTQĐTD cho bạn tình của người bệnh.
2.3.4. Hội chứng loét sinh dục (bao gồm cả lopt hậu môn - sinh dục
a) Căn nguyên chính
Căn nguyên chính gây loét sinh dục gồm Herpes simplex virus (HSV) gây bệnh Herpes simplex, Treponema pallidum gây bệnh Giang mai (syphilis), C. trachomatis (L1-L3) gây bệnh Hột xoài (lymphogranuloma venereum -LGV), trực khuẩn H. ducreyi gây bệnh Hạ cam (chancroid). Trong đó, loét sinh dục do HSV là phổ biến nhất, gồm cả HSV 2 và 1.
b) Triệu chứng
- Herpes simplex: Có tổn thương mụn nước ở bộ phận sinh dục hoặc vùng quanh hậu môn, mụn nước chứa dịch trong, mọc thành chùm, khi vỡ tạo vết trợt loét nông, đau rát. Biểu hiện lâm sàng và hình thái loét sinh dục cũng có thể bị thay đổi ở người nhiễm HIV.
- Giang mai mắc phải được chia thành giang mai sớm (dưới 2 năm kể từ khi nhiễm bệnh) và giang mai muộn (từ 2 năm trở lên). Bệnh giang mai sớm bao gồm giang mai giai đoạn 1 và 2 và giang mai tiềm ẩn sớm. Giang mai muộn bao gồm giang mai giai đoạn 3, giang mai tiềm ẩn muộn. Các biểu hiện lâm sàng của giang mai xem Hướng dẫn Chẩn đoán và Điều trị bệnh lây truyền qua đường tình dục của Bộ Y tế.
- Tổn thương hạ cam xuất hiện dưới dạng ban sẩn đỏ trong vòng vài giờ đến vài ngày sau khi quan hệ tình dục. Trong 1-2 ngày tiếp theo, nốt sẩn tiến triển thành mụn mủ vỡ ra và trở thành vết loét gây đau đớn. Ở nam giới, các vết loét thường ở trên dương vật (bao quy đầu, quy đầu và đôi khi trên quy đầu), và có tới 50 trường hợp có các hạch bẹn đau ở một hoặc cả hai bên. Nếu không được điều trị, các nốt ban có thể tạo thành lỗ rò hoặc vết loét. Ở phụ nữ, vết loét thường ở âm hộ, và có thể có loét ở hậu môn. Loét ở phụ nữ có thể không có triệu chứng, đặc biệt là khi chúng ở bên trong. Phụ nữ ít khi có nổi hạch ở bẹn.
c) Xét nghiệm và chẩn đoán
- Herpes simplex: Xét nghiệm sinh học phân tử (PCR) để phát hiện DNA HSV là có độ nhạy cao và đặc hiệu. Có thể xét nghiệm PCR cho cả HSV và giang mai để chẩn đoán loại trừ. Xét nghiệm huyết thanh học để phát hiện kháng thể đặc hiệu có thể phân biệt giữa HSV-1 và HSV-2. Tuy nhiên, giá trị chẩn đoán huyết thanh học thường hạn chế trừ khi có sự chuyển đổi huyết thanh từ âm tính sang dương tính trong vòng 6-12 tuần. Mặc dù phát hiện IgM có thể chẩn đoán nhiễm herpes mới, tuy nhiên có tới 35 người có IgM dương tính trong các đợt tái phát.
- Giang mai: Chẩn đoán giang mai có thể dựa trên soi kính hiển vi nền đen, xét nghiệm sinh học phân tử (PCR) hoặc huyết thanh học. Xét nghiệm huyết thanh học thường được áp dụng để chẩn đoán giang mai phối hợp giữa xét nghiệm đặc hiệu và không đặc hiệu. Hiện nay các xét nghiệm nhanh giang mai thường được sử dụng trong sàng lọc và chẩn đoán giang mai bao gồm cả test đôi giang mai/HIV.
- Hạ cam: Nuôi cấy và xét nghiệm PCR để chẩn đoán hạ cam. Tuy nhiên các xét nghiệm này chi có thể làm được trong các phòng xét nghiệm chuyên sâu.
Tham khảo Hướng dẫn của Bộ Y tế về Chẩn đoán và điều trị các bệnh lây qua đường tình dục.
d) Quản lý lâm sàng
Quản lý lâm sàng hội chứng loét sinh dục theo Sơ đồ 11 và Phụ lục 12.

Sơ đồ 11: Quản lý lâm sàng hội chứng loét sinh dục
- Herpes simplex: Nếu không có điều kiện xét nghiệm và người bệnh có loét mụn nước hoặc có tiền sử loét tái đi tái lại trên cùng một vị trí, điều trị HSV bằng acyclovir hoặc các phác đồ thay thế. Nếu không có tiền sử điều trị giang mai trong vòng 3 tháng qua, điều trị cả HSV và giang mai. Đối với người nhiễm HIV, cần điều chỉnh liều nếu điều trị với valaciclovir and famciclovir (không cần điều chỉnh liều với acyclobir).
- Đối với điều trị HSV các đợt tái diễn: điều trị valaciclovir 500 mg trong 5 ngày (thay vì 3 ngày) và Famciclovir 500mg x 2 lần/ngày trong 5 ngày (thay vì liều 250mg x 2 lần/ngày).
- Điều trị dự phòng tái phát (suppressive therapy): valaciclovir 500 mg x 2 lần /ngày thay vì 1 lần/ngày) và famciclovir 500mg x 2 lần/ngày (thay vì liều 250mg x 2 lần/ngày).
- Giang mai: Điều trị theo Hướng dẫn của Bộ Y tế về Chẩn đoán và điều trị các bệnh lây qua đường tình dục.
- Hạ cam: Chỉ điều trị hạ cam tại khu vực có ca bệnh được báo cáo hoặc mới xuất hiện.
- Tư vấn về thông báo và điều trị nhiễm trùng LTQĐTD cho bạn tình của người bệnh.
2.3.5. Hội chứng tiết dịch hậu môn-trực tràng
Các triệu chứng ở hậu môn trực tràng do các bệnh lây qua đường tình dục thường phổ biến ở nam có quan hệ tình dục đồng giới, phụ nữ mại dâm, người chuyển giới và phụ nữ có quan hệ tình dục qua đường hậu môn.
a) Căn nguyên chính: lậu cầu và chlamydia tùy vị trí tổn thương.
b) Triệu chứng lâm sàng: có thể có đau, ngứa, tiết dịch, chảy máu, cảm giác đầy trực tràng, mót rặn, táo bón và có vệt nhầy của phân. Một số có thể không có triệu chứng. Những người có nguy cơ cao nhất bị nhiễm trùng hậu môn trực tràng không có triệu chứng là nam giới quan hệ tình dục đồng giới, nữ mại dâm, người chuyển giới và phụ nữ có quan hệ tình dục qua đường hậu môn với nam giới mắc các bệnh LTQĐTD.
c) Xét nghiệm và chẩn đoán: Xét nghiệm sinh học phân tử xác định nguyên nhân.
d) Quản lý lâm sàng
Quản lý lâm sàng hội chứng tiết dịch hậu môn trực tràng theo Sơ đồ 12 và Phụ lục 13.
- Điều trị theo căn nguyên nếu làm được xét nghiệm sinh học phân tử.
- Điều trị N. gonorrhoeae và C. trachomatis nếu không làm được xét nghiệm sinh học phân tử và điều trị cả herpes simplex nếu có đau hậu môn trực tràng.
- Đối với người có dịch tiết hậu môn, trực tràng dai dẳng, cần chuyển gửi khám chuyên khoa da liễu để xét nghiệm, chẩn đoán N. gonorrhoeae, C. trachomatis, M.genitalium, T. vaginalis và điều trị theo căn nguyên.
- Tư vấn về thông báo và điều trị bệnh LTQĐTD cho bạn tình của người bệnh.
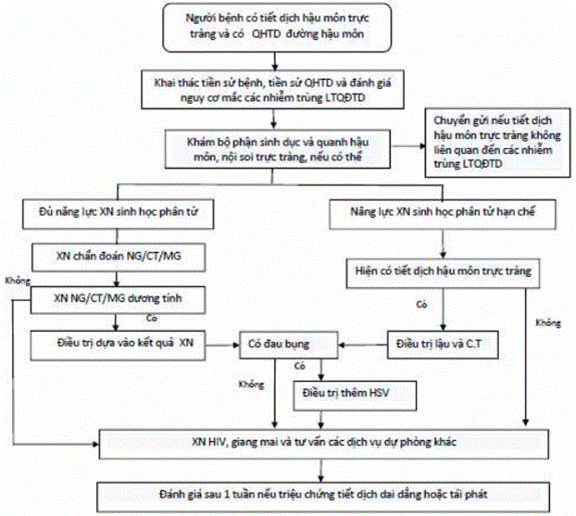
Sơ đồ 12: Quản lý Hội chứng tiết dịch hậu môn-trực tràng
3.1. U mềm lây
a) Biểu hiện lâm sàng
- Tổn thương dạng nốt sẩn, có thể lan toả và xuất hiện ở mọi vị trí. Hay gặp ở mặt (đặc biệt là má, cổ, mí mắt), bộ phận sinh dục. Các sẩn hình vòm, chắc, bóng, lõm giữa.
- Kích thước 3-5cm, có thể có tổn thương tới 1,5 cm.
b) Chẩn đoán và điều trị
- Chẩn đoán: Dựa vào triệu chứng lâm sàng điển hình, chẩn đoán phân biệt với tổn thương do talaromyces M., cryptococcus là các tổn thương lõm ở giữa nhưng nhỏ, ít khi đóng vảy và người bệnh có thể trông khỏe mạnh.
- Điều trị: Áp lạnh bằng nitơ lỏng. Bôi kem có chứa tretinoin mỗi tối 1 lần để ngăn chặn tổn thương mới. Đáp ứng tốt với điều trị ARV.
3.2. Herpes zoster (Zona)
a) Biểu hiện lâm sàng
- Tổn thương lan toả, mụn nước, bọng nước xếp thành chùm dọc theo đường đi dây thần kinh ngoại biên, thường ở một bên của cơ thể, đau rát.
- Có thể cùng bị nhiều dây thần kinh ngoại biên, tổn thương vượt qua đường trắng giữa, loét, hoại tử, lâu lành và có thể tái phát.
b) Chẩn đoán và điều trị
- Chẩn đoán: Dựa vào triệu chứng lâm sàng điển hình
- Điều trị
+ Acyclovir uống, 800 mg/1 lần x 5 lần/ngày x 7 ngày
+ Bôi tại chỗ tím gentian hoặc chlorhexidine
+ Zona mắt: nhỏ thuốc mỡ acyclovir kết hợp acyclovir uống. Cần khám thêm chuyên khoa mắt để phát hiện các tổn thương có thể có ở mắt
+ Sử dụng các thuốc giảm đau không steroid (NSAID), gabapentin nếu người bệnh có đau nhiều
3.3. Bạch sản lông ở miệng
a) Biểu hiện lâm sàng:
Đốm hoặc những vạch nhở màu trắng, mịn ở rìa hai bên lưỡi, không cạo bỏ được.
b) Chẩn đoán và điều trị:
- Chẩn đoán: Dựa vào triệu chứng lâm sàng điển hình
- Điều trị: Không cần xử trí. Tiến triển tốt với điều trị ARV.
3.4. Phát ban do thuốc
a) Biểu hiện lâm sàng
Tổn thương da ban dạng dát hoặc sẩn kèm theo ngứa từ mức độ nhẹ đến nặng: ban đỏ, ngứa lan toả hoặc đỏ da toàn thân, phỏng nước, tổn thương niêm mạc, hội chứng Steven-Johnson.
Thường có tiền sử dị ứng với kháng sinh như co-trimoxazole hoặc ARV như NVP.
b) Chẩn đoán và điều trị
- Chẩn đoán: dựa vào triệu chứng lâm sàng điển hình và tiền sử sử dụng thuốc
- Xử trí: tùy theo mức độ
+) Kháng histamine trong trường hợp nhẹ. Ngừng thuốc, nhập viện điều trị nếu nặng.
+) Corticoid 0,5-2mg/kg/ngày trong thời gian ngắn sau đó giảm liều.
+) Bồi phụ nước và điện giải.
3.5. Ghẻ
a) Biểu hiện lâm sàng
Ghẻ thường: Các sẩn, mụn nước, vết xước, đường hầm, rất ngứa về đêm. Hay gặp ở kẽ tay, lòng bàn tay, cổ tay, khuỷu, nách, mặt trong đùi, mông, nếp lằn vú, dương vật. Đầu, mặt không có tổn thương. Thường có yếu tố dịch tễ.
Ghẻ Nauy: Tổn thương vảy da dày trông giống như vảy nến, ở khuỷu tay, đầu gối, lòng bàn tay, bàn chân, mặt, đầu, thậm chí vùng mông, bẹn có vảy dày và nứt. Trong vảy có rất nhiều cái ghẻ nên khả năng lây nhiễm cao. Ít ngứa. Thường có yếu tố dịch tễ.
b) Chẩn đoán và điều trị
- Chẩn đoán: Dựa vào triệu chứng lâm sàng điển hình. Đối với ghẻ Nauy, soi tìm cái ghẻ.
- Điều trị:
+) Permethrin cream, esdepallethrin, hoặc Benzyl benzoate bôi ngoài da hoặc ivermectin uống 200mcg/kg cân nặng liều duy nhất hoặc 2 liều cách nhau 2 tuần (không sử dụng ivermectin cho trẻ cân nặng <15 kg).
+) Điều trị cho người tiếp xúc trong gia đình.
+) Vệ sinh thân thể, quần áo, giường chiếu…
3.6. Phát ban sẩn ngứa
a) Biểu hiện lâm sàng
Tổn thương dạng sẩn và cục tăng sắc tố, dầy sừng thường xuất hiện cân xứng hai bên ở tay, chân, lưng dưới, mông, ít gặp ở mặt và phần trên lưng (loại trừ ghẻ, côn trùng đốt).
b) Chẩn đoán và điều trị
- Chẩn đoán: Dựa vào triệu chứng lâm sàng điển hình.
- Điều trị: Steroid dùng tại chỗ và kháng histamin mạnh, nhưng đáp ứng thường hạn chế. Cải thiện khi điều trị ARV.
3.7. Viêm da dầu
a) Biểu hiện lâm sàng
Các mảng dát đỏ hồng, bong vảy trên vùng da nhờn như da vùng đầu, trán, cung mày, rãnh mũi, má, vùng sau tai, cổ, lưng, ngực. Tổn thương điển hình là viêm da hình cánh bướm ở mặt.
b) Chẩn đoán và điều trị
- Chẩn đoán: Dựa vào triệu chứng lâm sàng điển hình.
- Điều trị: Steroid dùng tại chỗ, kết hợp với bôi kem clotrimazole, ketoconazole và dùng dầu gội ketoconazole.
3.8. Khô da
a) Biểu hiện lâm sàng: ngứa và khô da
b) Chẩn đoán và điều trị:
- Chẩn đoán: Dựa vào triệu chứng lâm sàng điển hình
- Điều trị: Bôi kem làm ẩm hoặc vaselin. Đáp ứng tốt với điều trị ARV.
3.9. Viêm nang lông tăng bạch cầu ái toan
a) Biểu hiện lâm sàng:
Sẩn dạng mề đay khu trú ở nang lông, rất ngứa, Vị trí hay gặp nửa trên thân mình, mặt, đầu, cổ, cánh tay.
b) Chẩn đoán và điều trị:
- Chẩn đoán: Dựa vào triệu chứng lâm sàng điển hình
- Điều trị:
+) Bôi kem có steroid tại chỗ.
+) Kháng histamin uống và Itraconazole 200mg/ngày.
+) Cải thiện với điều trị ARV.
3.10. Sarcoma Kaposi
a) Biểu hiện lâm sàng
Điển hình gặp trên da hoặc họng miệng, các tổn thương dạng đốm, phẳng lúc ban đầu, màu hồng hoặc tím, các tổn thương da phát triển thành cục, tồn tại dai dẳng.
b) Chẩn đoán và điều trị
- Chẩn đoán: Dựa vào lâm sàng, có thể sinh thiết chẩn đoán xác định.
- Điều trị: Đáp ứng với điều trị ARV.
III. CHĂM SÓC GIẢM NHẸ CHO NGƯỜI NHIỄM HIV
1. Định nghĩa về chăm sóc giảm nhẹ
Theo Tổ chức Y tế Thế giới, chăm sóc giảm nhẹ là quyền con người, là nền tảng để cải thiện chất lượng cuộc sống, hạnh phúc, sự thoải mái và phẩm giá cho người bệnh, là một thành phần thiết yếu cần được tích hợp vào dịch vụ y tế lấy người bệnh làm trung tâm. Chăm sóc giảm nhẹ được định nghĩa là phòng ngừa và giảm bớt đau khổ của người lớn, trẻ em và gia đình của họ khi phải đối mặt với các vấn đề liên quan đến bệnh tật đe dọa tính mạng.
Chăm sóc giảm nhẹ cho người nhiễm HIV là sự kết hợp nhiều biện pháp để giảm sự đau khổ và cải thiện chất lượng cuộc sống của họ bằng cách phòng ngừa, phát hiện sớm, điều trị đau và xử trí các triệu chứng thực thể, tư vấn và hỗ trợ giải quyết các vấn đề tâm lý - xã hội mà người bệnh và gia đình họ phải chịu đựng.
2. Nguyên tắc
Chăm sóc giảm nhẹ được áp dụng từ thời điểm bắt đầu chẩn đoán bệnh đến khi người bệnh qua đời và hỗ trợ tâm lý cho người nhà sau mất người thân. Nhân viên chăm sóc giảm nhẹ cùng đồng hành với người bệnh và gia đình của họ trong suốt quá trình này.
Nhân viên y tế ở tất cả các cấp của hệ thống chăm sóc sức khỏe, bao gồm nhân viên chăm sóc sức khỏe ban đầu, bác sĩ đa khoa, nhân viên làm trong lĩnh vực bệnh truyền nhiễm. Khuyến khích sự tham gia tích cực của cộng đồng bao gồm các tổ chức tôn giáo để người nhiễm HIV được tiếp cận với dịch vụ chăm sóc giảm nhẹ ở tất cả các cơ sở y tế. Các nhân viên này cần được đào tạo về chăm sóc giảm nhẹ cơ bản.
Chăm sóc giảm nhẹ lấy con người làm trung tâm, tập trung vào nguyện vọng chính đáng của người bệnh, bao gồm:
- Xác định sớm và điều trị những vấn đề cần được chăm sóc giảm nhẹ để nâng cao chất lượng cuộc sống, sự thoải mái và phẩm giá của người bệnh. Đó là việc kiểm soát cơn đau và các triệu chứng khác, các vấn đề về tâm lý xã hội và tinh thần của người bệnh;
- Lồng ghép các biện pháp phòng ngừa HIV, chẩn đoán và điều trị sớm HIV, điều trị dự phòng và điều trị các bệnh nhiễm trùng cơ hội, các bệnh đi kèm khác;
- Hỗ trợ tâm lý xã hội, tinh thần hoặc tài chính cho người bệnh và người nhà của họ; Nhân viên y tế tự chăm sóc cho bản thân cũng là một phần của chăm sóc giảm nhẹ.
3. Điều trị giảm đau
3.1. Đánh giá đau
Hỏi về tiền sử đau: thời điểm xuất hiện, vị trí đau, hướng lan, các biện pháp đã điều trị, tiền sử các bệnh liên quan…
Đánh giá kiểu đau: đau rát, bỏng, như kim châm, đau nhói, đau âm ỉ...
Tìm nguyên nhân đau: khám thực thể phát hiện các bệnh hoặc các hội chứng, đánh giá tổng thể các yếu tố tâm lý xã hội, tinh thần, tôn giáo, thói quen sinh hoạt.
Đánh giá mức độ đau: Đánh giá đau dựa trên báo cáo của người bệnh, có thể dùng thang đánh giá mức độ đau (0 -10).
Thang điểm đánh giá cường độ đau (0 -10)

3.2. Điều trị giảm đau bằng thuốc
a. Điều trị giảm đau theo mức độ đau
Việc lựa chọn thuốc giảm đau phụ thuộc vào mức độ đau của người bệnh (xem bảng 24). Hướng dẫn sử dụng một số thuốc giảm đau thường dùng, tham khảo bảng 25.
Bảng 24. Điều trị giảm đau trong chăm sóc giảm nhẹ
| Đau nhẹ | Đau vừa | Đau nặng |
| Acetaminophen (Paracetamol) | Codeine (viên kết hợp với Paracetamol), | Sử dụng opioid mạnh như morhin (do các bác sỹ chuyên khoa chỉ định) |
| Lưu ý: Các thuốc kháng viêm giảm đau không steroid (NSAIDs) như ibuprofen, diclophenac; các thuốc giảm đau thần kinh như gabapentin, amitriptyline, thuốc giãn cơ vân như diazepam... có thể sử dụng kết hợp trong tất cả các mức độ đau phù hợp với nguyên nhân. | ||
Bảng 25. Cách dùng một số thuốc giảm đau
| Tên thuốc/ | Liều khởi đầu | Khoảng cách giữa các lần dùng thuốc | Liều tối đa hằng ngày | Lưu ý |
|
| Acetaminophen (Paracetamol) (Viên nén, si-rô uống, dung dịch tiêm truyền) | Người lớn: 500 - 1000 mg | 4-6 giờ/lần (trẻ sơ sinh, 6-8 giờ/lần) | 4000mg | - Giảm liều hoặc không sử dụng ở người mắc bệnh gan. - Dùng quá liều quy định có thể gây ngộ độc gan. |
|
| Trẻ em: 10-15mg/kg | |||||
| Trẻ em: không dùng quá liều khuyến cáo |
| ||||
| Codeine (viên nén 30mg dạng đơn, hoặc kết hợp với Paracetamol) Đường uống | Người lớn: 30-60mg | 4 giờ/lần |
| - Không dùng quá liều - Thường gây táo bón, buồn nôn - Giảm liều với người suy thận |
|
| Trẻ em: 0,5- 1 mg/kg |
| ||||
| Các thuốc kháng viêm không steroid (NSAIDs) |
| ||||
| Ibuprofen (Viên nén 200, 300, 400, 600, 800mg; xi-rô cho trẻ em hàm lượng tùy theo nhà sản xuất.) | Người lớn: 400-800mg | 6-8 giờ/lần | Người lớn: 2400mg | - Nếu dùng kéo dài phải dùng kèm các thuốc bảo vệ niêm mạc dạ dày ruột. - Sử dụng thận trọng ở những người bệnh mắc bệnh gan nặng do làm tăng nguy cơ chảy máu. - Giảm liều hoặc tránh dùng ở người bệnh suy thận. |
|
| Trẻ em: 5-10mg/kg | Trẻ em: không dùng quá liều khuyến cáo |
| |||
| Diclofenac (Dạng phóng thích nhanh) Đường uống | Người lớn: 25-75mg | 12 giờ/lần | 200mg | - Nếu dùng kéo dài phải dùng kèm các thuốc bảo vệ niêm mạc dạ dày ruột. - Sử dụng thận trọng ở những người bệnh mắc bệnh gan nặng do làm tăng nguy cơ chảy máu. - Giảm liều hoặc tránh dùng ở người bệnh suy thận. |
|
| Meloxicam Đường uống | Người lớn: 7,5-15mg | 24 giờ/lần | 30mg | - Nếu dùng kéo dài phải dùng kèm các thuốc bảo vệ niêm mạc dạ dày ruột. - Sử dụng thận trọng ở người bệnh bệnh mắc gan nặng do tăng nguy cơ chảy máu. - Giảm liều hoặc tránh dùng ở người bệnh suy thận. |
|
Chú ý:
- Tránh sử dụng thuốc NSAID trong những trường hợp sau:
+) Tiền căn xuất huyết tiêu hóa hoặc loét dạ dày tá tràng.
+) Cơn đau không xác định ở vùng thượng vị.
+) Bệnh gan gây tăng tỷ lệ chuẩn hóa quốc tế (INR international normalized ratio - INR).
+) Suy thận ở bất kỳ mức độ nào.
+) Nguy cơ chảy máu do bất kỳ nguyên nhân nào, giảm tiểu cầu, tăng INR, sử dụng thuốc kháng đông...
+) Người bệnh đang chảy máu do bất kỳ nguyên nhân nào.
+) Nguy cơ huyết khối.
- Khi sử dụng thuốc NSAID kéo dài, nên dùng thêm thuốc ức chế bơm proton (ví dụ: omeprazole).
- Nếu người bệnh đang dùng thuốc NSAID bị đau bụng vùng thượng vị, nên ngừng điều trị bằng NSAID ngay lập tức.
- Nếu người bệnh nôn ra máu, có phân đen hay lẫn máu, hoặc bất kỳ bằng chứng nào của xuất huyết tiêu hóa. Đây là một cấp cứu y khoa và phải được đánh giá ngay lập tức ở bệnh viện.
3.3. Điều trị đau không dùng thuốc: Châm cứu, chườm nóng hoặc lạnh, xoa bóp, luyện tập hít thở sâu, các liệu pháp tâm lý.
4. Kiểm soát và điều trị các triệu chứng ngoài đau
Tham khảo chi tiết tại Quyết định của Bộ Y tế số 3483/QĐ-BYT về “Hướng dẫn chăm sóc giảm nhẹ đối với người bệnh ung thư và AIDS” ngày 15 tháng 9 năm 2006.
4.1. Nôn và buồn nôn
Lựa chọn thuốc chống nôn dựa theo nguyên nhân gây nôn:
- Primperan 10mg/lần, 2- 3 lần trong ngày, uống hoặc tiêm tĩnh mạch.
- Haloperidol 0,5-2 mg/lần, 2-4 lần trong ngày, uống hoặc tiêm.
4.2. Tiêu chảy
- Điều trị theo nguyên nhân bằng kháng sinh thích hợp;
- Bù nước và điện giải;
- Loperamide lần đầu uống 4mg, sau đó uống 2 mg sau mỗi lần đi ngoài.
4.3. Táo bón
- Điều trị theo nguyên nhân: ăn thực phẩm có nhiều chất nhuận tràng, uống nhiều nước, vận động phù hợp.
- Thuốc: Sorbitol 5g/lần tối đa 3 lần trong ngày
Lactulose 10g/15ml, uống 30 ml/lần, ngày 1- 2 lần
Bisacodyl 10mg/lần, 1- 2 lần trong ngày.
- Uống dầu ăn: 5- 30 ml.
- Thụt tháo, lấy phân bằng tay.
4.4. Đau miệng và nuốt đau
- Điều trị theo nguyên nhân;
- Thuốc giảm đau tại chỗ: lidocain;
- Thuốc giảm đau toàn thân.
4.5. Ho
- Điều trị theo nguyên nhân;
- Thuốc giảm ho: codein 30mg/lần 4 lần trong ngày;
- Dexamethasone nếu nguyên nhân là dị ứng hoặc khối u.
4.6. Sốt
- Điều trị theo nguyên nhân;
- Paracetamol 500 -1000 mg/lần, ngày 4 lần;
- Dexamethasone 4-20mg/ngày nếu sốt cao liên tục ở người bệnh hấp hối.
4.7. Trầm cảm, lo âu
- Liệu pháp tâm lý
- Chuyển khám và điều trị chuyên khoa.
4.8. Loét do tì đè: do bệnh nhân nằm lâu
- Giai đoạn 1: Giảm áp lực tỳ đè: nằm đệm, phòng loét bằng cách xoay trở người bệnh thường xuyên.
- Giai đoạn 2: Nốt phổng hoặc những vết loét nhỏ: giữ cho người bệnh khô sạch, tránh làm tổn thương da, điều trị giảm đau, đắp màng bán thấm.
- Giai đoạn 3: Loét da, tổn thương mô dưới da: làm sạch bằng povidine-iodine, băng phủ vết loét.
- Giai đoạn 4: Loét sâu có tổn thương cơ xương: cắt bỏ tổ chức hoại tử. Đối với vết thương có mùi hôi thối, nghiền viên metronidazole rắc lên vết thương.
5. Hỗ trợ tâm lý xã hội, tinh thần cho người nhiễm HIV/AIDS
- Người bệnh nhiễm HIV phải chịu sự kỳ thị và phân biệt đối xử nặng nề, các vấn đề tâm thần như lo âu, trầm cảm, tự sát cần được quan tâm hỗ trợ. Khủng hoảng tinh thần ở người nhiễm HIV thường nghiêm trọng ở giai đoạn mới chẩn đoán bệnh và giai đoạn cuối đời, hỗ trợ tâm lý tinh thần trong giai đoạn này rất cần thiết.
- Hỗ trợ xã hội cho các trường hợp khó khăn về tài chính theo khả năng là một phần của chăm sóc giảm nhẹ.
6. Chăm sóc cuối đời
Ở giai đoạn cuối đời, khi các biện pháp y học không còn hữu hiệu để giúp người bệnh tránh khỏi cái chết, thì việc chăm sóc sẽ hướng tới việc giúp người bệnh chết một cách tự nhiên, thanh thản và yên bình. Giai đoạn cuối đời ở người nhiễm HIV, các triệu chứng có thể xấu đi, các quyết định của người bệnh mong muốn chết ở nhà hay bệnh viện và quyết định ngừng điều trị của họ trở nên vô cùng quan trọng.
Hỗ trợ người bệnh ở giai đoạn cuối đời
- Tôn trọng những than phiền về sự đau đớn của người bệnh,
- Động viên, trấn an, chăm sóc người bệnh để họ hiểu không bị đơn độc.
- Ưu tiên dùng thuốc giảm đau bằng đường uống, tiêm dưới da, miếng dán ngoài da.
- Kiểm soát đau bằng xoa bóp ở vị trí thích hợp, chườm nóng để giảm tối đa sự đau đớn.
- Hỗ trợ người bệnh những công việc còn dang dở.
- Tôn trọng quyết định của người bệnh chăm sóc giai đoạn cuối đời tại cơ sở y tế hoặc tại nhà.
- Hỗ trợ về tín ngưỡng: người chăm sóc cần nhận ra những nhu cầu về tín ngưỡng và tôn trọng tín ngưỡng, niềm tin của người bệnh, hiểu được mong muốn của người bệnh về cách thức tổ chức tang lễ khi người bệnh qua đời.
Chia sẻ với người nhà về sự đau buồn và mất mát khi mất người thân
Nhân viên y tế, đồng đẳng viên cần hỗ trợ tâm lý, động viên và chia buồn với người thân của người bệnh, giúp họ vượt qua thời khắc khó khăn sau mất người thân.
7. Nhân viên y tế tự chăm sóc
- Tình trạng kiệt sức hay quá tải công việc có thể xảy ra đối với nhân viên y tế khi chăm sóc người bệnh nhiễm HIV.
- Nhân viên y tế cần tự chăm sóc bản thân để giảm tình trạng kiệt sức bằng các biện pháp như: 1) Đặt kế hoạch làm việc đều đặn; 2) Thảo luận với đồng nghiệp về gánh nặng và thành tích trong công việc; 3) Lên lịch đều đặn cho những hoạt động giải trí.
IV. QUẢN LÝ BỆNH KHÔNG LÂY NHIỄM
Quản lý các bệnh không lây nhiễm ở người nhiễm HIV tập trung vào sàng lọc, đánh giá và quản lý tăng huyết áp, đái tháo đường, bệnh lý thận, xương, rối loạn sức khỏe tâm thần, ung thư cổ tử cung và các yếu tố nguy cơ như béo phì, lạm dụng rượu bia, chất dạng thuốc phiện và hút thuốc lá.
1. Sức khỏe tâm thần
Có nhiều dạng rối loạn về sức khoẻ tâm thần, trong đó thường gặp nhất là rối loạn lo âu và trầm cảm. Lo âu (anxiety) là một rối loạn với biểu hiện là sự lo lắng và sợ hãi quá mức, liên tục, và thường kèm theo các triệu chứng thần kinh thực vật. Trầm cảm (Depression) là một rối loạn với biểu hiện bằng sự buồn chán kéo dài và mất hứng thú và giảm khả năng thực hiện các hoạt động hàng ngày. Ở mức tồi tệ nhất, trầm cảm có thể dẫn đến ý định tự sát.
Người nhiễm HIV và người có hành vi nguy cơ nhiễm HIV mắc các rối loạn tâm thần trên sẽ giảm khả năng tiếp cận, sử dụng dịch vụ, giảm khả năng tuân thủ các biện pháp dự phòng và điều trị HIV, ảnh hưởng đến kết quả dự phòng, điều trị và chăm sóc HIV.
1.1. Sàng lọc, đánh giá sơ bộ về lo âu và trầm cảm
- Tất cả người lớn và vị thành niên cần được sàng lọc sơ bộ về lo âu và trầm cảm theo Sơ đồ 13 bằng việc sử dụng bộ công cụ PHQ-4 gồm 4 câu hỏi. Ở mỗi câu, câu trả lời sẽ được đánh dấu ở các mức 0, 1, 2 và 3 ứng với tần suất của sự kiện mà người bệnh gặp phải trong hai tuần qua (Phụ lục 18).
Đánh giá sơ bộ: Tổng điểm cao nhất cho mỗi phần là 6, nếu:
- Tổng điểm ≥ 3 cho 2 câu đầu: Gợi ý người bệnh có rối loạn lo âu.
- Tổng điểm ≥ 3 cho 2 câu cuối: Gợi ý người bệnh có rối loạn trầm cảm.
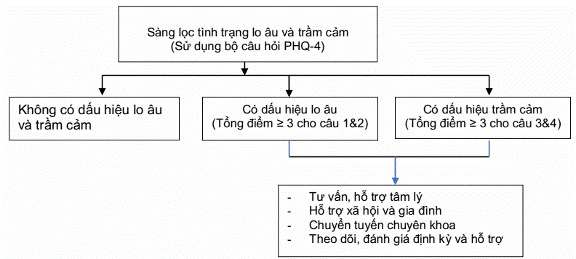
Sơ đồ 13. Quy trình sàng lọc, xử trí lo âu và trầm cảm tại phòng khám
1.2. Xử trí
- Những khách hàng có dấu hiệu bị lo âu hoặc trầm cảm: Tư vấn và hỗ trợ tâm lý, gợi ý các hỗ trợ của gia đình và xã hội.
- Chuyển tuyến để được đánh giá, chẩn đoán và điều trị.
2. Lạm dụng chất gây nghiện, thuốc lá, đồ uống có cồn
2.1. Lạm dụng chất gây nghiện
2.1.1 Tầm soát và đánh giá sử dụng chất
Tầm soát sử dụng chất gây nghiện nên được lồng ghép vào quy trình khám bệnh thường quy, đặc biệt là khi có các biểu hiện nghi ngờ, hoặc có vấn đề về tuân thủ và thất bại điều trị. Một số câu hỏi ngắn có thể được sử dụng để kiểm tra việc sử dụng các chất gây nghiện của người bệnh: “Trong năm vừa qua, anh/chị có từng sử dụng các chất gây nghiện (heroin, ma túy đá,…) không?”. Với người bệnh trả lời “Có”, việc đánh giá tình trạng sử dụng và các vấn đề liên quan sử dụng chất của người bệnh là cần thiết.
2.1.2 Xử trí
- Tư vấn và cung cấp thông tin về các chất gây nghiện (heroin, ma túy đá,…) và tác hại của chúng liên quan đến sự tuân thủ điều trị và lây truyền HIV, cũng như các nhiễm trùng lây truyền qua đường tình dục khác.
- Tư vấn về các biện pháp giảm hại dự phòng lây truyền HIV, bao gồm sử dụng bơm kim tiêm riêng, bao cao su, chất bôi trơn:
+) Đối với nghiện chất dạng thuốc phiện: Tư vấn chuyển gửi tới cơ sở điều trị thay thế chất gây nghiện.
+) Đối với lạm dụng các chất ma túy tổng hợp (methamphetamine) hoặc chủ động sử dụng thuốc hướng thần để quan hệ tình dục (chemsex): Chủ yếu can thiệp bằng phỏng vấn tạo động lực, trị liệu nhận thức hành vi, quản lý hành vi tích cực. Tư vấn chuyển gửi điều trị nghiện tại cộng đồng hoặc cơ sở điều trị tâm thần.
2.2. Hút thuốc lá
Hút thuốc lá làm tăng nguy cơ mắc bệnh và tử vong ở người nhiễm HIV. Nguy cơ mắc bệnh tim mạch và bệnh lý về phổi sẽ được giảm thiểu khi người bệnh bỏ hút thuốc.
Sàng lọc, đánh giá
- Sử dụng bộ câu hỏi để (1) Sàng lọc người bệnh hút thuốc; (2) Cung cấp thông tin; (3) Đánh giá sự sẵn sàng bỏ hút thuốc; (4) Hỗ trợ và thực hiện kế hoạch bỏ thuốc.
- Tư vấn về ảnh hưởng của hút thuốc đối với sức khoẻ của bản thân và cộng đồng, nguy cơ mắc các bệnh phổi mãn tính và bệnh lý tim mạch.
Xử trí
Các can thiệp hỗ trợ bao gồm tư vấn về nhận thức hành vi, hướng dẫn cai thuốc, tránh những yếu tố gây tái nghiện.
2.3. Lạm dụng đồ uống có cồn
Sử dụng đồ uống có cồn ảnh hưởng đến tuân thủ điều trị ARV, sử dụng PrEP ở người lớn và trẻ vị thanh niên nhiễm HIV.
- Có thể sử dụng công cụ AUDIT-C do Tổ chức Y tế Thế giới khuyến cáo và đang được áp dụng tại Việt Nam để sàng lọc việc lạm dụng đồ uống có cồn.
- Tư vấn, giáo dục về nguy cơ của việc lạm dụng đồ uống có cồn và thực hiện giảm hoặc ngừng sử dụng.
- Tư vấn về ảnh hưởng của việc lạm dụng đồ uống có cồn đối với tuân thủ điều trị ARV, nguy cơ tăng độc tính của thuốc ARV và các bệnh lý khác.
3. Sàng lọc ung thư
Người nhiễm HIV có nguy cơ mắc ung thư cao hơn so với người không nhiễm HIV. Thực hiện sàng lọc các bệnh ung thư ở người nhiễm HIV theo hướng dẫn của Bộ Y tế.
3.1. Ung thư cổ tử cung
Ung thư cổ tử cung có thể phòng ngừa và điều trị được nếu được phát hiện sớm. Phụ nữ nhiễm HIV có nguy cơ mắc ung thư cổ tử cung cao gấp 6 lần so với phụ nữ không nhiễm HIV. Nguy cơ mắc ung thư cổ tử cung cao hơn khi nhiễm HPV.
Phụ nữ nhiễm HIV cần được sàng lọc ung thư cổ tử cung ít nhất sáu tháng/lần nhằm phát hiện các tổn thương tiền ung thư để được điều trị trước khi tiến triển thành ung thư.
Xét nghiệm DNA HPV được khuyến cáo là xét nghiệm sàng lọc chính vì giá trị chẩn đoán cao hơn so với kỹ thuật soi trực tiếp cổ tử cung bằng axít axetic (VIA) hoặc tế bào học. Ở những nơi không làm được xét nghiệm DNA HPV, thực hiện xét nghiệm sàng lọc ung thư cổ tử cung bằng PAP smear, VIA.
Sàng lọc:
- Sàng lọc ung thư cổ tử cung định kỳ cho tất cả phụ nữ nhiễm HIV.
- Bắt đầu sàng lọc từ 25 tuổi và không liên quan đến thời điểm xét nghiệm HIV dương tính lần đầu.
- Ngừng sàng lọc nếu phụ nữ trên 50 tuổi và có kết quả sàng lọc âm tính hai lần liên tiếp
- Ưu tiên sàng lọc phụ nữ nhiễm HIV từ 25-49 tuổi hoặc từ 50-65 tuổi chưa từng được sàng lọc trước đó.
- Đối với phụ nữ nhiễm HIV có sàng lọc dương tính bằng HPV DNA và sau đó âm tính bằng một kết quả xét nghiệm âm tính khác thì cần xét nghiệm lại HPV DNA trong vòng 12 tháng. Nếu kết quả âm tính, cần sàng lọc định kỳ 3-5 năm một lần.
- Tần suất: Sàng lọc bằng DNA HPV 3-5 năm một lần. Nếu không có DNA HPV, dùng xét nghiệm VIA hoặc tế bào học 3 năm một lần.
Xử trí:
- Giải thích cho người bệnh lợi ích của việc sàng lọc, chẩn đoán, điều trị ung thư cổ tử cung sớm. Nếu người bệnh có xét nghiệm sàng lọc dương tính, cần chuyển gửi chuyên khoa để chẩn đoán và điều trị kịp thời.
- Theo dõi phản hồi việc chuyển gửi điều trị.
Dự phòng ung thư cổ tử cung bằng vắc xin HPV
- Chỉ định: trẻ em gái từ 9-14 tuổi hoặc trước khi có quan hệ tình dục và không phụ thuộc vào điều trị ARV hay chưa.
- Liệu trình: ba liều, vào thời điểm 0, 1-2 và 6 tháng.
- Không cần tầm soát nhiễm HPV trước khi chủng ngừa HPV.
3.2. Sàng lọc các bệnh ung thư khác
Người nhiễm HIV nên được sàng lọc định kỳ để phát hiện các bệnh ung thư sớm và điều trị thích hợp.
Bảng 26. Sàng lọc một số bệnh ung thư khác
| Loại ung thư | Đối tượng cần sàng lọc | Phương pháp sàng lọc | Định kỳ |
| Ung thư hậu môn
| MSM và những người có loạn sản các cơ quan hậu môn - sinh dục liên quan đến HPV
| Thăm khám trưc tiếp hậu môn và ± lam PAP Nếu lam PAP bất thường, chỉ định nội soi | 1 - 3 năm
|
| Ung thư vú | Phụ nữ trong độ tuổi 50 - 70 | Chụp tuyến vú | 1 - 3 năm |
| Ung thư trực tràng
| Người 50 - 80 tuổi có tiên lượng sống > 10 năm
| Xét nghiệm máu vi thể trong phân hàng năm hoặc soi đại tràng sigma 5 năm/lần, hoặc soi đại tràng 10 năm/lần | 1-3 năm
|
| Ung thư gan
| Người bệnh có xơ gan hoặc nhiễm HBV, HCV, người từng có viêm gan mạn | Siêu âm và alpha- foetoprotein
| 6 tháng một lần
|
| Ung thư tiền liệt tuyến | Nam giới trên 50 tuổi có tiên lượng sống > 10 năm | PSA | 1 - 3 năm |
4. Thừa cân, béo phì
Thừa cân và béo phì làm tăng nguy cơ mắc bệnh tim mạch, đái tháo đường, thoái hóa xương, khớp nên việc kiểm soát tình trạng thừa cân, béo phì rất quan trọng với người nhiễm HIV.
Sàng lọc
- Sàng lọc thừa cân, béo phì định kỳ bằng đo cân nặng và tính chỉ số BMI.
- Tiêu chuẩn chẩn đoán:
+ Thừa cân: nếu BMI từ 25 - 30
+ Béo phì: nếu BMI > 30
Đánh giá nguyên nhân và các yếu tố nguy cơ:
- Lượng calo đưa vào quá mức và lối sống ít vận động.
- Các vấn đề sức khỏe như nhược giáp, trầm cảm, hội chứng Cushing…
- Sử dụng một số thuốc ARV như DTG, TAF.
Tư vấn:
- Tư vấn về ảnh hưởng của thừa cân, béo phì lên nguy cơ mắc các bệnh tim mạch, tăng huyết áp, đái tháo đường.
- Tư vấn thay đổi hành vi:
+ Lợi ích của giảm cân.
+ Tư vấn điều chỉnh chế độ ăn, duy trì lối sống lành mạnh và tập luyện.
Xử trí:
- BMI từ 24,9 - 30 và không có các yếu tố nguy cơ về tim mạch hoặc các bệnh liên quan đến béo phì: tư vấn về dự phòng tăng cân, gồm chế độ ăn và vận động thể chất.
- BMI ≥ 30 hoặc 24,9 - 30 và có một hoặc nhiều yếu tố nguy cơ: tư vấn các can thiệp giảm cân. Nên giảm cân bằng thay đổi chế độ ăn, lối sống lành mạnh và vận động thể chất ít nhất 30 phút mỗi ngày.
5. Bệnh cao huyết áp
Phát hiện và quản lý bệnh tăng huyết áp và đái tháo đường cần được thực hiện cho tất cả người nhiễm HIV theo hướng dẫn của Bộ Y tế. Sàng lọc định kỳ 6 -12 tháng một lần cho tất cả người bệnh đang điều trị ARV. Đánh giá nguy cơ bệnh tăng huyết áp, rối loạn lipid, bệnh đái tháo đường của người bệnh ngay từ khi bắt đầu điều trị và trong quá trình điều trị.
5.1. Tiêu chuẩn chẩn đoán
Huyết áp tâm thu ≥140 mmHg và /hoặc huyết áp tâm trương ≥ 90 mmHg.
5.2. Các yếu tố nguy cơ
- Tuổi cao
- Hút thuốc lá, lạm dụng rượu bia.
- Chế độ ăn nhiều chất béo; tình trạng béo phì, ít vận động
- Mắc các bệnh mãn tính như đái tháo đường; tăng lipid máu, bệnh thận mạn
- Tiền sử bệnh lý tim mạch trong gia đình
5.3. Sàng lọc và chẩn đoán
- Theo dõi huyết áp, sàng lọc triệu chứng bệnh mạch vành mỗi lần người bệnh đến khám, lưu ý những người có yếu tố nguy cơ
- Làm điện tim khi nghi có bệnh mạch vành; hội chẩn chuyên khoa tim mạch để đánh giá và thăm dò sâu hơn nếu có điều kiện
- Theo dõi biến chứng tim mạch như tai biến mạch não, nhồi máu cơ tim.
5.4. Phòng bệnh và xử trí
- Tư vấn lối sống khỏe mạnh: Không hút thuốc lá; hạn chế bia rượu, hạn chế ăn chất béo và tinh bột nhưng vẫn duy trì đủ năng lượng; tăng cường ăn rau quả, giảm muối trong chế độ ăn; tăng cường vận động thể lực.
- Điều trị đái tháo đường, rối loạn lipid nếu có.
- Xem xét điều chỉnh phác đồ ARV nếu nguy cơ bệnh tim mạch cao nhưng vẫn bảo đảm được hiệu quả của phác đồ ARV.
- Điều trị cao huyết áp theo chỉ định của chuyên khoa tim mạch; lưu ý tương tác với các thuốc ARV.
- Phát hiện và điều trị các biến chứng tăng huyết áp và bệnh mạch vành, bao gồm cả can thiệp tim mạch.
- Chuyển tuyến nếu cần.
6. Bệnh rối loạn chuyển hóa lipid máu
6.1. Tiêu chuẩn chẩn đoán
- Tăng triglyceride (TG) máu > 1,7 mmol/l
- Tăng cholesterol máu toàn phần (TC) > 5,2 mmol/l
- Giảm HDL-C máu < 1,03 mmol/l
- Tăng LDL- C máu > 2,58 mmol/l
6.2. Các yếu tố nguy cơ
- Tuổi cao
- Hút thuốc lá, lạm dụng rượu bia
- Chế độ ăn nhiều chất béo; tình trạng béo phì, ít vận động
- Mắc bệnh mãn tính như: đái tháo đường, bệnh lý gan, thận, thiểu năng tuyến giáp
- Sử dụng một số thuốc ARV nhóm PI như LPV/r
- Tiền sử rối loạn chuyển hóa lipid trong gia đình
6.3. Sàng lọc và chẩn đoán
- Xét nghiệm lipid máu cho người bệnh có yếu tố nguy cơ
- Sàng lọc và chẩn đoán các bệnh lý liên quan, các yếu tố nguy cơ gây rối loạn lipid.
- Hội chẩn với chuyên khoa tim mạch, nội tiết, dinh dưỡng để xây dựng phác đồ điều trị cho người bệnh
- Xem xét lại phác đồ ARV (các thuốc PI liên quan, thuốc NRTI kèm theo).
6.4. Phòng bệnh và xử trí
- Tư vấn về lối sống khỏe mạnh: Không hút thuốc lá; hạn chế bia rượu; hạn chế ăn chất béo và tinh bột nhưng vẫn duy trì đủ năng lượng; tăng cường ăn rau quả; Tăng cường vận động thể lực.
- Điều trị các bệnh lý liên quan như đái tháo đường, bệnh lý gan, thận … nếu có.
- Xem xét điều chỉnh phác đồ ARV, thay thuốc khác nhưng vẫn đảm bảo hiệu lực ức chế HIV của phác đồ.
- Điều trị các thuốc statin (atorvastatin). Lưu ý tương tác giữa các thuốc PI và statin để tránh ngộ độc hoặc hiệu quả không đầy đủ của statin khi dùng đồng thời hai loại thuốc. Simvastatin chống chỉ định dùng cùng PI.
- Sàng lọc và xử lý các bệnh lý liên quan đến tăng lipid (bệnh lý tim mạch).
- Chuyển tuyến trên nếu có chỉ định.
7. Bệnh đái tháo đường
7.1. Tiêu chuẩn chẩn đoán
- Uống nhiều, tiểu nhiều, gầy sút
- Đường máu lúc đói ≥ 7,0 mmol/l, hoặc đường huyết sau 2 giờ trong nghiệm pháp dung nạp glucose ≥ 11,1 mmol/l.
7.2. Yếu tố nguy cơ
- Tuổi >40 và BMI>25
- Chế độ ăn nhiều chất đường bột; tình trạng béo phì, ít vận động
- Hút thuốc lá, lạm dụng rượu bia
- Tiền sử gia đình (cha mẹ, anh chị em ruột) có người mắc bệnh đái tháo đường hoặc mẹ bị đái tháo đường trong thai kỳ.
- Tiền sử có bệnh lý tim mạch, cao huyết áp, rối loạn lipid máu, bệnh tim, thận
- Điều trị ARV phác đồ có các thuốc NRTIs, PIs, INSTIs
7.3. Sàng lọc và chẩn đoán
- Sàng lọc triệu chứng cho người bệnh có nguy cơ; xét nghiệm đường máu lúc đói, dung nạp glucose và HbA1c để khẳng định chẩn đoán;
- Xét nghiệm sàng lọc bệnh đái tháo đường ít nhất 3 năm một lần đối với người không có nguy cơ nếu có điều kiện.
- Hội chẩn chuyên khoa nội tiết.
- Xem xét lại phác đồ ARV có liên quan với các thuốc NRTIs, PIs, INSTIs
- Chẩn đoán các biến chứng như bệnh lý thận, thoái hóa võng mạc, bệnh lý thần kinh ngoại vi, loét bàn chân, các biến chứng nhiễm trùng khác.
7.4. Phòng bệnh và xử trí
- Không hút thuốc lá; hạn chế bia rượu
- Hạn chế ăn chất béo và tinh bột nhưng vẫn duy trì đủ năng lượng; tăng cường ăn rau quả, giảm muối.
- Tăng cường vận động thể lực
- Điều trị đái tháo đường bằng thuốc uống hoặc tiêm insulin theo chỉ định của chuyên khoa nội tiết, theo dõi định kỳ.
- Điều chỉnh phác đồ ARV nếu có thể, lưu ý bảo đảm hiệu lực của phác đồ ARV.
- Điều trị các biến chứng của bệnh đái tháo đường
- Chuyển lên chuyển trên khi có chỉ định.
8. Bệnh lý thận
Bệnh lý thận mạn tính thường gặp ở người nhiễm HIV bao gồm:
- Bệnh lý thận liên quan đến HIV
- Bệnh lý ống lượn gần thận
- Bệnh lý ống lượn xa thận
- Viêm kẽ thận
- Sỏi thận
Đánh giá yếu tố nguy cơ
- Tuổi cao
- Tiền sử có bệnh thận
- Tăng huyết áp mạn tính
- Đái tháo đường, rối loạn lipid máu
- Nhiễm HIV giai đoạn tiến triển
- Sử dụng các thuốc ARV có độc tính với thận (TDF, thuốc PI tăng cường ritonavir)
Sàng lọc và chẩn đoán
- Đánh giá chức năng thận lúc người bệnh mới đăng ký điều trị, tính mức lọc cầu thận theo công thức Cockcroft-Gault.
- Theo dõi chức năng thận ở những người có yếu tố nguy cơ: creatinin máu, mức lọc cầu thận; xét nghiệm nước tiểu nếu xác định có suy thận.
- Chẩn đoán hình ảnh (tìm sỏi thận, đánh giá các bất thường về cấu trúc thận) khi có chỉ định
- Hội chẩn chuyên khoa Thận - Tiết niệu để chẩn đoán bệnh lý thận và xây dựng phác đồ điều trị cho người bệnh.
- Hội chẩn chuyên khoa Tim mạch và các chuyên khoa liên quan để đánh giá các bệnh lý là nguyên nhân/hậu quả của bệnh lý thận và điều trị.
- Xem xét và điều chỉnh phác đồ ARV người bệnh đang điều trị nếu cần.
Phòng bệnh và xử trí
- Điều trị ARV sớm cho người HIV có bệnh lý thận liên quan đến HIV, tránh sử dụng các thuốc có độc tính với thận.
- Tư vấn về chế độ ăn, giảm cân, không hút thuốc; ăn ít muối không quá 6 g mỗi ngày.
- Điều trị các bệnh lý liên quan như đái tháo đường, tăng huyết áp, tăng lipid máu.
- Điều trị bệnh lý thận theo phác đồ của chuyên khoa Thận -Tiết niệu.
- Xem xét điều chỉnh phác đồ ARV, thay thuốc gây suy thận bằng thuốc khác nhưng vẫn đảm bảo hiệu lực ức chế HIV; điều chỉnh liều ARV theo mức lọc cầu thận (xem Phụ lục 14).
9. Bệnh lý xương
Bệnh lý xương thường gặp ở người nhiễm HIV bao gồm:
- Mất khoáng xương
- Thưa xương
- Loãng xương
- Hủy xương
- Hoại tử xương
- Người nhiễm HIV có nguy cơ gãy xương cao
Đánh giá yếu tố nguy cơ
- Tuổi cao: phụ nữ và nam giới > 50 tuổi, nữ giới; thiếu vitamin D; hút thuốc lá.
- Lối sống ít vận động; suy dinh dưỡng (BMI ≤ 16) hoặc béo phì (BMI > 30).
- Sử dụng corticoid kéo dài.
- Đái tháo đường, một số bệnh nội tiết (cường giáp và cận giáp, bệnh tuyến sinh dục nữ), bệnh lý thận (hội chứng Fanconi).
- Tiền sử gãy xương đùi trong gia đình.
- Sử dụng các thuốc ARV gây giảm mật độ xương như TDF, TAF, LPV/r.
Sàng lọc và chẩn đoán
- Hội chẩn chuyên khoa, điều trị nếu có bệnh lý xương và nguy cơ gãy xương.
- Đánh giá các bệnh lý liên quan với bệnh lý xương (bệnh lý thận, đái tháo đường, v.v…)
- Xem xét lại các thuốc ARV người bệnh đang dùng có thể gây giảm mật độ xương.
Phòng bệnh và xử trí
- Tư vấn không hút thuốc, điều chỉnh và duy trì lối sống lành mạnh.
- Điều trị các bệnh lý liên quan như đái tháo đường, tăng lipid máu
- Bổ sung đủ canxi và vitamin D hàng ngày.
- Xem xét điều chỉnh phác đồ ARV nếu cần.
1. ĐỐI VỚI TRẺ NHIỄM VÀ TRẺ PHƠI NHIỄM VỚI HIV
Trẻ phơi nhiễm và nhiễm HIV được tiêm chủng theo lịch như mọi trẻ khác, trừ một số vắc xin sau:
1.1 Vắc xin BCG
Chỉ định tiêm vắc xin BCG cho:
- Tất cả trẻ sinh từ mẹ không rõ tình trạng nhiễm HIV theo lịch tiêm chủng.
- Tất cả trẻ sinh từ mẹ nhiễm HIV nhưng chưa được xác định tình trạng HIV và không có dấu hiệu lâm sàng nhiễm HIV, bất kể trẻ có được dự phòng lây truyền HIV từ mẹ sang con hay không. Trì hoãn tiêm vắc xin BCG cho trẻ có các biểu hiện lâm sàng nghi nhiễm HIV cho đến khi khẳng định tình trạng nhiễm HIV.
- Trì hoãn tiêm vắc xin BCG cho trẻ sơ sinh được khẳng định nhiễm HIV cho đến khi trẻ được điều trị ARV ổn định (CD4 > 25% với trẻ dưới 5 tuổi và CD4 ≥ 200 TB/mm3 đối với trẻ từ 5 tuổi trở lên).
Lưu ý:
Theo dõi trẻ sau tiêm vắc xin BCG để phát hiện bệnh do tiêm BCG: Loét vị trí tiêm, viêm hạch, bệnh BCG lan tỏa (suy mòn, gan lách hạch to).
1.2. Các vắc xin khác
2.1. Các vắc xin sống: Sởi, quai bị, rubella, thủy đậu, bại liệt uống.
- Vắc xin sởi: Tiêm vắc xin sởi cho trẻ nhiễm HIV không có triệu chứng. Cân nhắc tiêm vắc xin sởi cho trẻ có triệu chứng nhiễm HIV nhưng không bị suy giảm miễn dịch nặng. Liều tiêm đầu tiên bắt đầu từ tháng thứ 6, hai liều tiếp được tiêm theo lịch tiêm chủng.
- Vắc xin quai bị, rubella, thủy đậu, bại liệt uống: Không sử dụng vắc xin quai bị, rubella, thủy đậu, bại liệt uống cho trẻ nhiễm HIV có suy giảm miễn dịch nặng. Khi trẻ được điều trị ARV ổn định tiếp tục tiêm cho trẻ theo lịch như trẻ không nhiễm HIV.
2.2. Các vắc xin khác không phải là vắc xin sống: Trẻ phơi nhiễm và nhiễm HIV được chỉ định như mọi trẻ khác.
2. ĐỐI VỚI NGƯỜI LỚN NHIỄM HIV
Tiêm chủng các vắc xin cho người lớn nhiễm HIV theo Bảng 27.
Bảng 27. Lịch tiêm chủng cho người lớn nhiễm HIV
|
| Cúm | Bạch hầu- Ho gà- Uốn ván | Thủy đậu | Vắc xin phế cầu | Vắc xin não mô cầu | Sởi, quai bị, Rubella | Thương hàn | HPV (nữ giới 16 - 26 tuổi) | Viêm gan A | Viêm gan B | HiB | Tả |
| CD4 <200 TB /mm 3 | Tiêm 1 mũi hàng năm | Cứ 10 năm tiêm nhắc lại 1 mũi | Trì hoãn | Tiêm 1 mũi | Tiêm theo lịch | Trì hoãn | Tiêm 1 mũi, nhắc lại 3 năm 1 lần | Tiêm 3 mũi: 0, 2, 6 (tháng) | 2 mũi, cách nhau 12-18 tháng | Tiêm 3 mũi: 0,1,6 | Cân nhắc tiêm 1- 3 mũi | Uống 2 liều, cách nhau 14 ngày |
| CD4 ≥200 TB /mm3 | Tiêm 2 mũi theo lịch | Tiêm 1 hoặc 2 mũi |
- Trường hợp phải trì hoãn tiêm vắc xin sống, có thể tiếp tục tiêm phòng sau khi người bệnh được điều trị ARV ổn định.
- Các vắc xin khác: tiêm phòng như người không nhiễm HIV.
- Vắc xin Covid-19: Người nhiễm HIV mắc COVID-19 có nguy cơ phải nhập viện và tử vong cao hơn so với người không nhiễm HIV. Vì vậy cần ưu tiên tiêm vắc xin Covid-19 cho người nhiễm HIV. Lịch tiêm phòng vắc xin thực hiện theo hướng dẫn của Bộ Y tế. Không có tương tác giữa vắc xin Covid-19 và thuốc ARV, vì vậy không ngừng điều trị thuốc ARV trước và sau khi tiêm.
DỰ PHÒNG, CHĂM SÓC VÀ HỖ TRỢ TRẺ VỊ THÀNH NIÊN
Theo khuyến cáo của Tổ chức Y tế thế giới thì trẻ vị thành niên là người từ 10 đến 19 tuổi. Kết quả của một số nghiên cứu, báo cáo tại Việt Nam cho thấy có một số yếu tố liên quan đến tuân thủ điều trị không tốt ở nhóm trẻ vị thành niên như hạn chế kiến thức về HIV, kỳ thị và phân biệt đối xử, các vấn đề liên quan đến trường học như lịch học trùng với lịch khám, vấn đề tài chính, nhận thức về tình trạng nhiễm HIV của bản thân, các vấn đề liên quan đến uống thuốc (quên thuốc, ngại uống thuốc,..) trẻ chưa được chuẩn bị tốt cho việc bộc lộ tình trạng nhiễm HIV, chưa nhận thức được tầm quan trọng của tuân thủ điều trị, tâm lý không tốt khi chuyển sang cơ sở điều trị người lớn.
I. DỰ PHÒNG, CHĂM SÓC VÀ HỖ TRỢ TRẺ VỊ THÀNH NIÊN NHIỄM HIV
1. Tư vấn bộc lộ tình trạng nhiễm HIV
1.1. Mục tiêu
- Giúp trẻ hiểu đúng về tình trạng nhiễm HIV một cách tích cực.
- Trang bị kiến thức, kĩ năng để trẻ tự bộc lộ tình trạng nhiễm HIV với người khác.
- Giáo dục trẻ tự chăm sóc, tuân thủ điều trị ARV, không làm lây truyền HIV cho người khác.
1.2. Nội dung
Bộc lộ tình trạng nhiễm HIV ở trẻ thực hiện theo sơ đồ 14.
Có 02 giai đoạn bộc lộ:
- Bộc lộ một phần;
- Bộc lộ toàn phần.
Bộc lộ toàn phần là thông báo cho trẻ về tình trạng nhiễm HIV của trẻ. Lứa tuổi được thông báo tình trạng nhiễm HIV phù hợp nhất là khi trẻ 10- 12 tuổi. Tuy nhiên, có thể bộc lộ một phần thực hiện khi trẻ 7 tuổi. Điều này giúp trẻ tuân thủ điều trị mà không nói cho trẻ biết trẻ nhiễm HIV và chuẩn bị cho bộc lộ toàn phần.
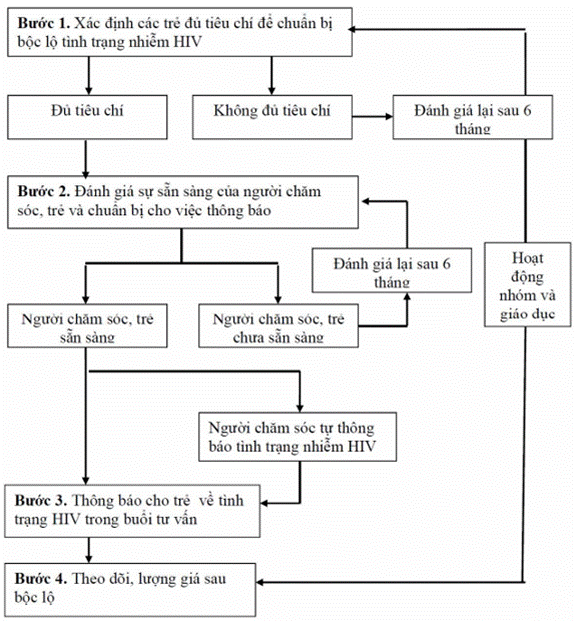
Sơ đồ 14: Quy trình bộc lộ tình trạng nhiễm HIV ở trẻ vị thành niên
1.2.1. Tiêu chuẩn bộc lộ tình trạng nhiễm HIV của trẻ
- Trẻ từ 7 tuổi trở lên và có người chăm sóc chính, liên tục.
- Người chăm sóc chính và trẻ không bị bệnh nặng
- Trẻ không bị chậm phát triển về tâm thần nặng
* Lưu ý:
- Nếu trẻ chưa đủ điều kiện bộc lộ tình trạng nhiễm HIV, đánh giá lại sau 6 tháng.
- Không chủ quan cho rằng trẻ đã biết tình trạng nhiễm HIV nên không tư vấn bộc lộ.
1.2.2. Chuẩn bị bộc lộ tình trạng nhiễm HIV cho trẻ
Chuẩn bị cho người chăm sóc:
- Cung cấp thông tin cho người chăm sóc về nhiễm HIV, nếu cần. Giải thtch cho người chăm sóc hiểu rõ hơn về lợi ích và bất lợi của việc bộc lộ và chuẩn bị cho họ đáp ứng với các bất lợi có thể gặp phải.
- Sự sẵn sàng bộc lộ tình trạng nhiễm HIV của trẻ: hiểu biết bệnh, ứng phó và duy trì bảo mật thông tin của trẻ.
- Chuẩn bị cho người chăm sóc về cách thức bộc lộ, những điều cần thảo luận với trẻ, và cách hỗ trợ tâm lí cho trẻ sau bộc lộ.
Chuẩn bị cho trẻ:
- Thăm dò khả năng đương đầu với các bất lợi và cách giải quyết vấn đề của trẻ khi bộc lộ tình trạng nhiễm, hướng dẫn trẻ cách bảo mật thông tin.
- Đánh giá sự sẵn sàng bộc lộ tình trạng nhiễm HIV ở trẻ.
Trường hợp trẻ hoặc người chăm sóc chưa sẵn sàng, định kỳ tư vấn cho trẻ và người chăm sóc về sự cần thiết và cách bộc lộ tình trạng nhiễm HIV của trẻ. Đánh giá lại sự sẵn sàng bộc lộ sau 6 tháng.
1.3. Tư vấn bộc lộ tình trạng HIV
- Đánh giá sự hiểu biết, sự quan tâm và thái độ của trẻ về bệnh nhiễm HIV.
- Thông báo cho trẻ về việc trẻ nhiễm HIV và ý nghĩa của việc nhiễm HIV.
- Cung cấp thông tin về tự chăm sóc, tầm quan trọng tuân thủ điều trị ARV, dự phòng NTCH, sống tích cực, sức khỏe sinh sản, tình dục và phòng nhiễm HIV
- Đánh giá, chia sẻ và hỗ trợ giải quyết các phản ứng cảm xúc của trẻ và người chăm sóc.
- Thảo luận về các việc thực hiện sau khi bộc lộ tình trạng nhiễm HIV, bao gồm hỗ trợ trẻ và người chăm sóc và cách xử lý bảo mật thông tin.
Lưu ý: người chăm sóc có thể phối hợp với nhân viên y tế hoặc tự thông báo tình trạng nhiễm HIV với sự trợ giúp của nhân viên y tế.
1.4. Theo dõi, lượng giá đáp ứng, thái độ của trẻ và người chăm sóc sau bộc lộ
Theo dõi, lượng giá việc đáp ứng, thái độ của trẻ và người chăm sóc ngay sau khi bộc lộ từ 1 đến 2 tuần, sau 2 tháng, sau 6 tháng và khi cần thiết:
- Đánh giá những thay đổi ở trẻ và người chăm sóc sau bộc lộ
- Bổ sung hiểu biết về nhiễm HIV, tuân thủ điều trị và tự chăm sóc sức khỏe.
- Hướng dẫn trẻ bảo mật thông tin về tình trạng nhiễm HIV
2. Chăm sóc sức khỏe sinh sản và sức khỏe tình dục
2.1. Mục tiêu:
- Giúp trẻ nhận biết tình cảm của bản thân và biết cách tự kiểm soát, xử trí.
- Giúp trẻ có quyết định đúng đắn về hành vi QHTD, đưa ra các quyết định tích cực liên quan đến sức khỏe sinh sản, tình dục và dự phòng nhiễm HIV.
2.2. Nội dung tư vấn sức khỏe sinh sản và sức khỏe tình dục
Từ 10 - 13 tuổi: Cung cấp kiến thức về thay đổi thể chất, tuổi dậy thì và những biến đổi về tâm lý. Lưu ý trẻ vị thành niên nhiễm HIV có thể chậm dậy thì hơn những trẻ bình thường.
Trên 13 tuổi:
- Cung cấp thông tin trẻ về giới, quan hệ tình dục, kiến thức về HIV, đặc biệt thông tin nguy cơ cao nhiễm HIV cao ở nhóm có QHTD đồng giới nam, nhóm chuyển giới, người bán dâm.
- Tư vấn xét nghiệm cho bạn tình, đặc biệt bạn tình đồng giới nam, người chuyển giới và bạn chích đi xét nghiệm HIV. Tư vấn hỗ trợ, kết nối xét nghiệm HIV, và dịch vụ dự phòng và điều trị
- Trao đổi với trẻ về các biện pháp an toàn tình dục dự phòng lây nhiễm các bệnh lây truyền qua đường tình dục, tránh thai, kế hoạch hoá gia đình, mang thai và phòng lây truyền HIV từ mẹ sang con. Giới thiệu dịch vụ chăm sóc sức khỏe sinh sản: dịch vụ tránh thai, khám điều trị bệnh lây truyền qua đường tình dục.
- Hướng dẫn kĩ năng nhận biết, phòng tránh nguy cơ bị bạo hành, lạm dụng tình dục; kĩ năng và trách nhiệm cần bộc lộ tình trạng nhiễm HIV với bạn tình và giới thiệu bạn tình xét nghiệm HIV.
- Hỗ trợ một số kỹ năng sống cần thiết để trẻ vị thành niên có thể có thái độ, hành vi phù hợp và thực hành an toàn (kỹ năng từ chối, kỹ năng thương thuyết, kỹ năng tự ra quyết định,...).
3. Chuyển tiếp trẻ vị thành niên sang giai đoạn trưởng thành và sang dịch vụ chăm sóc sức khỏe người lớn
3.1. Mục tiêu:
Chuẩn bị đầy đủ kiến thức và kĩ năng cho trẻ để chuyển sang giai đoạn trưởng thành và sang chăm sóc người lớn:
- Biết và duy trì các hoạt động chăm sóc, bảo vệ sức khỏe, biết cách tự chăm sóc bản thân và tìm đến các dịch vụ chăm sóc y tế khi cần.
- Sử dụng các dịch vụ chăm sóc người lớn và tuân thủ điều trị
3.2. Nội dung thực hiện
Thực hiện theo Sơ đồ 15
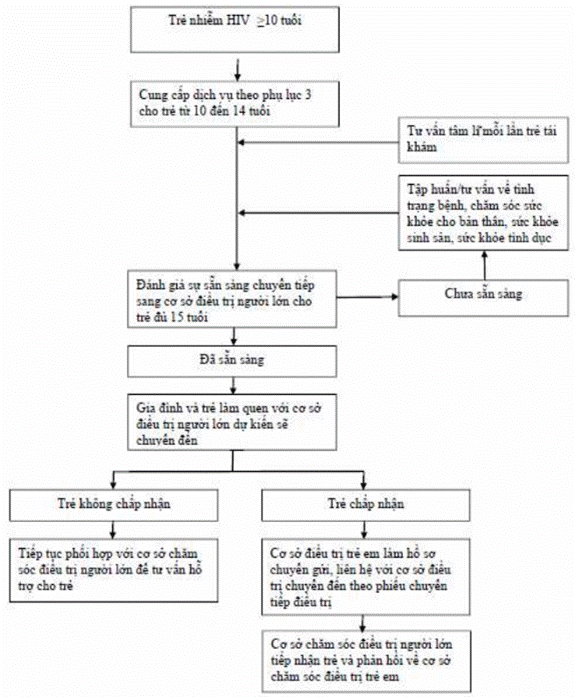
Sơ đồ 15: Quy trình chuyển trẻ sang điều trị tại cơ sở điều trị HIV người lớn
3.2.1. Chuẩn bị tại cơ sở chăm sóc điều trị trẻ em
- Phân công cán bộ phụ trách (bác sĩ, điều dưỡng, nhân viên tâm lý, cán bộ xã hội, nếu có) xây dựng kế hoạch chuyển gửi cho từng trẻ từ 3 năm trước khi trẻ đến tuổi chuyển gửi. Chuyển tiếp khi trẻ đủ 15 tuổi và đã được bộc lộ hoàn toàn tình trạng nhiễm HIV.
- Tiếp tục tư vấn về HIV, giúp trẻ hiểu rõ tình trạng bệnh, sự cần thiết của tự chăm sóc, tuân thủ điều trị, sức khỏe sinh sản, tình dục và trang bị cho trẻ kỹ năng sống. Xác định rào cản có thể xảy ra ảnh hưởng đến tâm lý, tuân thủ điều trị và biện pháp hỗ trợ
- Thăm dò ý kiến của trẻ, người chăm sóc về cơ sở chăm sóc điều trị người lớn muốn chuyển đến.
- Liên lạc cơ sở chăm sóc điều trị người lớn trước khi chuyển. Có thể cho trẻ và người chăm sóc tham quan cơ sở người lớn.
Lưu ý: Trẻ đủ 15 tuổi nhưng chưa sẵn sàng chuyển tiếp, phối hợp với cơ sở điều trị người lớn để tiếp tục chăm sóc hỗ trợ cho đến khi trẻ hết tuổi vị thành niên (19 tuổi).
3.2.2. Chuyển gửi:
- Cấp thuốc ARV đủ dùng cho đến khi nhận được thuốc ARV từ cơ sở mới.
- Viết phiếu chuyển tiếp điều trị cho trẻ.
- Kết nối và huy động các nhóm đồng đẳng, câu lạc bộ trẻ vị thành niên để hỗ trợ trẻ VTN mới chuyển tiếp sang chăm sóc điều trị người lớn.
3.3.3. Theo dõi sau chuyển gửi:
- Liên hệ với cơ sở tiếp nhận để khẳng định sự chuyển tiếp thành công.
- Sau 15 ngày chuyển tiếp nếu trẻ chưa đến cơ sở mới, cơ sở chuyển gửi có trách nhiệm liên hệ với trẻ, hỗ trợ các khó khăn trong quá trình chuyển tiếp. Phối hợp với cơ quan đầu mối Phòng, chống HIV/AIDS và cơ sở người lớn để đảm bảo duy trì điều trị.
- Ghi chép, theo dõi các trường hợp đã chuyển tiếp.
3.3.4. Cơ sở chăm sóc điều trị người lớn (nơi tiếp nhận trẻ).
- Cán bộ phụ trách cần hiểu rõ những thách thức có thể gặp ở trẻ chuyển gửi
- Chọn ngày cố định để khám trẻ phù hợp với các ngày trẻ nghỉ học để đến nhận thuốc.
- Ghi phiếu phản hồi gửi cơ sở chuyển gửi khi đã tiếp nhận trẻ.
- Hội chẩn tâm lý đối với các trẻ có vấn đề tâm lý hay tuân thủ điều trị kém
- Đánh giá tuân thủ điều trị, tiếp tục theo dõi và điều trị. Phối hợp với cơ sở chuyển gửi để tư vấn hỗ trợ liên tục cho trẻ sau chuyển tiếp.
4. Hỗ trợ tuân thủ và duy trì điều trị ARV cho trẻ vị thành niên nhiễm HIV
4.1. Đánh giá các yếu tố ảnh hưởng đến tuân thủ điều trị ARV
- Yếu tố hành vi: Quên uống thuốc, ngại uống thuốc, viên thuốc lớn, mất thuốc, lịch học trùng lịch tái khám, lĩnh thuốc, uống rượu, sử dụng ma túy.
- Yếu tố sức khỏe, nhận thức: Hạn chế kiến thức về HIV và về ý nghĩa của tuân thủ điều trị. Trẻ cảm thấy khỏe rồi hoặc bị tác dụng phụ.
- Yếu tố cảm xúc, tâm lý: Cô lập, trầm cảm, bất đồng với cha mẹ, thiếu hỗ trợ về tâm lý,
không được chuẩn bị tâm lý trước khi chuyển sang cơ sở chăm sóc điều trị người lớn.
- Yếu tố kinh tế, xã hội: Kỳ thị và phân biệt đối xử, trẻ mồ côi, không có người hỗ trợ, kinh tế bị phụ thuộc, khó khăn khi đến cơ sở chăm sóc điều trị để khám và lĩnh thuốc.
4.2. Nội dung hỗ trợ tuân thủ điều trị trẻ vị thành niên
- Hỗ trợ trẻ vị thành niên duy trì tuân thủ điều trị trước, trong và sau quá trình chuyển tiếp sang chăm sóc điều trị người lớn.
- Động viên, khen ngợi khi trẻ tuân thủ điều trị tốt. Nếu tuân thủ không tốt, đánh giá, tìm hiểu rào cản, thách thức và thực hiện các can thiệp hỗ trợ tuân thủ điều trị.
- Các can thiệp hỗ trợ tuân thủ bao gồm: nhắn tin trên điện thoại di động, công cụ nhắc nhở uống thuốc, giáo dục lại về tuân thủ điều trị.
- Chủ động liên lạc với trẻ vị thành niên và người chăm sóc ngay khi trẻ không tái khám đúng hẹn. Sắp xếp lịch khám bệnh linh hoạt để phù hợp với giờ học của trẻ.
- Tư vấn tăng cường tuân thủ điều trị cho trẻ có kết quả tải lượng HIV ≥ 50 bản sao/ml và được thực hiện lại lần hai sau đó một tháng.
- Phối hợp với người chăm sóc, nhóm đồng đẳng để hỗ trợ tâm lý cho trẻ, nâng cao sức khỏe tâm thần, ngăn chặn các hành vi tiêu cực ảnh hưởng đến tuân thủ điều trị,…
- Phối hợp với các tổ chức xã hội đoàn thể để tăng cường hỗ trợ toàn diện cho trẻ vị thành niên nhiễm HIV.
II. DỰ PHÒNG LÂY NHIỄM HIV CHO TRẺ VỊ THÀNH NIÊN
1. Thông tin truyền thông về dự phòng lây nhiễm HIV
- Xây dựng thông điệp truyền thông, tờ rơi, poster về giới, sức khỏe tình dục, sức khỏe sinh sản, bệnh lây truyền qua đường tình dục bao gồm nhiễm HIV và các biện pháp dự phòng.
- Cung cấp các thông tin trên, thông tin dịch vụ xét nghiệm HIV, tự xét nghiệm, PrEP, điều trị HIV, sức khỏe sinh sản trên các phương tiện thông tin đại chúng, mạng xã hội, các ứng dụng hẹn hò, fanpage, tại các sự kiện của các trường trung học, đại học,…
- Đăng tải các thông tin/khóa học về giới, sức khỏe sinh sản, sức khỏe tình dục và dự phòng các bệnh lây truyền qua đường tình dục bao gồm HIV như sử dụng bao cao su, chất bôi trơn, PrEP,…trên mạng xã hội, app Blued, Grindr, tiktok để học sinh, sinh viên có thể tự tìm hiểu.
- Lồng ghép cung cấp thông tin/ tổ chức khóa về giới, sức khỏe sinh sản, sức khỏe tình dục và dự phòng các bệnh lây truyền qua đường tình dục bao gồm HIV với chương trình giảng dạy, hoạt động ngoại khóa tại các trường trung học và đại học
2. Tiếp cận nhóm trẻ vị thành niên nguy cơ cao nhiễm HIV
- Tiếp cận nhóm trẻ vị thành niên nguy cơ cao nhiễm HIV: MSM, người chuyển giới vị thành niên, trẻ vị thành niên gái bán dâm, trẻ vị thành niên sử dụng ma túy thông qua mạng xã hội, các ứng dụng hẹn hò, fanpage, tại các sự kiện của các trường trung học, đại học…và thông qua nhóm đồng đẳng để:
+ Cung cấp kiến thức lây nhiễm HIV và các bệnh lây truyền qua đường tình dục, biện pháp tránh thai và các biện pháp dự phòng giảm nguy cơ (sử dụng bao cao su, chất bôi trơn,…) và cung cấp các thông tin về các dịch vụ tư vấn và xét nghiệm HIV, tự xét nghiệm HIV, dịch vụ PrEP
+ Cung cấp thông tin các biện pháp an toàn tình dục, dự phòng lây nhiễm HIV và các bệnh lây truyền QHTD (sử dụng bao cao su, chất bôi trơn), tránh thai. Giới thiệu dịch vụ chăm sóc sức khỏe sinh sản: tránh thai, kế hoạch hóa gia đình, khám điều trị bệnh lây truyền qua đường tình dục.
- Tư vấn và xét nghiệm HIV cho trẻ vị thành niên có nguy cơ nhiễm HIV và kết nối chuyển gửi đến dịch vụ dự phòng và điều trị HIV và các dịch vụ phù hợp.
Chương 7. CUNG CẤP DỊCH VỤ VÀ CẢI THIỆN CHẤT LƯỢNG
1. Nguyên tắc
- Lấy người bệnh là trung tâm.
- Cung cấp dịch vụ theo tình trạng bệnh.
- Lồng ghép và đa dạng mô hình cung cấp dịch vụ.
- Cải thiện chất lượng dịch vụ lâm sàng và cận lâm sàng; thiết lập môi trường khám bệnh thân thiện, giảm kỳ thị và phân biệt đối xử với HIV.
- Giảm thiểu nguy cơ lây nhiễm COVID-19 và các bệnh truyền nhiễm khác cho người bệnh và nhân viên y tế.
2. Gói dịch vụ chăm sóc và điều trị HIV:
2.1. Gói dịch vụ cơ bản
- Điều trị ARV.
- Điều trị dự phòng sau phơi nhiễm (PEP).
- Dự phòng, chẩn đoán và điều trị các bệnh nhiễm trùng cơ hội.
- Dự phòng, chẩn đoán và điều trị lao, viêm gan vi rút, các bệnh đồng nhiễm thường gặp.
- Phối hợp trong điều trị dự phòng lây truyền HIV từ mẹ sang con.
- Chăm sóc giảm nhẹ cho người nhiễm HIV.
- Xét nghiệm HIV cho bạn tình, bạn chích của người nhiễm HIV.
- Tư vấn bộc lộ tình trạng nhiễm HIV, chăm sóc sức khỏe sinh sản và chuyển tiếp trẻ vị thành niên đến các dịch vụ phù hợp.
- Tư vấn và chuyển gửi người bệnh đến các dịch vụ điều trị liên quan khác.
2.2. Gói dịch vụ toàn diện
Bao gồm các dịch vụ trong gói cơ bản và các dịch vụ sau:
- Phát hiện, điều trị hoặc chuyển gửi điều trị một số bệnh không lây nhiễm.
- Phát hiện, điều trị hoặc chuyển gửi chẩn đoán và điều trị các nhiễm khuẩn lây truyền qua đường tình dục.
- Phát hiện và chuyển gửi dịch vụ tư vấn sức khỏe tâm thần.
- Tư vấn, chuyển gửi người bệnh đến cơ sở cung cấp dịch vụ dinh dưỡng, hỗ trợ xã hội.
- Điều trị PrEP và các biện pháp dự phòng khác.
3. Cung cấp dịch vụ cho người nhiễm HIV
Cung cấp dịch vụ điều trị cho người nhiễm HIV nên được thực hiện tại các cơ sở y tế tuyến cơ sở, gần nơi người bệnh sinh sống và cung cấp khám chữa bệnh bảo hiểm y tế đối với điều trị HIV và các dịch vụ y tế khác.
Các dịch vụ điều trị thuốc ARV được cung cấp tùy thuộc vào tình trạng bệnh và tình trạng điều trị thuốc ARV của người nhiễm, bao gồm người có bệnh HIV tiến triển, người không có bệnh HIV tiến triển, người điều trị ARV chưa ổn định, người điều trị ARV ổn định.
Cơ sở y tế cung cấp dịch vụ cho người nhiễm HIV không chỉ cung cấp dịch vụ điều trị thuốc ARV mà còn cung cấp hoặc hỗ trợ người nhiễm HIV tiếp cận với các dịch vụ khác khi có nhu cầu như:
- Xét nghiệm HIV;
- Chăm sóc sức khỏe bà mẹ và trẻ em;
- Sức khỏe sinh sản và tình dục, bao gồm cả biện pháp tránh thai, nhiễm trùng lây truyền qua đường tình dục;
- Chẩn đoán và điều trị bệnh lao;
- Quản lý điều trị các bệnh lây nhiễm, không lây nhiễm, sức khỏe tâm thần;
- Điều trị thay thế các chất gây nghiện dạng thuốc phiện;
- Điều trị dự phòng trước phơi nhiễm với HIV.
Các dịch vụ điều trị HIV có thể được cung cấp tại các cơ sở y tế hoặc lưu động ngoài cơ sở y tế do nhân viên y tế thực hiện.
Có thể ứng dụng công nghệ thông tin trong chăm sóc và điều trị HIV khi đặt lịch khám, lịch nhắc hẹn khám, tư vấn cho người bệnh hoặc hội chẩn, khám bệnh, chữa bệnh từ xa.
4. Cung cấp dịch vụ cho một số nhóm đặc biệt
4.1. Trẻ phơi nhiễm với HIV
4.1.1. Quản lý điều trị trẻ phơi nhiễm với HIV (bao gồm trẻ sinh ra từ mẹ nhiễm HIV dưới 18 tháng tuổi; mẹ có kết quả xét nghiệm HIV có phản ứng) tại cơ sở cung cấp dịch vụ chăm sóc sức khỏe sinh sản không phải cơ sở điều trị thuốc ARV
a) Tư vấn về lợi ích, sự cần thiết của việc sử dụng thuốc ARV và chỉ định thuốc ARV cho trẻ để điều trị dự phòng lây truyền HIV từ mẹ sang con;
b) Hướng dẫn người chăm sóc trẻ cách bảo quản, lấy thuốc ARV HIV đảm bảo đủ liều theo quy định và cách cho trẻ uống thuốc tại nhà;
c) Xét nghiệm chẩn đoán sớm nhiễm HIV cho trẻ sau sinh 0 đến 2 ngày tuổi nếu có chỉ định.
d) Giới thiệu, chuyển trẻ đến chăm sóc, điều trị tiếp tục tại cơ sở điều trị bằng thuốc ARV có quản lý điều trị trẻ nhiễm HIV, phơi nhiễm với HIV khi trẻ được 4 tuần tuổi.
4.1.2. Quản lý điều trị trẻ phơi nhiễm với HIV tại cơ sở điều trị thuốc ARV có quản lý điều trị trẻ nhiễm HIV và phơi nhiễm với HIV
a) Đánh giá tình trạng toàn thân, phát triển tâm thần, thể chất của trẻ; tư vấn dinh dưỡng và chăm sóc phù hợp;
b) Tiếp tục điều trị dự phòng lây truyền HIV từ mẹ sang con bằng thuốc ARV;
đ) Dự phòng nhiễm trùng cơ hội bằng thuốc co-trimoxazole;
e) Tư vấn về tuân thủ điều trị, theo dõi tác dụng không mong muốn của thuốc và cách xử trí;
g) Chỉ định xét nghiệm chẩn đoán sớm nhiễm HIV ở trẻ dưới 18 tháng tuổi và xử trí theo kết quả xét nghiệm;
h) Tư vấn nuôi dưỡng trẻ, tư vấn tiêm chủng, theo dõi chặt chẽ diễn biến lâm sàng, phát hiện sớm biểu hiện nhiễm HIV của trẻ trong tất cả các lần đến khám;
4.2. Trẻ em và trẻ vị thành niên nhiễm HIV
Dịch vụ cung cấp cho trẻ và trẻ vị thành niên nhiễm HIV có thể độc lập hoặc lồng ghép với việc cung cấp dịch vụ điều trị cho người lớn nhiễm HIV. Ngoài việc cung cấp các dịch vụ điều trị thuốc ARV cho trẻ, cần cung cấp các dịch vụ khác bao gồm:
- Tư vấn hỗ trợ tinh thần và tư vấn bộc lộ tình trạng nhiễm HIV;
- Tự chăm sóc sức khỏe bản thân;
- Sức khỏe sinh sản, sức khỏe tình dục; bệnh lây truyền qua đường tình dục.
- Tư vấn chuyển trẻ đến điều trị tại cơ sở điều trị HIV người lớn;
Để duy trì dịch vụ chăm sóc, điều trị hiệu quả, các cơ sở cung cấp dịch vụ cho trẻ và trẻ vị thành niên thực hiện các nội dung sau:
- Huy động sự tham gia của cộng đồng, bao gồm cha mẹ, người giám hộ, người chăm sóc và các tổ chức dựa vào cộng đồng hỗ trợ trẻ tiếp cận và sử dụng dịch vụ chăm sóc y tế cần thiết cho trẻ.
- Kết nối với các dịch vụ chăm sóc y tế và các dịch vụ khác phù hợp với nhu cầu theo từng giai đoạn lứa tuổi của trẻ.
- Tôn trọng, bảo vệ và thực hiện các quyền của trẻ vị thành niên, không phân biệt đối xử, thái độ không phán xét đối với trẻ vị thành niên.
- Thiết lập môi trường cung cấp dịch vụ linh hoạt phù hợp với lịch học, riêng tư, đảm bảo tính bí mật cho trẻ.
- Cho phép trẻ tham gia vào việc lập kế hoạch và cải thiện chất lượng dịch vụ tại các cơ sở cung cấp dịch vụ.
- Theo dõi chặt chẽ quá trình điều trị của trẻ; nhanh chóng và chủ động thực hiện các biện pháp hỗ trợ trẻ quay trở lại điều trị khi trẻ bỏ điều trị.
4.3. Phụ nữ mang thai
- Thực hiện xét nghiệm tải lượng HIV, đặc biệt tại các tháng cuối của thai kỳ để đánh giá nguy cơ lây truyền HIV từ mẹ sang con và xử trí kịp thời.
- Phối hợp chặt chẽ giữa bác sĩ điều trị HIV và bác sĩ sản khoa trong điều trị dự phòng lây truyền HIV từ mẹ sang con.
4.4. Người cao tuổi
- Chủ động phát hiện, điều trị hoặc chuyển gửi người bệnh cao huyết áp và tiểu đường đến các cơ sở chuyên khoa.
- Theo dõi chặt chẽ việc điều trị cao huyết áp, tiểu đường và các bệnh không lây nhiễm khác ở người nhiễm HIV.
5. Hỗ trợ tuân thủ và duy trì điều trị
- Thiết lập môi trường cung cấp dịch vụ thân thiện, an toàn, phù hợp với người bệnh.
- Tập huấn cho nhân viên y tế về kỹ năng giao tiếp, tập trung vào nhu cầu người bệnh, giảm kỳ thị và phân biệt đối xử.
- Huy động sự tham gia của cộng đồng trong hỗ trợ tuân thủ điều trị thông qua các câu lạc bộ, nhóm đồng đẳng, người nhà người bệnh…
- Áp dụng công nghệ thông tin vào việc đăng ký điều trị ARV, đăng ký lịch hẹn, nhắc lịch tái khám qua tin nhắn, tư vấn tuân thủ điều trị.
- Tìm kiếm và kết nối người bỏ trị, gián đoạn điều trị quay lại điều trị.
- Phối hợp giữa cơ sở khám chữa bệnh HIV với nhóm hỗ trợ tại cộng đồng, đơn vị vận chuyển thuốc để cung cấp thuốc cho người bệnh do tác động của COVID-19.
6. Cung cấp dịch vụ trong bối cảnh COVID-19
Đảm bảo cung cấp dịch vụ điều trị và chăm sóc HIV liên tục thông qua thực hiện các nội dung sau:
- Thiết lập các kênh thông tin phù hợp (điện thoại, tin nhắn, zalo…) giữa cơ sở điều trị HIV với người bệnh để chủ động trao đổi thông tin khi người nhiễm HIV bị cách ly, điều trị COVID-19 hoặc sống trong khu vực bị phong tỏa; khi cơ sở y tế bị phong tỏa do tác động của dịch COVID-19.
- Huy động sự tham gia của cộng đồng, nhân viên y tế, nhân viên tình nguyện, đơn vị vận chuyển trong việc cung cấp thuốc ARV và các thuốc thiết yếu khác khi người nhiễm HIV bị cách ly, sống trong khu vực bị phong tỏa hoặc khi cơ sở y tế bị phong tỏa.
- Phối hợp chặt chẽ giữa các cơ sở điều trị HIV cho người bệnh với cơ sở điều trị HIV gần nơi người bệnh sinh sống để đảm bảo người bệnh tiếp tục được điều trị thuốc ARV.
- Phối hợp chặt chẽ giữa cơ sở điều trị HIV với cơ sở điều trị COVID-19 trong việc duy trì điều trị thuốc ARV ở người bệnh HIV mắc COVID-19.
II. CẢI THIỆN CHẤT LƯỢNG CHĂM SÓC VÀ ĐIỀU TRỊ HIV
1. Mục tiêu
- Đảm bảo các cơ sở y tế thực hiện tốt các quy trình và hướng dẫn quốc gia về dự phòng, chẩn đoán, Điều trị và chăm sóc HIV để cung cấp dịch vụ chất lượng, hiệu quả, an toàn và lấy người bệnh làm trung tâm.
- Tăng cường việc tiếp cận với các dịch vụ có chất lượng cao về tư vấn, xét nghiệm và chăm sóc điều trị HIV từ đó làm tăng tỷ lệ duy trì điều trị, giảm tỷ lệ tử vong, giảm kháng thuốc và giảm lây nhiễm HIV cho cộng đồng.
2. Nguyên tắc thực hiện
- Đo lường việc thực hiện các quy trình và hướng dẫn hiện hành về HIV dựa trên các chỉ số cải thiện chất lượng.
- Thực hiện liên tục theo thời gian.
- Sử dụng hệ thống quản lý chất lượng để đảm bảo hiệu quả và tính bền vững của chương trình.
3. Chu trình cải thiện chất lượng
- Đo lường và đánh giá các chỉ số cải thiện chất lượng bao gồm chăm sóc và điều trị HIV (HIVQUAL), các chỉ số cảnh báo sớm HIV kháng thuốc (EWI) và điều trị dự phòng trước phơi nhiễm với HIV (PrEPQUAL). Các chỉ số cải thiện chất lượng được thu thập thông qua việc chọn mẫu từ bệnh án và sổ theo dõi điều trị ARV và PrEP. Đo lường các chỉ số cải thiện chất lượng được thực hiện theo chu kỳ 6 tháng hoặc hàng năm. Xem xét kết quả các chỉ số và lựa chọn chỉ số ưu tiên cần cải thiện.
- Phân tích vấn đề tìm nguyên nhân: Sử dụng sơ đồ diễn tiến để liệt kê các nguyên nhân. Vẽ sơ đồ khung xương cá hoặc cây vấn đề để sắp xếp nguyên nhân theo một trình tự logic.
- Xác định khả năng can thiệp đối với mỗi nguyên nhân (can thiệp hoàn toàn, can thiệp một phần, không can thiệp). Đặt câu hỏi “nhưng; tại sao” để tìm nguyên nhân gốc rễ. Chọn nguyên nhân ưu tiên để can thiệp.
- Đưa ra và lựa chọn các giải pháp can thiệp phù hợp: Có khả năng thực hiện được, chấp nhận được, có hiệu lực, hiệu quả cao và có khả năng duy trì. Sử dụng bảng lựa chọn giải pháp bằng cách chấm điểm tính hiệu quả và tính khả thi. Xác định tích số bằng tính hiệu quả nhân với tính khả thi. Chọn những phương pháp thực hiện có điểm tích số cao hơn để thực hiện.
- Lập kế hoạch cải thiện chất lượng. Xác định mục tiêu cải thiện: Mục tiêu cần nêu rõ sẽ cải thiện vấn đề gì, cho đối tượng nào, ở đâu, khi nào và bao nhiêu. Xem xét các thông tin liên quan để ước lượng khả năng thay đổi vấn đề thông qua can thiệp. Đảm bảo mục tiêu đủ 05 tiêu chuẩn: đặc thù, đo lường được, thtch hợp, thực thi và thời gian thực hiện.
- Xây dựng kế hoạch cải thiện chất lượng: Liệt kê các hoạt động cần thiết để thực hiện từng biện pháp can thiệp. Xác định thời gian cần thiết để thực hiện các hoạt động. Xác định người thực hiện, người chịu trách nhiệm, người phối hợp và giám sát thực hiện. Xác định địa điểm thực hiện, nguồn lực cần thiết để thực hiện các hoạt động và dự kiến kết quả đạt được.
- Thực hiện kế hoạch cải thiện chất lượng theo kế hoạch đã xây dựng
- Đánh giá tiến trình thực hiện kế hoạch cải thiện chất lượng.
- Thực hiện theo dõi giám sát hỗ trợ đảm bảo việc thực hiện cải thiện chất lượng theo đúng kế hoạch. Sơ bộ đánh giá kết quả cải thiện chất lượng so với kế hoạch sau khi thực hiện được 1/2 thời gian của một chu kỳ cải thiện chất lượng. Điều chỉnh kế hoạch cải thiện nếu cần.
- Dựa trên kết quả thực hiện cải thiện chất lượng, các cơ sở y tế tổ chức thảo luận về kế hoạch đã thực hiện và điều chỉnh kế hoạch nếu cần thiết cho phù hợp trong giai đoạn tiếp theo.
- Sau khi kết thúc một chu trình, các cơ sở điều trị HIV, PrEP tiếp tục lựa chọn các chỉ số cần cải thiện chất lượng để thực hiện một chu trình cải thiện chất lượng tiếp theo.
GIAI ĐOẠN LÂM SÀNG BỆNH HIV Ở NGƯỜI LỚN, VỊ THÀNH NIÊN VÀ TRẺ EM
| Người lớn và vị thành niêna | Trẻ em |
| Giai đoạn lâm sàng 1 |
|
| Không triệu chứng Bệnh lý hạch toàn thân dai dẳng | Không triệu chứng Bệnh lý hạch lympho toàn thân dai dẳng |
| Giai đoạn lâm sàng 2 |
|
| Sụt cân vừa phải không rõ nguyên nhân (<10% cân nặng cơ thể) Nhiễm trùng đường hô hấp tái phát (viêm xoang, viêm amidan, viêm tai giữa, viêm họng) Bệnh zô-na Viêm khóe miệng Loét miệng tái phát Phát ban sẩn ngứa Nấm móng Viêm da bã nhờn | Gan lách to dai dẳng không rõ nguyên nhân Nhiễm trùng đường hô hấp trên mạn tính hoặc tái phát (viêm tai giữa, chảy dịch tai, viêm xoang, viêm amidan) Bệnh zô-na Hồng ban vạch ở lợi Loét miệng tái phát Phát ban sẩn ngứa Nấm móng Nhiễm vi rút mụn cơm lan rộng U mềm lây lan rộng Viêm da đốm lan toả Sưng tuyến mang tai dai dẳng không rõ nguyên nhân |
| Giai đoạn lâm sàng 3 |
|
| Sụt cân mức độ nặng không rõ nguyên nhân (>10% cân nặng cơ thể) Tiêu chảy mạn tính kéo dài trên 1 tháng không rõ nguyên nhân Sốt kéo dài không rõ nguyên nhân (không liên tục hoặc liên tục trên 1 tháng) Nấm candida miệng kéo dài Bạch sản dạng lông ở miệng Lao phổi Nhiễm khuẩn nặng (như viêm mủ màng phổi, viêm mủ cơ, nhiễm trùng xương khớp, hoặc viêm màng não, nhiễm khuẩn huyết) Viêm loét miệng, viêm lợi hoặc viêm quanh răng hoại tử cấp Thiếu máu (< 8 g/dl), giảm bạch cầu trung tính (< 0,5 x 109 /l) hoặc giảm tiểu cầu mạn tính (< 50 x 109 /l) không rõ nguyên nhân | Suy dinh dưỡng ở mức độ trung bìnhb không rõ nguyên nhân không đáp ứng thích hợp với điều trị chuẩn Tiêu chảy kéo dài không rõ nguyên nhân (từ 14 ngày trở lên) Sốt kéo dài không rõ nguyên nhân (trên 37.5°C, không liên tục hoặc liên tục kéo dài trên 1 tháng) Nấm candida miệng kéo dài (sau 6 tuần đầu) Bạch sản dạng lông ở miệng Lao hạch, Lao phổi Viêm phổi nặng tái diễn do vi khuẩn Viêm lợi hoặc viêm quanh răng loét hoại tử cấp Thiếu máu (< 8 g/dl), giảm bạch cầu trung tính (< 0,5 x 109/l) hoặc giảm tiểu cầu mạn tính (< 50 x 109/l) không rõ nguyên nhân Viêm phổi kẽ dạng lympho có triệu chứng. Bệnh phổi mạn tính liên quan đến HIV, bao gồm cả giãn phế quản. |
| Giai đoạn lâm sàng 4 |
|
| Hội chứng suy mòn do HIV Viêm phổi do Pneumocystis jirovecii (PCP) | Gầy mòn, còi cọc nặng hoặc suy dinh dưỡng nặngc không giải thích được không đáp ứng phù hợp với điều trị chuẩn thông thường |
| Viêm phổi do vi khuẩn tái phát Nhiễm herpes simplex mãn tính (môi miệng, sinh dục, hoặc hậu môn, trực tràng) kéo dài trên 1 tháng, hay herpes nội tạng bất kể vị trí nào) Nhiễm nấm candida thực quản (hoặc nấm candida khí quản, phế quản hoặc phổi) Lao ngoài phổi Kaposi sarcoma Nhiễm cytomegalovirus (viêm võng mạc hoặc nhiễm cytomegalovirus tạng khác) Toxoplasma ở thần kinh trung ương (sau thời kỳ sơ sinh) Bệnh lý não do HIV Nhiễm nấm cryptococcus ngoài phổi, bao gồm cả viêm màng não Nhiễm mycobacteria không phải lao lan tỏa Bệnh lý não chất trắng đa ổ tiến triển Nhiễm cryptosporidium mạn tính Nhiễm Isosporia mạn tính Nhiễm nấm lan tỏa (bệnh do histoplasma ngoài phổi, coccidioidomycosis, bệnh do nấm Talaromyces) U lympho (u lympho không Hodgkin não hoặc tế bào B) Bệnh lý thận hoặc bệnh lý cơ tim liên quan tới HIV Nhiễm khuẩn huyết tát phát (bao gồm cả Salmonella không thương hàn) Ung thư cổ tử cung xâm lấn Bệnh leishmania lan toả không điển hình | Viêm phổi do Pneumocystis jirovecii (PCP) Nhiễm khuẩn nặng tái diễn, như viêm mủ màng phổi, viêm mủ cơ, nhiễm trùng xương khớp, hoặc viêm màng não nhưng loại trừ viêm phổi Nhiễm herpes mạn tính (Nhiễm herpes simplex mạn tính ở môi miệng hoặc ngoài da kéo dài trên 1 tháng hoặc ở bất cứ tạng nào) Nhiễm nấm candida thực quản (hoặc nấm candida khí quản, phế quản hoặc phổi) Lao ngoài phổi Kaposi sarcoma Nhiễm cytomegalovirus (viêm võng mạc hoặc nhiễm cytomegalovirus tạng khởi phát sau 1 tháng tuổi) Toxoplasma ở thần kinh trung ương (sau thời kỳ sơ sinh) Bệnh lý não do HIV Nhiễm nấm cryptococcus ngoài phổi, bao gồm cả viêm màng não Nhiễm mycobacteria không phải lao lan tỏa Bệnh lý não chất trắng đa ổ tiến triển Nhiễm cryptosporidium mạn tính (có tiêu chảy) Isosporiasis mạn tính Nhiễm nấm lan tỏa (bệnh do histoplasma ngoài phổi, coccidioidomycosis, bệnh do nấm Talaromyces) U lympho (không Hodgkin thể não hoặc tế bào B) Bệnh lý thận hoặc bệnh lý cơ tim liên quan tới HIV |
aTrong bảng này, vị thành niên được xác định là trẻ từ 15 tuổi trở lên. Đối với trường hợp dưới 15 tuổi, sử dụng phân giai đoạn lâm sàng như trẻ em.
bĐối với trẻ dưới 5 tuổi, suy dinh dưỡng trung bình được xác định gồm cân nặng theo chiều cao nhỏ hơn hoặc bằng 2 z-score hoặc chu vi giữa cánh tay từ 115 mm đến dưới 125 mm.
c Đối với trẻ dưới 5 tuổi, gầy mòn được xác định là cân nặng theo chiều cao nhỏ hơn hoặc bằng 3 z-score; còi cọc được xác định là chiều dài theo tuổi /chiều cao theo tuổi < -2 z-score; suy dinh dưỡng cấp nặng là cân nặng theo chiều cao nhỏ hơn hoặc bằng 3 z-score hoặc chu vi phần giữa cánh tay < 115 mm hoặc có phù.
PHIẾU ĐÁNH GIÁ NGUY CƠ VÀ CHỈ ĐỊNH ĐIỀU TRỊ DỰ PHÒNG TRƯỚC PHƠI NHIỄM VỚI HIV (PrEP)
| Thông tin khách hàng | |||||||
| Họ và tên: | Năm sinh: | ||||||
| Địa chỉ: | Số điện thoại: | ||||||
| STT | Câu hỏi sàng lọc | ||||||
| 1 | Giới tính lúc sinh của bạn | □ Nam | □ Nữ |
| |||
| 2 | Hiện nay, bạn tự nhận mình thuộc giới tính nào | □ Nam | □ Nữ | □ Chuyển giới nữ | □ Chuyển giới nam | □ Khác | |
| 3 | Bạn có QHTD với | □ Nam | □ Nữ | □ Cả nam và nữ | |||
| 4 | Trong 6 tháng qua, bạn có: | ||||||
| 4.1 | QHTD đường hậu môn hoặc âm đạo: - không sử dụng bao cao su với từ 2 bạn tình trở lên, hoặc - với 1 bạn tình nhưng bạn tình có nguy cơ lây nhiễm HIV cao, hoặc - với người nhiễm HIV chưa Điều trị ARV hoặc TL HIV >200 bản sao/mL máu, hoặc - có sử dụng chất gây nghiện khi QHTD, hoặc - có tiền sử mắc hoặc điều trị các BLTQĐTD như lậu, giang mai, chlamydia. | □ Không | □ Có/Không trả lời* | ||||
| 4.2 | Dùng chung dụng cụ tiêm chích | □ Không | □ Có/Không trả lời* | ||||
| 5 | Trong 3 ngày qua, bạn có QHTD không dùng BCS hoặc dùng chung dụng cụ tiêm chích với người có HIV hoặc không rõ tình trạng nhiễm HIV | □ Không | □ Có** | ||||
| 6 | Trong 4 tuần qua, bạn có các triệu chứng giống như cảm cúm, viêm họng, vã mồ hôi, sưng hạch, loét miệng, đau đầu hay dị ứng VÀ cho rằng mình có nguy cơ nhiễm HIV | □ Không | □ Có*** | ||||
| 7 | Bạn có nhu cầu sử dụng PrEP? | Không/Không biết | □ Có* | ||||
KẾT LUẬN
| □ *Xem xét chỉ định PrEP | □ **Đánh giá PEP | □ ***Theo dõi nhiễm HIV cấp |
LIỀU LƯỢNG CỦA CÁC THUỐC ARV CHO NGƯỜI LỚN VÀ TRẺ > 10 TUỔI
| Tên chung | Liều lượng |
| Ức chế sao chép ngược nucleoside (NRTIs)/ Ức chế sao chép ngược nucleotide (NtRTIs) | |
| Abacavir (ABC) | 300 mg 2 lần mỗi ngày hoặc 600 mg 1 lần trong ngày |
| Emtricitabine (FTC) | 200 mg 1 lần trong ngày |
| Lamivudine (3TC) | 150 mg 2 lần mỗi ngày hoặc 300 mg 1 lần trong ngày |
| Zidovudine (AZT) | 250−300 mg 2 lần mỗi ngày |
| Tenofovir disoproxil fumarate (TDF) | 300 mg 1 lần trong ngày |
| Tenofovir alafenamide (TAF) | 10 hoặc 25 mg 1 lần trong ngày |
| Ức chế sao chép ngược không-nucleoside (NNRTIs) | |
| Efavirenz (EFV) | 400 hoặc 600 mg 1 lần trong ngày |
| Nevirapine (NVP) | 200 mg 1 lần trong ngày trong 14 ngày, sau đó 200 mg 2 lần mỗi ngày. NVP chỉ sử dụng trong tình huống đặc biệt. |
| Ức chế Proteases (PIs) | |
| Darunavir + ritonavir (DRV/r) | 800 mg +100 mg 1 lần trong ngày hoặc 600mg + 100 mg 2 lần mỗi ngày |
| Lopinavir/ritonavir (LPV/r) | 400 mg/100 mg 2 lần mỗi ngày. Cân nhắc đối với những người có điều trị lao Nếu điều trị lao bằng rifabutin, không cần thiết điều chỉnh liều. Nếu điều trị lao bằng rifampicin, điều chỉnh liều LPV/r (LPV 800 mg + RTV200 mg hai lần mỗi ngày hoặc LPV 400 mg + RTV 400 mg hai lần mỗi ngày) |
| Ức chế men tích hợp (INSTIs) | |
| Raltegravir (RAL) | 400 mg 2 lần mỗi ngày |
| Dolutegravir (DTG) | 50 mg 1 lần mỗi ngày |
| Khi điều trị lao bằng rifampicin: Điều chỉnh liều DTG (50 mg x 2 lần / ngày). RAL (800 mg x 2 lần / ngày) Đối với liều DTG và RAL đã được điều chỉnh cần theo dõi chặt chẽ. Nên duy trì thêm hai tuần liều cuối cùng của rifampicin. Khi có rifabutin hoặc rifapentine, không cần liều điều chỉnh liều | |
Lưu ý:
- Viên phối hợp liều cố định TLD (tenofovir 300 mg, lamivudine 300 mg, dolutegravir 50mg) có thể sử dụng 1 viên/ngày cho trẻ > 10 tuổi nặng từ 30 kg trở lên.
- Viên bao phim DTG 50 mg có thể sử dụng cho trẻ nặng > 20 kg
- TDF có thể sử dụng cho trẻ > 10 tuổi nặng trên 30 kg
- TAF 25 mg và TAF + FTC + DTG (TAF 25 mg, emtricitabine 200 mg, dolutegravir 50 mg, thuốc kết hợp liều cố định) ngày một lần đối với người trên 10 tuổi và nặng từ 25 kg trở lên.
Liều TAF giảm xuống 10 mg trong phác đồ tăng cường.
LIỀU LƯỢNG CÁC CÔNG THỨC DẠNG DUNG DỊCH THUỐC ARV UỐNG CHO TRẺ SƠ SINH DƯỚI 4 TUẦN TUỔIa
| Thuốc | Liều lượng dung dịch uống | 2-<3 kg | 3-<4 kg | 4-<5 kg | ||||
| Sáng | Tối | Sáng | Tối | Sáng | Tối | |||
| AZT | 10 mg/mL | 1 mL | 1 mL | 1,5 mL | 1,5 mL | 2 mL | 2 mL | |
| ABC | 20 mg/mL | 0,4 mL | 0,4 mL | 0,5 mL | 0,5 mL | 0.6 mL | 0.6 mL | |
| NVP | 10 mg/mL | 1,5 mL | 1,5 mL | 2 mL | 2 mL | 3 mL | 3 mL | |
| 3TC | 10 mg/mL | 0,5 mL | 0,5 mL | 0,8 mL | 0,8 mL | 1 mL | 1 mL | |
| LPV/rb | 80 mg/20 mg/mL | 0,6 mL | 0,6 mL | 0,8 mL | 0,8 mL | 1 mL | 1 mL | |
|
| Hạt 40 mg/túi 10 mg | - | - | 2 | 2 | 2 | 2 | |
| RAL | 10 mg/mL (Hạt uống cho hỗn hợp dung dịch: 100 mg/gói)c | <1 tuần | 0.4 mL (một lần một ngày) | 0.5 mL (một lần một ngày) | 0.7 mL (một lần một ngày) | |||
| >1 tuần | 0.8 mL | 0.8 mL | 1 mL | 1 mL | 1.5 mL | 1.5 mL | ||
a Tất cả các thuốc ARV, ngoại trừ RAL (thay đổi liều lượng sau tuần 1), nên dựa trên cân nặng khi bắt đầu điều trị và duy trì cho đến bốn tuần tuổi để tránh việc thay đổi liều liên tục trong thời gian ngắn và giảm sai sót (do việc tăng cân hạn chế trong bốn tuần đầu sau sinh). Không nên dùng dung dịch LPV/r cho trẻ sinh non cho đến khi trẻ được 42 tuần tuổi.
b Không sử dụng dung dịch LPV/r cho trẻ sơ sinh dưới 2 tuần tuổi. Viên bao phim LPV/r không được sử dụng cho trẻ sơ sinh dưới ba tháng. Có thể dùng LPV/r dạng gói: sử dụng một gói/lần - hai lần/ngày cho trẻ sơ sinh trên hai tuần tuổi và cân nặng 2 - 3 kg.
c RAL dạng hạt cho hỗn hợp dung dịch uống nên được sử dụng cho trẻ sơ sinh cân nặng ít nhất 2 kg và được cho uống một lần mỗi ngày trong tuần đầu tiên sau sinh, sau đó là hai lần một ngày
LIỀU ĐƠN GIẢN HÓA CỦA THUỐC VIÊN UỐNG MỘT LẦN MỖI NGÀY CHO TRẺ TỪ 04 TUẦN TUỔI TRỞ LÊNa
| Thuốc | Liều lượng thuốc viên dành cho trẻ | Số viên hoặc viên nang theo nhóm cân nặng mỗi ngày một lần | Liều lượng thuốc viên cho người lớn | Số viên theo nhóm cân nặng mỗi ngày một lần | ||||
| 3-<6 kg | 6-<10 kg | 10-<14 kg | 14-<20 kg | 20-<25 kg | 25-<35 kg | |||
| EFVb | Viên nén (có khía) 200 mg | - | - | 1 | 1,5 | 1,5 | - | 2 |
| ABC/3TC | Viên nén (phân tán) 60 mg/30 mg | 2 | 3 | 4 | 5 | 6 | 600 mg/300 mg | 1 |
| Viên nén (phân tán) 120 mg/60 mg | 1 | 1,5 | 2 | 2,5 | 3 | |||
| DRVc | Viên nén 600 mg | - | - | - | 1 | 1 | 600 mg | 1 |
| Viên nén 150 mg | - | - | - | 4 | 4 | |||
| RTVd | Viên nén 25 mg | - | - | - | 4 | 4 | 100 mg | 1 |
| Viên nén 50 mg | - | - | - | 2 | 2 | |||
| DTGe | Viên nén bao phim 50 mg | - | - | - | - | 1 | 50 mg | 1 |
| Viên nén phân tán 5 mg | 1 | 3 | 4 | 5 | 6 | |||
| Viên nén phân tán có khía 10 mg | 0,5 | 1,5 | 2 | 2,5 | 3 | |||
a Đối với trẻ sơ sinh dưới bốn tuần tuổi, xem liều lượng tại Phụ lục 3. Liều thuốc được giảm xuống do khả năng bài tiết và chuyển hóa thuốc giảm. Đối với trẻ sơ sinh ít nhất bốn tuần tuổi nhưng nặng dưới 3 kg, sự đào thải ở thận và gan không phải là vấn đề lớn, nhưng hiện chưa chắc chắn về liều lượng thuốc ARV thích hợp cho trẻ sinh thiếu tháng và nhẹ cân.
b EFV không được sử dụng cho trẻ dưới ba tuổi và cân nặng dưới 10 kg.
c DRV kết hợp với RTV được sử dụng cho trẻ trên 3 tuổi, một lần mỗi ngày nếu chưa từng sử dụng PIs trước đó.
d RTV chỉ nên được sử dụng như một chất tăng cường khi kết hợp với DRV hoặc để tăng cường dược lực học của LPV/r khi sử dụng đồng thời với rifampicin trong điều trị lao.
e Viên nén phân tán DTG 30 mg tương ứng với viên nén bao phim DTG 50 mg. Viên nén bao phim DTG 50 mg được ưu tiên cho trẻ em từ 20 kg (trừ khi trẻ không thể nuốt được viên nén). Đối với trẻ từ 10 tuổi trở lên và nặng trên 3 0 kg, ưu tiên sử dụng TLD liều cố định: TDF 300 mg, 3TC 300 mg và DTG 50 mg.
LIỀU ĐƠN GIẢN CỦA THUỐC VIÊN DÙNG 2 LẦN MỖI NGÀY CHO TRẺa
| Thuốc | Liều lượng thuốc viên dành cho trẻ | Số viên hoặc mL buổi sáng và buổi tối theo nhóm cân nặng | Liều lượng thuốc viên cho người lớn | Số viên theo nhóm cân nặng | ||||||||||
| 3-<6 kg | 6-<10 kg | 10-<14 kg | 14-<20 kg | 20-<25 kg | 25-<35 kg | |||||||||
| Sáng | Tối | Sáng | Tối | Sáng | Tối | Sáng | Tối | Sáng | Tối | Sáng | Tối | |||
| Thuốc viên | ||||||||||||||
| AZT | Viên nén (phân tán) 60 mg | 1 | 1 | 1,5 | 1,5 | 2 | 2 | 2,5 | 2,5 | 3 | 3 | 300 mg | 1 | 1 |
| ABC | Viên nén (phân tán) 60 mg | 1 | 1 | 1,5 | 1,5 | 2 | 2 | 2,5 | 2,5 | 3 | 3 | 300 mg | 1 | 1 |
| LPV/rb | Viên nén 100 mg/25 mg | - | - | - | - | 2 | 1 | 2 | 2 | 2 | 2 | - | 3 | 3 |
| Viên bao phim 40 mg/10 mg | 2 | 2 | 3 | 3 | 4 | 4 | 5 | 5 | 6 | 6 | - | - | ||
| Gói hạt 40 mg/ 10 mg | 2 | 2 | 3 | 3 | 4 | 4 | 5 | 5 | 6 | 6 | - | - | ||
| DRVc | Viên nén 75 mg | - | - | - | - | - | - | 5 | 5 | 5 | 5 | 400 mg | 1 | 1 |
| RTVd | Viên nén 25 mg | - | - | - | - | - | - | 2 | 2 | 2 | 2 | 100 mg | 1 | 1 |
| Viên nén 50 mg | - | - | - | - | - | - | 1 | 1 | 1 | 1 | ||||
| RALe | Viên nhai 25 mg | 1 | 1 | 2 | 2 | 3 | 3 | 4 | 4 | 6 | 6 | 400 mg | 1 | 1 |
| Viên nhai 100 mg | - | - | - | - | - | - | 1 | 1 | 1,5 | 1,5 | ||||
LIỀU ĐƠN GIẢN THUỐC DUNG DỊCH UỐNG DÙNG 2 LẦN MỖI NGÀY CHO TRẺa
| Thuốc | Liều lượng chất lỏng dạng uống dành cho trẻ | Số viên hoặc mL buổi sáng và buổi tối theo nhóm cân nặng | Liều lượng thuốc viên cho người lớn | Số viên theo nhóm cân nặng | ||||||||||
| 3-<6 kg | 6-<10 kg | 10-<14 kg | 14-<20 kg | 20-<25 kg | 25-<35 kg | |||||||||
| Sáng | Tối | Sáng | Tối | Sáng | Tối | Sáng | Tối | Sáng | Tối | Sáng | Tối | |||
| Thuốc dung dịch dạng uống | ||||||||||||||
| AZT | 10 mg/mL | 6 mL | 6 mL | 9 mL | 9 mL | 12 mL | 12 mL | - | - | - | - | - | - | - |
| ABCb | 20 mg/mL | 3 mL | 3 mL | 4 mL | 4 mL | 6 mL | 6 mL | - | - | - | - | - | - | - |
| 3TC | 10 mg/mL | 3 mL | 3 mL | 4 mL | 4 mL | 6 mL | 6 mL | - | - | - | - | - | - | - |
| LPV/rc | 80 mg/20 mg/mL | 1 mL | 1 mL | 1.5 mL | 1.5 mL | 2 mL | 2 mL | 2.5 mL | 2.5 mL | 3 mL | 3 mL | - | - | - |
| DRVd | 100 mg/mL | - | - | - | - | 2.5 mL | 2.5 mL | 3.5 mL | 3.5 mL | - | - | - | - | - |
| RTVe | 80 mg/mL | - | - | - | - | 0.5 mL | 0.5 mL | 0.6 mL | 0.6 mL | - | - | - | - | - |
| RALf | 10 mg/mL (Hạt uống cho hỗn hợp dung dịch: 100 mg/gói) | 3 mL | 3 mL | 5 mL | 5 mL | 8 mL | 8 mL | 10 mL | 10 mL | - | - | - | - | - |
a Đối với trẻ sơ sinh dưới bốn tuần tuổi, xem liều lượng tại Phụ lục 3, liều thuốc được giảm xuống do khả năng bài tiết và chuyển hóa thuốc giảm.
b Liều này được thiết kế để phù hợp với liều khuyến cáo cho công thức thuốc viên ở trên.
c Dung dịch LPV/r cần được bảo quản lạnh trong quá trình vận chuyển và lưu giữ. Công thức viên nén bền nhiệt LPV/r phải được nuốt toàn bộ và không được chia nhỏ, nhai, hòa tan hoặc nghiền nát. Viên nén 200/50 mg dành cho người lớn có thể được sử dụng cho trẻ em nặng từ 14- <25 kg (một viên vào buổi sáng và một viên vào buổi tối) và cho trẻ nặng từ 25- <35 kg (hai viên vào buổi sáng và một viên vào buổi tối). Viên bao phim LPV/r không nên được sử dụng cho trẻ sơ sinh dưới ba tháng tuổi. Các dạng bào chế rắn tương đương như LPV/r dạng hạt, có thể được sử dụng từ hai tuần tuổi. Do nguồn cung hạn chế, không khuyến khích dùng dạng viên bao hoặc dạng hạt cho trẻ nặng hơn 14 kg, thay vào đó, trẻ nên dùng LPV/r 100/25 mg dạng viên nén.
d DRV sử dụng cho trẻ em trên ba tuổi cần dùng kèm 0,5 mL hỗn dịch uống RTV 80 mg/mL nếu trẻ nặng dưới 15 kg, và dùng kèm RTV 50 mg (sử dụng dạng viên hàm lượng 25 mg hoặc 50 mg) cho trẻ em cân nặng 15 - <30 kg. Viên nén RTV 100- mg có thể được sử dụng như một chất tăng cường nếu không có sẵn viên nén RTV hàm lượng thấp hơn, dựa trên kinh nghiệm hạn chế cho thấy khả năng chấp nhận và dung nạp tốt.
e RAL dạng hạt được sử dụng cho trẻ từ sơ sinh. Sử dụng viên nén dạng nhai phân tán hàm lượng 25 mg cho trẻ sơ sinh và trẻ em trên bốn tuần và cân nặng ít nhất 3 kg. Việc quản lý sử dụng uống thuốc RAL dạng hạt cần được hướng dẫn và tư vấn đầy đủ.
LIỀU CTX DỰ PHÒNG CHO TRẺ EM VÀ NGƯỜI LỚN
| Cân nặng (kg) Liều: 5 mg (TMP)/kg/ngày | Xi-rô TMP 40 mg/SMX 200 mg /5ml x 1 lần/ngày | Viên nén TMP 20mg/SMX 100mg x 1 lần/ngày | Gói TMP 40mg/ SMX 200 mg x 1 lần/ngày | Viên nén TMP 80 mg/SMX 400 mg x 1 lần/ngày | Viên nén TMP 160 mg/SMX 800 mg x 1 lần/ngày |
| 3,0 - 5,9 | 2,5ml/lần | 1 viên/lần | ½ gói | ¼ viên/lần |
|
| 6,0 - 9,9 | 5ml/lần | 2 viên/lần | 1gói | ½ viên/lần |
|
| 10 - 13,9 | 5ml/lần | 2 viên/lần | 1 gói | ½ viên/lần |
|
| 14 - 19,9 | 10ml/lần | 4 viên/lần | 2 gói | 1 viên/lần |
|
| 20 - 24,9 | 10ml/lần | 4 viên/lần | 2 gói | 1 viên/lần |
|
| 25 - 34,9 |
|
|
| 2 viên/lần | 1 viên/lần |
| >= 35 |
|
|
| 2 viên/lần | 1 viên/lần |
ĐIỀU TRỊ HỘI CHỨNG TIẾT DỊCH NIỆU ĐẠO
| Căn nguyên | Phác đồ ưu tiên | Phác đồ thay thế |
| N. gonorrhoeae | Ceftriaxon 250 mg tiêm bắp liều duy nhất Kết hợp azithromycin 1g uống liều duy nhất | Cefixim 400 mg, uống liều duy nhất Kết hợp azithromycin 1g uống liều duy nhất |
| C.trachomatis | Trường hợp Điều trị lậu không kết hợp azithromycin, điều trị: Doxycyclin 100mg, uống 2 lần/ngày trong 7 ngày | Trường hợp điều trị lậu không kết hợp azithromycin, điều trị: Azithromycin 1g uống liều duy nhất hoặc Erythromycin 500mg, uống 4 lần/ngày trong 7 ngày. hoặc Ofloxacin 200-400mg, uống 2 lần/ngày trong 7 ngày |
| Trường hợp các biểu hiện tiết dịch niệu đạo tái phát | ||
| T. vaginalis | Metronidazole 2g uống liều duy nhất | Metronidazole 400 mg hoặc 500 mg uống 2 lần/ngày trong 7 ngày |
| M. Genitalium | Azithrom ycin 500 mg uống ngày 1 và 250 mg hàng ngày từ ngày thứ 2 đến ngày thứ 5 |
|
ĐIỀU TRỊ HỘI CHỨNG TIẾT DỊCH ÂM ĐẠO
| Căn nguyên | Phác đồ ưu tiên | Phác đồ thay thế | Phụ nữ mang thai* |
| Phác đồ Điều trị nhiễm trùng âm đạo | |||
| Viêm âm đạo do vi khuẩn | Metronidazole 400 mg hoặc 500 mg uống 2 lần/ngày trong 7 ngày | Clindamycin 300 mg uống 2 lần/ngày trong 7 ngày
Metronidazole 2g uống liều duy nhất | Metronidazole 200 mg hoặc 250 mg uống 3 lần/ngày trong 7 ngày hoặc Metronidazole viêm đặt âm đạo 2 lần/ngày trong 7 ngày Clindamycin 300 mg uống 2 lần/ngày trong 7 ngày |
| T. vaginalis | Metronidazole 2g uống liều duy nhất hoặc Metronidazole 400 mg hoặc 500 mg uống 2 lần/ngày trong 7 ngày | Tinidazole 2g uống liều duy nhất Hoặc Tinidazole 500 mg uống 2 lần/ngày trong 5 ngày | Metronidazole 200 mg hoặc 250 mg uống 3 lần/ngày trong 7 ngày hoặc Metronidazole viêm đặt âm đạo 2 lần/ngày trong 7 ngày |
| C. Albican | Micronazole đặt âm đạo 200 mg vào buổi tối trong 3 tối Hoặc Clitrimazole viên đặt âm đạo 100 mg trong 7 tối | Fluconazole 150 mg (hoặc 200 mg) uống liều duy nhất Hoặc Nystatin 200.000 đơn vị, đặt âm đạo trong 7 tối | Micronazole đặt âm đạo 200 mg vào buổi tối trong 3 tối hoặc Clitrimazole viên đặt âm đạo 100 mg trong 7 tối hoặc Nystatin 200.000 đơn vị, đặt âm đạo trong 7 tối |
| Lưu ý: * Phụ nữ mang thai tốt nhất nên tránh sử dụng metronidazole trong 3 tháng đầu | |||
| Phác đồ điều trị nhiễm trùng cổ tử cung | |||
| Căn nguyên | Phác đồ ưu tiên | Phác đồ thay thế | Phụ nữ mang thai hoặc đang cho con bú |
| N.gonorrhoeae | Ceftriaxon 250 mg, tiêm bắp, liều duy nhất Kết hợp azithromycin 1g uống liều duy nhất. | Cefixim 400 mg, uống liều duy nhất Kết hợp azithromycin 1g uống liều duy nhất | Ceftriaxon 250 mg, tiêm bắp, liều duy nhất Kết hợp azithromycin 1g uống liều duy nhất Hoặc Cefixim 400 mg, uống liều duy nhất Kết hợp azithromycin 1g uống liều duy nhất |
| C. trachomatis | Trường hợp điều trị lậu không kết hợp azithromycin, điều trị: Doxycyclin 100mg, uống 2 lần/ngày trong 7 ngày | Nếu điều trị lậu không kết hợp azithromycin: Azithrom ycin 1g uống liều duy nhất hoặc Erythromycin 500mg, uống 4 lần/ngày trong 7 ngày hoặc Ofloxacin 200-400mg, uống 2 lần/ngày trong 7 ngày | Erythromycin 500mg, uống 4 lần/ngày trong 7 ngày. hoặc Azithromycin 1g uống liều duy nhất đối với trường hợp điều trị lậu không kết hợp azithromycin |
| M.Genitalium | Azithrom ycin 500 mg uống ngày 1, 250 mg hàng ngày từ ngày 2 đến ngày 5 |
| Azithromycin 500 mg uống ngày 1, 250 mg hàng ngày từ ngày 2 đến ngày 5 |
ĐIỀU TRỊ HỘI CHỨNG ĐAU BỤNG DƯỚI Ở PHỤ NỮ
| Căn nguyên | Phác đồ ưu tiên | Phác đồ thay thế |
| N.gonorrhoeae | Ceftriaxon 250 mg tiêm bắp liều duy nhất Kết hợp azithromycin 1g uống liều duy nhất | Cefixim 400 mg, uống liều duy nhất Kết hợp azithromycin 1g uống liều duy nhất |
| C.trachomatis | Doxycyclin 100mg, uống 2 lần/ngày trong 14 ngày | Trường hợp Điều trị lậu không kết hợp azithromycin, điều trị: Erythromycin 500mg, uống 4 lần/ngày trong 14 ngày. |
| Điều trị vi khuẩn kỵ khí cùng với điều trị N.gonorrhoeae (lậu) và C.trachomatis | ||
| Vi khuẩn kỵ khí | Metronidazole 400 mg hoặc 500 mg, uống 2 lần/ngày trong 14 ngày |
|
ĐIỀU TRỊ HỘI CHỨNG LOÉT SINH DỤC
| Căn nguyên | Phác đồ ưu tiên | Phác đồ thay thế | Phụ nữ mang thai, cho con bú và dưới 16 tuổi |
| Herpes sinh dục |
|
| |
| Herpes sinh dục tiên phát | Acyclovir 400 mg uống 3 lần/ngày trong 10 ngày (liều chuẩn) hoặc acyclovir 200 mg uống 5 lần/ngày trong 10 ngày | Valaciclovir 500 mg uống 2 lần/ngày trong 10 ngày hoặc famciclovir 250 mg uống 3 lần/ngày trong 10 ngày | Có thể sử dụng acyclovir khi lợi ích cao hơn nguy cơ Liều tương tự phụ nữ không mang thai |
| Herpes sinh dục tái phát | Acyclovir 400 mg uống 3 lần/ngày trong 5 ngày, hoặc 800 mg uống2 lần/ngày trong 5 ngày hoặc 800 mg uống 3 lần/ngày trong 2 ngày | Valaciclovir 500 mg trong 5 ngày hoặc Famciclovir 250 mg x 2 lần/ngày trong 5 ngày (Người nhiễm HIV 500 mg x 2 lần/ngày). | Acyclovir 400 mg uống 3 lần/ngày trong 5 ngày, hoặc 800 mg uống2 lần/ngày trong 5 ngày hoặc 800 mg uống 3 lần/ngày trong 2 ngày |
| Điều trị dự phòng Cho người bệnh tái phát 4-6 đợt/năm hoặc hơn. | Acyclovir 400 mg uống 2 lần/ngày hàng ngày, trong 6-12 tháng hoặc Valaciclovir 500 mg 1 lần/ngày (Người nhiễm HIV điều trị valaciclovir 500 mg x 2 lần /ngày) | Famciclovir 250 mg uống 2 lần/ngày hàng ngày, trong 6-12 tháng (Người nhiễm HIV 500 mg x 2 lần/ngày). | Acyclovir 400 mg uống 2 lần/ngày hàng ngày, trong 6-12 tháng hoặc Valaciclovir 500 mg 1 lần/ngày (Người nhiễm HIV điều trị valaciclovir 500 mg x 2 lần /ngày) |
| Giang mai | |||
| Thể bệnh | Người lớn và trẻ VTN |
| |
|
| Phác đồ ưu tiên | Phác đồ thay thế | Phụ nữ có thai |
| Giang mai sớm (≤ 2 năm | Benzathin penicillin 2,4 triệu U, tiêm bắp sâu, liều duy nhất | Doxycyclin 100mg, uống 2 lần/ ngày, trong 14 ngày; hoặc Erythromycin 500mg, uống 4 lần/ ngày, trong 14 ngày | Benzathin penicillin 2,4 triệu U, tiêm bắp sâu, liều duy nhất hoặc Erythromycin 500mg, uống 4 lần/ ngày, trong 14 ngày Ceftriaxon 1g, tiêm bắp sâu, 1 lần/ ngày, trong 10-14 ngày |
| Giang mai muộn (>2 năm hoặc không rõ thời gian mắc) | Benzathin penicillin 2,4 triệu U, tiêm bắp sâu, 1 lần/ tuần trong 3 tuần liên tiếp | Procain penicillin 1,2 triệu U, tiêm bắp sâu, 1 lần/ngày, trong 20 ngày hoặc Doxycyclin 100mg, uống 2 lần/ ngày, trong 30 ngày | Erythromycin 500mg, uống 4 lần/ ngày, trong 30 ngày Lưu ý: Doxycyclin chống chỉ định cho phụ nữ mang thai |
ĐIỀU TRỊ HỘI CHỨNG TIẾT DỊCH HẬU MÔN TRỰC TRÀNG
| Căn nguyên | Phác đồ ưu tiên | Phác đồ thay thế |
| N.gonorrhoeae | Ceftriaxon 250 mg tiêm bắp liều duy nhất Kết hợp azithromycin 1g uống liều duy nhất | Cefixim 400 mg, uống liều duy nhất Kết hợp azithromycin 1g uống liều duy nhất |
| C.trachomatis | Trường hợp Điều trị lậu không kết hợp azithromycin, điều trị: Doxycyclin 100mg, uống 2 lần/ngày trong 7 ngày hoặc Doxycyclin 100mg, uống 2 lần/ngày trong 21 ngày nếu nghi ngờ hoặc chẩn đoán xác định bệnh hột xoài (Lymphogranuloma venereum- LGV) | Trường hợp điều trị lậu không kết hợp azithromycin, điều trị: Erythromycin 500mg, uống 4 lần/ngày trong 14 ngày. |
| Giang mai (nếu có loét) | Benzathin penicillin 2,4 triệu U, tiêm bắp sâu, liều duy nhất Người bệnh có xét nghiệm giang mai dương tính và không có loét: tiêm 1 lần/tuần trong 3 tuần | Doxycyclin 100mg, uống 2 lần/ ngày, trong 14 ngày; hoặc Erythromycin 500mg, uống 4 lần/ ngày, trong 14 ngày (có thể điều trị 30 ngày nếu XN huyết thanh chẩn đoán dương tính) |
| Herpes sinh dục
| Herpes sinh dục tiên phát Acyclovir 400 mg uống 3 lần/ngày trong 10 ngày (liều chuẩn)hoặc Acyclovir 200 mg uống 5 lần/ngày trong 10 ngày | Valaciclovir 500 mg 2 lần/ngày trong 3 ngày |
| Herpes sinh dục tái phát Acyclovir 400 mg uống 3 lần/ngày trong 5 ngày, hoặc 800 mg uống2 lần/ngày trong 5 ngày hoặc 800 mg uống 3 lần/ngày trong 2 ngày | Valaciclovir 500 mg 2 lần/ngày trong 3 ngày (Người nhiễm HIV điều trị valaciclovir 500 mg x 2 lần/ngày trong 5 ngày) | |
| Điều trị dự phòng Acyclovir 400 mg uống 2 lần/ngày hàng ngày, trong 6-12 tháng hoặc Valaciclovir 500 mg 1 lần/ngày (Người nhiễm HIV điều trị valaciclovir 500 mg x 2 lần /ngày) |
Famciclovir 250 mg uống 2 lần/ngày hàng ngày, trong 6-12 tháng (Người nhiễm HIV 500 mg x 2 lần/ngày). |
CHỈNH LIỀU ARV THEO MỨC LỌC CẦU THẬN
| Các thuốc ARV | Mức lọc cầu thận (mL/phút) | Lọc máu khi mức lọc cầu thận < 10 | |||
| ≥ 50 | 30-49 | 10-29 | < 10 | ||
| ABC | Không yêu cầu chỉnh liều | ||||
| FTC 200 mg ngày một lần | 200 mg hai ngày một lần | 200 mg ngày một lần
| 200 mg bốn ngày một lần | 200 mg bốn ngày một lần | |
| 3TC 300 mg ngày một lần | 150 mg ngày một lần | 100 mg ngày một lần | 50-25 mg ngày một lần | 50-25 mg | |
| TDF 300 mg ngày một lần | 300 mg mỗi 48giờ | Thay thuốc khác nếu không có thuốc thay thế: 300 mg 2 lần một tuần (mỗi 72-96giờ) | Không khuyến cáo sử dụng | 300 mg | |
| DTG 50 mg ngày một lần | Không cần điều chỉnh liều | ||||
| TAF 25 mg ngày một lần | Không cần điều chỉnh liều đối với các trường hợp suy thận vừa, nặng và chạy thận. Chưa có dữ liệu về việc sử dụng TAF trên người bệnh có CrCl <15mL/phút | ||||
| AZT 300 mg | Không cần điều chỉnh liều | 100 mg 8 giờ một lần | 100 mg 8 giờ một lần | ||
| NNRTIs (EFV, NVP) | Không yêu cầu chỉnh liều | ||||
| Các thuốc PIs | Không yêu cầu chỉnh liều | ||||
CHỈNH LIỀU ARV THEO PHÂN ĐỘ CHILD-PUGH
|
| Child -Pugh | ||
|
| A | B | C |
| ABC | 200 mg * 2 lần/ ngày | Chống chỉ định | |
| FTC hoặc 3TC | Không cần chỉnh liều | ||
| TDF hoặc TDF/3TC | Không cần chỉnh liều | ||
| ZDV | Không cần chỉnh liều | Không cần điều chỉnh liều | Giảm ½ liều hoặc giãn thời gian dùng |
| EFV | Không cần điều chỉnh liều | Cẩn thận khi suy gan | |
| NVP |
| Chống chỉ định | |
| ATV |
| 300 mg hàng ngày | Không khuyến cáo |
| RTV |
| Không sử dụng RTV tăng cường | |
| LPV |
| Cẩn trọng khi suy gan | |
| DTG | Không cần điều chỉnh liều | Chống chỉ định | |
| TAF | Không cần điều chỉnh liều | Chống chỉ định | |
TRỊ VIÊM GAN VI RÚT C VÀ LIỀU SỬ DỤNG
| Nhóm thuốc kháng vi rút trực tiếp (DAAs) | ||
| Dạng thuốc và liều lượng | ||
| Phối hợp liều cố định (FDC) | SOF 400 mg/VEL100 mg | 1 viên phối hợp uống 1 lần/ngày |
| SOF 400 mg/DAC 60 mg | 1 viên phối hợp uống 1 lần/ngày | |
| SOF 400mg/LDV 90 mg, | 1 viên phối hợp uống 1 lần/ngày | |
| Dạng viên rời | SOF 400 mg | 1 viên uống 1 lần/ngày phối hợp với RBV, DAC |
| DAC 60 mg | 1 viên uống 1 lần/ngày phối hợp với SOF | |
| DAC 30 mg | 1 viên uống 1 lần/ngày phối hợp với DAC 60 mg khi cần tăng liều do tương tác thuốc 1 viên uống 1 lần/ngày khi cần giảm liều do tương tác thuốc | |
| Thuốc dành cho trẻ em từ 3 đến 17 tuổi | SOF/LDV | <17 kg: 150mg/33,75mg mỗi ngày 17 - <35 kg: 200mg/45mg mỗi ngày ≥35 kg: 400mg/90mg mỗi ngày |
| SOF/VEL: có 2 dạng viên phối hợp cho trẻ: SOF 50mg/VEL 12,5mg SOF 200mg/VEL 50mg | <17 kg: 150mg/37,5mg mỗi ngày (3 viên/ngày nếu dùng viên phối hợp SOF 50mg/VEL 12,5mg) ≥17 kg ở trẻ 3 - 12 tuổi: 200m/50mg mỗi ngày (1 viên/ngày dạng phối hợp SOF 200mg/VEL 50mg hoặc 4 viên/ngày dạng phối hợp SOF 50mg/VEL 12,5mg). Trẻ >12 tuổi: liều giống như người lớn | |
| Liều lượng RBV* | ||
| Cân nặng (kg) | Liều lượng | |
| <75 kg | 1000 mg/ngày | |
| ≥75 kg | 1200 mg/ngày | |
| *: chỉnh liều lượng RBV khi người bệnh có suy thận. Xem Hướng dẫn chẩn đoán và điều trị viêm gan C | ||
ĐÁNH GIÁ TÌNH TRẠNG LO ÂU, TRẦM CẢM
| Trong vòng 2 tuần qua, bạn có gặp các vấn đề sau và ở mức độ nào? | Không chút nào | Một vài ngày | Quá nửa số ngày | Gần như hàng ngày |
| Cảm giác đau đầu, lo lắng | 0 | 1 | 2 | 3 |
| Liên tục lo lắng | 0 | 1 | 2 | 3 |
| Có cảm giác tuyệt vọng | 0 | 1 | 2 | 3 |
| Không hào hứng hay yêu thích khi làm việc và hoạt động | 0 | 1 | 2 | 3 |
| Tổng |
|
|
|
|
Tổng điểm ≥ 3 cho 2 câu đầu: gợi ý có rối loạn lo âu
Tổng điểm ≥ 3 cho 2 câu cuối: gợi ý có rối loạn trầm cảm
- 1Quyết định 5456/QĐ-BYT năm 2019 về "Hướng dẫn Điều trị và chăm sóc HIV/AIDS" do Bộ trưởng Bộ Y tế ban hành
- 2Quyết định 1207/QĐ-BYT năm 2021 về phê duyệt Kế hoạch triển khai điều trị viêm gan vi rút C trên người bệnh đồng nhiễm HIV/viêm gan vi rút C do Dự án Quỹ toàn cầu phòng, chống AIDS, Lao và Sốt rét tài trợ, giai đoạn 2021-2023 do Bộ Y tế ban hành
- 3Công văn 93/AIDS-DP năm 2021 thực hiện công tác phòng, chống dịch COVID-19 tại cơ sở điều trị Methadone do Cục Phòng, chống HIV/AIDS ban hành
- 4Quyết định 5946/QĐ-BYT năm 2021 sửa đổi nội dung trong “Kế hoạch triển khai điều trị viêm gan vi rút C trên người bệnh đồng nhiễm HIV/viêm gan vi rút C do Dự
- 5Quyết định 183/QĐ-BYT năm 2022 về Hướng dẫn chăm sóc giảm nhẹ do Bộ trưởng Bộ Y tế ban hành
- 1Nghị định 75/2017/NĐ-CP quy định chức năng, nhiệm vụ, quyền hạn và cơ cấu tổ chức của Bộ Y tế
- 2Quyết định 1207/QĐ-BYT năm 2021 về phê duyệt Kế hoạch triển khai điều trị viêm gan vi rút C trên người bệnh đồng nhiễm HIV/viêm gan vi rút C do Dự án Quỹ toàn cầu phòng, chống AIDS, Lao và Sốt rét tài trợ, giai đoạn 2021-2023 do Bộ Y tế ban hành
- 3Công văn 93/AIDS-DP năm 2021 thực hiện công tác phòng, chống dịch COVID-19 tại cơ sở điều trị Methadone do Cục Phòng, chống HIV/AIDS ban hành
- 4Quyết định 4067/QĐ-BYT năm 2021 về Hướng dẫn phát hiện tích cực bệnh lao và điều trị lao tiềm ẩn ở người nhiễm HIV do Bộ trưởng Bộ Y tế ban hành
- 5Quyết định 5946/QĐ-BYT năm 2021 sửa đổi nội dung trong “Kế hoạch triển khai điều trị viêm gan vi rút C trên người bệnh đồng nhiễm HIV/viêm gan vi rút C do Dự
- 6Quyết định 183/QĐ-BYT năm 2022 về Hướng dẫn chăm sóc giảm nhẹ do Bộ trưởng Bộ Y tế ban hành
Quyết định 5968/QĐ-BYT năm 2021 hướng dẫn Điều trị và chăm sóc HIV/AIDS do Bộ trưởng Bộ Y tế ban hành
- Số hiệu: 5968/QĐ-BYT
- Loại văn bản: Quyết định
- Ngày ban hành: 31/12/2021
- Nơi ban hành: Bộ Y tế
- Người ký: Nguyễn Trường Sơn
- Ngày công báo: Đang cập nhật
- Số công báo: Đang cập nhật
- Ngày hiệu lực: 31/12/2021
- Tình trạng hiệu lực: Kiểm tra


