Để sử dụng toàn bộ tiện ích nâng cao của Hệ Thống Pháp Luật vui lòng lựa chọn và đăng ký gói cước.
| BỘ Y TẾ | CỘNG HÒA XÃ HỘI CHỦ NGHĨA VIỆT NAM |
| Số: 2187/QĐ-BYT | Hà Nội, ngày 03 tháng 6 năm 2019 |
VỀ VIỆC BAN HÀNH TÀI LIỆU CHUYÊN MÔN “HƯỚNG DẪN CHẨN ĐOÁN VÀ XỬ TRÍ HỘI CHỨNG MẠCH VÀNH CẤP”
BỘ TRƯỞNG BỘ Y TẾ
Căn cứ Luật Khám bệnh, chữa bệnh năm 2009;
Căn cứ Nghị định số 75/2017/NĐ-CP ngày 20 tháng 6 năm 2017 của Chính phủ quy định chức năng, nhiệm vụ, quyền hạn và cơ cấu tổ chức của Bộ Y tế;
Xét đề nghị của Cục trưởng Cục Quản lý khám, chữa bệnh,
QUYẾT ĐỊNH:
Điều 1. Ban hành kèm theo Quyết định này tài liệu chuyên môn “Hướng dẫn chẩn đoán và xử trí hội chứng mạch vành cấp”.
Điều 2. Tài liệu chuyên môn “Hướng dẫn chẩn đoán và xử trí hội chứng mạch vành cấp” được áp dụng tại các cơ sở khám bệnh, chữa bệnh trong cả nước.
Điều 4. Các ông, bà: Chánh Văn phòng Bộ, Chánh thanh tra Bộ, Tổng trưởng, Cục trưởng và Vụ trưởng các Tổng cục, Cục, Vụ thuộc Bộ Y tế, Giám đốc Sở Y tế các tỉnh, thành phố trực thuộc trung ương, Giám đốc các Bệnh viện, Viện trực thuộc Bộ Y tế, Thủ trưởng Y tế các ngành chịu trách nhiệm thi hành Quyết định này./.
|
| KT. BỘ TRƯỞNG |
CHẨN ĐOÁN VÀ XỬ TRÍ HỘI CHỨNG MẠCH VÀNH CẤP
(Ban hành kèm theo Quyết định số 2187/QĐ-BYT ngày 03 tháng 6 năm 2019 của Bộ trưởng Bộ Y tế)
Thuật ngữ Hội chứng động mạch vành cấp hay còn gọi tắt là Hội chứng mạch vành cấp (HCMVC) bao gồm: (1) Nhồi máu cơ tim (NMCT) cấp có đoạn ST chênh lên trên điện tim đồ; (2) Hội chứng mạch vành cấp không có ST chênh lên (HCMVCKSTCL).
HCMVCKSTCL bao gồm hai dạng bệnh cảnh: NMCT không ST chênh lên và Đau thắt ngực không ổn định (ĐTNKÔĐ). Về lâm sàng và điện tim đồ không có sự khác biệt giữa hai bệnh cảnh này, sự phân biệt là NMCT không có ST chênh lên có sự tăng dấu ấn sinh học cơ tim trên các xét nghiệm, còn ĐTNKÔĐ thì không có.
Việc điều trị Hội chứng mạch vành cấp không có ST chênh lên có sự khác biệt cơ bản so với NMCT có ST chênh lên ở cách tiếp cận, các yếu tố thời gian và phương thức điều trị không hoặc có thuốc tiêu sợi huyết.
Hội chứng mạch vành cấp là biến cố nặng, cấp cứu của bệnh lý động mạch vành (ĐMV), là nguyên nhân hàng đầu gây tử vong tim mạch và các biến chứng nặng về sau. Trong đó, HCMVCKSTCL vẫn chiếm tỷ lệ hàng đầu trong các biến cố mạch vành cấp ở các nước đã phát triển và trên thế giới.
Hiện đã có nhiều tiến bộ trong chẩn đoán và điều trị hiệu quả HCMVC, nhưng vẫn là một thể bệnh rất nặng và cần được quan tâm.
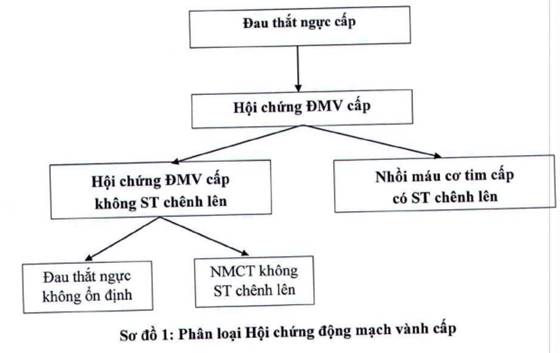
CHẨN ĐOÁN VÀ XỬ TRÍ HỘI CHỨNG MẠCH VÀNH CẤP KHÔNG CÓ ST CHÊNH LÊN
Cơ chế của HCMVCKSTCL là sự không ổn định của mảng xơ vữa và mảng này bị nứt vỡ ra. Sự nứt vỡ ra của mảng xơ vữa cũng gặp trong NMCT cấp, tuy nhiên mức độ và diễn biến có khác nhau. Nếu sự nứt vỡ là lớn và hình thành máu đông ồ ạt lấp toàn bộ lòng mạch sẽ dẫn đến NMCT xuyên thành, hay NMCT có ST chênh lên. Nếu sự nứt vỡ nhỏ hơn và cục máu đông này chưa dẫn đến tắc hoàn toàn ĐMV thì đó là HCMVCKSTCL và NMCT không sóng Q. Bên cạnh đó, các cơ chế về sự di chuyển của huyết khối nhỏ đến tắc vi mạch phía sau và sự co thắt càng làm cho tình trạng thiếu máu cơ tim thêm trầm trọng. Tuy nhiên, HCMVCKSTCL có thể diễn biến nặng và biến thành NMCT thực sự.
Sự hình thành cục máu đông: khi mảng xơ vữa bị vỡ, lớp dưới nội mạc được lộ ra và tiếp xúc với tiểu cầu, dẫn đến hoạt hóa các thụ thể GP IIb/IIIa trên bề mặt tiểu cầu và hoạt hóa quá trình ngưng kết của tiểu cầu. Thêm vào đó, đám tiểu cầu ngưng kết này sẽ giải phóng ra một loạt các chất trung gian làm co mạch và hình thành nhanh hơn cục máu đông.
Hậu quả của các hiện tượng trên là làm giảm nghiêm trọng và nhanh chóng dòng máu tới vùng cơ tim do ĐMV đỏ nuôi dưỡng, và biểu hiện trên lâm sàng là cơn đau ngực không ổn định, trên điện tim đồ có thể là hình ảnh thiếu máu cơ tim cấp với ST chênh xuống hoặc T âm nhọn, các men tim loại Troponin có thể tăng khi có thiếu máu cơ tim nhiều gây hoại tử vùng cơ tim xa và không phải là xuyên thành, khi có tăng cả men CK - MB thì có thể gọi là NMCT không có sóng Q. Trong thực tế một số yếu tố sau có thể làm nặng bệnh hơn: sốt, tăng huyết áp nhiều, rối loạn nhịp tim, cường giáp
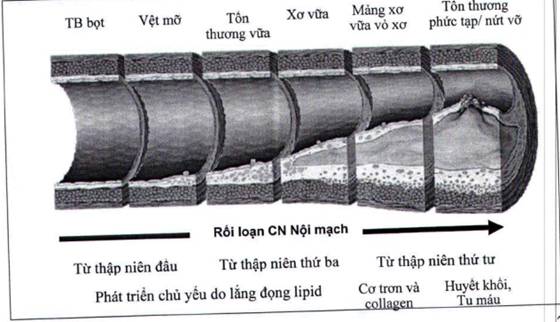
Hình 1. Sơ đồ diễn tiến của mảng xơ vữa động mạch, vệt mỡ có thể hình thành từ những thập niên đầu tiên của cuộc đời, khi mảng xơ vữa bị nứt vỡ sẽ dẫn đến quá trình hình thành cục máu đông và xảy ra hội chứng mạch vành cấp tùy mức độ (nguồn trích dẫn Stary HC et al. Circulation 1995;92:1355-1374).
a) Đặc điểm lâm sàng các bệnh nhân HCMVCKSTCL
So với bệnh nhân NMCT, bệnh nhân HCMVCKSTCL thường có tuổi già hơn, có tỷ lệ bị đái tháo đường cao hơn, tăng huyết áp (THA) và rối loạn lipid máu cũng gặp nhiều hơn. Thêm vào đó, số bệnh nhân HCMVCKSTCL sau NMCT hoặc các thủ thuật can thiệp ĐMV cũng thường gặp hơn.
b) Triệu chứng cơ năng
Triệu chứng điển hình là đau ngực kiểu động mạch vành: đau thắt (bóp) nghẹt sau xương ức, có thể lan lên vai trái, lên cằm, lên cả hai vai, cơn đau thường xuất hiện sau một gắng sức nhưng đau có thể xảy ra cả trong khi nghỉ, cơn đau thường kéo dài trên 20 phút. Cơn đau trong HCMVCKSTCL có thể có các hình thái sau: cơn đau thắt ngực mới xuất hiện; đau thắt ngực tăng lên (trên cơ sở bệnh nhân đã có tiền sử đau thắt ngực ổn định); đau thắt ngực xảy ra sau các biến cố hoặc thủ thuật như: sau NMCT, can thiệp ĐMV, phẫu thuật bắc cầu nối chủ vành, không rõ triệu chứng đau mà chỉ là cảm giác tức nặng khó thở (đau thầm lặng)...
c) Khám lâm sàng
- Khám lâm sàng ít có giá trị để chẩn đoán xác định bệnh HCMVCKSTCL, nhưng khám lâm sàng giúp chẩn đoán phân biệt cũng như đánh giá các yếu tố nguy cơ, biến chứng...
- Khám lâm sàng giúp chẩn đoán phân biệt với các bệnh như viêm màng ngoài tim, viêm phế quản, viêm khớp ức sườn, các bệnh tim thực tổn kèm theo ...
- Phát hiện các triệu chứng của suy tim, tiếng T3, hở van tim...
a) Điện tim đồ:
- Trong cơn đau có thể thấy sự biến đổi của đoạn ST; thường gặp nhất là đoạn ST chênh xuống (nhất là kiểu dốc xuống), T âm nhọn, đảo chiều, ST có thể chênh lên thoáng qua. Nếu ST chênh lên bền vững hoặc mới có xuất hiện bloc nhánh trái thì ta cần phải nghĩ đến NMCT.
- Có tới trên 20% bệnh nhân không có thay đổi tức thời trên ĐTĐ, nên làm ĐTĐ nhiều lần.
- Việc phân biệt ĐTNKÔĐ với NMCT cấp không có ST chênh lên chủ yếu là xem có sự thay đổi của các chất chỉ điểm sinh học cơ tim hay không.
b) Các chất chỉ điểm sinh học cơ tim:
- Các chất chỉ điểm sinh học cơ tim thường được dùng để chẩn đoán, phân tầng nguy cơ và theo dõi là Troponin T hoặc I. Tốt nhất là các xét nghiệm siêu nhạy (như TroponinT hs hoặc I hs).
- Hiện nay, các hướng dẫn chẩn đoán phân tầng HCMVCKSTCL khuyên nên sử dụng phác đồ 3 giờ hoặc phác đồ 1 giờ trong chẩn đoán loại trừ HCMVCKSTCL (Hình 2 và 3).
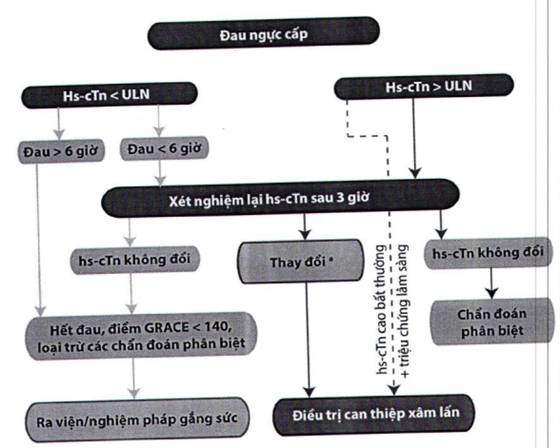
Hs-cTn: cTn siêu nhạy; ULN: giá trị bình thường cao, 99 bách phân vị của nhóm chứng khỏe mạnh. α thay đổi phụ thuộc tùy loại xét nghiệm. Troponin T siêu nhạy được gọi là cao bất thường khi có giá trị gấp 5 lần giá trị bình thường cao.
Hình 2. Phác đồ tiếp cận hội chứng mạch vành cấp không ST chênh lên dựa trên sự thay đổi chất chỉ điểm sinh học cơ tim
|
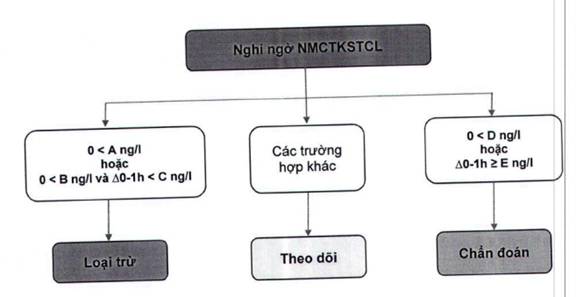
| A | B | C | D | E |
| hs-cTn (Elecsys) | 5 | 12 | 3 | 52 | 5 |
| hs-cTn (Architect) | 2 | 5 | 2 | 52 | 6 |
| hs-cTn (Dimension Vista) | 0.5 | 5 | 2 | 107 | 19 |
Hình 3. Phác đồ 1 giờ dựa trên xét nghiệm Troponin siêu nhạy (hs-cTn) để xác định hoặc loại trừ NMCT cấp không ST chênh lên. 0-1 giờ có nghĩa là xét nghiệm lần đầu lúc nhập viện và sau 1 giờ. Các giá trị phụ thuộc vào tiêu chuẩn của các hãng sản xuất.
c) Siêu âm tim
Siêu âm tim giúp đánh giá rối loạn vận động vùng (nếu có), đánh giá chức năng thất trái (đặc biệt sau NMCT) và các bệnh lý thực tổn van tim kèm theo hoặc giúp cho việc chẩn đoán phân biệt (với các nguyên nhân gây đau ngực khác).
d) Các nghiệm pháp gắng sức (điện tâm đồ, siêu âm tim gắng sức)
- Cần chú ý là khi đã có chẩn đoán chắc chắn là HCMVCKSTCL thì không có chỉ định làm các nghiệm pháp gắng sức do tính chất bất ổn của bệnh.
- Các nghiệm pháp này chỉ đặt ra khi bệnh nhân ở nhóm nguy cơ thấp, lâm sàng không điển hình, không có thay đổi trên ĐTĐ và đã điều trị ổn định (sau 5 ngày).
đ) Chụp động mạch vành
Vì mục đích của chụp ĐMV là để can thiệp ĐMV nếu có thể (xem phần điều trị), do vậy, chụp động mạch vành trong HCMVCKSTCL được chỉ định ở nhóm bệnh nhân có nguy cơ rất cao, cao hoặc vừa. Thời gian chụp tùy mức độ phân tầng nguy cơ.
Chẩn đoán phân biệt của HCMVC không ST chênh lên chính là chẩn đoán các nguyên nhân đau ngực cấp:
- Nhồi máu cơ tim cấp có ST chênh lên.
- Tách thành động mạch chủ: đau ngực sâu, lan sau lưng, kéo dài; chụp CT cho phép chẩn đoán xác định...
- Nhồi máu phổi: có thể ho ra máu; nhịp tim nhanh, khó thở, điện tim có thể thấy hình ảnh S1Q3; D-Dimer tăng; chụp CT cho phép chẩn đoán xác định.
- Viêm màng tim, tràn dịch màng tim: đau rát bỏng, liên tục, thay đổi theo hô hấp; điện tim có thể thay đổi theo giai đoạn, ST chênh lên đồng hướng ở các chuyển đạo cả trước tim và ngoại vi; siêu âm tim cho phép chẩn đoán xác định...
- Các nguyên nhân đau ngực do thành ngực: viêm khớp ức sườn; thần kinh liên sườn...
- Tràn khí màng phổi cấp.
- Tràn dịch mảng phổi, viêm màng phổi...
- Các bệnh khác của hệ hô hấp: viêm phổi, u phổi...
- Bệnh lý dạ dày, tiêu hóa: đặc biệt là hội chứng trào ngược dạ dày thực quản...
Phân tầng nguy cơ trong HCMVC là rất quan trọng vì giúp ích cho quyết định điều trị.
1. Các yếu tố để phân tầng nguy cơ
a) Các yếu tố lâm sàng
- Tuổi, tiền sử bệnh ĐMV, có rối loạn chức năng thất trái, đái tháo đường.
- Đau ngực kéo dài, đau ngực tái phát hoặc đau ngực kèm khó thở.
- Có hay không suy tim, tụt huyết áp.
b) Điện tâm đồ
- Có thay đổi ST.
- Có thay đổi sóng T.
c) Một số chất chỉ điểm sinh học cơ tim: Tăng nồng độ Troponin I hoặc T.
2. Thang điểm GRACE phân tầng nguy cơ
Có nhiều thang điểm đã được đề xuất như TIMI, Braunwald trong phân tầng nguy cơ. Tuy nhiên, thang điểm GRACE được khuyến cáo sử dụng. Thang điểm này dựa trên nghiên cứu Global Registry of Acute Coronary Events (GRACE). Thang điểm này có giá trị tiên lượng bệnh lâu dài và có giá trị thực tiễn cao.
Bảng 1. Các thông số thang điểm GRACE để phân tầng nguy cơ bệnh nhân bị HCMVC không có ST chênh lên
| Thông số | Điểm |
| Tuổi cao | 1,7 cho mỗi 10 tuổi |
| Phân độ Killip | 2,0 cho mỗi độ |
| Huyết áp tâm thu | 1,4 cho mỗi 20 mm Hg |
| ST-thay đổi | 2,4 |
| Có ngừng tuần hoàn | 4,3 |
| Mức creatinine | 1,2 cho mỗi 1-mg/dL ↑ |
| Men tim tăng | 1,6 |
| Nhịp tim | 1,3 cho mỗi 30-nhịp/phút |
Trong thực hành, để tính điểm theo thang điểm này một cách nhanh nhất có thể tham khảo công cụ trên website: www.outcomes.org/grace.
a) Nhóm nguy cơ rất cao (tỷ lệ tử vong và các biến cố tim mạch rất cao nếu không được xử trí kịp thời). Nhóm này có chỉ định về chiến lược can thiệp cấp cứu trong vòng 2 giờ từ khi xác định chẩn đoán.
- Rối loạn huyết động hoặc sốc tim
- Đau ngực tái pháp/tiến triển không đáp ứng với thuốc
- Rối loạn nhịp đe dọa tính mạng hoặc ngừng tim
- Biến chứng cơ học của NMCT
- Suy tim cấp
- Biến đổi động học của ST và T
b) Nhóm nguy cơ cao, chiến lược can thiệp sớm trong vòng 24 giờ.
- Chẩn đoán xác định NMCT không ST chênh lên dựa trên Troponin tim-
- Thay đổi động học của ST hoặc T (có triệu chứng hoặc im lặng)
- Điểm GRACE > 140
c) Nhóm nguy cơ vừa, chiến lược can thiệp (có thể trì hoãn) trong vòng 72 giờ.
- Đái tháo đường hoặc suy thận
- LVEF < 40% hoặc suy tim sung huyết
- Đau ngực sớm sau nhồi máu hoặc tiền sử PCI/CABG
- Điểm GRACE > 109 và <140 hoặc triệu chứng tái phát/thiếu máu cơ tim trên thăm dò không xâm lấn
d) Nhóm nguy cơ thấp, nhóm này có thể áp dụng chiến lược điều trị bảo tồn hoặc có thể xét can thiệp tùy theo điều kiện và kinh nghiệm của trung tâm.
- Đau ngực:
+ Có một cơn đau ngực ngắn khi nghỉ.
+ Khi gắng sức.
- Không có các dấu hiệu như của các nhóm nguy cơ trên.
- Với những trường hợp điều trị bảo tồn, sau một thời gian khi bệnh nhân ổn định) nên đánh giá mức độ thiếu máu cơ tim của bệnh nhân (trên các thăm dò không xâm lấn như nghiệm pháp gắng sức ĐTĐ, gắng sức hình ảnh, xạ đồ tưới máu cơ tim...) hoặc đánh giá mức độ hẹp ĐMV về mặt giải phẫu trên chụp MSCT để có hướng giải quyết tiếp (giống như một trường hợp bệnh ĐMV ổn định).
V. TIẾP CẬN VÀ ĐIỀU TRỊ BỆNH NHÂN
- Đánh giá và nhanh chóng phân tầng nguy cơ (mức độ nặng nhẹ, khả năng xảy ra các biến cố của bệnh).
- Xác định chiến lược và thời điểm Điều trị can thiệp hay điều trị bảo tồn.
- Chỉ định các biện pháp ban đầu và các thuốc cơ bản: giảm đau, thở ô xy nếu cần, chống ngưng kết tiểu cầu kép, chống đông và các biện pháp điều trị nội khoa tối ưu khác.
- Điều trị trong thời gian nằm viện.
- Điều trị lâu dài sau khi xuất viện.
a) Trước khi nhập viện
- Nếu bệnh nhân đau ngực nghi ngờ hội chứng mạch vành cấp thì cần liên lạc ngay với trạm vận chuyển cấp cứu (115). Nếu không có điều kiện, cần có người nhà vận chuyển bệnh nhân (BN). Không khuyến cáo bệnh nhân tự động lái (đi) xe đến bệnh viện, Khi nhân viên cấp cứu đến nhà:
- Có thể cho dùng aspirin liều từ 150 - 325 mg nếu không có chống chỉ định.
- Có thể cho dùng nitroglycerin ngậm dưới lưỡi nếu bệnh nhân có đau ngực,
- Để bệnh nhân nằm nghỉ, tránh vận động nhiều, và
- Cần chuyển ngay đến bệnh viện nếu bệnh nhân có cơn đau ngực kéo dài trên 20 phút, huyết động không ổn định, có cơn ngất...
b) Đánh giá bệnh nhân và phân tầng nguy cơ sớm ngay khi nhập viện
- Đánh giá mức độ đau ngực của bệnh nhân.
- Đánh giá tổng thể các triệu chứng cơ năng và khám thực thể toàn diện.
- Nhận định các biến chứng (nếu có): rối loạn nhịp, phù phổi cấp, sốc tim…để có thái độ cấp cứu kịp thời
- Tiến hành một số thăm dò xét nghiệm ngay:
+ Điện tâm đồ cấp, có thể làm nhắc lại
+ Xét nghiệm các dấu ấn sinh học cơ tim: tốt nhất là Troponin T hoặc I siêu nhạy theo các phác đồ loại trừ 3 giờ và/hoặc 1 giờ.
+ Các xét nghiệm cơ bản về sinh hóa và huyết học khác.
+ Siêu âm tim cấp (nếu có thể)...
- Tiến hành phân tầng nguy cơ BN để có chiến lược điều trị phù hợp (Hình 4).
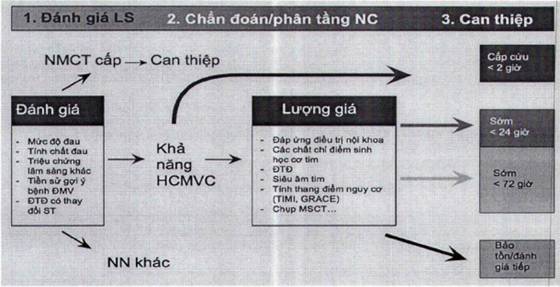
Hình 4. Lựa chọn chiến lược điều trị trong HCMVC không ST chênh lên dựa trên đánh giá và phân tầng nguy cơ của người bệnh.
3. Điều trị cụ thể tại bệnh viện
a) Xác định chiến lược điều trị: Điều trị can thiệp ĐMV (PCI) (nong ĐMV hoặc đặt stent) ngay hay điều trị bảo tồn.
Quyết định điều trị dựa trên phân tầng nguy cơ (đã đề cập đến ở trên). Sau đó, tùy tình huống bệnh nhân tiếp cận với hệ thống y tế như thế nào (trung tâm có PCI hoặc không có PCI) để đưa đến quyết định vận chuyển bệnh nhân tới trung tâm có khả năng can thiệp ĐMV hay không.
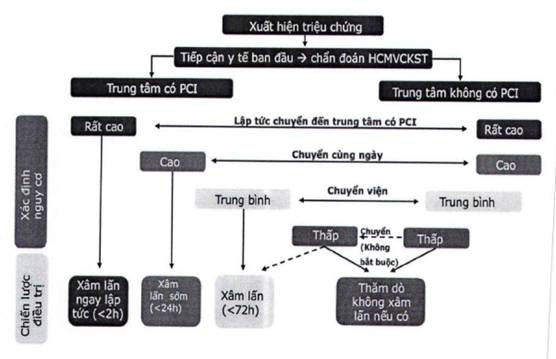
Hình 5: Phác đồ chiến lược điều trị trong HCMVC không ST chênh lên và điều hướng chuyển bệnh nhân
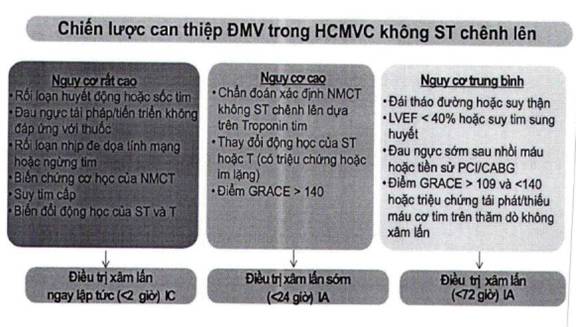
Hình 6. Xác định chiến lược can thiệp trong HCMVC không ST chênh lên dựa vào phân tầng nguy cơ
b) Sử dụng các thuốc chống ngưng kết tiểu cầu
Đối với tất cả bệnh nhân được chẩn đoán là HCMV cấp không ST chênh lên: cần dùng phối hợp hai loại: aspirin và một trong các thuốc ức chế thụ thể P2Y12 (chiến lược sử dụng kháng tiểu cầu kép hay DAPT).
- Aspirin: Cơ chế chống ngưng kết tiểu cầu của Aspirin là thông qua chẹn con đường Thromboxan A2 làm giảm hoạt tính ngưng tập của tiểu cầu. Liều dùng: liều nạp ngay 150 - 300 mg dạng hấp thu nhanh, sau đó duy trì 75 - 100 mg/ngày (nên dùng liều 81 mg/ngày).
- Các thuốc chống ngưng kết tiểu cầu thuộc nhóm ức chế thụ thể P2Y12 của tiểu cầu: Hiện nay có ba thuốc nhóm này được khuyến cáo dùng, trong đó có hai loại thuộc nhóm thyenopyridine (clopidogrel; prasugrel) và loại non - thyenopyridine (ticagrelor).
+ Ticagrelor không phụ thuộc vào thuốc nào thuộc nhóm này đã được sử dụng trước đó, với liều nạp 180 mg sau đó dùng liều 90 mg x 2 lần trong ngày.
+ Prasugrel với những BN chưa sử dụng các thuốc ức chế P2Y12 và đang chuẩn bị làm can thiệp ĐMV qua da (60 mg liều nạp, 10 mg hàng ngày).
+ Clopidogrel (600 mg liều nạp, 75 mg hàng ngày) chỉ khi không có prasugrel hoặc ticagrelor hoặc có chống chỉ định với hai loại này.
- Như vậy: Đối với điều trị trước can thiệp ở bệnh nhân HCMVC không ST chênh lên, sau khi có được chẩn đoán nên xem xét sử dụng ngay các thuốc sau càng sớm càng tốt: Ticagrelor (180 mg liều nạp, sau đó 90 mg x 2 lần/ngày) hoặc Clopidogrel (600mg; liều nạp, sau đó 75mg hàng ngày, khi ticagrelor không được lựa chọn).
- Thời gian kéo dài dùng thuốc kháng tiểu cầu kép (DAPT): tốt nhất là nên được dùng trong tối thiểu 12 tháng, sau đó dùng một loại (aspirin). Với bệnh nhân nguy cơ chảy máu cao hoặc trong thời gian dùng có biến cố chảy máu có thể dùng DAPT trong 6 tháng sau đó chuyển sang một loại. Với bệnh nhân nguy cơ chảy máu thấp và nguy cơ huyết khối cao có thể dùng DAPT kéo dài vô hạn định. Với phác đồ dùng aspirin và ticagrelor, nếu có chiến lược dùng kéo dài (vô hạn định) sau 12 tháng có thể xem xét sử dụng liều ticagrelor 60mg x 2 lần trong ngày.
c) Các thuốc chống đông
Vì cơ chế hình thành cục máu đông nên việc dùng các thuốc chống đông trong HCMV cấp không có ST chênh lên là bắt buộc. Các thuốc chống đông có thể lựa chọn là: heparin không phân đoạn; heparin trọng lượng phân tử thấp (LMWH), thuốc ức chế trực tiếp thrombin (bivalirudin); thuốc ức chế chọn lọc yếu tố Xa (fondaparinux). Lựa chọn được một trong các thuốc sau:
- Enoxaparin (Heparin trọng lượng phân tử thấp) nên được ưu tiên lựa chọn, tiêm dưới da trong thời gian nằm viện cho đến khi PCI được tiến hành. Liều thường dùng là 1 mg/kg tiêm dưới da (TDD) mỗi 12 giờ, giảm nửa liều ở bệnh nhân có suy thận với MLCT <30mL/phút.
- Bivalirudin (thuốc ức chế trực tiếp thrombin) được cho đến khi tiến hành chụp mạch chẩn đoán hoặc PCI ở những BN chỉ được điều trị can thiệp sớm. Liều nạp 0,10 mg/kg, liều nạp tiếp theo 0.25 mg/kg/h.
- Fondaparinux (thuốc ức chế chọn lọc yếu tố Xa): TDD trong thời gian nằm viện cho đến khi tiến hành PCI. 2,5 mg TDD hàng ngày. Chú ý khi can thiệp ĐMV cần cho heparin đầy đủ tránh huyết khối ống thông.
- Heparin không phân đoạn tiêm TM trong 48 giờ hoặc cho đến khi tiến hành PCI. Liều nạp đầu 60 IU/ kg (tối đa 4000 IU) với liều truyền đầu tiên 12 IU/kg/h (tối đa 1000 IU).
- Tuyệt đối không chỉ định Thuốc tiêu sợi huyết (tiêu huyết khối) với bệnh nhân có HCMV cấp không ST chênh lên.
d) Các thuốc ức chế thụ thể Glycoprotein Ilb/IIIa của tiểu cầu
- Cơ chế: Trên bề mặt của tiểu cầu có các vị trí (thụ thể) mà khi được hoạt hóa sẽ gắn kết với mạng fibrin gây nên sự ngưng kết tiểu cầu, các vị trí này gọi là các thụ thể Glycoprotein IIb/IIIa (GP Ilb/IIIa). Việc ức chế thụ thể này đã ức chế tận gốc quá trình ngưng kết tiểu cầu nên các thuốc thuộc nhóm này sẽ có tác dụng chống ngưng kết tiểu cầu rất mạnh.
- Hiện nay, chỉ định các thuốc này đã thu hẹp lại. Nên xem xét sử dụng thuốc ức chế GP Ilb/IIIa như biện pháp cứu trợ trong các trường hợp không có dòng chảy ĐMV hoặc biến chứng do huyết khối.
- Các loại thuốc và liều dùng: 2 loại loại hiện nay đang được dùng phổ biến:
+ Eptifibatid (Intergrilin): Liều dùng tấn công 180 mcg/kg tiêm thẳng TM sau đó truyền TM 1,3 - 2,0 mcg/phút trong 12 giờ tiếp theo.
+ Tirofiban (Aggrastat): Liều dùng tấn công 0,6 mcg/kg/phút truyền TM trong 30 phút sau đó truyền TM 0,15 mcg/kg/phút trong 12 -24 giờ tiếp theo.
đ) Các biện pháp, thuốc điều trị nội khoa khác kèm theo:
- Thở Oxy khi độ bão hòa Oxy < 90%, suy hô hấp, hoặc khi có các đặc điểm nguy cơ cao bị thiếu Oxy máu.
- Nitroglycerin: Sử dụng Nitroglycerin dưới lưỡi mỗi 5 phút x 3 lần cho đau ngực liên tục do thiếu máu cơ tim và sau đó nên dùng Nitroglycerin đường tĩnh mạch nếu bệnh nhân có biểu hiện thiếu máu cơ tim kéo dài, tăng huyết áp, suy tim. Lưu ý: Nitrates bị chống chỉ định khi BN đã được dùng thuốc ức chế Phosphodiesterase gần đây.
- Giảm đau bằng morphin: Morphin Sulfate tiêm TM có thể hợp lý cho những cơn đau ngực liên tục do thiếu máu cơ tim cục bộ dù đã dùng thuốc chống thiếu máu cơ tim cục bộ ở liều cao nhất có thể dung nạp được.
- Không nên sử dụng các thuốc giảm đau loại NSAID.
- Thuốc chẹn beta giao cảm (BB): Nên sử dụng thuốc BB đường uống trong vòng 24 giờ nếu không có tình trạng suy tim cấp, tình trạng cung lượng thấp; nguy cơ bị sốc tim hoặc các chống chỉ định khác. Các thuốc BB được khuyến cáo sử dụng là Metoprolol, Carvedilol hoặc Bisoprolol dạng giải phóng chậm và nên duy trì liên tục ở những BN vừa có HCMVC không ST chênh lên, vừa có suy tim ổn định và giảm chức năng tâm thu. Nếu trong giai đoạn cấp không sử dụng được thì nên đánh giá lại khi bệnh nhân ổn định để bắt đầu sử dụng lại sớm.
- Các thuốc chẹn kênh calci (CCB): Điều trị khởi đầu bằng CCB nhóm Nondihydropyridine với trường hợp thiếu máu cơ tim tái phát và chống chỉ định với thuốc BB ở những BN không có rối loạn chức năng thất trái, không có tăng nguy cơ bị sốc tim PR > 0,24 giây hoặc block nhĩ thất độ 2-3 không có máy tạo nhịp. CCB loại tác động kéo dài được khuyến cáo ưu tiên ở nhóm có co thắt ĐMV. Không sử dụng nifedipin loại tác dụng nhanh.
- Thuốc ức chế hệ renin - angiotensin - aldosteron (ức chế men chuyển hoặc ức chế thụ thể AT1): Thuốc ức chế men chuyển (ƯCMC) nên được bắt đầu sử dụng và kéo dài vô hạn ở tất cả các bệnh nhân có phân số tống máu thất trái dưới 0,40 (40%) và ở những BN có tăng HA, đái tháo đường hoặc bệnh thận mạn ổn định, trừ khi có chống chỉ định. Thuốc ức chế thụ thể của Angiotensin được khuyến cáo sử dụng ở những BN bị suy tim hoặc nhồi máu cơ tim với phân số tống máu thất trái dưới 0,40 (40%) không dung nạp được thuốc ƯCMC. Thuốc kháng Aldosterone được khuyến cáo sử dụng ở những BN sau NMCT không có rối loạn chức năng thận đáng kể (Creatinine >2,5 mg/dL ở nam hoặc > 2,0 mg/dL ở nữ) hoặc tăng Kali máu (Kali >5,0 mEg/L), những BN đang sử dụng thuốc ƯCMC và BB liều điều trị và có phân số tống máu thất trái (EF) nhỏ hơn hoặc bằng 40 %, đái tháo đường, hoặc suy tim.
- Điều trị rối loạn lipid máu: Xét nghiệm Lipid máu lúc đói, tốt nhất là trong vòng 24h. Bắt đầu hoặc tiếp tục sử dụng liệu pháp điều trị Statin tích cực cường độ cao ở những BN không có chống chỉ định bất kể nồng độ LDL cholesterol trước đó như thế nào. Statin cường độ cao nên sử dụng là atorvastatin (40-80 mg) hoặc rosuvastatin (20- 40 mg).
e) Phẫu thuật cầu nối chủ - vành
Các chỉ định phẫu thuật:
- Tổn thương nhiều nhánh ĐMV mà đoạn xa còn tốt.
- Tổn thương thân chung ĐMV trái.
- Các tổn thương quá phức tạp (vôi hóa, xoắn vặn, gập góc, chỗ chia nhánh...) mà việc can thiệp nong hoặc đặt stent không khả thi hoặc lợi ích không tốt. Có thể dùng thang điểm SYNTAX để tính toán, ước lượng hiệu quả /nguy cơ của can thiệp hoặc phẫu thuật để quyết định (tham khảo www.syntaxscore.org),
- Thất bại khi can thiệp.
- Các yếu tố dự đoán nguy cơ cao cho phẫu thuật là: tuổi cao, có nhiều bệnh nặng kèm theo, chức năng thất trái giảm nhiều, tiểu đường, kinh nghiệm của phẫu thuật viên…Tuy nhiên, một số nghiên cứu (BARI, CASS) cho thấy ở những bệnh nhân tiểu đường hoặc suy giảm chức năng thất trái, có tổn thương nhiều thân ĐMV thì phẫu thuật làm cầu nối tỏ ra ưu thế hơn so với can thiệp ĐMV.
g) Điều trị lâu dài lúc ra viện và sau khi ra viện
Sau giai đoạn cấp được điều trị dù tốt, không có nghĩa bệnh nhân khỏi bệnh hoàn toàn. Bệnh nhân sẽ sống chung với bệnh lý ĐMV và nguy cơ tái phát rất cao nếu không có chế độ điều trị, dự phòng thứ phát hợp lý.
Bệnh nhân cần được giáo dục sức khỏe, nhận thức các triệu chứng bệnh, các yếu tố nguy cơ và việc tuân thủ điều trị.
Sau khi ra viện, nên tiếp tục sử dụng các thuốc được sử dụng trong bệnh viện để kiểm soát thiếu máu cơ tim ở những bệnh nhân HCMVC không ST chênh lên không được tái tưới máu mạch vành, những BN được tái tưới máu không hoàn toàn hoặc không thành công, những BN có triệu chứng tái phát sau khi tái tưới máu. Có thể cần phải chỉnh lại liều lượng của các thuốc.
- Thay đổi lối sống ngăn ngừa các yếu tố nguy cơ bệnh tim mạch với chế độ ăn uống tập luyện hợp lý, bỏ thuốc lá, hạn chế rượu bia....
- Điều chỉnh tốt các yếu tố nguy cơ như điều trị tốt tăng huyết áp, đái tháo đường, rối loạn lipid máu nếu có...
- Sử dụng kháng tiểu cầu kép (DAPT) và kháng tiểu cầu đơn tiếp theo, theo chiến lược dựa trên đánh giá nguy cơ chảy máu và đông máu của người bệnh:
+ Với bệnh nhân có tiền sử chảy máu (tiêu hóa, xuất huyết não...), hoặc trong thời gian dùng DAPT có chảy máu, hoặc kèm theo thiếu máu, người già yếu, gầy gò hoặc đánh giá thang điểm (PRECISE - DAPT tham khảo trang www.precisedaptscore.com) nếu thang điểm này > 25... thì nên rút ngắn thời gian dùng kháng tiểu cầu kép (DAPT) trong 6 tháng thậm chí 3 tháng sau đó chỉ dùng một loại kháng tiểu cầu đơn (aspirin).
+ Với bệnh nhân nguy cơ chảy máu thấp (không có các yếu tố trên) và nguy cơ tắc mạch cao nhất là bệnh nhân có tổn thương ĐMV phức tạp, được đặt stent thân chung ĐMV trái hoặc đặt nhiều stent hoặc có tiền sử huyết khối trong stent... thì nên dùng DAPT kéo dài, có thể trên 12 tháng và lâu hơn nữa nếu có thể.
+ Statin cường độ cao, lâu dài (suốt đời), theo dõi chức năng gan và các tác dụng phụ khác.
+ Điều trị giảm đau thắt ngực: nitrate; chẹn beta; chẹn kênh calci tiếp theo điều trị đã sử dụng trong viện như phần trên và như trong khuyến cáo với bệnh lý ĐMV ổn định.
+ Dùng chẹn beta giao cảm kéo dài để cải thiện tiên lượng khi bệnh nhân có EF giảm.
+ Tiếp tục dùng các thuốc ức chế hệ renin angiotensin aldosteron theo chỉ định: có EF giảm; đái tháo đường...
TÀI LIỆU THAM KHẢO
1. 2014 AHA/ACC Guideline for the Management of Patients With Non-ST-Elevation Acute Coronary Syndromes.
2. 2015 ESC guidelines for the management of acute coronary syndromes in patients presenting without persistent ST-segment elevation.
3. 2018 ESC/EACTS Guidelines on myocardial revascularization.
4. Khuyến cáo về chẩn đoán và điều trị Hội chứng mạch vành cấp không ST chênh lên 2016, Hội Tim mạch học Việt Nam.
CHẨN ĐOÁN VÀ ĐIỀU TRỊ NHỒI MÁU CƠ TIM CẤP CÓ ST CHÊNH LÊN
Nhồi máu cơ tim (NMCT) là một trong những nguyên nhân hàng đầu gây nhập viện và tử vong hiện nay trên thế giới. Hơn 50% bệnh nhân NMCT cấp tử vong trong vòng một giờ đầu trước khi được đưa đến bệnh viện. 1/3 các trường hợp nhập viện trong bệnh cảnh hội chứng vành cấp là NMCT cấp có ST chênh lên. Nếu không được Điều trị, 30% bệnh nhân sẽ tử vong nhưng nếu được điều trị, tỷ lệ tử vong giảm còn 6 - 10%; nếu có biến chứng cơ học thì tỷ lệ tử vong lên đến hơn 90%. Do đó, NMCT cấp là một bệnh cảnh cấp cứu cần được chẩn đoán sớm và điều trị tích cực, kịp thời.
Theo định nghĩa toàn cầu lần thứ tư: thuật ngữ nhồi máu cơ tim được sử dụng khi có tình trạng tổn thương cơ tim cấp với bằng chứng lâm sàng của thiếu máu cơ tim cục bộ cấp và sự tăng troponin với ít nhất một giá trị trên bách phân vị thứ 99, kèm theo ít nhất một trong các yếu tố sau:
- Triệu chứng cơ năng của thiếu máu cơ tim cục bộ.
- Thay đổi điện tâm đồ (ĐTĐ) kiểu thiểu máu cục bộ mới.
- Có sóng Q bệnh lý.
- Có bằng chứng hình ảnh mới của cơ tim mất chức năng sống hoặc rối loạn vận động vùng trong bệnh cảnh phù hợp với thiếu máu cục bộ.
- Ghi nhận có huyết khối động mạch vành khi chụp mạch vành hoặc khi tử thiết.
NMCT cấp ST chênh lên xảy ra khi có tình trạng giảm hoặc ngưng dòng chảy trong lòng động mạch vành trên thượng tâm mạc một cách đột ngột do có huyết khối trong động mạch vành. Huyết khối này đa phần hình thành trên nền mảng xơ vữa trong lòng mạch vành hoặc hiếm khi từ nơi khác đến (huyết khối từ buồng tim). Khi mảng xơ vữa của động mạch vành trở nên mất ổn định (lớp vỏ bao bị rạn nứt, bị loét), tiểu cầu đang lưu thông trong máu sẽ đến bám dính vào lớp nội mạc bị tổn thương bên dưới mảng xơ vữa. Sau đó, qua quá trình kết tập tiểu cầu, hình thành cục huyết khối tiểu cầu gây hẹp nặng hơn nữa lòng mạch vành. Cuối cùng, sự tạo lập huyết khối đỏ giàu fibrin sẽ gây tắc hẳn động mạch vành thượng tâm mạc dẫn đến nhồi máu cơ tim xuyên thành. Một số trường hợp khác gây tác động mạch vành như: bất thường động mạch vành bẩm sinh, viêm động mạch vành, co thắt động mạch vành, tắc lỗ xuất phát của động mạch vành trong bệnh cảnh bóc tách gốc động mạch chủ.
1. Lâm sàng
a) Đặc điểm lâm sàng các bệnh nhân NMCT cấp có ST chênh lên
Những bệnh nhân (BN) có nguy cơ cao bị NMCT cấp có ST chênh lên bao gồm BN đau thắt ngực không ổn định hoặc có nhiều yếu tố nguy cơ của bệnh mạch vành như:
- Nam >45 tuổi, nữ >55 tuổi
- Thừa cân, béo phì
- Ít vận động thể lực
- Hút thuốc lá
- Tăng huyết áp
- Đái tháo đường
- Rối loạn lipid máu
- Stress
Trong hơn 50% các trường hợp, bệnh nhân sẽ có một yếu tố khởi kích xảy ra trước khi NMCT như: vận động gắng sức, stress tâm lý, phẫu thuật, có bệnh lý nội khoa nặng. Nhồi máu cơ tim có tần suất xảy ra cao vào buổi sáng (từ 6 giờ đến 11 giờ), đặc biệt là trong vòng 3 giờ đầu tiên sau khi ngủ dậy.
b) Triệu chứng cơ năng: Đau ngực là triệu chứng thường gặp nhất với các tính chất sau:
- Đau sau xương ức hoặc đau ngực trái
- Kiểu đè nặng, siết chặt, bóp nghẹt
- Lan lên cổ, hàm dưới, vai trái hoặc bờ trụ tay trái. Một số trường hợp lan xuống thượng vị nhưng không bao giờ vượt quá rốn
- Thời gian: thường kéo dài >30 phút
- Triệu chứng kèm theo: khó thở, vã mồ hôi (đau ngực sau xương ức, kéo dài >30 phút, kèm vã mồ hôi gợi ý rất nhiều đến nhồi máu cơ tim)
Một số bệnh nhân không biểu hiện đau ngực mà có những triệu chứng không đặc hiệu: cảm giác mệt mỏi, cảm giác hồi hộp, khó thở, đau thượng vị, buồn nôn, nôn, rối loạn vị giác... Bệnh nhân hậu phẫu, lớn tuổi, đái tháo đường có thể không biểu hiện đau ngực mà xuất hiện triệu chứng rối loạn tri giác hoặc dấu hiệu sinh tồn xấu đi khi bị NMCT cấp.
c) Khám lâm sàng: thường không phát hiện bất thường. Một số trường hợp có thể nghe thấy tiếng T1 mờ (trong NMCT thành trước), tiếng T3 và T4. Khi khám lâm sàng cần lưu ý các biến chứng cơ học có thể xảy ra (âm thổi toàn tâm thu lan kiểu nan hoa khi có thủng vách liên thất, âm thổi tâm thu tại mỏm do đứt cơ nhú van 2 lá gây hở van 2 lá cấp, ran ẩm tại đáy phổi khi có phù phổi cấp...). Đặc biệt chú ý sinh hiệu và đánh giá tưới máu mô; huyết áp kẹt hoặc thấp, có dấu hiệu giảm tưới máu mô, tiếng T1 mờ: gợi ý có biến chứng sốc tim. Một phần tư trường hợp NMCT thành trước có biểu hiện cường giao cảm (mạch nhanh, tăng huyết áp) và một nửa các trường hợp NMCT thành dưới có biểu hiện cường phó giao cảm (mạch chậm, huyết áp thấp). Trên bệnh nhân đau ngực cấp, tam chứng tụt huyết áp + tĩnh mạch cổ nổi + phổi trong trên phim X quang gợi ý có nhồi máu thất phải.
2. Cận lâm sàng
03 xét nghiệm cần làm ngay trên bệnh nhân có bệnh cảnh hội chứng vành cấp: điện tâm đồ (ĐTĐ), men tim và siêu âm tim.
- Đo ĐTĐ 12 chuyển đạo càng sớm càng tốt ngay tại phòng cấp cứu, thời gian trì hoãn không nên quá 10 phút.
- Theo dõi ĐTĐ liên tục càng sớm càng tốt cho tất cả các bệnh nhân nghi ngờ NMCT cấp.
- Xét nghiệm men tim cho tất cả bệnh nhân trong giai đoạn cấp nhưng không nên chờ kết quả men tim để bắt đầu điều trị tái tưới máu.
- Đo thêm các chuyển đạo thành sau (V7, V8, V9) khi nghi ngờ có NMCT thành sau (vùng sau thực).
- Siêu âm tim có thể hỗ trợ chẩn đoán trong những trường hợp chưa chắc chắn nhưng không nên chờ siêu âm tim nếu điều này làm trì hoãn việc chụp mạch vành.
- Các xét nghiệm khác như chức năng thận, điện giải đồ và lipid máu nên được thực hiện trong vòng 24 giờ từ khi bệnh nhân nhập viện bên cạnh làm các xét nghiệm thường quy khác như công thức máu, đông máu toàn bộ...
a) Điện tâm đồ
Tắc cấp hoàn toàn động mạch vành trên thượng tâm mạc sẽ tạo ra hình ảnh ST chênh lên trên ĐTĐ. Hầu hết các trường hợp NMCT có ST chênh lên sẽ tiến triển đến nhồi máu có sóng Q. Dựa vào chuyển đạo có ST chênh lên và/hoặc chuyển đạo có sóng Q bệnh lý để định vùng nhồi máu cơ tim. Các chuyển đạo xuyên tâm đối của vùng nhồi máu sẽ có hình ảnh ST chênh xuống.
Thay đổi động học của ĐTĐ trong NMCT cấp có ST chênh lên: 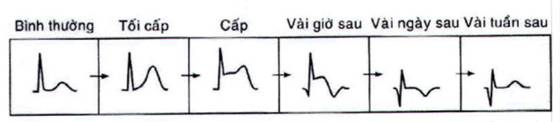
Tiêu chuẩn chẩn đoán ST chênh lên trên ĐTĐ: ST chênh lên ở điểm J tại ít nhất 2 chuyển đạo liên tiếp nhau:
- Tại chuyển đạo V2 và V3:
+ Nam < 40 tuổi; J ≥ 2,5mm
+ Nam ≥ 40 tuổi: J ≥ 2 mm
+ Nữ: J ≥ 1,5 mm
- Các chuyển đạo khác: J ≥ 1 mmm
Tiêu chuẩn sóng Q bệnh lý trên ĐTĐ:
- Tại V2, V3: bất kỳ sóng Q > 0,02 giây hoặc hình ảnh QS
- Tại ít nhất 2 chuyển đạo liên tiếp nhau có: Q ≥ 0,03 giây và sâu > 1mm hoặc hình ảnh QS
- Tại V1, V2; R > 0,04 giây và R/S > 1 cùng sóng T dương đồng dạng không có rối loạn dẫn truyền đi kèm
Tiêu chuẩn chẩn đoán nhồi máu cơ tim trên bệnh nhân có block nhánh trái hoặc có tạo nhịp thất phải: tiêu chuẩn Sgarbossa
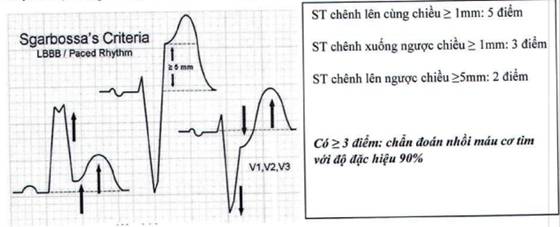
Trên bệnh nhân NMCT cấp thành dưới, nên đo thêm các chuyển đạo bên phải (V3R đến V6R) để tìm xem có nhồi máu thất phải đi kèm hay không (30 - 50% các trường hợp). Tại V4R: ST chênh lên ≥ 1 mm giúp chẩn đoán nhồi máu thất phải. Tuy nhiên, dấu hiệu này chỉ tồn tại trong 10-12 giờ đầu tiên của nhồi máu.
Hình ảnh nhồi máu cơ tim thành sau có thể được phát hiện gián tiếp qua hình ảnh soi gương tại V1, V2, V3: R ưu thế (R/S > 1) và ST chênh xuống. Đo thêm V7, V8, V9 để có chẩn đoán xác định: V7 - V9 có ST chênh lên ≥ 0,05 mm
Phân vùng nhồi máu trên ĐTĐ: dựa vào chuyển đạo có ST chênh lên
| ST chênh lên tại | Vùng nhồi máu |
| V1, V2 | Trước vách |
| V3, V4 | Trước mỏm |
| V1 - V4 | Thành trước |
| V5, V6 | Thành bên |
| V1- V5,V6 | Trước rộng |
| DI, aVL | Bên cao |
| DII, DIII, aVF | Thành dưới |
| V7, V8, V9 | Thành sau |
b) Men tim
Troponin I và troponin T là hai men đặc hiệu cho tim, tăng từ giờ thứ 3 của nhồi máu, đạt nồng độ đỉnh sau 24 - 48 giờ và trở về bình thường sau 7 - 10 ngày với Troponin I, 10 - 14 ngày với Troponin T. Chẩn đoán nhồi máu cơ tim cần ít nhất một mẫu men tim tăng cao trên bách phân vị thứ 99 (giá trị tại bách phân vị thứ 99 do nhà sản xuất bộ thử xét nghiệm men tim cung cấp). Nếu mẫu men tim lần thứ nhất âm tính, nên xét nghiệm một mẫu thứ hai sau 4 - 6 giờ. Hai lần thử Troponin cách nhau 4 - 6 giờ đều âm tính loại trừ NMCT cấp. Để chẩn đoán sớm hơn trong những trường hợp đau ngực hoặc ĐTĐ chưa rõ ràng, có thể sử dụng hsTroponin (Troponin độ nhạy cao) vì hsTroponin tăng sớm hơn Troponin trong NMCT cấp và thử lại lần 2 sau 3 giờ nếu lần đầu hsTroponin âm tính. Mức độ tăng của Troponin tương quan với mức độ hoại tử khối cơ tim và tiên lượng càng xấu.
CK-MB, một loại men tim nhưng không đặc hiệu cho tim, tăng 4 - 8 giờ sau nhồi máu, trở về bình thường sau 48 - 72 giờ. Trong giai đoạn cấp, để chẩn đoán xác định nhồi máu, chỉ cần thử Troponin. CK-MB được dùng để chẩn đoán NMCT tái phát trong giai đoạn bán cấp của NMCT vì trong giai đoạn này Troponin vẫn còn tăng.
c) Siêu âm tim
- Khi chẩn đoán nhồi máu cơ tim còn chưa rõ ràng trên ĐTĐ thì siêu âm tim có thể giúp hỗ trợ chẩn đoán qua hình ảnh rối loạn vận động vùng. Rối loạn vận động vùng trên siêu âm tim biểu hiện ở nhiều mức độ: giảm động, vô động, nghịch động (vận động nghịch thường). Không có rối loạn vận động vùng trên siêu âm tim 2D giúp loại trừ NMCT nặng nhưng không loại trừ được NMCT. Ngày nay, kỹ thuật siêu âm đánh dấu mô cơ tim (speckle tracking) giúp phát hiện được các rối loạn vận động vùng mà siêu âm tim 2D có thể bỏ sót.
- Ngoài ra, siêu âm tim còn giúp:
+ Đánh giá chức năng tâm trương và tâm thu thất trái
+ Đánh giá biến chứng cơ học (thủng vách liên thất, đứt cơ nhú van 2 lá, tràn dịch màng ngoài tim...)
+ Phát hiện huyết khối bám thành trên vùng nhồi máu
+ Đánh giá chức năng thất phải khi nghi ngờ có nhồi máu thất phải
3. Phân tầng nguy cơ
Thang điểm TIMI Risk Score giúp ước đoán tỷ lệ tử vong trong 30 ngày:
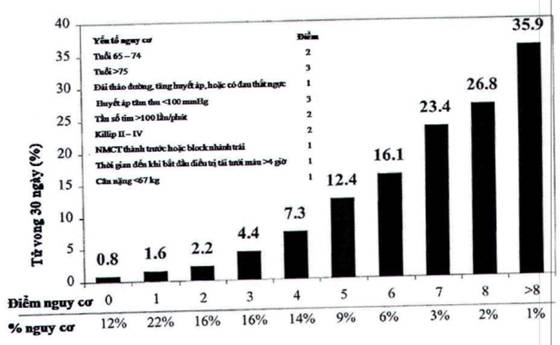
Phân độ Killip giúp dự đoán tỷ lệ tử vong trong 30 ngày đâu khi chưa điều trị tái tưới máu:
| Killip | Dấu hiệu lâm sàng | Tử vong (%) |
| I | Không có dấu hiệu của suy tim sung huyết | 6 |
| II | Có T3 và/hoặc rale ẩm | 17 |
| III | Phù phổi cấp | 30 - 40 |
| IV | Sốc tim | 60 - 80 |
Tái tưới máu mạch vành là điều trị quan trọng và cần thực hiện sớm nhất có thể được song song với các điều trị nội khoa khác cho tất cả các bệnh nhân NMCT cấp có ST chênh lên bao gồm: tối ưu hóa điều trị nội khoa ban đầu và nhận diện những bệnh nhân nào cần được điều trị tái tưới máu sớm. Cần phát hiện sớm các biến chứng nguy hiểm như tụt huyết áp, phù phổi cấp, rối loạn nhịp để có hướng xử lý thích hợp.
Bệnh nhân cần được:
- Nghỉ ngơi yên tĩnh tại giường
- Mắc monitor theo dõi nhịp tim, huyết áp và SpO2
- Lập đường truyền tĩnh mạch ngoại biên với dịch truyền natriclorua đẳng trương.
1.1. Oxy liệu pháp
Không nên sử dụng oxy một cách thường quy cho tất cả bệnh nhân NMCT cấp. Chỉ nên cho thở oxy với những bệnh nhân giảm oxy máu, phù phổi cấp hoặc cần phải thông khí cơ học. Dựa trên kết quả của hai nghiên cứu AVOID và DET02X-AMI, Hội Tim Châu Âu khuyến cáo sử dụng oxy liệu pháp cho bệnh nhân NMCT cấp có SpO2 hay SaO2< 90% hoặc PaO2< 60 mmHg; không nên điều trị với oxy một cách thường quy cho những bệnh nhân có SaO2 ≥ 90%.
1.2. Giảm đau
Nitroglycerin 0,4 mg ngậm dưới lưỡi. Có thể lặp lại liều trên sau 5 phút nếu vẫn chưa kiểm soát được đau ngực. Những bệnh nhân không đáp ứng sau 3 liều nitroglycerin ngậm dưới lưỡi hay không có sẵn nitroglycerin ngậm dưới lưỡi nên được xem xét sử dụng morphine sulfat 2 - 4 mg tiêm tĩnh mạch chậm (tác dụng phụ: buồn nôn, nôn, tụt huyết áp, suy hô hấp, nhịp chậm). Chống chỉ định với nitrate:
- Huyết áp tâm thu < 90 mmHg
- Nhồi máu thất phải
- Có sử dụng nhóm ức chế phosphodiesterase trong vòng 24 giờ qua.
Những bệnh nhân đáp ứng với nitrate ngậm dưới lưỡi nên được truyền tĩnh mạch liên tục nitroglycerin với liều 5-10 µg/phút, tăng dần liều đến 200 µg/phút cho đến khi kiểm soát được đau ngực với điều kiện huyết áp tâm thu không < 90 mmHg.
Hiện nay không khuyến cáo sử dụng các nhóm thuốc chẹn kênh canxi, các thuốc tác động trên chuyển hóa nội bào như trimetazidine để kiểm soát đau ngực trong NMCT cấp có ST chênh lên.
1.3. Kháng đông
a) Khuyến cáo về sử dụng thuốc kháng đông cho những bệnh nhân có kế hoạch can thiệp mạch vành thì đầu:
- Nên sử dụng thuốc kháng đông cho tất cả các bệnh nhân chuẩn bị được can thiệp mạch vành thì đầu bên cạnh thuốc kháng tiểu cầu.
- Khuyến cáo sử dụng heparin không phân đoạn (heparin) một cách thường quy.
- Cân nhắc sử dụng enoxaparin (tiêm tĩnh mạch) một cách thường quy.
- Không sử dụng fondaparinux trong can thiệp mạch vành thì đầu.
b) Khuyến cáo về liều lượng của các thuốc kháng đông cho bệnh nhân sẽ được can thiệp mạch vành thì đầu:
- Heparin không phân đoạn:
+ 70 - 100 đơn vị/kg (tiêm tĩnh mạch) khi không sử dụng nhóm ức chế Gp IIb/IIIa.
+ 50-70 đơn vị/kg (tiêm tĩnh mạch) khi có sử dụng nhóm ức chế Gp Ilb/IIIa.
+ Duy trì aPTT = 1,5 đến 2,0 lần chứng.
- Enoxaparin: 0,5 mg/kg (tiêm tĩnh mạch). Sau đó 15 phút, duy trì 1 mg/kg/12 giờ (tiêm dưới da).
- Fondaparinux: không được khuyến cáo như là kháng đông đơn thuần trong can thiệp mạch vành thì đầu vì gia tăng nguy cơ tạo huyết khối tại đầu catheter. Nếu bệnh nhân đã được sử dụng fondaparinux thì cần phải tiêm tĩnh mạch heparin không phân đoạn (85 đơn vị/kg) trước khi can thiệp mạch vành.
c) Khuyến cáo về sử dụng thuốc kháng đông cho những bệnh nhân được điều trị với tiêu sợi huyết:
Kháng đông được khuyến cáo cho các bệnh nhân được điều trị với tiêu sợi huyết cho đến khi can thiệp mạch vành (nếu có) hoặc trong suốt thời gian nằm viện đến 8 ngày. Có thể sử dụng một trong các thuốc kháng đông sau:
- Enoxaparin tiêm tĩnh mạch, sau đó tiêm dưới da (được ưu tiên hơn heparin không phân đoạn).
- Heparin không phân đoạn điều chỉnh theo cân nặng: tiêm tĩnh mạch, sau đó truyền tĩnh mạch liên tục.
- Bệnh nhân được điều trị với streptokinase: fondaparinux tiêm tĩnh mạch, sau 24 giờ dùng liều tiêm dưới da.
d) Khuyến cáo về liều lượng của các thuốc kháng đông cho bệnh nhân điều trị với tiêu sợi huyết:
- Heparin không phân đoạn:
+ Tiêm tĩnh mạch liều dựa trên cân nặng và truyền tĩnh mạch liên tục (duy trì aPTT = 1,5 đến 2,0 lần chứng, tương ứng khoảng 50 - 70 giây) trong vòng 48 giờ sau dùng tiêu sợi huyết hoặc cho đến khi bệnh nhân được can thiệp mạch vành.
+ Tiêm tĩnh mạch 60 đơn vị/kg (tối đa 4000 đơn vị), sau đó truyền tĩnh mạch 12 đơn vị/kg/giờ (tối đa 1000 đơn vị).
- Enoxaparin:
+ Bệnh nhân <75 tuổi: 30 mg (bolus tĩnh mạch), sau 15 phút: tiêm dưới da 1 mg/kg/giờ mỗi 12 giờ (tối đa 100mg cho 2 liều đầu tiên).
+ Bệnh nhân ≥75 tuổi: không dùng liều bolus, tiêm dưới da 0,75 mg/kg/giờ mỗi 12 giờ (tối đa 75 mg cho 2 liều đầu tiên).
+ Bất kể độ tuổi, nếu eGFR <30 mL/phút/1,73m2: tiêm dưới da 1mg/kg mỗi 24 giờ.
+ Thời gian sử dụng: trong suốt thời gian nằm viện, kéo dài 8 ngày hoặc cho đến khi bệnh nhân được can thiệp mạch vành.
- Fondaparinux: Khởi đầu 2,5 mg (bolus tĩnh mạch), sau đó tiêm dưới da 2,5 mg mỗi ngày trong những ngày sau; sử dụng trong 8 ngày hoặc cho đến khi bệnh nhân được can thiệp mạch vành. Chống chỉ định khi eGFR <30 mL/phút/1,73m2.
1.4. Kháng kết tập tiễu cầu
Nên được sử dụng càng sớm càng tốt ngay khi có chẩn đoán NMCT cấp ST chênh lên để giảm nguy cơ tiến triển hoặc tái phát những biến cố thiếu máu cục bộ. Khuyến cáo nên cho kháng kết tập tiểu cầu kép: aspirin kết hợp với một thuốc ức chế thụ thể P2Y12.
a) Khuyến cáo về sử dụng thuốc kháng kết tập tiểu cầu cho những bệnh nhân có kế hoạch can thiệp mạch vành thì đầu:
- Một thuốc ức chế P2Y12 mạnh (như prasugrel hoặc ticagrelor), hoặc clopidogrel nếu không có 2 loại thuốc này hay có chống chỉ định với 2 loại thuốc này, được khuyến cáo cho trước khi (hoặc ít nhất là ngay trước thời điểm) can thiệp mạch vành và duy trì tới 12 tháng trừ khi có chống chỉ định như gia tăng nguy cơ xuất huyết.
- Aspirin (nhai nuốt hoặc tiêm tĩnh mạch nếu không uống được) được khuyến các dùng càng sớm càng tốt cho tất cả các bệnh nhân không có chống chỉ định.
b) Khuyến cáo về liều của các thuốc kháng kết tập tiểu cầu cho những bệnh nhân có kế hoạch can thiệp mạch vành thì đầu:
- Aspirin:
+ Liều nạp 150 - 300 mg (nhai uống) hoặc 75 - 250 mg (tiêm tĩnh mạch) nếu không uống được.
+ Liều duy trì: 75 - 100 mg/ngày.
- Prasugrel:
+ Liều nạp 60 mg (uống), sau đó liều duy trì 10 mg/ngày
+ Bệnh nhân ≤ 60 kg: liều duy trì 5 mg/ngày
+ Chống chỉ định trên bệnh nhân có tiền căn đột quy. Với bệnh nhân ≥ 75 tuổi: có thể sử dụng liều duy trì 5 mg/ngày nếu thật sự cần thiết dùng thuốc này
- Ticagrelor:
+ Liều nạp: 180 mg (uống)
+ Liều duy trì: 90 mg x 2 lần/ngày
- Clopidogrel:
+ Liều nạp: 600 mg (uống)
+ Liều duy trì: 75 mg/ngày
c) Khuyến cáo về sử dụng thuốc kháng kết tập tiểu cầu cho những bệnh nhân được điều trị với thuốc tiêu sợi huyết:
- Aspirin uống hoặc tiêm tĩnh mạch.
- Sử dụng clopidogrel phối hợp với aspirin.
- Kháng kết tập tiểu cầu kép (aspirin + một thuốc ức chế P2Y12) được chỉ định kéo dài 1 năm cho bệnh nhân được điều trị với tiêu sợi huyết và được can thiệp mạch vành sau đó. Sau 48 giờ điều trị thuốc tiêu sợi huyết, có thể chuyển đổi thuốc clopidogrel sang prasugrel hay ticagrelor.
d) Khuyến cáo về liều của các thuốc kháng kết tập tiểu cầu cho những bệnh nhân không được điều trị tái tưới máu:
- Aspirin: liều nạp 150 - 300 mg, duy trì 75 - 100 mg/ngày.
- Clopidogrel: liều nạp 300 mg, duy trì 75 mg/ngày, hoặc
- Ticagrelor: liều nạp 180 mg, duy trì 90 mg ngày 2 lần.
1.5 Các điều trị khác
- Thuốc chẹn bêta giao cảm đường uống được chỉ định cho bệnh nhân suy tim ổn định và/hoặc chức năng co bóp thất trái ≤ 40% nếu không có chống chỉ định. Thuốc chẹn bêta giao cảm đường uống nên bắt đầu sử dụng trong vòng 24 giờ đầu cho tất cả các bệnh nhân NMCT cấp nếu không có một trong các dấu hiệu sau: (1) dấu hiệu suy tim; (2) bằng chứng của tình trạng giảm cung lượng tim; (3) tăng nguy cơ bị sốc tim; (4) các chống chỉ định tương đối khác của thuốc chẹn bêta giao cảm (khoảng PR > 0,24 giây, blốc nhĩ thất độ 2-3, hen phế quản đang hoạt động, hay bệnh đường hô hấp phản ứng)..
- Điều trị với thuốc ức chế beta đường uống nên được cân nhắc trong suốt thời gian nằm viện và kéo dài sau đó cho tất cả các bệnh nhân trừ khi có chống chỉ định, duy trì tần số tim khi nghỉ từ 55 đến 60 lần/phút. Có thể chọn một trong số các thuốc ức chế beta sau:
| Thuốc | Liều khởi đầu | Liều đích | Cách dùng |
| Bisoprolol | 1,25 mg | 10 mg | x 1 lần/ngày |
| Carvedilol | 3,125 mg | 25 mg | x 2 lần/ngày |
| Metoprolol succinate | 12.5-25 mg | 200 mg | x 1 lần/ngày |
- Điều trị với statin cường độ cao được khuyến cáo càng sớm càng tốt, trừ khi có chống chỉ định, và nên duy trì lâu dài. Có thể chọn một trong các loại statin sau:
| Thuốc | Liều | Cách dùng |
| Atorvastatin | 40 mg | x 1 lần/ngày |
| Rosuvastatin | 20 mg | x 1 lần/ngày |
- Thuốc ức chế men chuyển nên được khởi đầu dùng sớm trong vòng 24 giờ đầu của nhồi máu cơ tim trên những bệnh nhân có dấu hiệu suy tim, rối loạn chức năng tâm thu thất trái, đái tháo đường hoặc nhồi máu cơ tim thành trước. Thuốc ức chế men chuyển cũng nên được cân nhắc sử dụng cho tất cả các bệnh nhân nếu không có chống chỉ định. Liều của các thuốc ức chế men chuyển:
| Thuốc | Liều khởi đầu | Liều đích | Cách dùng |
| Captopril | 6,25 mg | 50 mg | x 3 lần/ngày |
| Enalapri | 2,5 mg | 10 mg | x 2 lần/ngày |
| Lisinopril | 2.5-5 mg | 20 mg | x 1 lần/ngày |
- Thuốc đối kháng thụ thể angiotensin, như valsartan, có thể được sử dụng thay thế thuốc ức chế men chuyển khi bệnh nhân không dung nạp được thuốc ức chế men chuyển. Liều của các thuốc kháng thụ thể angiotensin:
| Thuốc | Liều khởi đầu | Liều đích | Cách dùng |
| Losartan | 50 mg | 150 mg | x 1 lần/ngày |
| Valsartan | 40 mg | 160 mg | x 2 lần/ngày |
| Candesartan | 4 - 8 mg | 32 mg | x 1 lần/ngày |
- Lợi tiểu kháng aldosterone (khởi đầu 25 mg/ngày, tối đa 50 mg/ngày) được khuyến cáo cho bệnh nhân có EF ≤ 40% có kèm suy tim hoặc đái tháo đường, đã được điều trị với một thuốc ức chế men chuyển và một thuốc ức chế beta, không có suy thận và tăng kali máu.
- Điều trị kiểm soát đường huyết nên được cân nhắc cho những bệnh nhân NMCT cấp với glucose >10 mmol/L (> 180 mg/dL), cần tránh hạ đường huyết <3,9 mmol/L (< 70 mg/dL).
- Không nên kiểm soát đường huyết quá nghiêm ngặt trong giai đoạn cấp cho những bệnh nhân có bệnh lý tim mạch tiến triển, lớn tuổi, thời gian mắc đái tháo đường đã lâu, có nhiều bệnh lý khác đi kèm.
- Những bệnh nhân đã được điều trị với metformin và/hoặc ức chế SGLT2, nên kiểm tra chức năng thận ít nhất sau 3 ngày chụp mạch vành,
Can thiệp mạch vành thì đầu là chiến lược điều trị tái tưới máu được ưu tiên hàng đầu cho những bệnh nhân NMCT cấp có ST chênh lên trong vòng 12 giờ đầu từ khi khởi phát triệu chứng. Nếu quyết định điều trị bằng thuốc tiêu sợi huyết thì nên bắt đầu sử dụng tiêu sợi huyết trong vòng 10 phút từ khi có chẩn đoán.
2.1. Khuyến cáo về điều trị tái tưới máu
- Điều trị tái tưới máu được chỉ định cho tất cả các bệnh nhân có triệu chứng của thiếu máu cục bộ ≤12 giờ và có ST chênh lên.
- Can thiệp mạch vành thì đầu được khuyến cáo hơn tiêu sợi huyết trong khoảng thời gian cho phép.
- Nếu không thể tiến hành can thiệp mạch vành, điều trị tiêu sợi huyết được khuyến cáo trong vòng 12 giờ kể từ khi khởi phát triệu chứng cho những bệnh nhân không có chống chỉ định với tiêu sợi huyết.
- Trong trường hợp không có ST chênh lên, can thiệp mạch vành thì đầu được chỉ định cho những bệnh nhân còn đang có triệu chứng thiếu máu cục bộ gợi ý nhồi máu cơ tim và có ít nhất một trong các tiêu chuẩn sau:
+ Huyết động không ổn định hoặc sốc tim
+ Đau ngực tái phát hoặc dai dẳng không đáp ứng với điều trị nội khoa
+ Rối loạn nhịp tim đe dọa tính mạng hoặc ngưng tim
+ Có biến chứng cơ học của NMCT
+ Suy tim cấp
+ Thay đổi ST hoặc sóng T có động học, nhất là ST chênh lên từng lúc.
- Chụp mạch vành sớm (trong vòng 24 giờ) được khuyến cáo nếu các triệu chứng hoàn toàn biến mất và ST trở về đẳng điện một cách tự phát hoặc sau khi dùng nitroglycerine (miễn là không có đau ngực tái phát hoặc ST chênh lên tái phát)
- Với những bệnh nhân có triệu chứng kéo dài >12 giờ, can thiệp mạch vành thì đầu được chỉ định khi có triệu chứng thiếu máu cục bộ đang tiến triển, huyết động không ổn định hoặc rối loạn nhịp nguy hiểm
- Có thể can thiệp mạch vành thì đầu một cách thường quy cho những bệnh nhân nhập viện muộn (12 - 48 giờ) sau khởi phát triệu chứng.
- Với những bệnh nhân không còn triệu chứng, can thiệp mạch vành thường quy cho động mạch vành thủ phạm sau 48 giờ kể từ khi khởi phát NMCT không được khuyến cáo.
2.2. Các chống chỉ định của thuốc tiêu sợi huyết
a) Chống chỉ định tuyệt đối
- Bất kỳ xuất huyết nội sọ nào trước đây.
- Có các bất thường mạch máu não đã biết (như dị dạng động tĩnh mạch).
- Đã biết có khối tân sinh ác tính nội sọ (nguyên phát hoặc di căn).
- Đột quỵ thiếu máu não trong vòng 3 tháng qua (ngoại trừ đột quỵ thiếu máu não cấp trong vòng 4,5 giờ).
- Nghi ngờ có bóc tách động mạch chủ.
- Cơ địa dễ chảy máu hoặc đang chảy máu (ngoại trừ kinh nguyệt).
- Chấn thương sọ kín nghiêm trọng hoặc chấn thương mặt trong 3 tháng qua.
- Phẫu thuật nội sọ hoặc tủy sống trong vòng 2 tháng qua.
- Tăng huyết áp nặng không kiểm soát (không đáp ứng với điều trị cấp cứu).
- Với streptokinase: đã có điều trị streptokinase trong 6 tháng qua.
b) Chống chỉ định tương đối
- Tiền căn có tăng huyết áp mạn tính nặng khó kiểm soát.
- Tăng huyết áp nặng tại thời điểm nhập viện (huyết áp tâm thu > 180 mmHg huyết áp tâm trương>110 mmHg).
- Tiền căn đột quỵ thiếu máu não trong vòng 3 tháng qua,
- Mất trí.
- Đã có bệnh lý nội sọ không nằm trong mục chống chỉ định tuyệt đối.
- Chấn thương hoặc sau hồi sức tim phổi kéo dài (> 10 phút).
- Phẫu thuật lớn trong 3 tuần qua.
- Có xuất huyết nội trong vòng 2 - 4 tuần qua.
- Có đâm kim tại các vị trí không chèn ép được.
- Đang có thai.
- Loát dạ dày tiến triển.
- Đang sử dụng thuốc kháng đông đường uống.
c) Liều dùng các thuốc tiêu sợi huyết
- Streptokinase: 1,5 triệu đơn vị truyền tĩnh mạch trên 60 phút
- Alteplase: 15 mg bolus. Sau đó: 0,75 mg/kg truyền tĩnh mạch trong 30 phút (tối đa 50 mg). Sau đó: 0,5 mg/kg truyền tĩnh mạch trong 60 phút (tối đa 35 mg).
Sau khi kết thúc truyền tiêu sợi huyết, bệnh nhân nên được chuyển đến trung tâm có khả năng can thiệp mạch vành thì đầu. Trong trường hợp thất bại với tiêu sợi huyết hoặc có bằng chứng của tái nhồi máu với đoạn ST chênh lên, cần chụp mạch vành ngay lập tức và xem xét can thiệp mạch vành cứu vãn. Trong tình huống này không nên lặp lại sử dụng tiêu sợi huyết. Trong trường hợp thành công với điều trị tiêu sợi huyết (ST giảm chênh >50% sau 60 - 90 phút) thì bệnh nhân cũng nên được chụp mạch vành sớm trong vòng 2 - 24 giờ nếu không có chống chỉ định.
3. Điều trị sau giai đoạn nhồi máu cơ tim cấp
- Điều trị duy trì với aspirin liều thấp (75 - 100 mg).
- Kháng tiểu cầu kép gồm aspirin phối hợp với ticagrelor hoặc prasugrel (hoặc clopidogrel nếu không có ticagrelor hoặc prasugrel hoặc có chống chỉ định với 2 thuốc này) đến 12 tháng sau can thiệp mạch vành, trừ khi có chống chỉ định.
- Dùng thuốc ức chế bơm proton phối hợp với kháng tiểu cầu kép cho những bệnh nhân có nguy cơ xuất huyết tiêu hóa cao.
- Với những bệnh nhân có nguy cơ xuất huyết tiêu hóa cao, có thể cân nhắc ngưng điều trị với thuốc ức chế P2Y12 sau 6 tháng.
- Nên cân nhắc sử dụng kháng tiểu cầu kép trong 12 tháng cho những bệnh nhân không được can thiệp mạch vành trừ khi có chống chỉ định.
- Những bệnh nhân nguy cơ thiếu máu cục bộ cao, đã dung nạp được kháng tiểu cầu kép và không có biến chứng xuất huyết, điều trị với ticagrelor 60 mg x 2/ngày cùng với aspirin kéo dài hơn 12 tháng, có thể đến 3 năm.
- Tiếp tục duy trì thuốc ức chế men chuyển hoặc đối kháng thụ thể Angiotensin.
- Tiếp tục duy trì thuốc chẹn beta giao cảm, duy trì tần số tim khi nghỉ 55 đến 60 lần/phút nếu bệnh nhân có thể dung nạp được.
- Sử dụng statin cường độ cao, duy trì LDL-C <70 mg/dL. Nếu đã dùng statin cường độ cao mà vẫn chưa đạt LDL-C mục tiêu, có thể phối hợp thêm một thuốc ngoài statin như ezetimibe 10 mg/ngày.
1. Rối loạn chức năng tâm thu thất trái
Sau NMCT cấp, rối loạn chức năng tâm thu thất trái có thể biểu hiện bằng triệu chứng suy tim sung huyết, triệu chứng giảm cung lượng tim hoặc có thể hoàn toàn không có triệu chứng lâm sàng. Chẩn đoán dựa vào siêu âm tim với EF < 40%. Điều trị bao gồm: lợi tiểu (nêu có dấu hiệu suy tim sung huyết), giãn mạch (ức chế men chuyển, đổi kháng thụ thể), lợi tiểu kháng aldosterone và chẹn beta giao cảm.
Sốc tim được định nghĩa là tình trạng huyết áp thấp (huyết áp tâm thu < 90 mmHg) dù đổ đầy thất trái đầy đủ kèm dấu hiệu của giảm tưới máu mô. Đây là một biến chứng nặng, thường xuất hiện trong vòng 24 giờ đầu của nhồi máu cơ tim, tử vong trên 50%.
Biểu hiện lâm sàng: huyết áp thấp, giảm cung lượng tim (rối loạn tri giác, thiểu hoặc vô niệu, lạnh đầu chi, nhịp tim nhanh), sung huyết phổi.
Điều trị: xem xét sử dụng thuốc vận mạch (noradrenaline) và tăng co bóp cơ tim (dobutamin) duy trì huyết áp tâm thu > 90 mmHg, xem xét chụp và can thiệp mạch vành sớm.
3.1. Rối loạn trên thất
Rung nhĩ là rối loạn nhịp trên thất thường gặp nhất, chiếm 21% các trường hợp nhồi máu cơ tim. Rung nhĩ có thể đã có sẵn trước đó, rung nhĩ khởi phát lần đầu hoặc phác hiện lần đầu. Bệnh nhân nhồi máu cơ tim kèm theo rung nhĩ có tỷ lệ tử vong và biến chứng cao hơn bệnh nhân không có rung nhĩ. Đã có bằng chứng cho thấy điều trị NMCT cấp với ức chế men chuyển, statin và ức chế beta sớm làm giảm nguy cơ xuất hiện rung nhĩ.
Sốc điện chuyển nhịp khi bệnh nhân có: rối loạn huyết động, thiếu máu cục bộ tiến triển hoặc suy tim tiến triển. Nếu bệnh nhân không có các biểu hiện này, có thể sử dụng amiodarone tiêm tĩnh mạch khi bệnh nhân có suy tim cấp không kèm huyết áp thấp. Nếu huyết áp thấp, có thể sử dụng digoxin tiêm tĩnh mạch.
Sau giai đoạn NMCT cấp, nếu rung nhĩ trở thành rung nhĩ kéo dài hoặc rung nhĩ vĩnh viễn thì xem xét điều trị kháng đông đường uống lâu dài dựa vào thang điểm CHA2DS2-VASc của bệnh nhân.
3.2. Rối loạn nhịp thất
Thường gặp nhất là nhịp nhanh thất đa hình dạng hoặc nhanh thất thoái triển thành rung thất. Khoảng 6-8% bệnh nhân NMCT cấp có nhanh thất ảnh hưởng huyết động.
Điều trị bao gồm:
- Xem xét điều trị tái tưới máu sớm.
- Sử dụng thuốc chẹn beta giao cảm sớm nếu không có chống chỉ định.
- Sử dụng amiodarone hoặc lidocain để xóa nhanh thất:
+ Amiodarone: 150 mg tiêm tĩnh mạch chậm trong 10 phút, sau đó truyền tĩnh mạch liên tục 1mg/phút trong 6 giờ, sau đó giảm liều còn 0,5mg/phút.
+ Lidocain: 1 mg/kg tiêm tĩnh mạch, sau đó truyền tĩnh mạch liên tục 1 - 4 mg/phút.
- Điều chỉnh rối loạn điện giải (nếu có), giữ kali máu = 4,5-5 mmol/L và magie máu >2 mmol/L.
3.3 Rối loạn nhịp chậm
Nhịp chậm xoang và block nhĩ thất độ I thường gặp trong vòng vài giờ đầu của NMCT, đặc biệt là NMCT thành dưới (phản xạ Bezold-Jarisch) và thường không cần điều trị, sẽ tự hồi phục sau tái tưới máu. Nếu nhịp chậm gây huyết áp thấp: điều trị bằng atropin.
Block nhĩ thất độ II Mobitz I: thường không cần điều trị. Nếu gây rối loạn huyết động thì sử dụng atropin. Đặt máy tạo nhịp khi thất bại với atropin.
Block nhĩ thất độ II Mobitz II và block nhĩ thất độ III: đặt máy tạo nhịp.
Các biến chứng cơ học như thủng vách liên thất, vỡ thành tự do, hở van 2 lá cấp do đứt cơ nhú là những biến chứng nặng, tỷ lệ tử vong cao, thường xuất hiện từ ngày 2 đến ngày 7 của NMCT, tuy nhiên có thể xuất hiện trong 24 giờ đầu tiên. Khi bệnh nhân đột ngột có huyết áp thấp, phù phổi cấp, đau ngực trở lại, có âm thổi mới xuất hiện thi nên nghĩ ngay đến biến chứng cơ học. Siêu âm tim giúp hỗ trợ chẩn đoán. Điều trị chủ yếu là hỗ trợ huyết động, đặt bóng đối xung trong lúc chờ phẫu thuật. Can thiệp phẫu thuật sớm có thể giảm tỉ lệ tử vong. Tuy nhiên, thời điểm tối ưu để phẫu thuật vẫn chưa được biết.
Viêm màng ngoài tim sớm xuất hiện trong vài ngày đầu của NMCT trong khi viêm màng ngoài tim muộn (hội chứng Dressler) xuất hiện sau 1 - 2 tuần. Chẩn đoán xác định khi bệnh nhân có 2 trong 4 tiêu chuẩn:
- Đau ngực kiểu màng phổi
- Có tiếng cọ màng ngoài tim
- Thay đổi ST-T với ST chênh lên lan tỏa, PR chênh xuống tại các chuyển đạo có ST chênh lên
- Siêu âm tim ghi nhận có dịch màng tim
Điều trị: aspirin 500 - 1000 mg mỗi 6 - 8 giờ trong 1 - 2 tuần. Không được sử dụng corticoid hoặc các thuốc kháng viêm NSAIDS khác vì làm gia tăng nguy cơ vỡ tim tại vùng nhồi máu và làm chậm lành sẹo ổ nhồi máu. Rút dịch màng tim khi tràn dịch màng tim gây khó thở hoặc chèn ép tim.
- Điều chỉnh các yếu tố nguy cơ có thể thay đổi được: ngưng hút thuốc lá, giảm cân nếu béo phì, tăng cường tập luyện thể dục thể thao.
- Kiểm soát huyết áp nếu có tăng huyết áp
- Điều trị rối loạn lipid máu theo các khuyến cáo
- Kiểm soát đường huyết và HbAlc cho bệnh nhân đái tháo đường. Cân nhắc sử dụng các thuốc hạ đường huyết có tác dụng giảm biến cố tim mạch như ức chế SGLT2, đồng vận GLP-1.
TÀI LIỆU THAM KHẢO
1. Ibanez B., James S., Agewall S. et al. (2018), "2017 ESC Guidelines for the management of acute myocardial infarction in patients presenting with ST-segment elevation: The Task Force for the management of acute myocardial infarction in patients presenting with ST-segment elevation of the European Society of Cardiology (ESC)", Eur Heart J. 39 (2), pp. 119-177.
2. O'Gara P. T., Kushner F, G., Ascheim D. D. et al. (2013), "2013 ACCF/AHA guideline for the management of ST-elevation myocardial infarction: a report of the American College of Cardiology Foundation/American Heart Association Task Force on Practice Guidelines", Circulation. 127 (4), pp. e362-425.
3. Thygesen K., Alpert J. S-, Jaffe A, S. et al. (2018), "Fourth universal definition of myocardial infarction (2018)", Eur Heart J. 76 (10), pp, 1383-1415.
4. 2018 ESC/EACTS Guidelines on myocardial revascularization. European Heart Journal (2018)00,1-96.
5. 2016 ACC/AHA Guideline Focused Update on Duration of Dual Antiplatelet Therapy in Patients With Coronary Artery Disease. J Am Coll Cardiol 2016;68:1082-115.
MỤC LỤC
PHẦN I: ĐẠI CƯƠNG
PHẦN II; CHẨN ĐOÁN VÀ XỬ TRÍ HỘI CHỨNG MẠCH VÀNH CẤP KHÔNG CÓ ST CHÊNH LÊN
I. SINH LÝ BỆNH
II. CHẨN ĐOÁN
1. Lâm sàng
2. Cận lâm sàng
III. CHẨN ĐOÁN PHÂN BIỆT
IV. PHÂN TẦNG NGUY CƠ
1. Các yếu tố để phân tầng nguy cơ
2. Thang điểm GRACE phân tầng nguy cơ
3. Phân tầng nguy cơ
V. TIẾP CẬN VÀ ĐIỀU TRỊ BỆNH NHÂN
1. Chiến lược tiếp cận
2. Các bước tiến hành
3. Điều trị cụ thể tại bệnh viện
TÀI LIỆU THAM KHẢO
PHẦN III: CHẨN ĐOÁN VÀ XỬ TRÍ NHỒI MÁU CƠ TIM CẤP CÓ ST CHÊNH LÊN
I. ĐẠI CƯƠNG
II. NGUYÊN NHÂN
III. CHẨN ĐOÁN
1. Lâm sàng
2. Cận lâm sàng
3. Phân tầng nguy cơ
IV. ĐIỀU TRỊ
1. Điều trị nội khoa cấp cứu
2. Điều trị tái tưới máu
3. Điều trị sau giai đoạn nhồi máu cơ tim cấp
V. CÁC BIẾN CHỨNG VÀ XỬ TRÍ
1. Rối loạn chức năng tâm thu thất trái
2. Sốc tim
3. Rối loạn nhịp
4. Biến chứng cơ học
5. Viêm màng ngoài tim
VI. PHÒNG BỆNH
TÀI LIỆU THAM KHẢO
- 1Quyết định 4562/QĐ-BYT năm 2018 về tài liệu chuyên môn "Hướng dẫn chẩn đoán và điều trị bệnh phổi tắc nghẽn mạn tính" do Bộ trưởng Bộ Y tế ban hành
- 2Quyết định 4825/QĐ-BYT năm 2018 về tài liệu chuyên môn "Hướng dẫn chẩn đoán và điều trị ung thư phổi không tế bào nhỏ" do Bộ trưởng Bộ Y tế ban hành
- 3Quyết định 7328/QĐ-BYT năm 2018 hướng dẫn chuẩn chất lượng về chẩn đoán và điều trị Đục thể thủy tinh do Bộ trưởng Bộ Y tế ban hành
- 4Quyết định 5306/QĐ-BYT năm 2019 về tài liệu chuyên môn “Hướng dẫn chẩn đoán và điều trị lạc nội mạc tử cung” do Bộ trưởng Bộ Y tế ban hành
- 5Quyết định 4815/QĐ-BYT năm 2020 về tài liệu chuyên môn Hướng dẫn chẩn đoán và điều trị viêm phổi mắc phải cộng đồng ở người lớn do Bộ Y tế ban hành
- 1Luật khám bệnh, chữa bệnh năm 2009
- 2Nghị định 75/2017/NĐ-CP quy định chức năng, nhiệm vụ, quyền hạn và cơ cấu tổ chức của Bộ Y tế
- 3Quyết định 4562/QĐ-BYT năm 2018 về tài liệu chuyên môn "Hướng dẫn chẩn đoán và điều trị bệnh phổi tắc nghẽn mạn tính" do Bộ trưởng Bộ Y tế ban hành
- 4Quyết định 4825/QĐ-BYT năm 2018 về tài liệu chuyên môn "Hướng dẫn chẩn đoán và điều trị ung thư phổi không tế bào nhỏ" do Bộ trưởng Bộ Y tế ban hành
- 5Quyết định 7328/QĐ-BYT năm 2018 hướng dẫn chuẩn chất lượng về chẩn đoán và điều trị Đục thể thủy tinh do Bộ trưởng Bộ Y tế ban hành
- 6Quyết định 5306/QĐ-BYT năm 2019 về tài liệu chuyên môn “Hướng dẫn chẩn đoán và điều trị lạc nội mạc tử cung” do Bộ trưởng Bộ Y tế ban hành
- 7Quyết định 4815/QĐ-BYT năm 2020 về tài liệu chuyên môn Hướng dẫn chẩn đoán và điều trị viêm phổi mắc phải cộng đồng ở người lớn do Bộ Y tế ban hành
Quyết định 2187/QĐ-BYT năm 2019 về tài liệu chuyên môn “Hướng dẫn chẩn đoán và xử trí hội chứng mạch vành cấp” do Bộ trưởng Bộ Y tế ban hành
- Số hiệu: 2187/QĐ-BYT
- Loại văn bản: Quyết định
- Ngày ban hành: 03/06/2019
- Nơi ban hành: Bộ Y tế
- Người ký: Nguyễn Viết Tiến
- Ngày công báo: Đang cập nhật
- Số công báo: Dữ liệu đang cập nhật
- Ngày hiệu lực: 03/06/2019
- Tình trạng hiệu lực: Kiểm tra

