Để sử dụng toàn bộ tiện ích nâng cao của Hệ Thống Pháp Luật vui lòng lựa chọn và đăng ký gói cước.
| BỘ Y TẾ | CỘNG HÒA XÃ HỘI CHỦ NGHĨA VIỆT NAM |
| Số: 1911/QĐ-BYT | Hà Nội, ngày 19 tháng 04 năm 2021 |
VỀ VIỆC BAN HÀNH TÀI LIỆU “HƯỚNG DẪN SÀNG LỌC VÀ ĐIỀU TRỊ DỰ PHÒNG TIỀN SẢN GIẬT”
BỘ TRƯỞNG BỘ Y TẾ
Căn cứ Nghị định số 75/2017/NĐ-CP ngày 20/6/2017 của Chính phủ Quy định chức năng, nhiệm vụ, quyền hạn và cơ cấu tổ chức của Bộ Y tế;
Theo đề nghị của Vụ trưởng Vụ Sức khỏe Bà mẹ - Trẻ em, Bộ Y tế;
QUYẾT ĐỊNH
Điều 1. Ban hành kèm theo Quyết định này “Hướng dẫn Sàng lọc và điều trị dự phòng tiền sản giật”.
Điều 3. Các Ông, Bà: Chánh Văn phòng Bộ, Vụ trưởng Vụ Sức khỏe Bà mẹ - Trẻ em, Chánh Thanh tra Bộ và các Vụ trưởng, Cục trưởng, Tổng cục trưởng của Bộ Y tế; Giám đốc các Viện, Bệnh viện trực thuộc Bộ Y tế; Giám đốc các Học viện, Hiệu trưởng các trường Đại học có đào tạo nhân lực y tế; Thủ trưởng Y tế ngành; Giám đốc Sở Y tế các tỉnh, thành phố trực thuộc Trung ương và Thủ trưởng các đơn vị liên quan chịu trách nhiệm thi hành Quyết định này./.
|
| KT. BỘ TRƯỞNG |
SÀNG LỌC VÀ ĐIỀU TRỊ DỰ PHÒNG TIỀN SẢN GIẬT
Ban hành theo Quyết định số 1911/QĐ-BYT ngày 19 tháng 4 năm 2021
MỤC LỤC
II. ĐỊNH NGHĨA VÀ PHÂN LOẠI TIỀN SẢN GIẬT - SẢN GIẬT
1. Định nghĩa
2. Triệu chứng
3. Phân loại tăng huyết áp trong thai kỳ
1. Nguyên tắc
2. Các yếu tố nguy cơ
3. Các mô hình sàng lọc
IV. ĐIỀU TRỊ DỰ PHÒNG TIỀN SẢN GIẬT
1. Xác định nhóm nguy cơ cần điều trị dự phòng TSG
2. Liều lượng và thời gian điều trị dự phòng:
TÀI LIỆU THAM KHẢO
DANH MỤC CÁC TỪ VIẾT TẮT VÀ THUẬT NGỮ
| Từ viết tắt | Tiếng Anh | Tiếng Việt |
| ACOG | American College of Obstetricians and Gynecologists | Hiệp hội Sản Phụ khoa Hoa Kỳ |
| BMI | Body mass index | Chỉ số khối cơ thể |
| FIGO | The International Federation of Gynecology and Obstetrics | Liên đoàn Sản phụ khoa quốc tế |
| FMF | Fetal Medicine Foundation | Hiệp hội Y khoa thai nhi |
| HA |
| Huyết áp |
| HATB |
| Huyết áp trung bình |
| HATT |
| Huyết áp tâm thu |
| HATTr |
| Huyết áp tâm trương |
| NICE | National Institute for Health and Care Excellence | Viện Chăm sóc sức khỏe Quốc gia và Chất lượng điều trị Vương quốc Anh |
| PAPP-A | Pregnancy associated plasma protein A | Protein huyết tương liên quan đến thai nghén A |
| PI | Pulsatility index | Chỉ số xung |
| PlGF | Placental Growth Factor | Yếu tố tăng trưởng rau thai |
| sFlt-1 | Soluble Fms-like tyrosine kinase-1 |
|
| TSG-SG |
| Tiền sản giật - sản giật |
| WHO | World Health Organization | Tổ chức Y tế Thế giới |
SÀNG LỌC VÀ ĐIỀU TRỊ DỰ PHÒNG TIỀN SẢN GIẬT
Tiền sản giật - sản giật (TSG-SG) là rối loạn chức năng đa cơ quan liên quan đến thai nghén, chiếm tỷ lệ khoảng 2 - 10% trong toàn bộ thai kỳ. Trong 2 thập kỷ qua tỷ lệ TSG đã tăng khoảng 25%, đặc biệt là nhóm TSG sớm. Tại Châu Á, một thống kê từ 2001 - 2014 cho thấy TSG sớm tăng từ 0,5% lên 0,8% trong toàn bộ thai kỳ. Tại Việt Nam, tỷ lệ TSG trước 34 tuần là 0,43%, tỷ lệ TSG từ 34 - 37 tuần là 0,70% và tỷ lệ TSG sau 37 tuần là 1,68% so với toàn bộ thai kỳ. Loạt nghiên cứu từ năm 2012 đến 2016 tại Huế cho thấy tỷ lệ TSG khoảng 2,8 - 5,5%. Tại Việt Nam, nhiều công trình nghiên cứu về bệnh lý TSG-SG trong những năm gần đây đã tập trung vào lĩnh vực dự báo xuất hiện bệnh, dự báo tiến triển bệnh và kết quả thai kỳ cũng như Điều trị dự phòng TSG
Tiền sản giật là bệnh lý có nhiều biến chứng đối với cả mẹ và thai nhi, là một trong những nguyên nhân hàng đầu gây tử vong mẹ, tử vong chu sinh trên toàn thế giới. Tỷ lệ tử vong mẹ liên quan đến tăng huyết áp (HA) trong thai kỳ nói chung và TSG chiếm khoảng 14%. Tỷ lệ tử vong mẹ liên quan đến tăng HA trong thai kỳ khoảng 12,9 - 16,1%. Bên cạnh đó, ảnh hưởng của TSG-SG còn kéo dài sau sinh, liên quan đến các lần sinh tiếp theo và là yếu tố nguy cơ của các bệnh lý tim mạch về sau.
Mặc dù đã có những nỗ lực trong quản lý giai đoạn tiền sản nhưng TSG-SG vẫn là một trong những gánh nặng bệnh tật trong công tác chăm sóc sức khỏe bà mẹ và trẻ em. Có thể hạn chế các ảnh hưởng của TSG-SG thông qua dự báo và điều trị dự phòng bệnh, tối ưu là dự phòng xuất hiện bệnh, ngăn chặn tiến triển nặng và ngăn chặn các biến chứng. Từ năm 2011, WHO đã đưa ra các khuyến cáo dự báo và điều trị dự phòng bệnh lý TSG. Liên đoàn Sản phụ khoa Quốc tế (FIGO), Hội Sản Phụ khoa Hoa Kỳ (ACOG), Viện chăm sóc sức khỏe quốc gia và lâm sàng Anh (NICE), Hiệp hội sản phụ khoa Canada (SOGC) và các Hiệp hội chuyên ngành khác cũng đã có những hướng dẫn về dự báo và dự phòng TSG-SG.
Trên cơ sở các khuyến cáo, bằng chứng quốc tế và đặc biệt là các nghiên cứu trong nước gần đây, Bộ Y tế ban hành “Hướng dẫn sàng lọc và điều trị dự phòng tiền sản giật” nhằm tăng cường công tác sàng lọc và dự phòng TSG, tích hợp vào quy trình chăm sóc trước sinh. Hướng dẫn được xây dựng theo cách tiếp cận phù hợp với nguồn lực của các cơ sở y tế Việt Nam.
II. ĐỊNH NGHĨA VÀ PHÂN LOẠI TIỀN SẢN GIẬT - SẢN GIẬT
- TSG là rối loạn chức năng nhiều cơ quan liên quan đến thai nghén đặc trưng với sự xuất hiện triệu chứng tăng HA và protein niệu hoặc các triệu chứng lâm sàng liên quan đến tổn thương nhiều cơ quan do ảnh hưởng của TSG.
- SG là sự xuất hiện những cơn co cứng - co giật khu trú hoặc toàn thân có hoặc không kèm theo hôn mê xảy ra trên những bệnh nhân có triệu chứng của TSG sau khi đã loại trừ cơn co giật do các nguyên nhân khác như động kinh, nhồi máu não, xuất huyết não hoặc do sử dụng thuốc. SG được xem là một biến chứng biểu hiện tình trạng nặng của TSG, có thể xảy ra trong thai kỳ hoặc thời kỳ hậu sản.
2.1. Tăng huyết áp
- Triệu chứng tăng HA trong TSG được xác định khi tuổi thai sau tuần thứ 20. Trường hợp bệnh nhân chưa biết giá trị HA trước đó, chẩn đoán khi HATT ≥ 140mmHg hoặc HATTr ≥ 90mmHg, đo 2 lần cách nhau 4 giờ và không quá 1 tuần. Có thể chỉ định Holter HA để chẩn đoán nếu cần.
2.2. Protein niệu
- Chẩn đoán protein niệu trong thai kỳ khi lượng protein bài xuất trong nước tiểu ≥ 300 mg/24 giờ, hoặc tỷ lệ protein/creatinine niệu ≥ 0,3 (mg/dl) hoặc dipstick 2+ (sử dụng nếu phương pháp định lượng không có sẵn).
2.3. Các triệu chứng lâm sàng khác:
- Triệu chứng phù ít có giá trị và không còn là tiêu chuẩn chẩn đoán TSG.
- Các triệu chứng lâm sàng khác liên quan đến rối loạn chức năng nhiều cơ quan do ảnh hưởng của bệnh lý TSG gồm: rối loạn thị giác và tri giác, đau đầu không đáp ứng với các thuốc giảm đau, đau vùng thượng vị - hạ sườn phải, căng bao Glisson, tan máu, phù phổi...
2.4. Triệu chứng cận lâm sàng
- Giảm tiểu cầu (< 100.000/mm3) ở mẹ có thể xảy ra cấp tính và phụ thuộc vào mức độ tiến triển, mức độ trầm trọng của bệnh.
- Các thay đổi liên quan đến thận bao gồm giảm mức lọc cầu thận, tăng nồng độ creatinin, acid uric huyết thanh.
- Hoại tử và xuất huyết quanh khoảng cửa ngoại vi phân thùy gan gây tăng các men gan (SGOT, SGPT).
- Xét nghiệm nước tiểu có protein niệu và hồng cầu niệu.
- Soi đáy mắt biểu hiện co các động mạch võng mạc ở một điểm hay một vùng hoặc phù võng mạc.
3. Phân loại tăng huyết áp trong thai kỳ
Bảng 1. Phân loại tăng HA trong thai kỳ.
| Nhóm 1. Tăng HA đơn thuần trong thai kỳ: - Tăng HA: HATT ≥ 140mmHg và / hoặc HATTr ≥ 90mmHg, đo 2 lần cách ít nhất 4 giờ, xuất hiện sau 20 tuần thai kỳ ở trường hợp có HA trước đó bình thường. - Protein niệu (-) và không có các triệu chứng nặng liên quan đến TSG. - HA trở về bình thường sau sinh. |
| Nhóm 2. Tiền sản giật: - Tăng HA: HATT ≥ 140mmHg và / hoặc HATTr ≥ 90mmHg, đo 2 lần cách ít nhất 4 giờ, xuất hiện sau 20 tuần thai kỳ ở trường hợp có HA trước đó bình thường. - Và xuất hiện protein niệu: + ≥ 300mg/24 giờ, hoặc; + Tỷ protein/creatinin niệu ≥ 0,3 (mg/dl) ở mẫu nước tiểu ngẫu nhiên, hoặc; + ≥ 2 (+) với que thử nước tiểu (nếu không thể xét nghiệm định lượng). - Trong trường hợp protein niệu (-), xuất hiện các triệu chứng sau: + Giảm tiểu cầu dưới 100.000 x 109/L. + Giảm chức năng thận: Nồng độ creatinin huyết thanh > 1,1mg/dl hoặc nồng độ creatinin tăng gấp đôi sau khi loại trừ các bệnh lý thận khác. + Giảm chức năng gan: Các men gan tăng ít nhất gấp 2 lần ngưỡng trên giới hạn bình thường. + Phù phổi. + Xuất hiện triệu chứng thần kinh, thị giác (đau đầu không đáp ứng với thuốc giảm đau sau khi loại trừ các bệnh lý khác, nhìn mờ, lóa sáng, ám điểm). |
| Nhóm 3. Tăng HA mạn tính: - Tăng HA trước khi mang thai hoặc tăng HA trước 20 tuần thai kỳ. - Tăng huyết áp xuất hiện lần đầu trong thai kỳ và kéo dài trong cả giai đoạn hậu sản |
| Nhóm 4. TSG trên người tăng HA mạn tính: - Tăng HA mạn tính xuất hiện protein niệu sau 20 tuần thai kỳ. - Tăng HA mạn kèm protein niệu trước 20 tuần thai kỳ và xuất hiện các dấu hiệu sau: + Tăng HA đột ngột hoặc cần phải điều chỉnh thuốc hạ HA ở những trường hợp tăng HA mạn tính đang được kiểm soát HA tốt. + Tăng bất thường các men gan. + Tiểu cầu giảm dưới 100.000 x 109/L. + Đau vùng hạ sườn phải và đau đầu. + Phù phổi. + Giảm chức năng thận (creatinin huyết thanh > 1,1mg/dl hoặc nồng độ creatinin tăng gấp đôi ở người không có các bệnh lý thận khác). + Tăng đột ngột, rõ ràng và kéo dài protein niệu. |
| * Phân loại TSG theo thời gian xuất hiện: - TSG khởi phát sớm: xuất hiện < 34 tuần 0 ngày. - TSG non tháng: tuổi thai khi sinh < 37 tuần 0 ngày. - TSG khởi phát muộn: xuất hiện ≥ 34 tuần 0 ngày. - TSG đủ tháng: tuổi thai khi sinh ≥ 37 tuần 0 ngày. |
- Tích hợp sàng lọc TSG thực hiện thường quy vào quy trình quản lý thai, khám thai cho tất cả mọi thai phụ.
- Thực hiện sàng lọc TSG theo mô hình hai giai đoạn:
+ Giai đoạn 1: tại thời điểm 11 - 13+6 tuần tuổi thai, mục tiêu tập trung vào sàng lọc TSG sớm và can thiệp dự phòng,
+ Giai đoạn 2: vào 3 tháng giữa và/hoặc 3 tháng cuối thai kỳ, sàng lọc TSG được tiếp tục thực hiện cho cả TSG sớm và TSG muộn, nhằm mục đích quản lý phù hợp các trường hợp nguy cơ cao, xác định thời điểm, địa điểm và cách thức kết thúc thai kỳ hợp lý cho từng trường hợp.
2.1. Đặc điểm mẹ
- Mức sống thấp.
- Lạm dụng chất kích thích.
2.2. Tiền sử
- Có trên một lần mang thai TSG, đặc biệt là tiền sử TSG sớm và sinh cực non (< 34 tuần); tiền sử gia đình bị TSG (mẹ hoặc chị em gái).
- Bệnh thận mạn tính.
- Bệnh lý tự miễn: lupus ban đỏ hệ thống, hội chứng kháng phospholipid.
- Bệnh lý tăng đông máu.
- Đái tháo đường týp 1 hoặc týp 2.
- Tăng HA mạn tính.
- Tiền sử gia đình mắc các bệnh tim mạch sớm, mẹ thai phụ có tăng huyết áp.
2.3. Tình trạng thai kỳ này
- Cách lần mang thai trước trên 10 năm.
- Mang thai con so.
- Đa thai.
- Chồng, bạn tình khác so với các lần mang thai trước.
- Có sử dụng các kỹ thuật hỗ trợ sinh sản.
- Mẹ mang thai ở tuổi từ 40 trở lên.
- Hút thuốc lá trong thai kỳ .
- Chỉ số khối cơ thể (BMI) trước mang thai ≥ 35kg/m2.
- Mức HA cơ bản: HATT > 130mmHg hoặc HATTr > 80mmHg.
- Tăng cân quá mức trong thai kỳ.
- Nhiễm trùng thai nghén.
- Bệnh lý tế bào nuôi.
- Tăng triglycerid trong thai kỳ.
Bảng 2. Phân loại mức độ nguy cơ.
| Mức độ nguy cơ | Yếu tố nguy cơ |
| Nguy cơ cao | Tiền sử TSG (đặc biệt khi TSG có biến chứng nặng), đa thai, tăng HA mạn, đái tháo đường typ 1 hoặc 2, bệnh thận, bệnh tự miễn (lupus ban đỏ hệ thống, hội chứng kháng phospholipid...) |
| Nguy cơ trung bình | Thai con so, béo phì (BMI >30kg/m2), tiền sử gia đình TSG (mẹ hoặc chị em), mẹ trên 35 tuổi, đặc điểm xã hội (điều kiện kinh tế xã hội thấp), tiền sử mang thai nhẹ cân, kết quả thai kỳ bất lợi, khoảng cách giữa 2 lần mang thai trên 10 năm |
| Nguy cơ thấp | Tiền sử sinh đủ tháng, không biến chứng |
3.1. Sàng lọc tiền sản giật dựa vào các yếu tố nguy cơ mẹ
- Yếu tố nguy cơ mẹ liên quan TSG gồm các đặc điểm mẹ, tiền sử bệnh tật, tiền sử sản khoa, đặc điểm bệnh lý, là những yếu tố cần được xác định sớm trong quản lý thai nghén. Sàng lọc TSG dựa vào các yếu tố nguy cơ mẹ có thể dự báo được khoảng 30% TSG ở mọi thời điểm.
- Sàng lọc TSG nên được thực hiện cho tất cả mọi thai kỳ và cần tích hợp trong quy trình khám thai, quản lý thai.
- Sàng lọc TSG dựa vào yếu tố nguy cơ mẹ là cách tiếp cận phù hợp với tuyến y tế cơ sở, khi đây là phương pháp có tính khả thi cao, có thể xác định từ rất sớm trong thai kỳ và không cần đòi hỏi các xét nghiệm phức tạp.
3.2. Sàng lọc tiền sản giật dựa vào các mô hình dự báo ở 3 tháng đầu thai kỳ (Sàng lọc giai đoạn 1)
Mô hình dự báo nguy cơ hình thành TSG tại thời điểm 3 tháng đầu thai kỳ dựa vào phối hợp nhiều yếu tố:
Các đặc điểm mẹ:
- Tuổi mẹ: tính đến ngày sinh.
- Chiều cao (cm), cân nặng (kg), BMI.
- Cách thức thụ thai: tự nhiên, có dùng thuốc kích thích rụng trứng, thụ tinh trong ống nghiệm.
- Hút thuốc lá trong thai kỳ.
- Mẹ thai phụ có tăng huyết áp.
Tiền sử nội khoa:
- Tăng huyết áp mạn tính.
- Đái tháo đường typ 1.
- Đái tháo đường typ 2.
- Lupus ban đỏ hệ thống.
- Hội chứng kháng phospholipid.
Tiền sử sản khoa:
- Con so (chưa sinh lần nào ở tuổi thai > 24 tuần), hoặc con rạ (ít nhất một lần sinh ở tuổi thai > 24 tuần).
Đặc điểm thai:
- Tuổi thai từ 11 tuần đến 13 tuần 6 ngày (tính theo chiều dài đầu mông (CRL) trong khoảng 45 - 84 mm), đơn thai/song thai 1 rau/song thai 2 rau.
Huyết áp động mạch
- Tại thời điểm thai 11-13 tuần 6 ngày, sàng lọc TSG bằng phối hợp các đặc điểm mẹ và HATB cho tỷ lệ phát hiện TSG sớm, TSG muộn và tăng HA thai nghén khoảng 50-75%, với tỷ lệ dương tính giả khoảng 10%.
Siêu âm chỉ số xung động mạch tử cung (PI)
- Tại thời điểm thai 11 - 13 tuần 6 ngày, siêu âm đường bụng, đo chiều dài đầu - mông (CRL trong khoảng 45 - 84mm), tính tuổi thai theo siêu âm, đo độ mờ da gáy, xác định hiện diện xương mũi. Thực hiện siêu âm Doppler động mạch tử cung, đo PI động mạch tử cung 2 bên và xác định giá trị PI trung bình để sử dụng trong sàng lọc TSG.
Các chất chỉ điểm sinh hóa
- FIGO khuyến cáo tốt nhất sử dụng PlGF trong mô hình sàng lọc TSG ở 3 tháng đầu thai kỳ. PAPP-A sử dụng trong trường hợp xét nghiệm PlGF không sẵn có.
Xác định nguy cơ TSG theo mô hình dự báo:
- Xác định nguy cơ TSG dựa vào phối hợp các yếu tố trên bằng thuật toán tính nguy cơ của Hiệp hội Y học thai nhi - FMF, có thể sử dụng:
+ Phần mềm sàng lọc tiền sản Astraia Obstetrics module, phần First Trimester Risk Analysis, hoặc
+ Tính toán trực tuyến tại địa chỉ web của Hiệp hội Y học thai nhi https://fetalmedicine.org, trong phần Calculators chọn mục “Prediction: Preeclampsia”.
- Nhóm nguy cơ cao: nếu chỉ số nguy cơ TSG non tháng (< 37 tuần): ≥ 1/100.
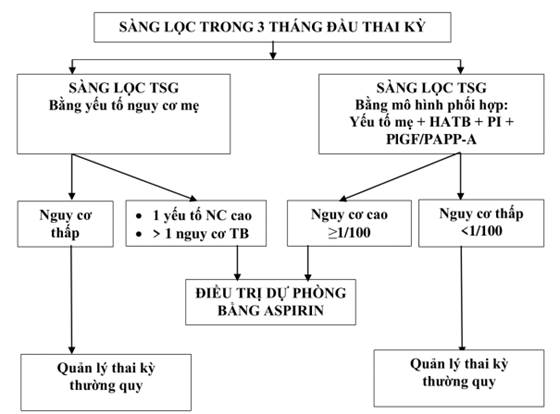
Sơ đồ 1. Mô hình sàng lọc và dự phòng TSG trong 3 tháng đầu thai kỳ.
3.3. Sàng lọc tiền sản giật dựa vào các mô hình dự báo ở 3 tháng giữa và 3 tháng cuối thai kỳ (Sàng lọc giai đoạn 2)
- Tỷ sFlt-1/PlGF có triển vọng trong dự báo khả năng không xuất hiện bệnh. Thời điểm tối ưu để bắt đầu xét nhiệm tỷ số sFlt-1/PlGF ở nhóm nguy cơ cao từ 24 đến 26 tuần thai kỳ. Tỷ sFlt-1/PlGF có vai trò trong dự báo TSG ngắn hạn để hạn chế được những trường hợp nhập viện theo dõi và can thiệp không cần thiết.
- Ngưỡng tỷ số sFlt-1/PlGF được chia thành các nhóm sau:
+ Nếu tỷ số sFlt-1/PlGF ≤ 38: dự báo nhiều khả năng không xảy ra TSG hoặc các kết quả thai kỳ bất lợi trong 1 tuần cho mọi tuổi thai, giá trị dự đoán âm tính là 99,3% (95%CI: 97,9-99,9); độ nhạy 80,0% (95%CI: 51,8-95,7), độ đặc hiệu 78,3% (95%CI: 74,6-81,7).
+ Nếu tỷ số sFlt-1/PlGF > 38: dự báo xuất hiện TSG trong 4 tuần có giá trị dự đoán dương tính 36,7% (95%CI: 28,4-45,7), độ nhạy 66,2% (95%CI: 54,9-77,0), độ đặc hiệu 83,1% (95%CI: 79,4-86,3).
IV. ĐIỀU TRỊ DỰ PHÒNG TIỀN SẢN GIẬT
1. Xác định nhóm nguy cơ cần Điều trị dự phòng TSG
1.1. Đối với tuyến y tế cơ sở:
Xác định nhóm nguy cơ cao cần điều trị dự phòng TSG dựa vào các đặc điểm mẹ, các yếu tố tiền sử, bệnh sử, yếu tố gia đình liên quan đến TSG:
- Điều trị dự phòng nếu có một trong những yếu tố nguy cơ sau: Tiền sử TSG (đặc biệt khi có biến chứng nặng), đa thai, tăng HA mạn, đái tháo đường typ 1 hoặc 2, bệnh thận, bệnh tự miễn (lupus ban đỏ hệ thống, hội chứng kháng phospholipid...)
- Cân nhắc điều trị dự phòng TSG nếu có từ 2 yếu tố sau: thai con so, béo phì (BMI >30kg/m2), tiền sử gia đình TSG (mẹ hoặc chị, em), mẹ trên 35 tuổi, đặc điểm xã hội (điều kiện kinh tế xã hội thấp), tiền sử thai nhẹ cân, kết quả thai kỳ bất lợi, khoảng cách giữa 2 lần mang thai trên 10 năm.
- Đối với nhóm không có yếu tố nguy cơ cao, quản lý thai nghén thường quy.
1.2. Đối với tuyến tỉnh và trung ương:
- Thời điểm 3 tháng đầu thai kỳ
+ Các trung tâm có thể triển khai thường quy mô hình sàng lọc TSG: Xác định nhóm nguy cơ cao TSG dựa vào mô hình phối hợp các yếu tố nguy cơ mẹ, HA động mạch trung bình, siêu âm doppler chỉ số xung động mạch tử cung và xét nghiệm sinh hóa PlGF hoặc PAPP-A (sử dụng PAPP-A nếu không thể xét nghiệm PlGF). Cần điều trị dự phòng khi nguy cơ xác định bằng mô hình phối hợp ≥ 1/100.
+ Các trung tâm chưa triển khai thường quy mô hình sàng lọc TSG: khuyến cáo ưu tiên lựa chọn nhóm nguy bằng mô hình phối hợp hơn so với chỉ dựa vào các yếu tố nguy cơ mẹ. Có thể áp dụng mô hình phối hợp yếu tố nguy cơ mẹ và HA động mạch trung bình, sau đó, những đối tượng nguy cơ cao sẽ phối hợp thêm siêu âm Doppler chỉ số xung động mạch tử cung và xét nghiệm sinh hóa như trong mô hình tối ưu được khuyến cáo để xác định nhóm cần can thiệp và chỉ định điều trị dự phòng tại tuyến tỉnh trở lên.
- Thời điểm 3 tháng giữa và 3 tháng cuối thai kỳ:
+ Tiếp tục sàng lọc TSG bằng mô hình dự báo phối hợp yếu tố nguy cơ mẹ, HA động mạch trung bình, chỉ số xung động mạch tử cung và PlGF, sFlt-1.
+ Không có chỉ định điều trị dự phòng.
2. Liều lượng và thời gian điều trị dự phòng
2.1. Liều lượng
- Aspirin liều thấp, 81 - 150mg/ uống buổi tối, bắt đầu từ tuần thứ 11 - 13+6 tuần cho đến 36 tuần tuổi thai, tối thiểu liệu trình phải đạt đến 28 tuần tuổi thai, nên kết thúc khoảng 1 tuần trước khi thai đủ tháng. Cân nhắc liều lượng dựa theo trọng lượng thai phụ để hạn chế tình trạng đề kháng aspirin.
- Bổ sung canxi liều ≥ 1 gram/ngày: khuyến cáo sử dụng để dự phòng TSG cho nhóm có chế độ ăn có canxi thấp (< 600gram/ngày) hoặc nhóm nguy cơ cao không thể điều trị dự phòng bằng aspirin.
2.2. Chống chỉ định sử dụng aspirin trong thai kỳ
- Dị ứng với acetylsalicylate hoặc các thuốc kháng viêm không steroid.
- Bệnh nhân hen phế quản, viêm mũi, polype mũi.
- Tiền sử loét dạ dày hoặc xuất huyết tiêu hóa.
- Các trường hợp có suy thận, suy gan, suy tim.
- Rối loạn đông chảy máu, giảm tiểu cầu.
- Bệnh thiếu men G6PD.
- Thai phụ đang nhiễm virus (sốt xuất huyết).
2.3. Ngưng điều trị aspirin
- Tuổi thai đạt 36 tuần.
- Có dấu hiệu chuyển dạ.
- Được chẩn đoán TSG.
1. SOGC guideline (2014). Diagnosis, Evaluation, and Management of the Hypertensive Disoder of Pregnancy: Executive Summary. J Obstet Gynaecol Can,36(5): 416-438
2. World Health Organization (2011), WHO recommendations for prevention and treatment of pre-eclampsia and eclampsia., World Health Organization 2011.
3. Moussa H.N., Arian S.E., Sibai B.M. (2014). Management of Hypertensive Disorders in Pregnancy. Womens Health, 10(4), 385-404.
4. Say L., Chou D., Gemmill A., Tunҫalp Ӧ., Moller A.B., Jane Daniels J., et al. (2014). Global causes of maternal death: a WHO systematic analysis. Lancet Glob Health, 2(6), e323-e333.
5. Khan K.S., Wojdyla D., Say L., Gülmezoglu A.M., Van Look P.F.A. (2006). WHO analysis of causes of maternal death: a systematic review. The Lancet, 367(9516), 1066-1074.
6. Cao Ngọc Thành, Trương Quang Vinh, Nguyễn Vũ Quốc Huy, Võ Văn Đức, Trần Mạnh Linh, Võ Văn Khoa (2015). Đánh giá hiệu quả điều trị dự phòng bệnh lý tiền sản giật-sản giật bằng aspirin ở những thai phụ có nguy cơ cao. Tạp Chí Phụ Sản, 13(3), 47-53.
7. Võ Văn Đức, Nguyễn Trần Thảo Nguyên, Trần Mạnh Linh, Nguyễn Vũ Quốc Huy, Cao Ngọc Thành (2014), "Nghiên cứu một số đặc điểm lâm sàng và giá trị Doppler động mạch tử cung trong dự báo tiền sản giật ở tuổi thai 11 tuần đến 13 tuần 6 ngày", Tạp chí Phụ sản, 12(1), tr. 46-49.
8. Ngô Văn Tài (2006), Tiền sản giật và sản giật, Nhà xuất bản Y học.
9. Huỳnh Thị Thu Thủy (2011). Nghiên cứu vai trò của Siêu âm doppler động mạch tử cung ở ba tháng giữa thai kì trong dự đoán tiền sản giật. Học Thành Phố Hồ Chí Minh, 15(2), 146.
10. Cao Ngọc Thành, Võ Văn Đức, Nguyễn Vu Quốc Huy, Trương Quang Vinh, Nguyễn Viết Nhân, Hà Thị Minh Thi, Nguyễn Trần Thảo Nguyên, Trần Mạnh Linh (2015). Mô hình sàng lọc bệnh lý tiền sản giật tại thời điểm 11 -13+6 tuần thai kỳ dựa vào các yếu tố nguy cơ mẹ, huyết áp động mạch trung bình, PAPP-A và siêu âm doppler động mạch tử cung. Tạp Chí Phụ Sản, 13(3), 38-46.
11. American College of Obstetricians and Gynecologists (2019). ACOG Practice Bulletin No. 202: Gestational Hypertension and Preeclampsia. Obstet Gynecol, 133(1), e1-e25.
12. NHS (2018). Hypertension management in pregnancy guideline (GL952). Matern Child Serv Clin Gov Comm.
13. NICE (2011). Hypertension in pregnancy: the management of hypertensive disorders during pregnancy. NICE Clin Guidel.
14. Cunningham G. (2018). Hypertensive Disorders. Williams Obstetrics. 25th, McGraw-Hill Education, 1568-1669.
15. James D.K. (2011). Hypertension. High Risk Pregnancy: Management Options. 4th ed, Saunders/Elsevier, Philadelphia, PA, 2682-2740.
16. Bộ Y Tế (2016). Tăng huyết áp, tiền sản giật và sản giật. Hướng dẫn quốc gia về các dịch vụ chăm sóc sức khỏe sinh sản. Bộ Y Tế, 112-115.
17. American College of Obstetricians and Gynecologists and Task Force on Hypertension in Pregnancy (2013), Hypertension in pregnancy, American College of Obstetricians and Gynecologists.
18. Bartsch E., Medcalf K.E., Park A.L., Ray J.G. (2016). Clinical risk factors for pre-eclampsia determined in early pregnancy: systematic review and meta-analysis of large cohort studies. BMJ, i1753.
19. Leslie K., Thilaganathan B., Papageorghiou A. (2011). Early prediction and prevention of pre-eclampsia. Best Bract Res Clin Obstet Gynaecol, 25(3), 343-354.
20. Wright D., Syngelaki A., Akolekar R., Poon L.C.Y., Nicolaides K.H. (2015). Competing risks model in screening for preeclampsia by maternal characteristics and medical history. Am J Obstet Gynecol, 213(1), 62.e1-62.e10.
21. Cao Ngọc Thành, Nguyễn Vũ Quốc Huy (2017), Sàng lọc và điều trị dự phòng bệnh lý Tiền sản giật - Sản giật, Nhà xuất bản Đại học Huế.
22. Poon L.C.Y., Kametas N.A., Valencia C., Chelemen T., Nicolaides K.H. (2011). Hypertensive Disorders in Pregnancy: Screening by Systolic Diastolic and Mean Arterial Pressure at 11-13 Weeks. Hypertens Pregnancy, 30(1), 93-107.
23. Sotiriadis A., Hernandez Andrade E., Da Silva Costa F., Ghi T, Glanc P, Khalil A., et al. (2019). ISUOG Practice Guidelines: role of ultrasound in screening for and follow-up of pre-eclampsia. Ultrasound Obstet Gynecol, 53(1), 7-22.
24. Agrawal S., Cerdeira A.S., Redman C., Vatish M. (2018). Meta-Analysis and Systematic Review to Assess the Role of Soluble FMS-Like Tyrosine Kinase-1 and Placenta Growth Factor Ratio in Prediction of Preeclampsia: The SaPPPhirE Study. Hypertension, 71(2), 306-316.
25. Zhao M., Zhu Z., Liu C., Zhang Z. (2017). Dual-cutoff of sFIt-1/PlGF ratio in the stratification of preeclampsia: a systematic review and meta-analysis. Arch Gynecol Obstet, 295(5), 1079-1087.
26. Nguyen T.H., Bui T.C., Vo T.M., Tran Q.M., Luu L.T., Nguyen T.D. (2018). Predictive value of the sFlt-1 and PlGF in women at risk for preeclampsia in the south of Vietnam. Pregnancy Hypertens, 14, 37-42.
27. Zeisler H., Llurba E., Chantraine F., Vatish M., Staff A.C., Sennström M., et al. (2016). Predictive Value of the sFlt-1:PlGF Ratio in Women with Suspected Preeclampsia. N Engl J Med, 374(1), 13-22.
28. Butalia S., Audibert F., Côté A.M., Firoz T., Logan A.G., Magee L.A., et al. (2018). Hypertension Canada’s 2018 Guidelines for the Management of Hypertension in Pregnancy. Can J Cardiol, 34(5), 526-531.
29. Bệnh viện Từ Dũ (2019). Tăng huyết áp thai kỳ. Phác đồ điều trị phụ khoa 2019. Xuất bản lần thứ 4, Bệnh viện Từ Dũ, 89-103.
30. Poon L.C.Y., Shennan A., Hyett J.A., Kapur A., Hadar E., Divakar H., et al. (2019). The International Federation of Gynecology and Obstetrics initiative on pre-eclampsia: A pragmatic guide for first-trimester screening and prevention. Int J Gynecol Obstet, 145(S1), 1-33.
BAN CHỈ ĐẠO
GS. TS. BS. Nguyễn Viết Tiến
GS. BS. Nguyễn Thị Ngọc Phượng
GS. TS. BS. Trần Thị Phương Mai
GS. TS. BS. Cao Ngọc Thành
GS. TS. BS. Nguyễn Đức Vy
BAN BIÊN SOẠN
GS. TS. BS. Cao Ngọc Thành
GS. TS. BS. Nguyễn Vũ Quốc Huy
PGS. TS. BS. Trần Danh Cường
PGS. TS. BS. Lưu Thị Hồng
PGS. TS. BS. Nguyễn Duy Ánh
PGS. TS. BS. Huỳnh Nguyễn Khánh Trang
PGS. TS. BS. Trương Quang Vinh
PGS. TS. BS. Lê Minh Tâm
TS. BS. Lê Quang Thanh
PGS. TS. BS. Vương Thị Ngọc Lan
PGS. TS. BS. Hà Thị Minh Thi
TS. BS. Võ Văn Đức
TS. BS. Trần Đình Vinh
TS. BS. Trương Thị Linh Giang
TS. BS. Trần Mạnh Linh
TS. BS. Nguyễn Trần Thảo Nguyên
- 1Quyết định 1730/QĐ-BYT năm 2019 về quy trình nội bộ trong lĩnh vực sức khỏe sinh sản áp dụng hệ thống quản lý chất lượng ISO 9001:2015 do Bộ trưởng Bộ Y tế ban hành
- 2Công văn 6903/BYT-BM-TE năm 2019 về tăng cường công tác dự phòng, phát hiện và xử trí tai biến do gây tê vùng giảm đau trong sản khoa do Bộ Y tế ban hành
- 3Quyết định 3781/QĐ-BYT năm 2020 về "Kế hoạch hành động quốc gia về chăm sóc sức khỏe sinh sản, sức khỏe tình dục cho vị thành niên, thanh niên giai đoạn 2020-2025" do Bộ Y tế ban hành
- 1Nghị định 75/2017/NĐ-CP quy định chức năng, nhiệm vụ, quyền hạn và cơ cấu tổ chức của Bộ Y tế
- 2Quyết định 1730/QĐ-BYT năm 2019 về quy trình nội bộ trong lĩnh vực sức khỏe sinh sản áp dụng hệ thống quản lý chất lượng ISO 9001:2015 do Bộ trưởng Bộ Y tế ban hành
- 3Công văn 6903/BYT-BM-TE năm 2019 về tăng cường công tác dự phòng, phát hiện và xử trí tai biến do gây tê vùng giảm đau trong sản khoa do Bộ Y tế ban hành
- 4Quyết định 3781/QĐ-BYT năm 2020 về "Kế hoạch hành động quốc gia về chăm sóc sức khỏe sinh sản, sức khỏe tình dục cho vị thành niên, thanh niên giai đoạn 2020-2025" do Bộ Y tế ban hành
Quyết định 1911/QĐ-BYT năm 2021 về tài liệu "Hướng dẫn Sàng lọc và điều trị dự phòng sản giật" do Bộ Y tế ban hành
- Số hiệu: 1911/QĐ-BYT
- Loại văn bản: Quyết định
- Ngày ban hành: 19/04/2021
- Nơi ban hành: Bộ Y tế
- Người ký: Nguyễn Trường Sơn
- Ngày công báo: Đang cập nhật
- Số công báo: Đang cập nhật
- Ngày hiệu lực: 19/04/2021
- Tình trạng hiệu lực: Kiểm tra

